NHIỄM ĐỘC THAI NGHÉN
I. MỞ ĐẦU
1.1. Đặc điểm: khi có thai một số thai phụ có biểu hiện như buồn nôn, nôn; phù hai chẩn, huyết áp tăng, protein niệu.... Các triệu chứng trên, sau khi đẻ dần mất đi trong thời kỳ hậu sản; chúng được gọi là tình trạng nhiễm độc do thai nghén.
1.2. Thời gian: thai nghén ở người dài 9 tháng 10 ngày (bằng 40 tuần), có thể chia làm 3 giai đoạn. Trong 3 tháng đầu thai kỳ có bệnh nôn nặng, ba tháng cuối có bệnh nhiễm độc thai nghén (NĐTN), còn ba tháng giữa là thời kỳ chung sống "hoà bình" giữa mẹ và con; nếu có biểu hiện bệnh lý bất thường, cần xác định kỹ.
1.3. Nguyên nhân và sinh bệnh học của nhiễm độc thai nghén: hiện nay còn chưa biết rõ, nên thái độ xử trí, điều trị còn nhiều điểm chưa thống nhất; tên bệnh hiện nay cũng chưa thống nhất. Tuy vậy, hầu hết các tác giả đều nhất trí về tầm quan trọng của bệnh này vì những lý do sau:
- Tỷ lệ thai phụ mắc NĐTN cao từ 5-10% trong các thai phụ nói chung.
- Tỷ lệ tử vong mẹ, tử vong chu sản cao. Tỷ lệ mắc bệnh của mẹ và con cao.
- Là nguyên nhân gây thai chậm phát triển trong tử cung, thai chết lưu...
- Là nguyên nhân gây trì trệ tâm thần ở con của những bà mẹ bị nhiễm độc thai nghén.
1.4. Ý nghĩa
Những thập kỷ gần đây, nhờ có chăm sóc khoẻ ban đầu, chăm sóc trước đẻ tốt, nhờ có những tiến bộ thăm dò mới trong sản khoa, tỷ lệ biến chứng của nhiễm độc thai nghén giảm, tỷ lệ tử vong mẹ và tử vong chu sản giảm. Tuy vậy ta vẫn cần tập trung nghiên cứu sâu hơn, tổ chức công tác chăm sóc sức khoẻ bà mẹ từ khi chưa có thai cho đến khi đẻ và sau đẻ tốt mới có khả năng giảm được tỷ lệ mắc bệnh và tỷ lệ tử vong cho mẹ và con do nhiễm độc thai nghén xuống thấp hơn.
2. BIỂU HIỆN BỆNH LÝ SỚM TRONG BA THÁNG ĐẦU THAI KỲ
Sau khi tắt kinh, thai phụ thường có tăng tiết nước bọt, buồn nôn, nôn ọe, báo cho người phụ nữ biết mình có thai. Nếu dấu hiệu nghén tăng lên có ảnh hưởng tới sinh hoạt của thai phụ được gọi là chứng nôn ọe. Nếu tình trạng nôn nặng hơn có ảnh hưởng tới sức khoẻ và tính mạng thai phụ được gọi: bệnh nôn nặng. Tất cả những hiện tượng trên sẽ tự mất đi vào cuối tháng thứ ba của thời kỳ thai nghén (thai - kỳ) dù có hay không điều trị gì.
2.1. Nguyên nhân sinh bệnh
Hiện nay, ta chưa biết rõ nguyên nhân sinh bệnh của chúng. Nên có nhiều tác giả cho rằng:
- Có thể do trứng: chửa trứng, sinh đôi, đa thai. Chúng có nồng độ hCG cao làm cho thai phụ có triệu chứng buồn nôn và nôn nhiều.
- Thuyết dị ứng: thai là một protein lạ đối với cơ thể người mẹ, nó có thể gây dị ứng, làm thai phụ buồn nôn và nôn. Do đó, sau sẩy hoặc thai chết triệu chứng nền tự nhiên khỏi.
- Thuyết tiêu hoá: những thai phụ có những tổn thương cũ ở đường tiêu hoá như: viêm ruột thừa, bệnh đường mật, viêm loét dạ dày tá tràng, khi có thai dễ gây ra phản xạ nôn và nôn.
2.2. Chứng nôn nhẹ
2.2.1. Triệu chứng lâm sàng
- Ban đầu: thai phụ ứa nước bọt, nhạt mồm, khó chịu, có cảm giác muốn ăn một loại thức ăn nào đó. Thay đổi khẩu vị như: sợ cơm, thèm chua, hay thèm ăn một loại thức ăn bất thường nào đó. Nước miếng ngày ứa ra càng nhiều.
- Sau đó: buồn nôn, nôn. Nôn ra thức ăn. Thường nên vào buổi sáng, nôn mỗi khi ngửi thấy mùi thức ăn hoặc nghĩ tới mùi thức ăn. Nên nhiều dẫn đến đau vùng thượng vị do bị kích thích vào dạ dày khi nôn.
- Thể trạng thai phụ: ngày càng gầy yếu, xanh xao, thiếu máu, sút cần, mệt mỏi; do nôn nhiều sản phụ không ăn được. Tình trạng lâm sàng này hay gặp ở thái phụ con so.
- Nên làm các xét nghiệm để loại trừ: chửa trứng, sinh đôi, đa thai, viêm ruột thừa, viêm não...
2.2.2. Điều trị
Điều dưỡng: nên để thai phụ nằm trong bệnh phòng yên tĩnh, thoáng, sạch sẽ, không có mùi thức ăn, ánh sáng vừa đủ, ấm về mùa đông. Chế độ ăn nên ăn nguội ít gây kích thích nôn.
– Thuốc điều trị:
- Thuốc chống nôn giảm tiết dịch: Atropin, Metoclopramid (Primperan 10mg/viên) hay Motilium M 10mg/viên... uống hay tiêm và liều tuỳ tình trạng bệnh nhân.
- Thuốc kháng histamin tổng hợp: Prometazin sulfat,...
- Thuốc vitamin B6, Mangne-B6...
Thường sau đợt điều trị, triệu chứng nôn của thai phụ giảm dần và hết nôn. Nếu không điều trị bệnh sẽ khỏi 3 tháng đầu của thai kỳ.
2.3. Bệnh nôn nặng
Trước đây, bệnh nôn nặng còn gọi là bệnh nôn không cầm được, vì lúc đó chưa có thuốc chống nôn có hiệu quả, nên bệnh này có tỷ lệ tử vong thai phụ cao, vì chưa biết cách phá thai để điều trị. Rất may, bệnh này ở nước ta rất ít gặp, nay chúng ta đã có kinh nghiệm điều trị tốt.
2.3.1. Triệu chứng lâm sàng
Lâm sàng, từ năm 1850 Paul Dubois đã mô tả các triệu chứng lâm sàng và chia nó làm ba giai đoạn. Thực tế, ba giai đoạn này không có ranh giới rõ ràng về thời gian cũng như sự biểu hiện những triệu chứng của chúng.
a. Giai đoạn nôn và gầy mòn
- Dấu hiệu nôn: nôn vào buổi sáng, liên quan tới bữa ăn, sau nôn suốt ngày có khi đang ngủ cũng phải thức dậy để nôn.
- Chất nôn: mới đầu nôn thức ăn, nôn ra nước có mùi chua của dịch vị, rồi nôn ra mật xanh, mật vàng.
- Nôn càng nhiều, vùng thượng vị càng đau do dạ dày bị co bóp cơ thắt.
- Vì nôn ngày càng nhiều, bệnh nhân không ăn uống được, cơ thể ngày càng gầy mòn, vẻ mặt hốc hác, mất nước. Lượng nước tiểu ngày càng ít, và dẫn đến rối loạn điện giải, rối loạn nhiễm toan máu.
- Giai đoạn này có thể tiến triển từ 4 đến 6 tuần.
- Thực tế hiện nay hay gặp bệnh nôn nặng ở giai đoạn này, vì mạng lưới y tế của ta đã được mở rộng, trưởng thành, bệnh nhân đến khám và điều trị sớm. Ở giai đoạn này sau ít gặp hơn.
b. Giai đoạn mạch nhanh và rối loạn chuyển hóa
- Triệu chứng nôn ngày càng nhiều gần như liên tục, nhưng lượng chất nôn ít, vì trong cơ thể (dạ dày) của bệnh nhân chẳng còn gì để nôn, nên được gọi là nôn khan.
- -Thể trạng bệnh nhân gầy mòn, khô héo, mắt lõm, má lõm, miệng và lưỡi khô, hơi thở có mùi chua, mùi aceton, da nhăn nheo, bụng lõm lòng thuyền. Mạch nhanh nhỏ khoảng từ 100 đến 120 lần/phút.
- Tinh thần lo lắng, sợ sệt, bi quan, sợ cho đứa con trong bụng, sợ cho tính mạng của mình, sợ không tiếp tục được thai nghén và hạnh phúc gia đình...
- Xét nghiệm: số lượng hồng cầu và hermatocrit tăng vì mất nước. Dự trữ kiềm giảm. Tình trạng nhiễm toan chuyển hoá và rối loạn diện giải ngày càng rõ rệt. Urê máu tăng, những lại không có dấu hiệu viêm thận.
- Thời gian tiến triển khoảng từ 2 đến 3 tuần.
c. Giai đoạn có biến cố thần kinh
- Đây là giai đoạn hậu quả của quá trình mất nước, rối loạn điện giải; rối loạn kiềm toan, suy dinh dưỡng và rối loạn chuyển hoá kéo dài.
- Triệu chứng nôn khan gần như không còn. Bệnh nhân lâm vào cảnh tuyệt vọng. Đôi khi tinh thần của bệnh nhân hốt hoảng, mê sảng, có khi hôn mê, rồi co giật.
- Nhịp thở nhanh nông khoảng 40-50 lần/phút, hơi thở hãng có mùi aceton. Mạch nhanh có thể trên 120 lần/phút. Số lượng nước tiểu ít dần rồi gần như vô niệu. Bệnh nhân có thể chết trong tình trạng suy kiệt này.
d. Xét nghiệm: nước tiểu có aceton, muối mật, sắc tố mật.
- Máu: urê tăng, dự trữ kiềm giảm, nhiễm toan chuyển hoá tăng, điện giải đồ rối loạn.
2.3.2. Chẩn đoán
a. Chẩn đoán phân biệt
- Với dấu hiệu nôn cần phân biệt với: chửa trứng và có thai kèm theo có viêm ruột, tắc ruột, lồng ruột.
- Với dấu hiệu mạch nhanh cầnphân biệt với có thai kèm theo có bệnh tim, Basedow, những bệnh nhiễm trùng, nhiễm độc... đường....
- Với dấu hiệu hôn mê cần phân biệt với thai phụ bị hôn mê: do gan, do đái
b. Chẩn đoán xác định
- Cần dựa vào những dấu hiệu lâm sàng và xét nghiệm: định lượng hCG nước tiểu, siêu âm hình ảnh, để xác định xem thai nghén bình thừ hay không bình thường.
2.3.3. Tiến triển và tiên lượng
a. Tiến triển: bệnh nôn nặng có thể tiến triển từ giai đoạn nhẹ chuyển sang nặng, nếu bệnh nhân không được điều trị kịp thời và thích hợp.
b. Tiên lượng: tốt nếu bệnh được chẩn đoán sớm, điều trị đúng, nhờ thuốc mới của ngành dược, nhờ có kỹ thuật nạo phá thai tốt. Hiện nay, ta có khả năng giữ được thai hoặc tránh được tử vong cho mẹ.
2.3.4. Điều trị
a. Điều dưỡng
- Làm công tác ổn định tinh thần, tư tưởng cho bệnh nhân, yên tâm tin tưởng vào khả năng điều trị hiện nay của y học.
– Tập cho bệnh nhân ăn trong hoàn cảnh đang bị nôn: (1)
- Hai ngày đầu cho bệnh nhân ăn bằng đường tĩnh mạch, chống mất nước và điện giải.
- Hai ngày tiếp theo cho bệnh nhân ăn bằng ngậm liên tục những viên sữa đá, nếu đáp ứng.
- *Hai ngày tiếp theo nữa cho bệnh nhân uống từng ngụm sữa lạnh, sữa lạnh đặc dẫn để nâng cao giá trị dinh dưỡng, nếu đáp ứng.
- Hai ngày tiếp theo nữa có thể cho bệnh nhân ăn súp lạnh.
Trong quá trình luyện cho bệnh nhân ăn, nếu ngày tiếp theo bệnh nhân không chịu được cách ăn mới, ta lại cho bệnh nhân ăn như ngày hôm trước, rồi tập cho bệnh nhân sẽ ăn được như bình thường.
- Nên cách ly bệnh nhân khỏi những người thân có khả năng gây cho bệnh của bệnh nhân trầm trọng thêm; như không nên để mẹ chồng của bệnh nhân đến chăm sóc nếu như mẹ chồng nàng dâu không hợp nhau.
Theo dõi và đánh giá: sự thay đổi dấu hiệu lâm sàng, xét nghiệm so với trước để đánh giá sự tiến triển của bệnh nôn nặng để có thể điều chỉnh biện pháp xử trí cho thích hợp.
b. Thuốc điều trị triệu chứng
- Chống mất nước, dinh dưỡng, rối loạn điện giải, rối loạn kiềm toan: bằng truyền tĩnh mạch các loại dịch như: dung dịch natri clorua 9%; dung dịch glucose 5% và 10% dung dịch moriamin B-2, dung dịch aminoplasmal 5%, 10%, 15% dung dịch natri bicarbonat 45% để cân bằng kiềm toan, dinh dưỡng và bù đủ thể dịch, điện giải.
- Chống nôn bằng các thuốc chống nôn như: Primperan 10mg (metoclopramide HCl) uống 3-4 viên/ngày, (trước khi ăn nửa giờ uống 1 viên) hay Motilium - M 10mg uống 3-4 viên/ngày, cũng uống 1 viên trước bữa ăn nửa giờ. Thuốc giảm tiết dịch (atropin, belladon...).
- Những thuốc chống dị ứng kháng histamin như: Pipolphen, Allerlene...
- Những thuốc vi lượng khác như: calci, vitamin B6, Mg-B6...
- An thần, Rotunda...
c. Sản khoa: khi điều trị triệu chứng như trên không có kết quả, nên nạo phá thai để bảo vệ tính mạng cho thai phụ. Chất nạo được nên làm xét nghiệm giải phẫu bệnh học để xác định cho chính xác.
2.4. Phòng bệnh
- Chúng ta chưa biết rõ nguyên nhân của những hiện tượng nhiễm độc thai nghén sớm. Vì vậy, công tác phòng bệnh chủ yếu là phát hiện sớm và điều trị kịp thời các hiện tượng nhiễm độc sớm. Mặt khác, ta nên chữa các bệnh đã nêu trong phần nguyên nhân (nguy cơ) trước khi có kế hoạch có thai.
- So sánh liều Angiotesin II trung bình truyền tĩnh mạch để gây đáp ứng tăng huyết áp ở 120 thai phụ con so huyết áp còn bình thường (chấm kín) và 72 thai phụ sau đó bị phát triển tăng áp do thai nghén (chấm rỗng) (Theo Gant và cộng sự công bố năm 1973).
3. BIỂU HIỆN BỆNH LÝ MUỘN Ở BA THÁNG CUỐI THAI KỲ: NHIỄM ĐỘC THAI NGHÉN
3.1. Định nghĩa
- Nhiễm độc thai nghén (NĐTN) là tình trạng bệnh lý do thai nghén gây ra trong ba tháng cuối thai kỳ gồm ba triệu chứng chính: phù, tăng huyết áp và protein niệu. Trong quá trình phát triển của y học, bệnh nhiễm độc thai nghén được gọi bằng nhiều tên khác nhau năm 1928 Fabre gọi "Nhiễm độc do thai". Nước Đức gọi Gestosis. Nước ta (1) gọi bệnh albumin niệu trong khi có thai. Gần đây Tổ chức Y tế thế giới (WHO) đề nghị gọi: rối loạn tăng huyết áp do thai nghén. Tỷ lệ mắc nhiễm độc do thai nghén thay đổi tuỳ theo vùng, từng nước. Ở Việt Nam tỷ lệ mắc nhiễm độc thai nghén từ 4-5% so với tổng số người có thai, nếu lấy mốc huyết áp bắt đầu từ 140/90 mmHg; và tỷ lệ 10-11% nếu lấy mức huyết áp từ 135/85 mmHg theo WHO.
3.2. Nguyên nhân và sinh lý bệnh học
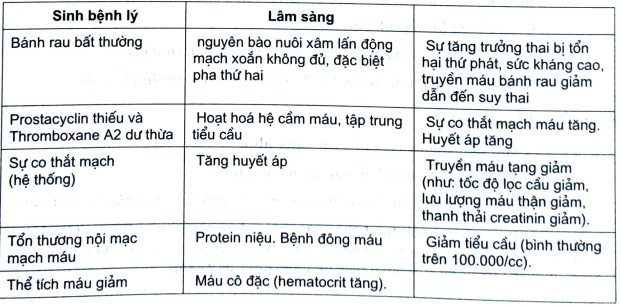
- Nguyên nhân sinh bệnh học nhiễm độc thai nghén hiện nay còn đang thảo luận, những biểu hiện lâm sàng nhiễm độc thai nghén giống như cổ: bệnh ở thận, ở hệ tim mạch, ở gan, ở mắt. Thực chất đây là biểu hiện các rối loạn bệnh ở tạng đích di thai nghén gây ra (1,2,3,4).
3.2.1. So sánh những biến đổi trong thai nghén thường là nhiễm độc thai nghén lấy
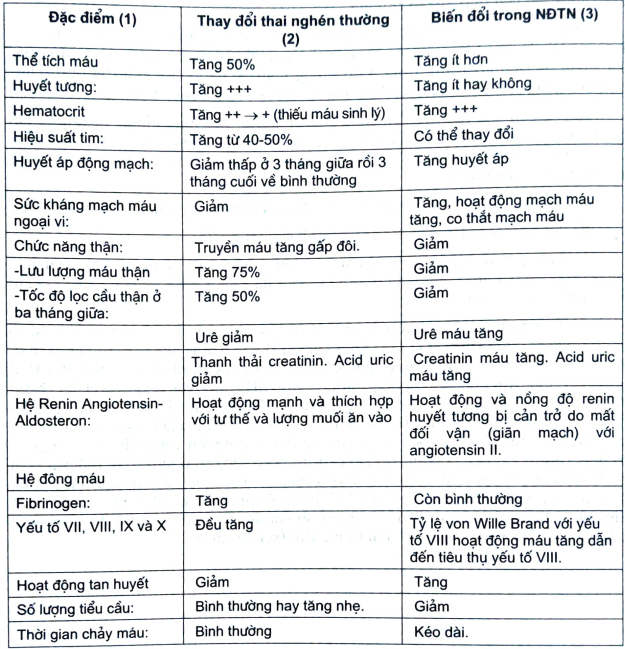
a. Sự thay đổi sinh lý trong thai nghén thường ở hệ tim, mạch, thận và máu. Những thay đổi trong nhiễm độc thai nghén được tóm tắt ở bảng sau.
Bảng 1. Những thay đổi sinh lý bệnh (2)
- Co thắt mạch máu: co thắt mạch máu là cơ sở sinh lý bệnh học của NĐTN - sản giật. Khái niệm này được Volhard (1918) mô tả đầu tiên dựa trên quan sát trực tiếp các mạch máu nhỏ ở đáy mắt, ở tạng (Hinselman, 1924); Landesman, 1954). Sự co thắt mạch máu gây tăng huyết áp động mạch. Sự tăng huyết áp gây tổn thương mạch máu. Sự giãn và có từng đoạn động mạch nhỏ cũng có thể làm tổn hại lòng mạch làm giảm thể tích máu, cũng gây lắng đọng tiểu cầu và sinh sợi huyết ở nội mạc mạch (Brunner và Gavras, 1975). Co thắt mạch máu gây thiếu oxy ở mô quanh mạch, có thể gây hoại tử chảy máu và những rối loạn ở tặng đích khác (McKay, 1965) thấy ở bệnh nhân tiền sản giật nặng.
- Thận là tạng nhạy cảm nhất với thay đổi lưu lượng và thể tích máu, làm tăng bài tiết sản phẩm chuyển hoá, làm urê mẫu, acid uric giảm và thải creatinin tăng. Lưu lượng máu và tốc độ lọc cầu thận tăng làm bài tiết những sản phẩm chuyển hoá ở máu. Đó là ở thai nghén thường.
- Khi nhiễm độc thai nghén: có protein niệu, protid máu giảm, và những bất thường khác là dấu hiệu của tổn thương thận, do truyền máu thận giảm. Mức acid uric giảm và thải creatinin tăng. Lưu lượng máu và tốc độ lọc cầu thận tăng làm bài tiết những sản phẩm chuyển hoá ở máu. Đó là ở thai nghén thường.
- Khi nhiễm độc thai nghén: có protein niệu, protid máu giảm, và những bất thường khác là dấu hiệu của tổn thương thận, do truyền máu thận giảm. Mức acid uric máu tăng báo trước tốc độ lọc cầu thận giảm được coi là dấu hiệu quan trọng của phát triển bệnh nặng.
b. Thuyết về hệ Renin - Angiotensin - Aldosteron hay sự đáp ứng chất tăng áp
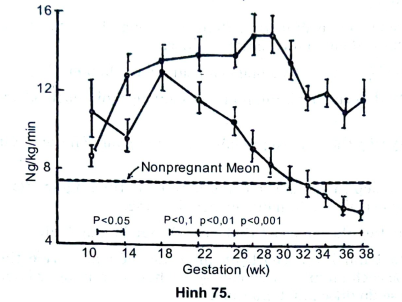
Hệ thống này có thể tóm tắt trong hình sau (Hình 75)
- Trong thai nghén bình thường: thành phần ở hệ Renin - Angiotensin - Aldosteron (chất Renin, nồng đồ Renin và hoạt độ Renin huyết tương, Angiotensin II và Aldosteron) tăng.
- Trong nhiễm độc thai nghén: một số thành phần của hệ này thấp hơn, so với thai nghén bình thường ví như Angiotensin II vẫn ở mức phạm vi không có thai, tức thấp so với mức thai có thai nghén bình thường. Bệnh nhân bị nhiễm độc thai nghén có mức Angiotensin II thấp, nhưng tăng đáp ứng với tăng huyết áp. Năm 1973, Gant và cộng sự đã chứng minh: truyền Angiotensin II vào tĩnh mạch cho những thai phụ có tuổi thai từ 28-32 tuần. Nếu truyền Angiotensin II với tốc độ trên 8ng/Kg/phút sẽ gây được tăng huyết áp tâm trương lên 20mmHg, ở thai nghén thường. Ngược lại, nếu truyền Angiotensin II cho những thai phụ cùng tuổi thai với tốc độ dưới 8ng/Kg/phút đã gây được huyết áp tâm trương lên 20mmHg thì người đó sẽ xuất hiện nhiễm độc thai nghén ở 3 tháng cuối của thai kỳ. Test này có thể phát hiện sớm những thai phụ sẽ có biểu hiện nhiễm độc thai nghén trước khoảng 8-12 tuần với giá trị (-) hay (+) ở 90% đối tượng thử (xem hình 76).
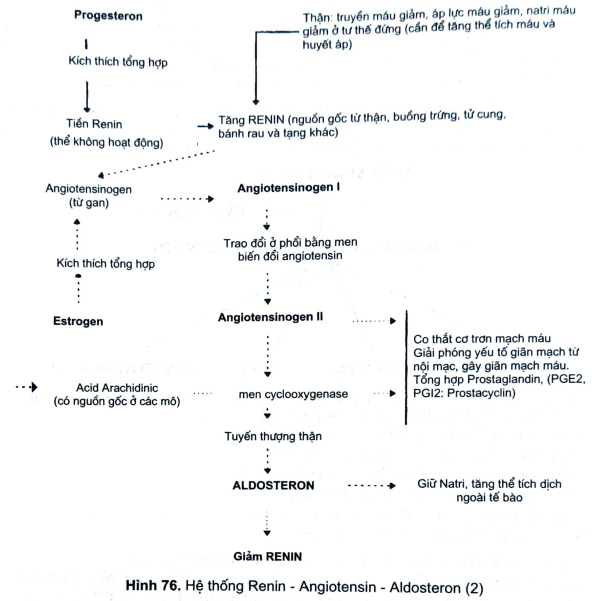
- Người ta cho rằng sự đáp ứng chất tăng áp Angiotensin II bị giảm ở thai phụ có huyết áp bình thường vì khả cảm thụ Angiotensin II ở tế bào cơ trơn mạch giảm (MacKanjee và cộng sự, 1991). Sức kháng mạch với Angiotensin II có thể qua trung gian bởi những yếu tố khác, như tăng tiết Aldosteron. Họ cho rằng Angiotensin II tác dụng lên cuộn mạch vỏ thượng thận. Nhiều nghiên cứu cho rằng: cơ trơn thành tiểu động mạch trơ với Angiotensin II là do có mặt Prostaglandin, hay chất giống Prostagladin được tổng hợp từ nội mạc mạch. (Cunningham và CS, 1975; Gant và CS; 1974a). Sự trở này bị loại, khi dùng những chất ức chế Prostagladin như indomethacin, aspirin (Everette và CS, 1978a). Có một số mô, tăng nhanh tổng hợp Angiotensin hay giải phóng Prostaglandin hay cả hai. Người ta cho rằng thai nghén binh thường có khả năng tổng hợp Prostaglandin loại gây giãn mạch Prostagladin (PGI2) nhiều hơn loại gây co mạch Thromboxane A2 (TxA2).
- Hiện nay chưa biết cơ chế chính xác của Prostagladin hay chất liên quan có hoạt động lên mạch máu khi có thai. Để làm sáng tỏ cơ chế, Goodman và CS (1982) đã dùng Prostagladin giãn mạch trong thai nghén thường; Everette và CS (1978) đã chứng minh liều cao aspirin hay Indomethacin sẽ làm tăng nhạy cảm mạch máu khi truyền Angiotensin II và họ cho rằng sự tổng hợp Prostagladin đã bị chẹn. Sachez-Ramos và CS (1978) đã ghi nhận sự đáp ứng mạch máu giảm sau khi uống 40mg aspirin trong vòng 2 giờ, giống như chẹn chất Thromboxan co mạch.
c. Thuyết Prostacyclin và Thromboxan A2: Prostagladin là một acid có tiền chất là acid arachidonic (acid eicosatettraenoic) chuyển hoá theo hai cách: Lipoxygenase và Cyclooxygenase. Sơ đồ tổng hợp Prostagladin như sau:
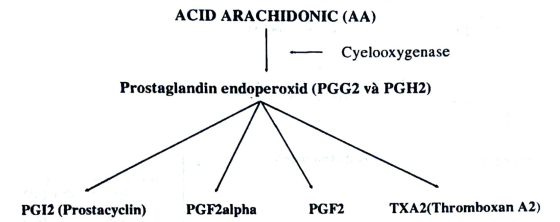
- TxA2 đầu tiên được tổng hợp từ tiểu cầu, mô đệm và nguyên bào nuôi của bánh rau. Nó là chất co thắt mạch, tập trung tiểu cầu, giảm lưu lượng tuần hoàn tử cung rau và tăng hoạt động tử cung. PGI2 đầu tiên được sinh ra từ nội mạc mạch mẫu và phần ít hơn từ nguyên bào nuôi. Nó gây giãn mạch mạnh, ức chế độ tập trung tiểu cầu, thúc đẩy tuần hoàn tử cung rau và giảm hoạt độ tử cung. PGI2 và TxA2 cân bằng nhau ở thai nghén thường. Ở nhiễm độc thai nghén, tiền sản giật (TSG), TxA2 tăng trội lên. Walsh (1988) báo cáo progesteron bánh rau ở TSG tăng và giả thiết rằng: nồng độ progesteron tăng có thể ức chế sản sinh ra PGI2.
- Spitz và CS (1988) báo cáo nữ cao huyết áp dùng 81mg aspirin hằng ngày có khả năng chặn tổng hợp TxA2 khoảng 75%, tổng hợp PGI2 giảm 20%, PGE2 30% nghĩa là ở TSG men cyclooxygenase biến đổi AA thành PGI2 và PGE2 giảm còn TxA2 tăng dần đến tình trạng co thắt mạch và nhậy cảm với truyền Angiotensin II.
Liệu pháp Aspirin liều thấp làm giảm mạnh sản sinh TxA2, nhưng chỉ chọn một phần sản sinh PGI2 và PGE2, tạo khả năng giãn mạch của PGI2 như hình sau: (2)

- Ở thai nghén thường, Prostacyclin có thể hoạt động bảo vệ, chống lại huyết khối. Liệu pháp aspirin liều thấp chứng tỏ đã ức chế men cyclooxygennase hạn chế chuyển AA thành TxA2, ưu tiên tạo PGI2 cải thiện lâm sàng làm giảm nguy cơ cho những thai phụ bị nhiễm độc thai nghén, cũng như phòng ngừa tiền sản giật. Những quan sát này ủng hộ vai trò của Prostacyclin trong phòng ngừa nhiễm độc thai nghén, tiền sản giật và sản giật.
d. Thuyết cơ chế tổn thương nội mạc mạch máu
- Thuyết hướng vào các yếu tố nội mạch máu trong đó Prostacyclin. Thuyết này đã được ủng hộ bởi Romeo & Cs (1988), Walsh & Cs (1990), Friedman & Cs (1991). Họ đã xem xét tác dụng của liệu pháp aspirin liều thấp thấy có mất cân bằng giữa TxA2 và PGI2 ở tiền sản giật.
- Nó có vai trò điều hoà mạch máu chung và lưu lượng máu tử cung - rau, mà chủ yếu là truyền máu tại chỗ ở tử cung - bánh rau.
- Để duy trì giãn mạch máu, cần có yếu tố giãn nội mạc (EDRF = Endothelium derived relaxing factor), và PGI2 (Prostacyclin). Pha đầu thai kỳ (giữa tuần thứ 10- 16): EDRF hướng vào phía cơ tử cung và nội mạc động mạch xoắn. Pha thứ 2: xẩy ra từ tuần 16-22, EDRF hướng vào một phần động mạch xoắn ở cơ tử cung.
- Kết quả: mạch máu giãn không có thắt lại được.
- Trong nhiễm độc thai nghén, tiền sản giật không có hiện tượng xâm lấn của nguyên bào nuôi nên dẫn tới sự co thắt mạch khu trú và truyền máu vào bánh rau ít hơn, dẫu có tăng áp. Khi nội mạc mạch bị tổn thương gây: protein niệu, phù toàn thân.
- Người ta cũng biết rằng: tế bào nội mạch mạch máu bị tổn thương, thường tiết ra những chất co mạch như Endothelin, và những chất khác từ tế bào nội mạc. Chúng cũng ức chế đông máu và hoạt hoá chất Plasminogen mô tan huyết khối. Khi tế bào nội mạc bị tổn thương, không chỉ bị mất chức năng bình thường mà còn sinh ra những chất tiền đông (thay thế chất chống đông) và chất co thắt mạch máu. Do vậy, tổn thương nội mạc, nguyên bào nuôi ở đầu thai kỳ dễ gây rối loạn những chức năng tế bào nội mạc tiếp theo. Do đó, có thể giải thích nhiều thay đổi sinh lý học của bệnh này.
Bảng 2. Tóm tắt những biểu hiện lâm sàng và sinh bệnh lý của NĐTN (2)
Tóm lại, hiện nay nguyên nhân sinh bệnh của rối loạn tăng huyết áp do thai nghén đã khu trú trên hệ Renin - Aldosteron - Angiotensin; hệ Prostacyclin và Thromboxan A2; tổn thương nội mạc; ít liên quan tới hệ Catecholamin và ADH.
3.2.2. Các yếu tố nguy cơ ảnh hưởng đến sự phát sinh bệnh
- Thời tiết: tỷ lệ nhiễm độc thai nghén về mùa rét, ẩm ướt, cao hơn so với mùa nóng ấm.
– Tuổi: tỷ lệ nhiễm độc thai nghén ở con số 35 tuổi gần gấp đôi thai phụ có so dưới 20 tuổi.
– Số lần có thai: thai phụ con ra tỷ lệ nhiễm độc thai nghén cao hơn con so. – Số lượng thai: thai đôi, đa thai.
– Đời sống kinh kế kém và trình độ văn hoá thấp tỷ lệ nhiễm độc thai nghén cao hơn.
- Địa lý: ta chưa có công trình xác minh tỷ lệ mắc nhiễm độc thai nghén ở từng vùng.
- Chế độ dinh dưỡng: tỷ lệ nhiễm độc thai nghén cao ở người thiểu dưỡng, thiếu acid folic và các yếu tố vi lượng: Ca, Mg, P, Zn...
- Chế độ làm việc: chế độ làm việc nặng nhọc, căng thẳng về tinh thần.
– Tiền sử có nhiễm độc thai nghén, tiền sản giật, sản giật, rau bong non.
- Tiền sử thai nghén: thai kém phát triển trong tử cung, thai chết.
- Tiền sử nội khoa: đái đường, cao huyết áp, thận, rối loạn chất tạo keo, nhược giáp.
– Tốc độ lưu lượng Doppler động mạch tử cung bất thường: (4)
- Tỷ lệ tâm thu/tâm trương > 2,6
- Chỉ số kháng (Resistance Index = RI)>0,58
- Có xuất hiện khía hình chữ V.
– Nhậy cảm với Angiotensin II tăng lúc 28 tuần tuổi thai (4).
– Test đo huyết áp ở hai tư thế (Roll - over test): dương tính (+). (4)
3.2.3. Giải phẫu bệnh
Thường gặp tổn thương cơ bản ở các tạng như:
– Tổn thương mạch máu hay gặp ở các tạng như:
- Não: co mao mạch thiểu dưỡng mô và tổn thương tế bào não và phù não
- Thận: co thắt mạch máu thận làm giảm lưu lượng máu thận, giảm tốc độ lọc máu của cầu thận làm tổn thương tế bào thận: tiểu ra protein, lượng nước tiểu ít, xuất hiện trụ niệu; và urê, acid uric và creatinin máu tăng.
- Tìm: thiếu máu cơ tim, gây loạn nhịp tim, suy tim.
- Phổi: co thắt mạch máu phổi, ở huyết phổi gây phủ phổi.
- Mất: co thắt mao mạch chủ yếu mao động mạch (dấu hiệu Gunn) gây phủ võng mạc, xuất tiết và xuất huyết võng mạc gây bệnh thong manh.
- Tổn thương hệ đông máu: có khả năng gây đông máu rải rác trong lòng mạch gây giảm sinh sợi huyết, tan huyết gây chảy máu ở các tạng, rau bong non, huyết khối ở trong bánh rau. Chảy máu ở: phổi, thận, tim, não, dưới bao gan, chảy máu ra ngoài sau khi đẻ do rối loạn đông mẫu. Số lượng tiểu cầu giảm (xem hình 70 bài Tiền sản giật - sản giật).
- Tổn thương hoại tử khi làm giải phẫu bệnh, thường gặp những ổ tổn thương hoại tử rải rác ở bánh rau, thận, gan, quanh động mạch nhỏ tĩnh mạch cửa. - Tổn thương phù: gặp ở gian bào phù toàn thể, ở phổi gây phù phổi cấp, phù não gây cơn sản giật.
- Tổn thương lắng đọng sản phẩm thoái hoá: từ Fibrin - Fibrinogen, Globulin, miễn dịch AgG, AgM, bổ thể trong các mô và màng mao mạch. Tổn thương này hay gặp ở bố mao mạch cầu thận, mô gan, xoang mạch ở gan.
3.3. Triệu chứng học
3.3.1. Triệu chứng lâm sàng
a. Những triệu chứng chính:
- Tăng huyết áp: tăng huyết áp động mạch là dấu hiệu quan trọng, vì là dấu hiệu đến sớm nhất, tỷ lệ gặp nhiều nhất (87,5%), có giá trị tiên lượng cho cả mẹ và con. Có ba cách đánh giá tăng huyết áp động mạch.
(1) Đánh giá theo hằng số sinh lý: dùng cho những ai chưa có số đo huyết áp. Nếu số đo huyết áp bằng hay trên 140/90 mmHg, được coi là cao huyết áp.
(2) Đánh giá so sánh với số đo huyết áp trước và sau khi có thai, nếu;
- Huyết áp tâm thu tăng trên 30mmHg so với huyết áp tâm thu trước khi có thai.
- Huyết áp tâm trương tăng trên 15mmHg so với huyết áp tâm trương trước khi có thai.
- Nếu đánh giá so sánh với số đo huyết áp sau khi có thai tăng, tuỳ thời điểm lúc so với tuổi thai, ta có khả năng phân biệt cao huyết áp mạn hay nhiễm độc thai nghén.
(3) Huyết áp trung bình: đánh giá cả hai số đo huyết áp tâm thu và tâm trương, cùng lúc theo công thức sau:
- Huyết áp trung bình = (Huyết áp tối đa + 2 (huyết áp tối thiểu)) / 3
- Nếu huyết áp trung bình tăng 20mmHg so với trước khi có thai là tăng huyết áp.
- Chú ý: đo là ghi nhận số đo huyết áp cả hai tay, rồi lấy số đo ở tay có huyết áp cao hơn để đánh giá và theo dõi. Nói tăng huyết áp khi số đo lần sau cao hơn trước. Điều kiện lúc chẩn đoán: hai lần đo huyết áp cách nhau 6 giờ đều tăng gọi là tăng huyết áp thực sự. Khi chuyển dạ đẻ, chỉ cần cách 2 giờ đủ để đánh giá là đã tăng huyết áp.
* Đặc điểm tăng huyết áp trong nhiễm độc thai nghén.
- Huyết áp tâm thu và huyết áp tâm trương tăng giảm không tương đồng, huyết áp tâm thu tặng, huyết áp tâm trương vẫn bình thường hay ngược lại. Thường tăng cả huyết áp tâm thu lẫn tâm trưởng. Nếu huyết áp tâm trương tăng nhanh hơn dẫn đến kẹt huyết áp, sẽ có tiên lượng nặng hơn.
- Tăng huyết áp có thể dao động theo nhịp sinh học trong ngày, hay tăng ổn định. Do vậy trước khi điều trị, nên xác định xem tăng huyết áp thuộc thể nào.
- Trong nhiễm độc thai nghén, tăng huyết áp thường bắt đầu từ tuần 32 của thai kỳ, tăng sớm hơn tiên lượng nặng hơn và trở lại bình thường khi hết thời kỳ hậu sản.
- Nếu sau đẻ sáu tuần, huyết áp vẫn còn cao, thường là tăng huyết áp mạn tính.
– Protein niệu: protein niệu xuất hiện muộn hơn dấu hiệu tăng huyết áp. Xác định bằng lượng protein có trong nước tiểu, gọi dương tính (+) khi:
- Lượng protein niệu trên 0,3g/1 ở mẫu nước tiểu trong 24 giờ.
- Lượng protein niệu trên 0,5g/l ở mẫu nwóc tiểu lấy ngẫu nhiên.
- Xác định protein niệu bằng phương pháp bán định lượng, giá trị (+) → 3(+). Thận bị tổn thương. Sự bài tiết protein niệu trong ngày không đều, nên mẫu nước tiểu 24 giờ có giá trị chẩn đoán và theo dõi hơn. Như dấu hiệu huyết áp, lượng protein niệu càng cao bệnh càng nặng.
- Phù: vào nửa cuối thai kỳ có hai loại phù phù do chèn ép thường xuất hiện vào chiều tối, sáng ngủ dậy thì hết phù. Phù do nhiễm độc thai nghén, ban đầu biểu hiện vào buổi sáng, rồi cả trong ngày, phù ngày càng tăng. Hai loại phù này đều là phù trắng, mềm, ấn lõm. Phù do nhiễm độc thai nghén bắt đầu phủ từ thấp (chân) lên cao (mặt) hay phù toàn thân. Có hai thể: thể biểu hiện lâm sàng, như đã mô tả ở trên. Thể không biểu hiện lâm sàng, tức phù ở các tạng, khám lâm sàng khó thấy. Hai thể phù này đều thể hiện: thai phụ tăng cân quá nhanh, tăng trên 500g/tuần, hay trên 2250g/tháng. Đánh giá khả năng phù quá cân nặng là chính xác.
b. Những triệu chứng khác
- Tình trạng thiếu máu: mệt mỏi, da xanh, niêm mạc nhợt nhạt, (huyết tán).
- Phổi: đôi khi có hội chứng ba giảm do có nước ở màng phổi.
- Tim: đôi khi có tiếng thổi cơ năng do thiếu máu, tiếng tim mở ứ nước màng tim, đôi khi bệnh nhân có kèm theo khó thở nhẹ.
- Bụng: có thể có nước cổ trưởng tự do, do phù màng bụng.
- Mắt: bệnh nhân đôi khi cảm thấy mở mắt do phù võng mạc có ở nhiễm độc thai nghén nặng.
3.3.2. Dấu hiệu cận lâm sàng
- Xét nghiệm chức năng thận: nước tiểu: lượng protein. Cạn nước tiểu: hồng cầu, bạch cầu, trụ niệu. Máu: định lượng các chất như: Creatinin (bình thường 1,8mg); acid uric (bình thường: 4,5mg); urê (bình thường 0,3g/1), nếu chúng tăng là chức năng thận đã bị tổn thương.
- Xét nghiệm chức năng gan: định lượng SGOT, SGPT; phản ứng Gross, Maclagan, nếu tăng, tức tế bào gan đã có dấu hiệu bị tổn thương.
- Tế bào máu: số lượng hồng cầu; hematocrit, hemoglobin; tiểu cầu giảm.
- Định lượng protid máu: nếu giảm là phù do áp lực keo máu giảm.
- Soi đáy mắt: có dấu hiệu Gunn, phù gai thị, xuất huyết võng mạc,... là mắt đã bị tổn thương. Động mạch mắt xơ hoá thường gặp trong cao huyết áp mạn tính.
- Thăm dò tình trạng thai: test NST, test CT, chỉ số sinh học khi có thai, đánh giá xem thai đã bị suy yếu ở mức nào, đã có khả năng sống trong môi trường không khí chưa.
3.4. Thể lâm sàng
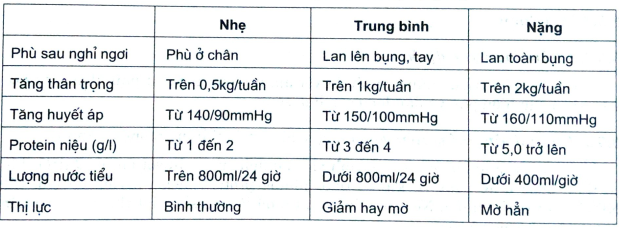
3.4.1. Theo mức độ nặng nhẹ : tóm tắt theo bảng sau
Bảng 3. Các thể lâm sàng theo mức độ nặng nhẹ
3.4.2. Theo triệu chứng kết hợp
– Loại có một triệu chứng đơn thuần: khi chỉ có tăng huyết áp, hay protein niệu hay chỉ có phủ. Thể tăng huyết áp: loại tăng huyết áp thoáng qua, dễ bị làm với cao huyết áp mạn tính.
– Loại kết hợp hai triệu chứng:
- Hoặc tăng huyết áp kết hợp với phù.
- Hoặc tăng huyết áp kết hợp với protein niệu.
- Hoặc protein niệu kết hợp với phù
3.4.3. Theo phát sinh bệnh (Cummingham FG, William obstetric 19th ed. 1993)
Bảng 4. Phân loại rối loạn tăng huyết áp do thai nghén

3.4.4. Hội chứng HELLP
Đây là tiêu chuẩn chẩn đoán hội chứng HELLP của đại học Tennessee, Memphis, Mỹ: H (Hemolyse = tan huyết): vết mờ ở tiêu bản máu. Bilirubin toàn phân > 1,2mg/dL. Lactic dehydrogenáe > 600U/L. EL (Elevated Liver enyme = men gan tăng): SGOT > 70U/L. Lacticdehydrogenase tăng. LP (Low Platelet = tiểu cầu giảm): < 100.000/mm*. Đây là hội chứng nặng cần đình chỉ thai nghén ngay (3;40.
3.5. Chẩn đoán
3.5.1. Chẩn đoán xác định
- Dựa vào ba triệu chứng chính: huyết áp, protein niệu, và phù không hay có kèm theo dấu hiệu phụ và dấu hiệu cận lâm sàng.
3.5.2. Chẩn đoán phân biệt: với những bệnh có triệu chứng tương tự như:
- Bệnh tăng huyết áp mạn tính và thai nghén: cao huyết áp có từ trước khi có thai, hoặc tăng ngay từ khi có thai, nhưng protein niệu (-). Nên dễ làm thể NĐTN một triệu chứng. Nếu protein niệu (+) đã là tiền sản giật thêm vào, có tiên lượng xấu cho mẹ và con.
- Bệnh viêm thận và thai nghén: bệnh nhân có protein niệu trước khi có thai và tồn tại dai dẳng đến khi đẻ. Bệnh thận dễ nặng lên khi có thai, có tiên lượng xấu cho cả mẹ và con.
- Dấu hiệu phù do nguyên nhân khác: phù do tim, thận, thiểu dưỡng... hoặc do chèn ép.
- Dấu hiệu protein: do tim hoặc do thận.
3.6. Tiên lượng và tiến triển
3.6.1. Tiên lượng
Muốn tiên lượng, ta phải dựa vào các yếu tố chính, phụ, cận lâm sàng, thời gian xuất hiện sớm hay muộn theo tuổi thai và mức độ nặng nhẹ của bệnh.
a. Về phía mẹ: có thể dựa vào những điểm sau:
- Sự tăng huyết áp và những dấu hiệu hậu quả của tăng huyết áp.
- Ba triệu chứng chính đều nặng lên. Phương pháp điều trị đúng hay không. – Thời điểm xuất hiện bệnh càng sớm càng nặng.
- Phát hiện muộn hay điều trị muộn và bệnh có đáp ứng với điều trị hay không.
- Xuất hiện biến chứng ở tạng đích của bệnh như: phù não, phù hay xuất huyết đáy mắt...
- Lượng nước tiểu ít dần, chức năng thận suy dần.
- Có kèm theo bệnh lý khác như: bệnh tim, bệnh thận, phát ban giảm tiểu cầu (SLE)...
b. Về phía con
– Dựa vào tuổi thai, tuổi thai càng nhỏ bệnh tiên lự cho mẹ con càng nặng.
- Sự phát triển của thai trong tử cung càng kém phát triển, bệnh càng nặng.
- Dựa vào thể tích dịch ối càng giảm bệnh càng nặng.
– Dựa vào sự tăng huyết áp tâm trương:
- Ở mức 110mmHg thai có nguy cơ cao, thai suy mạn trong tử cung.
- Ở mức 120mmHg thai có nguy cơ chết trong tử cung.
3.6.2. Tiến triển
- Nói chung nếu nhiễm độc thai nghén được chẩn đoán sớm, được điều trị tốt, bệnh nhân có đáp ứng với điều trị, ta có khả năng duy trì thai nghén tới đủ tháng. Khi điều trị cần và phải luôn đánh giá kết quả điều trị hàng ngày để tiên lượng. Vì từ thể nhiễm độc thai nghén nhẹ rất dễ tiến triển tới thể nặng, tiền sản giật rồi sản giật, nếu không được điều trị tốt dễ dẫn đến tỷ lệ tử vong mẹ và con.
3.7. Xử trí
3.7.1. Mục tiêu điều trị
a. Đối với mẹ: ngăn cản sự tiến triển của bệnh. Tránh các biến chứng có thể xảy ra. Hy vọng cải thiện tình trạng bệnh và giảm tỷ lệ mắc biến chứng và tử vong mẹ.
b. Đối với con: cố gắng đảm bảo sự phát triển bình thường của thai trong tử cung, hạn chế những nguy cơ có thể xảy ra cho thai: kém phát triển trong tử cung, suy dinh dưỡng, chết lưu... và giảm tỷ lệ bệnh và tử vong chu sản.
- Khi điều trị, người thầy thuốc cần phải nắm vững phương châm: bảo vệ mẹ là chính, có chiếu cố đến con; và nguồn gốc của bệnh xuất phát tử thai. Thuốc điều trị triệu chứng cho mẹ đồng thời có thể tác động đến thai, nên cần nhắc kỹ trước khi dùng thuốc để điều trị cho mẹ.
3.7.2. Nội dung điều trị bao gồm
a. Điều dưỡng chung các thể lâm sàng
- Chăm sóc: bệnh nhân cần nghỉ tại giường, nằm nghiêng trái nhằm tăng tuần hoàn tử cung rau có lợi cho thai. Buồng bệnh ấm áp, ánh sáng dịu, ít ổn ào, tạo cảm giác thoải mái, gây tin tưởng vào chuyên môn.
- Chế độ ăn: nếu protid máu giảm và phù nên khuyên bệnh nhân ăn tăng khẩu phần đạm và hạn chế muối, đặc biệt khi có protein niệu.
- Về uống: khuyên bệnh nhân uống lượng nước hàng ngày như bình thường, (1,5-2l/ngày), không uống nước có muối.
Theo dõi và đánh giá hàng ngày về các dấu hiệu lâm sàng, lượng nước tiểu/24 giờ, xét nghiệm,... về sự tiến triển của bệnh đáp ứng thuốc trong quá trình điều trị bệnh. Theo dõi cân nặng của bệnh nhân hàng ngày.
b. Điều trị
Khi thai chưa đủ tháng, điều trị ở đây là điều trị triệu chứng.
* Với huyết áp: mục đích khống chế huyết áp không để tăng lên, không hạ thấp quá sao cho an toàn cả mẹ và con, tức không ảnh hưởng tới tuần hoàn tử cung rau. Những thuốc sau hiện nay được chọn điều trị để an toàn cho mẹ con:
- Anpha methyldopa (Aldomet, Dopegyt...). Nó kích thích ức chế trung tâm nhận cảm alpha và làm giảm hoạt tính renin trong huyết tương. Viên 0,25g; liều tối đa không quá 3g/24giờ. Nên dùng liều từ thấp đến cao rải đều trong ngày để có nồng độ ức chế huyết áp.
- Hydralazin hydroclorit (Dihydralazin, Depresssan, ..). Nó có tác dụng giãn mạch và làm giảm sức cản ngoại vi. Viên 10mg; 20mg; liều tối đa không qua 200mg/24 giờ. Chú ý tác dụng phụ: khi đứng dễ tụt huyết áp. Aldomet và Hydralazin là thuốc an toàn cho thai vì nó đã được dùng trên 50 năm.
- Dung dịch Magnesium sulfat 15% tiêm tĩnh mạch hay bắp đều có tác dụng giãn các mao động mạch như hai thuốc trên. Liều trung bình từ 3-4g/ngày. Nó có tác dụng hạ huyết áp. Nên dùng liều thấp rồi tăng dần cho đến khi đạt được mục tiêu điều trị. Có thể dùng 1 hoặc kết hợp 2-3 loại thuốc trên bằng tiêm hay uống, sao cho trong máu luôn đủ nồng độ thuốc để kìm chế huyết áp của bệnh nhân theo yêu cầu của điều trị (1,4).
- Các chẹn giao cảm bêta: Labetalol, Trandate... ít được dùng trong nhiễm độc thai nghén.
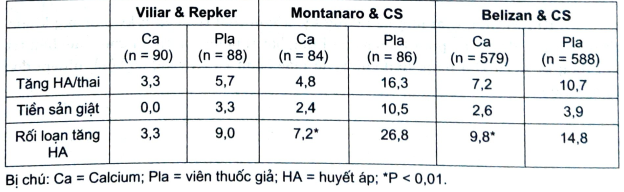
- Về aspirin: Hauth và CS nghiên cứu ngẫu nhiên 604 thai phụ con so khỏe mạnh lúc thai 24 tuần tuổi thai: 302 nữ uống aspirin 60mg/ngày, và 302 uống viên thuốc giả. Kết quả: tỷ lệ tiền sản giật thấp có ý nghĩa ở nhóm đã uống aspirin. Không có khác biệt giữa hai nhóm về: tuổi thai lúc đẻ, cân lúc sinh, hay tỷ lệ chậm phát triển hoặc để non. Đây là kết quả nghiên cứu của CLASP.
Bảng 5. So sánh tác dụng về viên aspirin 60mg và viên placebo ở nhiều nước

- Các tác giả không thấy có sự khác nhau về: tỷ lệ tiền sản giật: thai chậm phát triển, hay mẹ bị biến chứng. Tuy vậy họ kết luận: aspirin liều thấp không nên dùng thường qui để giảm tiền sản giật và thai chậm phát triển, vì:
- Ít nhất có hai cơ chế có thể có ở thai phụ bị nhiễm độc thai nghén. Acid arachidonic biến đổi do men cyclooxygenase thành TxA2, PGI2, PGE2; con đường này có đáp ứng với liệu pháp aspirin liều thấp. Con đường thứ hai acid arachidonic chuyển hoá do men lipoxygenase làm cho bánh rau tăng sản xuất 15 - dhydroxyeicoxatetraenoic - acid 915 - HETE); nó ức chế sản xuất prostacylin dẫn đến co thắt mạch máu.
– Về bổ sung calcium:
- Có sự liên quan giữa ăn bổ sung thêm calci và nhiễm độc thai nghén. Tác giả đã thấy sự bài tiết calci nước tiểu giảm ở thời gian tiền sản giật, và nhiều tuần lễ trước khi bắt bị tiền sản giật. Belizan (1988) báo cáo về mối liên quan ngược giữa chế độ ăn bổ sung calci, huyết áp mẹ và tỷ lệ tiền sản giật, sản giật.
- Dưới đây nêu 3 nghiên cứu có đối chứng có số đối tượng cao nhất. Mỗi ngày đối tượng nghiên cứu dùng từ 1500 đến 2000mg calcium. Tỷ lệ tiền sản giật, rối loạn cao huyết áp giảm có ý nghĩa ở 2 nghiên cứu sau (3).
* Với protein niệu: ngoài công tác điều dưỡng, hạn chế Natri clorua; nên dùng kháng sinh nhóm bêta lactamin để chống viêm cầu thận khi có thai.
* Với phù: cần tìm nguyên nhân gây phù. Nếu ở Natri ở máu, phải hạn chế dưa Natri clorua vào cơ thể. Nếu protid máu giảm, nên nâng cao áp lực keo trong lòng mạch bằng truyền đạm hay bằng đường tiêu hoá tuỳ trường hợp cụ thể.
- Khi lượng nước tiểu dưới 800m1/24 giờ: nên dùng thêm thuốc lợi niệu như lasix. Khi dùng thuốc lợi niệu nên kèm theo Kali clorua để chống hạ Kali do thuốc lợi niệu. Không nên dùng thuốc lợi niệu kéo dài, dễ gây thiểu ối nguy hiểm cho thai. + An thần: Diazepam 5mg; Rotunda 30mg; Tranxene 5mg...
- Nên dùng thêm các yếu tố vi lượng: Calci, Magne - B6, kẽm, acid folic... Trong quá trình điều trị, cần phải đánh giá kết quả điều trị hàng ngày. Khi tình trạng nhiễm độc thai nghén có đáp ứng với điều trị, có thể giữ thai tới đủ tháng. Khi đã đủ tháng, có thể gây chuyển dạ đẻ nếu chỉ số Bishop thuận lợi, hoặc chờ chuyển dạ, không nên để thai nghén quá ngày sinh. Nếu nhiễm độc thai nghén không đáp ứng với điều trị, nên đình chỉ thai nghén để cứu mẹ tức điều trị nguyên nhân.
– Khi chẩn đoán nhiễm độc thai nghén lúc đủ tháng: ta nên đánh giá tình trạng mức độ nhiễm độc thai nghén. Tiến hành thực hiện các biện pháp nội khoa cho phù hợp. Đồng thời đánh giá chỉ số Bishop và những vấn để chuẩn bị liên quan khác để ra quyết định đình chỉ thai nghén bằng đường dưới hay đường trên và chọn thời điểm thích hợp để tiến hành thực hiện đình chỉ thai nghén.
– Khi chẩn đoán nhiễm độc thai nghén lúc đang chuyển dạ: cần đánh giá tình trạng nhiễm độc thai nghén để thực hiện biện pháp nội khoa và sản khoa thích hợp. Nếu chủ quan dễ xảy ra những tai biến kho có thể lường trước được.
3.8. Phòng bệnh
- Nguyên nhân bệnh nhiễm độc thai nghén chưa rõ; nên chưa có biện pháp phòng bệnh đặc hiệu.
- Cần điều trị các bệnh liên quan: bệnh cao huyết áp, bệnh thận... trước khi có thai. Vì thai nghén làm bệnh đó nặng lên và dễ dẫn đến nhiễm độc thai nghén nặng.
- Khi có thai, thai phụ cần đăng ký, khám thai theo định kỳ ở phòng khám chuyên khoa, để có thể phát hiện sớm những bất thường của thai nghén, để điều trị kịp thời; ta sẽ có khả năng hạn chế tỷ lệ mắc bệnh và tử vong do bệnh nhiễm độc thai nghén.
4. TIỀN SẢN GIẬT
Tiền sản giật là giai đoạn quá độ từ nhiễm độc thai nghén biến chứng thành sản giật. Giai đoạn tiền sản giật có thể diễn biến khoảng vài giờ, vài ngày, vài tuần, tuỳ mức độ nặng nhẹ của bệnh; cũng có thể thoáng qua gần như bỏ qua giai đoạn này. Vì thế đứng trên quan điểm điều trị, ta nên coi thể nhiễm độc thai nghén nặng là tiền sản giật.
4.1. Triệu chứng học
Trên cơ sở bệnh nhân có biểu hiện nhiễm độc thai nghén nặng với các triệu chứng như:
– Tăng huyết áp: bằng hay trên 160/110mmHg, đo khi bệnh nhân đang nằm nghỉ và khoảng cách giữa hai lần đo cách nhau ít nhất 2 giờ.
- Protein niệu: lượng protein trên 6g/lít/24 giờ. Tất nhiên lượng protein niệu càng nhiều bệnh càng nặng; nhưng nếu dưới 6g/lít/24 giờ cũng chưa loại trừ được tình trạng tiền sản giật.
– Dấu hiệu phù hay tăng cân nhiều cũng rất có ý nghĩa trong chẩn đoán.
– Lượng nước tiểu giảm, dưới 400ml/24 giờ và càng giảm bệnh càng nặng.
- Xuất hiện thêm một trong những dấu hiệu (gọi tắt dấu hiệu thần kinh) sau:
- Dấu hiệu thần kinh: Bệnh nhân kêu nhức đầu, đau nhức ở vùng chẩm, mà dùng thuốc chống nhức đầu không khỏi. Tinh thần của bệnh nhân lờ đờ, thờ ơ với ngoại cảnh (3,4; hình 76).
- Dấu hiệu về thị giác: bệnh nhân cảm thấy hoa mắt, chóng mặt, sợ ánh sáng. Bệnh nhân cảm thấy mở mắt, thị lực giảm dần hay giảm đột ngột.
- Dấu hiệu tiêu hoá: bệnh nhân cảm thấy buồn nôn, nôn và đau ở vùng thượng vị hay đau vùng hạ sườn phải (3,4; hình 77).
- Dấu hiệu cận lâm sàng của nhiễm độc thai nghén nay nặng thêm: số lượng hồng cầu và huyết sắc tố giảm. Định lượng men gan (SGOT, SGPT) tăng. Số lượng tiểu cầu giảm. Creatinin, urê và acid uric máu tăng. Protein niệu tăng.
- Nếu bệnh nhân xuất hiện thêm một trong các biến chứng: suy tim, phù phổi, khó thở, tím tái, đau ngực, thai kém phát triển trong tử cung và thiểu ối. Dù những dấu hiệu chính nhẹ cũng nên xem là tiền sản giật (1;2;3;4).
4.2. Thể lâm sàng
- Tiền sản giật đơn thuần, phát triển từ nhiễm độc thai nghén.
- Tiền sản giật bội thêm (Superimposed Hypertension): thể này phát triển từ thai phụ bị bệnh tăng huyết áp mạn tính, nay có thêm protein niệu. Lượng protein niệu càng cao, bệnh càng nặng, có thể dẫn tới sản giật hay những biến chứng khác cho mẹ. Nó có tỷ lệ mắc bệnh và tử vong mẹ và con rất cao.
- Hội chứng HELLP. Hội chứng gồm: chứng huyết tán, men gan tăng và số lượng tiểu cầu giảm < 100.000/mm3. HELLP có tiên lượng nặng cho mẹ và con.
4.3. Tiên lượng
- Tiên lượng sớm cho mẹ và con phụ thuộc vào mức độ nặng nhẹ của bệnh, bệnh xuất hiện càng sớm so với tuổi thai bệnh càng nặng tuổi mẹ càng cao bệnh càng nặng. Thể lâm sàng nhiễm độc thai nghén đơn thuần nhẹ hơn so với hai thế sau.
4.4. Chẩn đoán
4.4.1. Chẩn đoán xác định
Chẩn đoán dựa vào tiền sử, dấu hiệu lâm sàng và cận lâm sàng.

4.4.2. Chẩn đoán phân biệt với
- Dấu hiệu mờ mắt với bệnh về mắt.
- Dấu hiệu đau vùng thượng vị với bệnh dạ dày, mật khi có thai.
- Dấu hiệu tăng men gan với bệnh viêm gan do virus hay gan hoá mỡ do thai.
- Dấu hiệu suy tim hay phù phổi với bệnh tim kết hợp với thai nghén...
4.5. Xử trí
Mục tiêu là ngăn ngừa cơn sản giật. Nếu bệnh nhân có đáp ứng tốt với điều trị mà thai còn non tháng, có thể giữ thai đến đủ tháng. Nếu thai đã có khả năng sống nên đình chỉ thai nghén tức điều trị nguyên nhân.
4.5.1. Điều trị nội khoa
a. Ngăn ngừa cơn sản giật: ta cần thực hiện ngay khi có chẩn đoán xác định.
- Hỗn hợp gây liệt hạch (đông miền nhân tạo): dùng cho bệnh nhân mới vào viện, bằng hỗn hợp sau: (1)
Dolosal 100mg 1 ống
Aminazin 25mg 1 ống
Pilolphene 50mg 1 ống
D.D glucose 5% 20ml
- Trộn đều, tiêm 1/3 dung dịch trên vào tĩnh mạch chậm, sau đó cứ cách 1-2 giờ tiêm 2ml dung dịch còn lại vào bắp. Tuỳ theo tiến triển của bệnh mà ta có thể ngừng hay tiếp tục thêm liều khác. Cần nhớ rằng dung dịch đông miền có thể có hại cho gan và thân bệnh nhân, nên liệu pháp này hiện nay không dùng.
- Dùng dung dịch Magnesium sulfat 15% với liều 4-7g/24giờ cũng có tác dụng phòng ngừa cơn sản giật. Khi dùng liều cao ở bệnh nhân thiểu niệu ta phải để phòng ngộ độc Magnesium sulfat. Ngộ độc biểu hiện bằng giảm hay mất phản xạ đầu gối. Thuốc chống ngộ độc là tiêm ngay một ống 5ml Gluconat Calcium 0,5g vào tĩnh mạch để trung hoà Magnesium sulfat (hình 80).
- (Theo International Journal of Gynecology và Obstertrics (1995. 53: 175-183) là Magnesium sulfate 15% được dùng để ngừa cơn sản giật. Tiêm tĩnh mạch ở liều cao (4g/20 phút) rồi truyền liên tục 2-3g/giờ. Chỉ truyền MgSO, ngắt quãng, khi nồng độ thuốc trong huyết thanh đã đạt mức ức chế cơn sản giật; hay đã mất phản xạ gối, tần số hô hấp < 12 lần/phút, và lượng nước tiểu < 25ml/h. Mức liệu pháp MgSO, hiệu quả: 4-8mg/dL, huyết thanh. Triệu chứng nghi ngờ khi đã quá liều MgSO, như: khó thở, mất cảm giác chức năng. Cần tiêm tĩnh mạch ngay 1g (10ml- 10%) gluconat calcium/2 phút để trung hoà MgSO, MgSO, cũng có thể tiêm bắp (theo Prichard). Nếu bị suy hô hấp, phải hỗ trợ hỗ hấp cơ học cho đến khi mức MgSO, máu giảm. Khi dùng thuốc đế chống cơn co giật cho hiệu quả khác MgSO, không ảnh hưởng tới hạ huyết áp. Khi cần khống chế mức huyết áp, nên dùng thêm thuốc chống cao huyết áp.
– Có thể kết hợp thêm: Diazepam (valium 10mg) tiêm tĩnh mạch.
b. Khống chế tăng huyết áp
- Thuốc khống chế huyết áp để an toàn cho mẹ và con hiện nay được chọn là: Magnesium sulfat 15%, Alpha methydopa và Hydralazin.
- Viên Aldomet 250mg, liều dùng không quá 3g/ngày, chia đều liều trong ngày. Viên Hydralazin 10mg, liều dùng không quá 200mg/ngày. Hydralazin có tác dụng giãn mạch và giảm sức cản ngoại vi nhưng lại làm tăng nhịp tim của bệnh nhân: do đó nên dùng từ liều thấp đến liều cao để hạn chế tác dụng phụ của nó. Những thuốc chống cao huyết áp trên, có thể dùng bằng đường tiêm để có tác dụng nhanh; nhưng phải theo dõi sát để chống những tác dụng phụ của nó. Các loại thuốc trên có thể phối hợp cùng nhau, để tăng tác dụng của thuốc.
c. Thuốc lợi tiểu: thuốc được chọn là Furosemid (Lasix), hydroclorothizid. Ta chỉ nên dùng thuốc lợi tiểu khi lượng nước tiểu dưới 800/24 giờ. Khi dùng thuốc lợi bao giờ cũng phải nhớ dùng thêm kaliclorua để chống mất kali do tác dụng phụ của Lasix, đặc biệt liều kali uống trước khi đi ngủ.
d. Bổ sung các yếu tố vi lượng (xem trong nhiễm độc thai nghén)
- Trong quá trình điều trị, ta cần đánh giá kết quả điều trị hàng ngày. Nếu điều trị từ 3-5 ngày, bệnh nhân không đáp ứng với điều trị, ta nên đình chỉ thai nghén ngay để cứu mẹ là chính.
4.5.2. Sản khoa
a. Khi thai nghén chưa đủ tháng: ta có thể điều trị nội khoa tích cực hơn và đánh giá kết quả điều trị hàng ngày (như nhiễm độc thai nghén nặng) nhưng rất thận trọng vì thời gian xuất hiện cơn sản giật lúc nào không biết trước.
b. Khi thai đủ tháng (38-40 tuần tuổi): cần đánh giá chỉ số Bishop. Nếu chỉ số Bishop thuận lợi, áp lực tĩnh mạch trung tâm thấp dưới 12cm nước và test oxytocin (-), ta có thể tiêm truyền oxytocin tĩnh mạch bằng pha loãng với dung dịch glucose 5%; nếu áp lực tĩnh mạch trung tâm bình thường có thể bơm truyền oxytocin để gây chuyển dạ để. Nên chỉ số Bishop dưới 7 điểm là không thuận lợi, nên chủ động mổ lấy thai để đình chỉ thai nghén.
c. Khi đang chuyển dạ, thai ở ngôi chòm: chờ khi cổ tử cung mở > 4cm, nên bấm ối để rút ngắn thời gian chuyển dạ, đặt Forceps để lấy thai khi đủ điều kiện. Nếu không, nên mổ lấy thai sớm. Nói chung, mẹ bị tiền sản giật, thai thường suy cần chuẩn bị trước phương tiện hồi sức sơ sinh.
5. SẢN GIẬT
5.1. Định nghĩa
- Sản giật là biến chứng của nhiễm độc thai nghén, độ 75% sản giật xảy ra ở ba tháng cuối thai kỳ, 20% trong chuyển dạ, và 1-5% trong thời kỳ hậu sản, chủ yếu trong 48 giờ đầu sau đẻ. Sản giật biểu hiện bằng những cơn co giật qua bốn giai đoạn, có thể gây tử vong mẹ và con trong cơn sản giật.
5.2. Triệu chứng lâm sàng
Trên cơ sở bệnh nhân đã bị nhiễm độc thai nghén, tiền sản giật hay tiền sản giật bội thêm nay đột ngột xuất hiện cơn sản giật. Mỗi cơn sản giật thường qua bốn giai đoạn:
5.2.1. Giai đoạn xâm nhiễm: kéo dài chừng 30-60 giây.
- Giai đoạn này bắt đầu kích thích các cơ ở đầu, mặt, cổ, làm cho các cơ này có giật liên tiếp và không đối xứng. Biểu hiện co giật ở mắt: mi mắt nhấp nháy, nhãn cầu đảo đi đảo lại rồi lệch sang một bên. Nét mặt nhăn nhúm, sắc mặt thay đổi, lưỡi thè ra thụt vào. Các tuyến nước bọt, nước mắt tăng bài tiết làm tăng tiết nước bọt ở miệng. Các cơ ở cổ co giật nên đầu lúc la lắc lư, cuối cùng ngủ vẹo sang một bển (phía mắt bị kéo lệch).
- Rồi, cơn co giật lan xuống hai tay làm các ngón 2 bàn tay dúm chụm lại. Cơn giật này không lan xuống chỉ mà chuyển sang giai đoạn sau.
5.2.2. Giai đoạn giật cứng
- Giai đoạn này kéo dài khoảng 30 giây. Ở giai đoạn này, toàn bộ các cơ trong cơ thể co cứng. Thân mình ưỡn cong. Đầu nghiêng vẹo sang một bên. Mắt trắng dã, nhãn cầu trợn ngược. Hai hàm răng cắn chặt (có khi phải cắn lưỡi), miệng sùi bọt mép. Các cơ hô hấp cũng co cứng lại làm cho bệnh nhân ngạt thở, mặt bạnh ra, môi tím lại. Lưng ưỡn cong. Tay, chân cứng đơ duỗi thẳng. Đồng tử co nhỏ.
5.2.3. Giai đoạn giật gián cách
- Giai đoạn giật cứng co thắt các cơ hô hấp nên thiếu oxy, các cơ toàn thân giãn ra trong chốc lát, bệnh nhân hít vào một hơi dài, tình trạng ngạt thở tạm thời chấm dứt. Rồi, các cơ trong cơ thể bị kích động, co giật liên tiếp nhưng không đồng đều. Bệnh nhân cử động lung tung đầu ngửa ra sau, nét mặt nhằm nhúm, nhãn cầu đảo đi đảo lại, lười thẻ ra thụt vào nên dễ cắn phải lưỡi. Hai tay co giật không đều, như người đánh trống. Mình ưỡn cong. Hai chân duỗi thẳng hay co đạp dẫy dụa nên dễ bị ngã ra xuống đất. Các cơ hô hấp lúc co, lúc giãn, làm cho nhịp thở không đều, thở như rít lên, sùi bọt mép do tăng tiết nước bọt, làm tiếng thở kêu lọc sọc, và dễ bị ngat tho.
- Giai đoạn này cách kéo dài khoảng vài 3-5 phút, nếu càng kéo dài bệnh càng nặng. Các cơn co giật như vậy sẽ thưa và nhẹ dần rồi bệnh nhân lâm vào tình trạng hôn mê.
5.2.4. Giai đoạn hôn mê
Tuỳ theo tình trạng nặng nhẹ của cơn sản giật, bệnh nhân có thể hôn mê nhẹ hay hôn mê sâu.
a. Hôn mê nhẹ
- Nó xảy ra sau các cơn giật ngắn, nhẹ và thưa. Bệnh nhân thường có biểu hiện mê man hay ngơ ngác chừng 5-7 phút, rồi tỉnh lại. Sau khi tỉnh lại, bệnh nhân cảm thấy bàng hoàng, hoảng sợ như vừa trải qua một cơn ác mộng.
b. Hôn mê sâu
Nó thường xảy ra sau một cơn co giật nặng và kéo dài. Bệnh nhân có những triệu chứng như: mất tri giác, mất các phản xạ (phản xạ giác mạc, đồng tử,...) đổi khi chỉ còn phản xạ nuốt. Bệnh nhân có thể ỉa đái dầm dề, thở khó, ngáy to, có tiếng lọc sọc ở cổ họng do ứ dịch. Mặt sưng phù. Hôn mê sâu có thể kéo dài vài giờ hay vài ngày, trong cơn hôn mê sâu có thể xuất hiện những cơn co giật khúc và bệnh nhân cũng có thể bị các biến chứng và chết trong cơn hôn mê.
5.3. Những dấu hiệu cận lâm sàng
Nước tiểu: protein niệu > 5g/lít, lượng protein niệu càng cao bệnh càng nặng có khi lên đến > 30g/lít. Cận nước tiểu: hồng cầu, bạch cầu, trụ hình hạt (+). Bệnh càng nặng số lượng nước tiểu càng ít, đôi khi vô niệu.
- Máu: urê mẫu vẫn bình thường. Urê, Creatinin và acid uric tăng: suy thận.
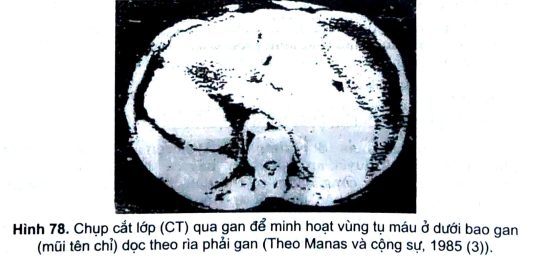
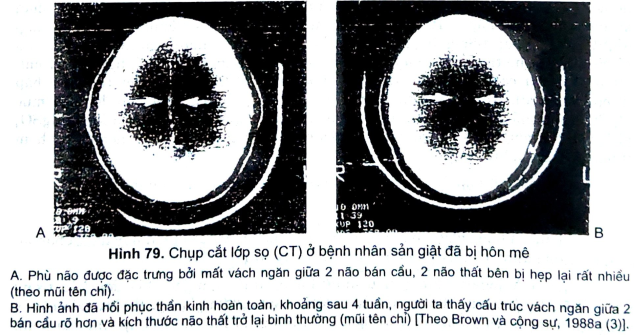
- Soi đáy mắt: có thể có dấu hiệu Gunn, phù gai thị, xuất huyết võng mạch... – Gan: chụp cắt lớp gan (Computed tomogaphic scan = CT) ta có thể thấy tụ máu dưới bao gan. Máu, Pritchard và CS (1976) thấy 3/134 bệnh nhân tăng huyết áp do có thai tăng bilirubin huyết thanh, tăng > 1,2mg/dL. Sibai và CS (1986) thấy có hoại tử chảy máu quanh mạch gánh, tổn thương gan làm men gan tăng và giảm tiểu cầu.
- Não: Sibai và CS (1985a) thấy 74% của 65 bệnh nhân sản giật có điện não đồ bất thường trong vòng 48 giờ của con sản giật; 1/2 những bất thường này tồn tại trong 1 tuần; còn hầu hết sau 3 tháng trở lại bình thường. Tổn thương não phù, thiếu máu khu trú, huyết khối và chảy máu não. Brown và CS (1988a) thấy gần 1/2 bệnh nhân sản giật có dấu hiệu bất thường qua chụp cắt lớp.
5.4. Chẩn đoán
5.4.1. Chẩn đoán xác định
- Dựa vào tiền sử nhiễm độc thai nghén, sản giật, bệnh thận, cao huyết áp mạn tính, triệu chứng lâm sàng, cận lâm sàng với cơn co giật có bốn giai đoạn.
5.4.2. Chẩn đoán phân biệt
- Với những bệnh có cơn co giật và hôn mê như:
- Cơn động kinh: có tiền sử động kinh trước khi có thai. Bệnh nhân không biết trước khi lên cơn. Không có hội chứng nhiễm độc thai nghén.
- Cơn co giật Tetani: có thể có hay không có tiền sử. Cơn co giật xuất hiện đột ngột hoặc có dấu hiệu báo trước như tăng thân nhiệt, đau bụng, cảm giác như có kiến bò ở chân tay. Các ngón tay duỗi thẳng và dúm lại. Phản xạ đầu gối tăng và không hôn mê. Điều trị thử bằng tiêm calci vào tĩnh mạch khỏi co giật.
- Cơn co giật do viêm tắc mạch não sau đẻ:
- Cơn co giật này thường xuất hiện sau khi đẻ khoảng 1-2 tuần. Cơn giật khu trú, không phù, có sốt nhẹ.
- Cơn Hysteria: sự biểu hiện của các cơn giật không giống nhau. Tuy không tỉnh nhưng người xung quanh nói bệnh nhân vẫn biết. Không mất tri giác, không mất phản xạ.
- Hôn mê do đái tháo đường: tiền sử đái tháo đường. Khi hôn mê, bệnh nhân có vật vã, tim đập nhanh, thở kiểu Kusmaul, đồng tử giãn, hơi thở có mùi aceton và thân nhiệt giảm.
- Hôn mê do xuất huyết não, màng não: ở bệnh nhân cao huyết áp mạn, khi có thai huyết áp tăng lên gây xuất huyết não nhưng không có protein niệu. Tuy nhiên, bệnh nhân bị sản giật cũng có thể bị xuất huyết não, màng não. Chọc dò não tuỷ có thể thấy hồng cầu trong dịch não tuỷ.
5.5. Tiên lượng và biến chứng
5.5.1. Tiên lượng
Đánh giá tiên lượng dựa vào các yếu tố: lượng nước tiểu, số lượng và độ dài của cơn giật. Sự thay đổi huyết áp. Lượng protein niệu... tình trạng bệnh nhân. Cơn sản giật xảy ra khi tuổi thai càng non, bệnh càng nặng; ở người con so nặng hơn ở người con rạ; ở bệnh nhân có bệnh mạn tính nặng hơn người không có bệnh mạn tính. 5.5.2. Biến chứng
a. Những biến chứng có thể xảy ra cho mẹ:
- Cấn phải lưỡi hay ngạt thở khi đang lên cơ sản giật.
- Xuất huyết não, màng não. Rau bong non. Phù phổi cấp. Viêm thận cấp....
- Sau sản giật có thể để lại: thong manh, liệt, hôn mê kéo dài, loạn thần mất não...
b. Những biến chứng có thể xảy ra cho thai
- Thai chết lưu trong tử cung. Thai non tháng do phải đình chỉ thai nghén.
- Thai suy mạn, kém tăng trưởng trong tử cung, ngạt nặng khi chuyển dạ đẻ...
- Nhẹ cân lúc để so với tuổi thai. Tỷ lệ mắc bệnh sau để cao.
5.6. Xử trí
5.6.1. Điều dưỡng
a. Chăm sóc: trong cơn sản giật, bệnh nhân cần được chăm sóc đặc biệt: đặt nằm ở giường có ván ngăn, buộc giữ tay chân để tránh ngã. Ngáng miệng phòng cắn phải lưỡi. Hút đờm dãi tiết ra nhiều để thông hô hấp, tránh ngạt do đờm dãi và cần được thở oxy qua nước pha cồn. Đặt thông đái để theo dõi lượng nước tiểu. Trường hợp bệnh nhân sản giật nặng cần có biện pháp chống loét, chống bội nhiễm đường hô hấp và tiết niệu tích cực. Theo dõi đánh giá cơn giật về số cơn, độ dài và khoảng cách các cơn giật.
b. Dinh dưỡng: ăn tăng khẩu phần đạm, hạn chế muối mắm, nên ăn lỏng. Uống: cần đủ nước để đánh giá chức năng lọc của thận. Tất nhiên, không dùng các chất kích thích.
c. Theo dõi xét nghiệm: công thức máu, bạch cầu; hematocrit, máu đông, máu chảy, huyết sắc tố, lượng tiểu cầu, protid máu, SGOT, SGPT, creatinin, acid uric và urê máu. Định lượng protein niệu/24 giờ. Tìm: trụ niệu hồng cầu bạch cầu trong nước tiểu. Đánh giá nhiều lần, 2 lần/tuần khi đang điều trị. Theo dõi đánh giá: con sản giật và các dấu hiệu lâm sàng và biến chứng.
5.6.2. Điều trị nội khoa (triệu chứng)
a. Chống cơ sản giật bằng:
- Đông miền nhân tạo: hỗn hợp đồng miền như ở phần tiền sản giật nhưng mũi tiêm tĩnh mạch đầu tiên có thể dùng 1/3-1/2 liều và thêm những mũi tiêm bắp để duy trì nồng độ thuốc đủ để khống chế cơn sản giật, thời gian dùng thuốc đông miền kéo dài cho đến khi hết cơn co giật (1). Hiện nay nước ta không dùng liệu pháp này mà thay bằng:
- Dùng magnesium sulfat tiêm để chống cơn sản giật theo Williams (1994):
1. Truyền tĩnh mạch 4g magnesium sulfat 20% với tốc độ dưới 1g/phút.
2. Sau đó, dùng tiếp 10g magnesium sulfat 50% theo cách sau: dùng 5g magnesium sulfat 20% + 1 ml lidocain 2% tiêm mông sâu.
Nếu cơn sản giật còn, sau 15 phút tiêm thêm 2g dung dịch 20% vào tĩnh mạch với tốc độ < 1g/phút. Nếu bệnh nhân người to lớn có thể tiêm 4g với tốc độ chậm.
3. Sau đó, cứ 4 tiếng tiêm 5g dung dịch 50% vào mông nhưng chỉ đau khi đã bảo đảm:
- Còn phản xạ đầu gối.
- Không bị suy hô hấp.
- Đo được lượng nước tiểu > 100m1/4 tiếng.
4. Tiêm magnesium sulfat không liên tục sau đẻ.
- Magnesium sulfat (MgSO,7[H,O] có thể để cắt cơn giật và ngừa tái phát. Truyền tĩnh mạch 4g là để tạo mức điều trị khống chế cơn giật, rồi tiêm bắp 10g, tiếp sau cứ cách 4 giờ tiêm 5g vào mông. Chế độ này không có nguy cơ cường magnesium sulfat máu và đủ mức hiệu quả điều trị (4-7mEq/L là mức điều trị).
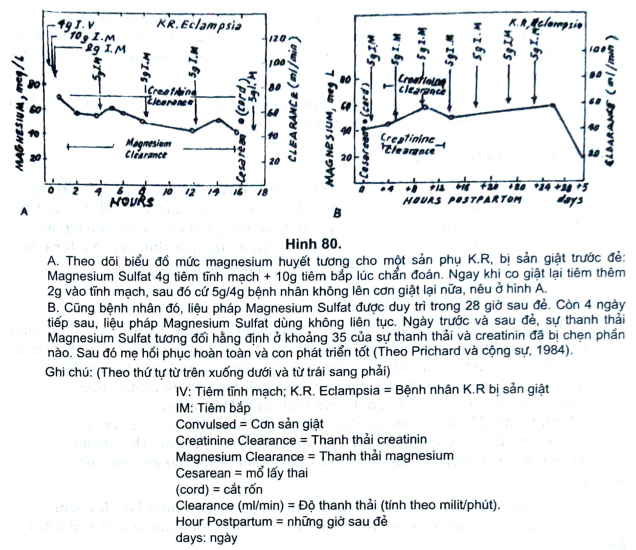
- Theo Cheley và Tepper, 1957; Prichard và CS, 1984 và Sibai, C3. 1984 đã thực hiện nghiên cứu tiêm magnesium sulfat tiêm tĩnh mạch và tiêm bắp (hình 79). Lâm sàng: trước khi tiêm magnesium sulfat (Mg), bao giờ cũng phải đánh giá phản xạ đầu gối (+): bệnh nhân không bị nhiễm độc Mg (mức Mg < 7mEq/l). Sau tiêm đánh giá lại, nếu phản xạ đầu gối giảm (mức Mỹ trên 7mEq/l) là dấu hiệu bắt đầu ngộ độc, cần tiêm tĩnh mạch ngay lg gluconat calci để trung hoà và ngừng tiêm mũi magnesium sulfat tiếp sau. Nếu Mỹ máu tới 10mEq/l sẽ bị mất phản xạ đầu gối là dấu hiệu ngộ độc Mỹ. Nếu Mỹ mẫu > 12mEq/l liệt hổ hấp; ngừng thở, cần mở khí quản và hô hấp viện trợ. Tác dụng độc lên cơ tim làm ngừng tìm ở mức 30mEq/1, rất hiếm gặp.
- Goldman và Finbeiner (1988): Magnesium sulfat có tác dụng ức chế calcium vào tế bào thần kinh qua kênh nhận cảm glutamat. Cotton và CS (1992) khi gây cơn co giật ở chuột, họ thấy cơn co giật ở chuột bị ức chế bởi magnesium. Do đó, magnesium có tác dụng lên hệ thần kinh trung ương để ngăn chặn cơn co giật, lon magnesium (Mg++) có thể qua rau, nên nồng độ Mg++ ở máu mẹ và thai bằng nhau. Lenox và CS (1990) không nhận thấy nhịp tim thai thay đổi do dùng magnesium sulfat ở bệnh nhân bị cao huyết áp nặng.
– Kết hợp valium 10mg tiêm tĩnh mạch, bắp để chống co giật.
b. Khống chế tăng huyết áp
- Thuốc được chọn: Methyldopa, Hydralazin, Nifedipin, Diazoxid có thể dùng một hãy kết hợp hai, liều lượng, dưỡng dùng (uống, tiêm) tuỳ theo mức huyết áp, sự đáp ứng với thuốc của từng bệnh nhân nên sử dụng sao cho thích hợp.
- Tăng huyết áp (huyết áp tối thiểu > 110mmHg): Hydralazin dùng ở bệnh viện Parland cho trên 3000 bệnh nhân để khống chế tăng huyết áp cấp, ở liều khởi đầu 5mg tiêm tĩnh mạch với khoảng cách 15-20 phút, để hạ huyết áp tối thiểu tới 90-100mmHg, không nên hạ thấp hơn sự truyền mẫu bánh rau có thể bị giảm. Nhiều bệnh viện ở châu Âu cũng đã dùng Hydralazin.
Minh hoạ Hydralazin khống chế huyết áp trước đẻ ở Parland để tham khảo Huyết áp (mmHg) và cách điều trị

- Sau đẻ: nếu huyết áp còn cao, vẫn cần Hydralazin, Methyldopa, chống cao huyết áp. Lúc này không sợ suy thai nên có thể dùng cả lợi tiểu.
c. Chống phù bằng thuốc lợi niệu và thuốc tăng áp lực thẩm thấu: khi đang có thai: Tránh dùng thuốc lợi niệu, vì thuốc gây hạ thể tích máu trong lòng mạch nhanh, làm tăng nồng độ natriclorua máu mẹ, ảnh hưởng đến tuần hoàn tử cung rau. Như vậy, có hại cho mẹ và cho thai. Chỉ dùng thuốc lợi niệu khi số lượng nước tiểu của mẹ < 800m1/24giờ. Thiểu niệu lúc chuyển dạ đang còn thảo luận vì tình trạng thiểu niệu này sẽ được cải thiện ngay sau đẻ, trừ khi có liên quan với mất máu.
- Sau khi đẻ: thường số lượng nước tiểu của bệnh nhân sản giật sẽ tăng lên dần, và mất dần dấu hiệu dịch thừa ngoài tế bào. Tuy vậy, nếu lượng tiểu vẫn ít do chức năng thận bị tổn thương, vẫn cẫn dùng thuốc lợi tiểu và theo dõi chức năng thận (Hình 80).
- Về truyền dịch tăng áp lực thẩm thấu: thuốc sẽ hút dịch từ bên ngoài vào trong lòng mạch dễ phù nội tạng đặc biệt là phổi và não. Vì vậy, ta không nên dùng thuốc tăng áp lực thẩm thấu, nên dùng furosemid (Lasix) giảm được phù ở phổi và não.
- Vấn đề phù phổi: ở bệnh nhân nhiễm độc thai nghén nặng, tiền sản giật hội thêm, sản giật có thể bị phù phổi sau đẻ do họ có áp lực thẩm thấu ngoài mạch tăng, ứ dịch bên ngoài mạch và khả năng thấm mao mạch tăng, gây tổn thưởng mao mạch phổi, dễ gây phủ phổi. Gần đây đã có bằng cớ về hiện tượng máu có đặc, áp lực tĩnh mạch trung tâm và áp lực ở giữa mao mạch phổi giảm. Một số tác giả đã truyền các loại dịch để tăng thể tích máu và giảm bớt sự co thắt mạch máu. Sibai và CS (1987): nếu truyền thêm dịch có thể gây phù phổi, ở 37 bệnh nhân tiền sản giật nặng. Cho đến nay, nếu không mất dịch nhiều, vẫn có thể truyền dịch an toàn nhưng chỉ ở mức độ vừa phải, chưa thấy có tác dụng xấu. Cunningham (1986) và Mabie (1988) thấy hầu hết nữ bị phù phổi là do suy tim và cần thuốc lợi tiểu tĩnh mạch và trợ tim...
d. Chống bội nhiễm, chống thiếu oxy và những thuốc khác
- Kháng sinh: sản giật dễ có khả năng nhiễm trùng miệng - lưới, đường hô hấp, đường tiết niệu và khi để phải làm thủ thuật Forceps... Do đó, dùng kháng sinh dự phòng là cần thiết, đặc biệt những bệnh nhân phải nằm điều trị lâu sài.
- Thở oxy: bệnh nhân sản giật dễ thiếu oxy. Cho bệnh nhân thở oxy qua đường mũi, dòng oxy qua nước tạo độ ẩm cho oxy, đặc biệt khi thai đang còn ở trong tử cung.
- Thuốc an thần Diazepam: trước đây đã được dùng rộng rãi để khống chế cơn sản giật cho những sản phụ sau đẻ, những Crother (1990) thấy dùng diazepam không cải thiện cơn sản giật bằng magnesium sulfat. Diazepam liều thấp có thể vẫn có lợi cho việc chăm sóc để tránh kích thích khi hút đờm...
- Thuốc trợ tim và sinh lượng: Uabain hay digoxin và vitamin C, MẸ, B6,... 5.6.3. Xử tri sản khoa
a. Khi thai chưa đủ tháng: sau khi điều trị nội khoa hết cơ sản giật, tình trạng bệnh nhân ổn định, phải đình chỉ thai nghén ngay, không phụ thuộc vào tuổithai, bảo vệ mẹ là chính.
b. Sản giật xảy ra khi chuyển dạ đẻ: cố gắng theo dõi để đẻ đường dưới. Tránh nguy cơ cho mẹ do mổ lấy thai và kết hợp với điều trị nội khoa.
c. Sản giật xảy ra sau đẻ: song song với điều trị nội khoa, dùng thêm thuốc lợi niệu và cần loại trữ và xử trí khi có sót rau đẻ.
5.7. Phòng bệnh: (xem phần 3.8 của NĐTN) Phát hiện sớm và xử trí tốt NĐTN là phòng được tiền sản giật, tiền sản giật bội thêm và sản giật.

May mắn thay, bạn có thể đã được miễn dịch với một số bệnh truyền nhiễm.

Nhiễm nấm âm đạo phổ biến trong thai kỳ. Nếu bạn có nhiều triệu chứng như ngứa ngáy, kích ứng và tiết dịch âm đạo – hãy nói với bác sĩ. Bác sĩ có thể xác định tình trạng bạn gặp phải và khuyên bạn sử dụng thuốc điều trị. Thực hiện các bước để giữ vùng kín khô thoáng có thể giúp ngăn ngừa nhiễm trùng nấm men.
Hầu hết những người bị herpes sinh dục hoặc không có triệu chứng hoặc chỉ có các triệu chứng rất nhẹ mà thường không được chú ý. Theo CDC, gần 90% những người bị chứng mụn rộp không nhận ra.

Viêm âm đạo do vi khuẩn trong thời gian mang thai.

Các nhà nghiên cứu ước tính rằng, trong số hơn 4 triệu ca sinh ở Hoa Kỳ mỗi năm, có khoảng từ 400 đến 4.000 trẻ sơ sinh được sinh ra với chứng toxoplasmosis (được gọi là chứng toxoplasmosis bẩm sinh)
- 1 trả lời
- 1503 lượt xem
- Thưa bác sĩ, tôi bị nhiễm HPV. Điều này có ảnh hưởng đến cơ hội thụ thai của hai vợ chồng tôi không ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1358 lượt xem
- Bác sĩ ơi, tôi không bị ốm nghén trong thời gian đầu của thai kỳ. Nhiều người bảo tôi đó là dấu hiệu của việc sinh con trai. Như vậy có đúng không, thưa bác sĩ?
- 1 trả lời
- 889 lượt xem
Lần đầu mang thai 8 tuần, em đi khám và làm xét nghiệm máu, cho kết quả: IgM âm tính, IgG (dương tính 84.4). Bác sĩ nói em có kháng thể Rubella, nhưng phải theo dõi. Tháng trước em bị ho, viêm họng, không dám uống thuốc, chỉ uống chanh và mật ong, sau một tuần thì khỏi. Sau đó, em không bị sốt hay có hiện tượng bất thường nào. Mong nhận được tư vấn từ bs ạ?
- 1 trả lời
- 944 lượt xem
Em mang thai được 13 tuần. Vào tuần thứ 12, đi xét nghiệm sàng lọc Rubella lần 1, kết quả IgG: 139.8 IU/ML dương tính, Rubella IgM 1.33 S/CO dương tính. Bác sỹ hẹn 2 tuần nữa xn lại mới xác định được. Với kết quả trên, em có bị nhiễm Rubella khi mang thai không ạ?
- 1 trả lời
- 896 lượt xem
Mang thai được 12 tuần, em đi xét nghiệm máu và nước tiểu. Chỉ số igM là Grayzone 1.25, igG là Reactive 61.1. Bs ở huyện bảo em bị nhiễm Rubella. Nhưng cách đây hơn 10 năm, khi có dịch Rubella hoành hành, nhiều người bị phát ban nên em và chị đã tiêm ngừa Rubella. Hiện, chị em đã có 3 cháu khoẻ mạnh, bình thường. Vậy, theo kết quả xn trên thì có đúng là em bị nhiễm Rubella không ạ?