Hướng dẫn chẩn đoán và điều trị một số bệnh thường gặp ở trẻ em - Bộ y tế 2015
CHƯƠNG 1: NHI KHOA ĐẠI CƯƠNG
CÁC THỜI KỲ PHÁT TRIỂN CỦA TRẺ
1. ĐẶC ĐIỂM CHUNG
Trẻ em không phải là người lớn thu nhỏ mà là một cơ thể đang lớn lên và phát triển. Từ lúc thụ thai đến tuổi trưởng thành trẻ phải trải qua 2 quá trình
chính.
Quá trình tăng trưởng (phát triển về số): do sự tăng số lượng và kích thước tế bào của các mô.
Quá trình trưởng thành về chất (cấu trúc và chức năng hoàn chỉnh dần): do sự thay đổi về cấu trúc của các bộ phận dẫn đến sự thay đổi chức năng tế bào.
Quá trình lớn lên và phát triển của trẻ có tính chất toàn diện cả về thể chất, tâm thần - vận động và qua nhiều giai đoạn. Mỗi giai đoạn có những đặc
điểm về sinh lý và bệnh lý riêng.
Từ khi hình thành đến khi trưởng thành (15 - 20 tuổi) trẻ em trải qua 6 giai đoạn phát triển: giai đoạn bào thai, giai đoạn sơ sinh; giai đoạn nhũ nhi; giai
đoạn răng sữa; giai đoạn thiếu niên; giai đoạn dậy thì. Các giai đoạn có đặc điểm phát triển và nhu cầu dinh dưỡng khác nhau.
2. ĐẶC ĐIỂM CỦA TRẺ QUA CÁC THỜI KỲ
2.1. Thời kỳ bào thai
Tính từ lúc thụ thai đến khi ra đời (trung bình 270 15 ngày) tính từ ngày đầu tiên của kỳ kinh cuối cùng. Thời kỳ bào thai chia làm 3 giai đoạn:
- Giai đoạn thụ thai: kéo dài khoảng chừng hai tuần đầu của thai kỳ.
- Giai đoạn phát triển phôi: tuần lễ thứ hai đến thứ tám
- Giai đoạn bào thai: từ tuần thứ chín đến khi sinh
2.1.1. Giai đoạn thụ thai và giai đoạn phát triển phôi:
- Đặc điểm sinh lý:
- Giai đoạn của sự hình thành và biệt hoá các bộ phận. Phần lớn các giai đoạn phát triển các cơ quan quan trọng diễn ra trong 12 tuần đầu. Nếu có một yếu tố nào làm ảnh hưởng đến giai đoạn phát triển, đặc biệt thuốc hay bức xạ thì các dị tật bẩm sinh sẽ xảy ra.
- Đặc điểm bệnh lý:
- 3 tháng đầu của thai kỳ là thời kỳ hình thành thai nhi. Nếu có điều gì đó can thiệp vào sự phát triển của các cơ quan trong giai đoạn này thì chúng sẽ không sửa chữa được sau này
- Trong thời kỳ này, nếu mẹ bị nhiễm các chất độc (thuốc hay hoá chất), hay bị nhiễm virus như nhiễm TORCH (Toxoplasmo, Rubeola, Cytomegalovirus, Herpes simplex) thì trẻ sinh ra dễ bị dị tật.
2.1.2. Giai đoạn bào thai (tuần lễ thứ chín đến khi sinh)
- Đặc điểm sinh lý:
+ Sau khi phần lớn các cơ quan đã được hình thành, thời kỳ bào thai dành hết hoàn toàn cho sự tăng trưởng và hoàn chỉnh các bộ phận. Rau thai hình
thành, mẹ nuôi trẻ trực tiếp qua rau thai.
- Tuần thứ 13 – 14 thời kỳ bào thai, giới tính của thai nhi có thể được xác định.
- Tuần thứ 25 – 28: Tất cả các cơ quan bộ phận của cơ thể đã hoàn chỉnh và đây là giai đoạn phát triển chiều dài, cân nặng của thai nhi. Từ tháng 3 đến tháng thứ 6 trẻ dài được 70% chiều dài khi đẻ.
- Tuần thứ 37 – 41: là thời điểm thai nhi tăng trưởng về trọng lượng cơ thể. Bào thai lớn nhanh, đặc biệt ba tháng cuối thai kỳ từ 700g ở quý II, tăng mỗi tuần 200g trong quý III.
- Để trẻ khỏe mạnh thông minh thì mẹ không được mắc bệnh và cần tăng 10 -12 kg trong suốt thời gian mang thai.
+ Sự tăng cân của mẹ khi mang thai:
| Thai kỳ | Số cân mẹ tăng (kg) |
| Quý I Quý II Quý III |
0-2 3-4 5-6 |
+ Bé khỏe mạnh là bé khi sinh ra cân năng trung bình là 3000gr (2500 - 3500gr), dài trung bình 50cm (48 -52cm) và không có dị tật bẩm sinh.
- Đặc điểm bệnh lý: trong giai đoạn này, dinh dưỡng của thai nhi được cung cấp từ người mẹ qua rau thai. Nếu người mẹ không đủ dinh dưỡng hay
tăng cân kém hoặc mẹ có vấn đề về rau thai thì trẻ sinh ra dễ có cân nặng thấp lúc sinh và tỉ lệ tử vong cao. Đẻ non dễ xảy ra trong 3 tháng cuối do rau thai không còn là hàng rào vững chắc để bảo vệ thai nữa.
2.2. Thời kỳ sơ sinh: từ lúc cắt rốn cho đến 4 tuần lễ đầu.
2.2.1. Đặc điểm sinh lý
- Sự chuyển tiếp từ đời sống trong tử cung sang ngoài tử cung buộc trẻ phải có sự thay đổi chức năng của một số cơ quan để thích nghi với cuộc sống mới như hoạt động của bộ máy hô hấp, bộ máy tuần hoàn. Trong các cơ quan thì sự thích nghi của phổi là quan trọng nhất. Nhờ thở tốt, hệ tuần hoàn cũng thích nghi nhanh chóng và hệ thần kinh nhất là vỏ não cũng được kiện toàn.
- Ngay sau khi ra đời, trẻ bắt đầu thở bằng phổi và vòng tuần hoàn chính thức thay cho tuần hoàn rau thai. Sự thích nghi của bộ máy tiêu hoá, gan thận... bắt đầu cùng với bữa ăn đầu tiên của trẻ.
- Bộ não trẻ còn non nớt nên trẻ ngủ nhiều 20giờ/ngày do vỏ não trong trạng thái ức chế. Tuy ngủ nhiều nhưng trẻ biết giật mình khi có tiếng động mạnh. Trẻ không tự chủ được mọi động tác và có một số phản ứng tự nhiên toàn thân như tăng trương lực cơ nhẹ.
- Hệ tiêu hóa: niêm mạc đường tiêu hóa chưa hoàn thiện, chưa có men tiêu bột. Thức ăn duy nhất của bé là sữa mẹ hoặc sữa thay thế. Trẻ biết bú mẹ ngay từ khi sinh ra. Trẻ không thích uống những chất đắng, chua, cay và rất thích ngọt vì vậy không nên cho trẻ uống nước đường, sữa bò trước khi bú mẹ vì trẻ sẽ chê sữa mẹ. Trẻ có khả năng ngửi mùi sữa của mẹ qua đó nhận được mẹ và tìm được vú mẹ.
- Cân nặng: trẻ bình thường, mỗi ngày trung bình trẻ tăng 15gram. Trung bình khi 1 tháng trẻ nặng từ 3500 kg - 4500 kg. Chiều cao: tăng khoảng 2cm.
2.2.2. Đặc điểm bệnh lý
- Vì trẻ bắt đầu thích nghi với môi trường bên ngoài nên nhiều yếu tố có thể cản trở sự thích nghi của trẻ và gây tử vong cao trong 24h đầu hoặc tuần đầu
tiên sau sinh.
- Các bệnh lý hay gặp:
- Sang chấn sản khoa: gây ngạt, xuất huyết não, gãy xương.
- Glucose máu trẻ sơ sinh thấp nên cần cho trẻ bú sớm sau khi sinh.
- Hệ thống miễn dịch còn non yếu nên trẻ dễ bị nhiễm trùng như nhiễm
- trùng rốn, phổi, não, nhiễm trùng huyết. Tuy vậy nhờ có kháng thể từ mẹ chuyển sang nên trẻ ít bị các bệnh như sởi, bạch hầu...
- Các bệnh vàng da tăng bilirubin tự do.
- Do vậy việc săn sóc tốt nhất cho trẻ sơ sinh là chăm sóc tốt trong giai đoạn trước sinh rất quan trọng nhằm hạn chế việc đẻ khó, nhiễm trùng nhằm hạ thấp tử vong sơ sinh. Bà mẹ phải được khám thai định kỳ. Vệ sinh cho trẻ, trẻ sống trong điều kiện sạch sẽ và đủ sữa mẹ.
2.3. Thời kỳ nhũ nhi (bú mẹ): từ 2 tháng đến 12 tháng tuổi
- Đặc điểm sinh lý: trong thời kỳ này trẻ lớn rất nhanh.
- Cân nặng: trung bình, 6 tháng đầu trẻ nặng gấp đôi cân nặng lúc sinh (khoảng 5-6kg) và đến tháng thứ 12 trẻ nặng gấp 3 (trung bình từ 9 kg - 10kg) so với lúc đẻ.
- Chiều cao: mỗi tháng tăng 2 cm. Đến 12 tháng trẻ cao gấp rưỡi lúc sinh (trung bình trẻ cao từ 74cm - 78cm)
- Vòng đầu: tăng 10cm (34+10= 44cm). Tổ chức não tăng nhanh đạt tới 75% so với người lớn (900g).
- Hệ tiêu hóa: hoàn thiện dần và khi 4 tháng bắt đầu có khả năng tiêu hoá được tinh bột và các thực phẩm khác ngoài sữa. Trẻ bắt đầu mọc răng sữa:
- Công thức tính số răng sữa = số tháng – 4.
- Lớp mỡ dưới da phát triển mạnh nên trông trẻ bụ bẫm do vậy trẻ còn bú đòi hỏi nhu cầu năng lượng cao hơn ở người lớn trong khi đó chức năng của bộ máy tiêu hoá còn yếu, các men tiêu hoá còn kém nên dễ bị rối loạn tiêu hoá và dẫn đến suy dinh dưỡng nếu nuôi dưỡng không đúng cách. Vì vậy thức ăn tốt nhất là sữa mẹ. Trẻ cần 120 - 130 calo/kg cơ thể/ngày.
- Cùng với sự phát triển mạnh về thể chất, trẻ bắt đầu có sự phát triển tinh thần, trí tuệ và vận động.
- Thần kinh: cũng bắt đầu phát triển, trẻ bắt đầu nhận ra các đồ vật, khuôn mặt. Tập cười nói giao tiếp với mọi người xung quanh, 2 tháng hóng chuyện, 3 tháng cười thành tiếng, chăm chú nhìn vào vật có màu đỏ, đen, trắng. 12 tháng biết chỉ tay vào vật mình ưa thích. Phân biệt được lời khen và cấm đoán.
- Vận động: trẻ tập bò, đứng, đi. 3 tháng biết lẫy, 8 tháng biết bò, 9 tháng biết hoan hô, 12 tháng biết đi.
- Ngôn ngữ: 9 tháng bắt đầu phát âm bà, ba, mẹ. 12 tháng phát âm được 2 âm.
2.3.1. Đặc điểm bệnh lý: sau 6 tháng trẻ dễ mắc các bệnh nhiễm trùng.
Trẻ dễ bị tiêu chảy cấp, tiêu chảy kéo dài, nôn, chán ăn do chức năng của hệ tiêu hoá chưa hoàn chỉnh nhất là trẻ không bú mẹ. Ở trẻ được nuôi bằng sữa mẹ các rối loạn dạ dày-ruột ít gặp và nhẹ hơn trẻ nuôi nhân tạo.
- Tốc độ phát triển nhanh cộng hệ tiêu hoá kém nên trẻ dễ bị suy dinh dưỡng, thiếu vitamin, thiếu máu. Ngoài ra các thức ăn nhân tạo thường thiếu các vi chất cần thiết, các vitamin và tỷ lệ phân bố các chất không hợp lý.
- Trung tâm điều nhiệt và da của trẻ cũng chưa phát triển đầy đủ, quá trình ức chế và hưng phấn vẫn có xu hướng lan toả nên các yếu tố gây bệnh đều có thể phản ứng toàn thân do đó trẻ dễ bị hạ thân nhiệt hoặc sốt cao co giật, phản ứng não, màng não.
- Trong 6 tháng đầu trẻ ít bị các bệnh nhiễm trùng cấp như sởi, bạch hầu... do kháng thể từ mẹ (IgG) truyền sang qua rau còn tồn tại ở cơ thể trẻ.
- Càng về sau, miễn dịch từ mẹ truyền sang giảm dần, trong lúc đó hệ thống miễn dịch của trẻ hãy còn non yếu nên trẻ dễ mắc các bệnh lây như viêm phổi, viêm màng não, bạch hầu, sởi. Trẻ hay bị chấn thương do ngã và bắt đầu tập đi.
2.4. Thời kỳ răng sữa: (Thời kỳ trước khi đi học)
- Từ 1 đến 6 tuổi.
- Có thể chia làm 2 thời kỳ nhỏ:
- Tuổi nhà trẻ: 1 - 3 tuổi
- Tuổi mẫu giáo: 4 - 6 tuổi.
2.4.1. Đặc điểm sinh lý
Trong thời kỳ này trẻ tiếp tục lớn và phát triển nhưng tốc độ lớn chậm hơn giai đoạn trước. Chức năng vận động phát triển nhanh, trẻ bắt đầu đi một mình
rồi chạy, tập vẽ, viết, trẻ tự xúc thức ăn, rửa tay, rửa mặt... Tín hiệu thứ hai, ngôn ngữ phát triển. Trẻ bắt đầu đi học. Trẻ ở lứa tuổi mẫu giáo có đặc điểm hiếu động. Các cơ phát triển mạnh nhưng trương lực cơ duỗi nhỏ hơn cơ gấp nên trẻ không ngồi lâu được.
- Cân nặng: mỗi tháng tăng từ 100gram - 150gram. Tỷ lệ mỡ trong cơ thể thấp nhất so với các lứa tuổi nên nhìn trẻ có vẻ gầy ốm.
- Chiều cao: mỗi năm tăng 5cm chiều cao. 6 tuổi trẻ cao từ 105cm - 115 cm.
Công thức tính chiều cao cho trẻ > 1 tuổi:
X (cm) = 75 + 5 (N -1)
(X= chiều cao; N= số tuổi tính theo năm)
- Vòng đầu bằng người lớn (55cm), tổ chức não trưởng thành bằng 100% người lớn.
- Hệ tiêu hóa: đã hoàn thiện, trẻ đã mọc đủ 8 răng hàm
- Hoạt động: trẻ tò mò, hoạt động nhiều, ham học hỏi, thích tự làm việc. Có những hoạt động giao tiếp, ham chơi hơn ăn.
2.4.2. Đặc điểm bệnh lý
- Xu hướng bệnh ít lan toả. Ở lứa tuổi này trẻ cũng rất dễ bị các rối loạn tiêu hoá, còi xương, các bệnh về thể tạng. Trong thời kỳ này miễn dịch thụ động từ mẹ chuyển sang giảm nhiều nên trẻ hay mắc các bệnh như cúm, ho gà, bạch hầu, thường bị bệnh lây do đời sống tập thể.
- Xuất hiện các bệnh có tính chất dị ứng: hen phế quản, mề đay cấp, viêm cầu thận cấp. Trẻ hoạt động nhiều nên hay bị các tai nạn, chấn thương, ngộ độc, bỏng...
2.5.Giai đoạn thiếu niên: tuổi học đường.
Có 2 thời kỳ: tuổi học sinh nhỏ: 7 - <12 tuổi; tuổi học sinh lớn: (trước tuổi dậy thì) 12 - 15 tuổi.
2.5.1.Đặc điểm sinh lý
- Trẻ vẫn tiếp tục lớn nhưng không còn nhanh. Răng vĩnh viễn thay dần cho răng sữa. Sự cấu tạo và chức phận của các cơ quan hoàn chỉnh. Trẻ biết suy nghĩ, phán đoán, trí thông minh phát triển.
- Cơ bắp bắt đầu phát triển nhưng vẫn còn thon gầy.
- Dinh dưỡng: trẻ hay bỏ bữa hoặc ăn quá nhiều, hay ăn quà vặt (bánh kẹo, nước ngọt).
2.5.2. Đặc điểm bệnh lý
- Do tiếp xúc với môi trường xung quanh nên trẻ dễ mắc các bệnh nhiễm trùng cấp. Trong thời kỳ này hệ thống xương đang phát triển, dây chằng còn lỏng lẻo nên trẻ dễ mắc các bệnh do tư thế sai lệch như vẹo cột sống, gù...
- Trẻ giảm mắc bệnh dần. Các bệnh mãn tính nếu không chữa hoăc kiểm soát sẽ có biến chứng hoặc di chứng. Các bệnh học đường hay xuất hiện như vẹo cột sống, tật khúc xạ...
2.6. Giai đoạn dậy thì: từ 15 tới 20 tuổi
2.6.1.Đặc điểm sinh lý
- Giới hạn tuổi ở thời kỳ này khác nhau tuỳ theo giới, môi trường và hoàn cảnh kinh tế, xã hội. Trẻ gái bắt đầu từ lúc 13 - 14 tuổi và kết thúc lúc 17 - 18 tuổi. Trẻ trai bắt đầu 15 - 16 tuổi và kết thúc lúc 19 - 20 tuổi.
- Trong thời gian này chức năng các tuyến sinh dục hoạt động mạnh biểu hiện bằng sự xuất hiện các giới tính phụ như ở vùng xương mu, hố nách lông mọc nhiều, các em gái vú phát triển, bắt đầu có kinh, các em trai bắt đầu thay đổi giọng nói (vỡ tiếng)...Các tuyến nội tiết như tuyến giáp, tuyến yên cũng hoạt động mạnh.
- Chiều cao cũng phát triển nhanh hơn trong những năm đầu, cần tranh thủ giai đoạn này để tăng chiều cao của trẻ. Tăng từ 5-8 cm/năm với nữ và 5,5-9 cm/năm với nam sau đó chiều cao tăng chậm dần. Chiều cao của nữ dừng lại khi 19-21 tuổi và nam là 20-25 tuổi.
Cân nặng áp dụng công thức:
X (kg) = 21 + 4 (N-10)
(X= cân nặng; N= số tuổi tính theo năm)
2.6.2. Đặc điểm bệnh lý
- Trong thời kỳ này thường xảy ra sự mất ổn định trong các chức năng của hệ giao cảm - nội tiết, nên thường thấy những rối loạn chức năng của nhiều cơ quan như hay hồi hộp, tăng huyết áp, những rối loạn về thần kinh: tính tình thay đổi, dễ lạc quan nhưng cũng dễ bi quan hay có những suy nghĩ bồng bột...
- Về bệnh tật: giai đoạn này trẻ thường ít bệnh tật hơn cả, tuy nhiên tự tử và các bệnh tâm thần lại xuất hiện nhiều .
- Tóm lại:
- Sự lớn lên và phát triển của trẻ em trải qua 2 giai đoạn cơ bản bao gồm 6 thời kỳ. Ranh giới giữa các thời kỳ này không rõ ràng mà thường xen kẽ nhau. Ngoài ra còn có một số yếu tố tác động không nhỏ đến quá trình lớn lên và phát triển của trẻ hoặc ảnh hưởng đến dung mạo bệnh tật của trẻ như ngoại cảnh, môi trường sống của trẻ (yếu tố ngoại sinh).
- Mỗi một lứa tuổi có đặc điểm sinh lý và bệnh lý riêng, nếu áp dụng chế độ chăm sóc và nuôi dưỡng đúng, trẻ sẽ có một sức khoẻ tốt. Trẻ cần có sự chăm sóc tốt của gia đình, xã hội và cách nuôi dưỡng đúng. Để xác định trẻ đã đủ chất dinh dưỡng hay chưa cách tốt nhất là theo dõi cân nặng và khám sức khoẻ của trẻ mỗi tháng để can thiệp kịp thời, tránh để hậu quả lâu dài.
- Do đó nhiệm vụ của những cán bộ Nhi khoa là phải nắm vững những đặc điểm của các thời kỳ trên, tạo điều kiện đảm bảo cho sự lớn lên và phát triển của trẻ được tốt.
CHƯƠNG 2: HỒI SỨC – CẤP CỨU – CHỐNG ĐỘC
NHẬN BIẾT VÀ XỬ TRÍ CÁC DẤU HIỆU ĐE DỌA
CHỨC NĂNG SỐNG Ở TRẺ EM
Tử vong ở bệnh viện thường xảy ra trong vòng 24 giờ đầu nhập viện. Phần lớn các trường hợp tử vong này đều có thể ngăn ngừa được nếu trẻ bị bệnh
nặng được phát hiện sớm và xử trí ngay sau khi đến bệnh viện .
Việc nhận biết các dấu hiệu đe dọa chức năng sống là một quy trình sàng lọc nhanh trẻ bệnh, có thể xếp trẻ vào các nhóm sau:
- Trẻ có dấu hiệu cấp cứu cần điều trị cấp cứu ngay lập tức.
- Trẻ có dấu hiệu cần ưu tiên cần được khám ưu tiên trong lúc đợi, phải được đánh giá và được điều trị không chậm trễ.
- Trẻ không cấp cứu là những trẻ không nặng, có các dấu hiệu không nằm trong 2 nhóm trên.
1.CÁC DẤU HIỆU ĐE DỌA TÍNH MẠNG bao gồm:
- Tắc nghẽn đường thở
- Suy hô hấp nặng
- Tím tái trung tâm
- Các dấu hiệu sốc
- Hôn mê
- Co giật
- Trẻ có dấu hiệu cấp cứu cần điều trị ngay lập tức để ngăn ngừa tử vong.
- Trẻ có dấu hiệu cần ưu tiên là những trẻ có nguy cơ tử vong cao. Những trẻ này cần được đánh giá ngay, không chậm trễ.
2.NHẬN BIẾT DẤU HIỆU ĐE DỌA TÍNH MẠNG
Việc nhận biết các dấu hiệu này phải được thực hiện ở nơi tiếp nhận bệnh nhân trong bệnh viện, trước khi làm bất kỳ thủ tục hành chính nào như thủ tục
đăng ký khám HOẶC ngay khi bệnh nhân nhập khoa cấp cứu. Do đó phải tổ chức một trình tự để bệnh nhân khi đến viện tuân theo. Trẻ phải được phân loại trước khi bà mẹ ngồi vào phòng đợi. Cần có một y tá đánh giá nhanh tình trạng từng trẻ trước khi cân và trước khi làm thủ tục đăng ký khám
2.1. Đánh giá ban đầu đường thở và thở
Nhận biết dấu hiệu suy hô hấp
- Thở gắng sức
Khi mức độ thở gắng sức tăng lên là biểu hiện nặng của các bệnh hô hấp.
Cần đánh giá các chỉ số sau đây:
+ Tần số thở
- Cần sử dụng nhịp thở như là công cụ để nhận định sự thay đổi lâm sàng tốt lên hay xấu đi.
- Khi có biểu hiện rối loạn nhịp thở, thở nhanh để tăng thông khí do bệnh của phổi hoặc có cản trở đường thở, hoặc toan máu. Nhịp thở chậm thể hiện suy yếu sau gắng sức, tăng áp lực nội sọ hoặc giai đoạn gần cuối.
Bảng 1.Nhịp thở bình thường của bệnh nhân theo tuổi
| Tuổi | Nhịp thở (lần/phút) |
| <1 1 – 2 2 – 5 5 – 12 >12 |
30 – 40 25 – 35 25 – 30 20 – 25 15 – 20 |
+ Rút lõm lồng ngực
- Co rút cơ liên sườn, hạ sườn và các hõm ức đều thể hiện thở gắng sức. Mức độ rút lõm thể hiện mức độ khó thở. Khi trẻ đã thở gắng sức lâu và suy yếu đi, thì dấu hiệu rút lõm lồng ngực cũng mất đi.
+ Tiếng ồn thì hít vào, thở ra
- Tiếng thở rít thì hít vào (stridor) là dấu hiệu của tắc nghẽn ở tại vùng hầu và thanh quản. Khò khè gặp ở những trẻ có tắc nghẽn đường hô hấp dưới và thường nghe thấy ở thì thở ra.Thì thở ra kéo dài cũng thể hiện có tắc hẹp đường thở dưới. Mức độ to nhỏ của tiếng ồn không tương ứng với độ nặng của bệnh.
+ Thở rên
- Đây là dấu hiệu rất nặng của đường thở và đặc trưng ở trẻ nhỏ bị viêm phổi hoặc phù phổi cấp. Cũng có thể gặp dấu hiệu này ở những trẻ có tăng áp lực nội sọ, chướng bụng hoặc viêm phúc mạc.
+ Sử dụng cơ hô hấp phụ
- Cũng như người lớn, khi cần thở gắng sức nhiều hơn có thể cần sử dụng đến cơ ức – đòn – chũm.
+ Phập phồng cánh mũi
- Dấu hiệu phập phồng cánh mũi hay gặp ở trẻ nhỏ có suy thở
+ Thở hắt ra
- Đây là dấu hiệu khi thiếu oxy nặng và có thể là dấu hiệu của giai đoạn cuối.
- Hậu quả của suy thở lên các cơ quan khác
+ Nhịp tim
- Thiếu oxy dẫn đến nhịp tim nhanh ở trẻ lớn và trẻ nhỏ. Trẻ quấy khóc và sốt cũng làm tăng nhịp tim, làm cho dấu hiệu này không đặc hiệu. Thiếu oxy máu nặng hoặc kéo dài sẽ làm nhịp tim chậm và là giai đoạn cuối.
+ Màu sắc da
- Thiếu oxy máu (do giải phóng catecholamine) gây co mạch và da nhợt.
- Tím tái là dấu hiệu nặng biểu hiện giai đoạn cuối của thiếu ôxy máu. Cần phân biệt với tím do bệnh tim.
+ Tri giác
- Trẻ có thiếu oxy hoặc tăng CO2 máu sẽ kích thích vật vã hoặc li bì. Khi bệnh nặng lên trạng thái li bì sẽ rõ rệt hơn và đến mức hôn mê. Những dấu hiệu này đặc biệt có giá trị nhưng thường khó thấy ở trẻ nhỏ.
- Đánh giá lại
- Chỉ theo dõi nhịp thở, mức độ rút lõm, vv... là đã có những thông tin quan trọng, nhưng chưa đủ. Cần thường xuyên đánh giá lại để phát hiện xu hướng diễn tiến lâm sàng của bệnh nhân.
2.2.Bước đầu đánh giá tuần hoàn (Circulation)
- Nhận biết nguy cơ suy tuần hoàn
- Tình trạng tim mạch
+ Nhịp tim
- Nhịp tim có thể tăng lên ở giai đoạn đầu của sốc do sự giải phóng catecholamin và để bù lại mất dịch. Nhịp tim, đặc biệt là ở trẻ nhỏ, có thể rất cao (đến 220 nhịp/phút).
Bảng 2. Nhịp tim và huyết áp tâm thu theo tuổi
| Tuổi (năm) | Nhịp tim (lần/phút) | HA tâm thu (mmHg) |
| <1 1 - 2 2 – 5 5 – 12 >12 |
110 – 160 100 - 150 95 – 140 80 – 120 60 - 100 |
70 – 90 80 - 95 80 – 100 90 – 110 100 – 120 |
- Mạch chậm bất thường, nhịp tim chậm, là khi nhịp tim ít hơn 60 lần/phút hoặc giảm nhịp tim nhanh chóng cùng với biểu hiện suy giảm cấp máu. Đây là dấu hiệu nặng ở giai đoạn cuối.
+ Độ nảy của mạch
- Có thể trong sốc nặng, huyết áp vẫn duy trì được, dấu hiệu chỉ điểm là cần so sánh độ nảy của mạch ngoại biên và trung tâm. Khi không bắt được mạch ngoại biên và mạch trung tâm bắt yếu là dấu hiệu của sốc, và đã có tụt huyết áp.
- Mạch nảy mạnh có thể gặp trong cả khi tăng thể tích tuần hoàn (ví dụ, trong nhiễm khuẩn huyết), cầu nối động – tĩnh mạch trung tâm (ví dụ, còn ống động mạch) hoặc khi có tăng CO2 máu.
+ Dấu hiệu đầy mao mạch trở lại (refill)
- Khi thời gian đầy mao mạch trở lại kéo dài hơn thể hiện giảm cấp máu ngoại biên. Không nên sử dụng riêng lẻ các dấu hiệu này để đánh giá sốc hoặc đánh giá mức độ đáp ứng với điều trị.
+ Huyết áp động mạch
Bảng 3. Huyết áp tâm thu theo tuổi
| Tuổi (năm) | Huyết áp tâm thu (mmHg) |
| <1 1-2 2-5 5-12 >12 |
70 – 90 80 – 95 80 - 100 90 – 110 100 – 120 |
- Hạ huyết áp là dấu hiệu muộn của giai đoạn cuối của suy tuần hoàn. Khi đã có hạ huyết áp là sắp có nguy cơ ngừng tim. Tăng huyết áp có thể là nguyên nhân hoặc là hậu quả của hôn mê và tăng áp lực nội sọ.
- Ảnh hưởng của suy tuần hoàn lên các cơ quan khác
+ Cơ quan hô hấp:
- Nhịp thở nhanh, sâu nhưng không có co kéo lồng ngực, là hậu quả của toan máu do suy tuần hoàn gây ra.
+ Da
- Da ẩm, lạnh, nhợt nhạt ở vùng ngoại biên là biểu hiện của giảm cấp máu.
- Khu vực da lạnh có thể gần ở vùng trung tâm hơn nếu suy tuần hoàn tiếp tục nặng lên.
+ Tri giác
- Trẻ có thể kích thích vật vã hoặc lơ mơ, li bì đến hôn mê nếu có suy tuần hoàn. Đây là hậu quả của giảm cấp máu não.
+ Nước tiểu
- Lượng nước tiểu ít hơn 1 ml/kg/giờ ở trẻ và ít hơn 2 ml/kg/giờ ở trẻ nhũ nhi là dấu hiệu giảm cấp máu thận trong sốc. Cần khai thác nếu có thiểu niệu hoặc vô niệu trong bệnh sử.
+ Suy tim
Những dấu hiệu sau sẽ gợi ý suy thở do nguyên nhân tim mạch:
- Tím, không đáp ứng với oxy
- Nhịp tim nhanh không tương ứng với mức độ khó thở
- Gan to, tĩnh mạch cổ nổi
- Tiếng thổi tâm thu/ nhịp ngựa phi, không bắt được mạch đùi
2.3. Đánh giá ban đầu chức năng thần kinh
- Nhận biết nguy cơ tổn thương thần kinh trung ương
- Thiếu oxy tổ chức hoặc sốc đều có thể gây rối loạn ý thức. Vì vậy, bất cứ rối loạn nào xẩy ra khi đánh giá theo ABC cũng phải được xem xét trước khi kết luận rối loạn ý thức là do nguyên nhân thần kinh.
- Chức năng thần kinh
+ Mức độ tri giác
Có thể đánh giá nhanh ý thức của bệnh nhân ở một trong 4 mức sau đây:
- A: Tỉnh táo (ALERT)
- V: Đáp ứng với lời nói (VOICE)
- P: Đáp ứng với đau (PAIN)
- U: Không đáp ứng (UNRESPONSIVE)
+ Tư thế
- Có nhiều trẻ mắc những bệnh nặng ở các cơ quan có biểu hiện giảm trương lực cơ.
- Những tư thế co cứng như bóc vỏ (tay co, chân duỗi) hoặc mất
- não (tay duỗi, chân duỗi) là biểu hiện tổn thương não ở trẻ em.
- Dấu hiệu cổ cứng và thóp phồng ở trẻ nhỏ gợi ý về bệnh viêm màng não.
+ Đồng tử
- Nhiều loại thuốc và tổn thương não có thể làm thay đổi kích thước và phản xạ của đồng tử. Những dấu hiệu đồng tử quan trọng cần tìm là: giãn đồng tử, đồng tử không phản xạ, hoặc đồng tử 2 bên không cân xứng là những dấu hiệu tổn thương não nặng.
- Ảnh hưởng đến hệ hô hấp do tổn thương thần kinh trung ương
- Có những kiểu thở bất thường do tăng áp lực nội sọ. Những kiểu thở này có thể thay đổi từ mức tăng thông khí cho đến kiểu thở Cheyne – Stokes hoặc ngừng thở. Những kiểu thở bất thường này ở bệnh nhân hôn mê chứng tỏ có tổn thương ở não giữa và não sau.
- Ảnh hưởng đến hệ tuần hoàn do tổn thương thần kinh trung ương
- Khi có dấu hiệu chèn ép hành não do tụt kẹt thường kèm theo tăng huyết áp và nhịp tim chậm (đáp ứng kiểu Cushing). Đây là dấu hiệu của giai đoạn cuối.
2.4. Khám toàn thân
- Nhiệt độ
- Khi trẻ có sốt thường gợi ý đến nguyên nhân bệnh là do nhiễm trùng, nhưng cũng có thể sốt là do co giật hoặc rét run kéo dài.
- Phát ban:
- Khám toàn thân trẻ có thể thấy các dạng phát ban, từ dạng mẩn gặp trong phản ứng dị ứng; hoặc ban xuất huyết, tụ máu trong nhiễm khuẩn huyết hoặc trẻ bị xâm hại, hoặc mề đay lớn có phỏng nước gặp trong phản ứng dị ứng và một số dạng nhiễm trùng.
3. CÁCH TIẾP CẬN MỘT TRẺ BỊ BỆNH NẶNG
Xử trí cấp cứu một trẻ cần phải đánh giá nhanh và can thiệp kịp thời. Các bước tiếp cận một trẻ bị bệnh nặng gồm:
- Đánh giá bước đầu
- Hồi sức
- Đánh giá bước hai và tìm những vấn đề mấu chốt
- Xử trí cấp cứu
- Ổn định và vận chuyển bệnh nhân đến đơn vị điều trị
3.1. Đánh giá bước đầu và hồi sức
- Đường thở (Airway)
+ Đánh giá ban đầu: đánh giá sự thông thoáng đường thở theo trình tự:
- Nhìn di động lồng ngực và bụng
- Nghe thông khí phổi
- Cảm nhận luồng khí thở chỉ có hiệu quả khi bệnh nhân thở tự nhiên.
- Nếu trẻ nói được hoặc khóc được chứng tỏ đường thở thông thoáng, hô hấp đảm bảo.
- Nếu trẻ tự thở, chú ý đến các dấu hiệu khác có thể gợi ý tắc đường hô hấp trên như:
Tiếng thở rít
Các dấu hiệu co kéo
- Nếu không có bằng chứng chắc chắn về sự lưu thông của đường thở thì làm kỹ thuật ấn hàm và nâng cằm, sau đó đánh giá lại. Nếu đường thở vẫn chưa lưu thông thì có thể tiến hành mở miệng bệnh nhân và thổi ngạt.
+ Hồi sức
- Bằng các kỹ thuật: nhìn, nghe và cảm nhận mà thấy đường thở không thông thoáng thì có thể mở thông đường thở bằng:
- Kỹ thuật nâng cằm và ấn hàm
- Điều chỉnh tư thế bệnh nhân để đảm bảo sự thông thoáng
- Có thể đặt nội khí quản (NKQ) nếu thấy cần thiết.
- Hô hấp (Breathing)
+ Đánh giá ban đầu
- Đường thở thông thoáng chưa chắc thông khí đã đầy đủ. Thông khí chỉ đạt được hiệu quả khi có sự phối hợp của trung tâm hô hấp, phổi, cơ hoành và các cơ lồng ngực.
+ Hồi sức
- Sử dụng oxy lưu lượng cao (15lít/phút) cho những bệnh nhân có rối loạn hô hấp hoặc thiếu oxy tổ chức. Những bệnh nhân có suy hô hấp cần được thông khí với oxy qua mặt nạ có van và túi hoặc đặt ống NKQ và cho thở áp lực dương ngắt quãng.
- Tuần hoàn (Circulation)
+ Đánh giá ban đầu
- Các bước đánh giá tuần hoàn đã được mô tả.
+ Hồi sức
- Tất cả các trường hợp suy tuần hoàn (sốc) nên được cho thở oxy qua mặt nạ, hoặc qua ống NKQ (nếu cần phải đặt ống để kiểm soát đường thở).
- Sử dụng đường truyền tĩnh mạch hoặc đường truyền trong xương để truyền ngay dung dịch điện giải hoặc dung dịch keo với lượng dịch là 20ml/kg và lấy các mẫu máu xét nghiệm ngay thời điểm này.
- Đánh giá chức năng thần kinh
+ Đánh giá ban đầu
- Thiếu oxy tổ chức hoặc sốc đều có thể gây rối loạn ý thức. Vì vậy cần đánh giá theo ABC trước khi xem xét các rối loạn ý thức là do nguyên nhân thần kinh. Thêm nữa, cần làm test đường máu trước bất cứ trẻ nào có suy giảm tri giác hoặc co giật.
+ Hồi sức
- Nếu bệnh nhân có rối loạn ý thức ở mức độ P hoặc U (chỉ đáp ứng với đau hoặc không đáp ứng), phải cân nhắc đặt ống NKQ để kiểm soát đường thở.
- Điều trị hạ đường huyết bằng dung dịch glucoza 10% 2ml/kg. Trước khi truyền đường, lấy máu xét nghiệm đường và các xét nghiệm.
3.2. Đánh giá bước hai và điều trị cấp cứu
Chỉ được thực hiện sau khi đã tiến hành đánh giá ban đầu và điều trị các dấu hiệu đe doạ tính mạng. Đánh giá bước hai gồm hỏi bệnh sử, thăm khám lâm sàng và làm các xét nghiệm đặc hiệu. Do thời gian có hạn nên việc tiếp cận phải tập trung vào những vấn đề thiết yếu. Khi đánh giá bước hai xong, bác sỹ phải hiểu hơn về bệnh của trẻ và có chẩn đoán phân biệt. Việc điều trị cấp cứu ở giai đoạn này là phù hợp, cả điều trị tình trạng chuyên biệt (như hen phế quản) lẫn điều trị hội chứng (tăng áp lực nội sọ).
- Hô hấp:
+ Đánh giá bước hai
Các triệu chứng hô hấp thường gặp:
| Triệu chứng | Dấu hiệu |
|
Khó thở Tím tái |
Nhịp thở nhanh Khí quản bị đẩy lệch |
| Xét nghiệm Đo lưu lượng đỉnh nếu nghi ngờ hen, chụp XQ phổi, khí máu động mạch, độ bão hoà oxy. |
+ Điều trị cấp cứu
- Nếu nghe thấy tiếng lọc sọc do đường thở có nhiều dịch thì phải hút đờm dãi.
- Khi có thở rít kết hợp với ho ông ổng và khó thở nặng thì nghĩ đến viêm tắc thanh quản nặng, điều trị bằng khí dung adrenalin 1‰ 5ml và oxy.
- Nếu có tiếng rít nhẹ và trẻ mệt thì xem có viêm nắp thanh môn không, tuy nhiên bệnh này hiếm gặp. Có thể liên hệ bác sỹ gây mê để trợ giúp. Không nên có các can thiệp thô bạo vào đường thở.
- Nếu bệnh của trẻ khởi phát đột ngột và có tiền sử sặc rõ thì nghĩ đến dị vật thanh quản. Làm các biện pháp tống dị vật ra ngoài không thành công thì phải soi thanh quản gắp dị vật. Không được can thiệp thô bạo vào đường thở. Khi cần, liên hệ với bác sĩ gây mê để mở khí quản gấp.
- Tiếng thở rít xảy ra sau khi bệnh nhân tiêm hoặc ăn phải dị nguyên thì nghĩ đến phản vệ. Cho adrenalin 1‰ 10mcg/kg, tiêm bắp.
- Những trẻ có tiền sử hen phế quản, thở khò khè, suy hô hấp nặng, lưu lượng đỉnh giảm hoặc thiếu oxy tổ chức thì phải được điều trị bằng khí dung các thuốc chủ vận beta2 và ipratropium với O2.
- Đối với trẻ bị nhiễm toan, cần lấy máu làm khí máu và đường máu. Điều trị nhiễm toan do đái đường bằng huyết thanh mặn 9 ‰ và insulin
- Tuần hoàn (Circulation):
+ Đánh giá bước hai
Các dấu hiệu lâm sàng thường gặp:
| Triệu chứng | Dấu hiệu |
| Khó thở Sốt Nhịp tim nhanh Ăn uống khó Tím tái Xanh xao Giảm trương lực cơ Tình trạng ngủ gà Mất dịch Thiểu niệu |
Nhịp tim nhanh Nhịp tim chậm Rối loạn nhịp và biên độ mạch Màu sắc và tưới máu da bất thường Giảm HA Tăng HA Rối loạn nhịp thở và biên độ thở Gan to Phổi có ran Các tiếng thổi ở tim Phù ngoại biên Tĩnh mạch cổ nổi |
| Các xét nghiệm Urê, điện giải đồ, khí máu, XQ phổi, điện tâm đồ, công thức máu, cấy máu. |
+ Điều trị cấp cứu
- Bolus dịch nếu bệnh nhân sốc, không đáp ứng với lần bơm dịch thứ nhất. Cân nhắc dùng thuốc vận mạch và đặt NKQ nếu phải bolus dịch lần 3.
- Cân nhắc việc sử dụng kháng sinh TM trong trường hợp trẻ sốc nếubkhông có dấu hiệu mất nước vì có thể là nhiễm khuẩn máu.
- Nếu bệnh nhân có rối loạn nhịp tim thì dùng phác đồ loạn nhịp thích hợp.
- Nếu sốc phản vệ thì dùng adrenalin TB liều 10mcg/kg và theo phác đồ sốc phản vệ.
- Thần kinh (disability)
+ Đánh giá bước hai: Các triệu chứng thường gặp
| Triệu chứng | Dấu hiệu |
| Đau đầu Co giật Thay đổi hành vi Rối loạn ý thức Giảm vận động Rối loạn thị giác Sốt |
Rối loạn ý thức Co giật Kích thước đồng tử và phản xạ ánh sáng thay đổi Tư thế bất thường Phản xạ mắt – não bất thường Các dấu hiệu màng não Phù gai thị và xuất huyết võng mạc Phản xạ gân xương thay đổi Tăng huyết áp Mạch chậm |
| Xét nghiệm Urê, ĐGĐ, đường máu, cấy máu (có chọn lọc) |
+ Điều trị cấp cứu
- Nếu co giật kéo dài, dùng phác đồ xử trí trạng thái động kinh
- Nếu có bằng chứng của tăng áp lực nội sọ như mất ý thức cấp tính, tư thế bất thường hoặc phản xạ vận động nhãn cầu bất thường, trẻ cần được đặt ống NKQ và thông khí nhân tạo. Cân nhắc dùng manitol 0,5g/kg tĩnh mạch.
- Nếu tri giác giảm hoặc co giật, cần nghĩ đến viêm màng não hoặc viêm não và cho cefotaxim/acyclovir.
- Nếu trẻ lơ mơ và thở yếu, cần kiểm tra đường máu, khí máu, định lượng salicylate trong máu. Điều trị nhiễm toan do đái đường bằng huyết thanh mặn 9‰ và insulin.
- Nếu trẻ hôn mê, đồng tử co nhỏ thì nghĩ đến ngộ độc opiate, có thể dùng thử naloxone.
- Khám toàn thân (exposure)
+ Đánh giá bước hai
Các triệu chứng thường gặp
| Triệu chứng | Dấu hiệu |
| Ban dị ứng Sưng môi, lưỡi Sốt |
Ban hoại tử Mày đay Phù mạch |
+ Điều trị cấp cứu
- Nếu trẻ có triệu chứng rối loạn tuần hoàn và thần kinh, có ban xuất huyết thì gợi ý có nhiễm khuẩn huyết hoặc viêm màng não mủ, điều trị bằng cefotaxim và cấy máu.
- Nếu trẻ có triệu chứng hô hấp, tuần hoàn, có ban mề đay hoặc phù mạch thì gợi ý có sốc phản vệ, điều trị bằng epinephrin 10 mcg/kg tiêm bắp.
- Tiêu hoá
- Cấp cứu tiêu hoá thường gặp là sốc do mất dịch. Điều này dễ nhận thấy khi đánh giá ban đầu về tuần hoàn hoặc đánh giá bước hai về tim mạch.Và cũng cần tìm để loại trừ các dấu hiệu ngoại khoa.
- Bệnh sử bổ sung
+ Môi trường sống và sự phát triển của trẻ
- Đặc biệt là đối với trẻ nhỏ và trẻ nhũ nhi, hiểu biết về quá trình phát triển, tiêm chủng và hoàn cảnh gia đình của trẻ rất hữu ích. Người nhà có thể nhớ các bệnh đã mắc của trẻ.
+ Thuốc và dị ứng
- Nếu nghi ngờ trẻ bị ngộ độc thì phải quan tâm đến tiền sử dùng thuốc ở nhà hoặc điều trị trước đó.
TÓM TẮT
- Các bước nhận biết các dấu hiệu đe dọa chức năng sống cho phép thầy thuốc chẩn đoán và điều trị bệnh của trẻ trong những giờ đầu một cách thích hợp. Đánh giá ban đầu và hồi sức nhằm duy trì chức năng sống cơ bản, đánh giá bước hai và điều trị cấp cứu cho phép điều trị đặc hiệu hơn. Giai đoạn điều trị xác định đòi hỏi người thầy thuốc phải làm từng bước, có hệ thống để tránh bỏ sót những dấu hiệu thay đổi trên lâm sàng.
CẤP CỨU CƠ BẢN
1. GIỚI THIỆU
Cấp cứu cơ bản trong nhi khoa là việc áp dụng chính xác các kỹ thuật cấp cứu cơ bản theo kích thước của trẻ. Ranh giới giữa các lứa tuổi được áp dụng:
trẻ nhũ nhi (dưới 1 tuổi) và trẻ nhỏ (dưới 8 tuổi).
Ở trẻ em, nguyên nhân chính gây suy hô hấp - tuần hoàn là do thiếu oxy. Vì vậy, việc cung cấp oxy cho trẻ còn cần thiết hơn cả việc chống rung thất. Đây là điều khác biệt chính so với phác đồ cấp cứu áp dụng cho người lớn.
2. ĐÁNH GIÁ VÀ ĐIỀU TRỊ
Sau khi trẻ đã được tiếp cận an toàn, đánh giá mức độ tri giác bằng phương pháp đơn giản, tiến hành đánh giá và xử trí trẻ theo trình tự A - B - C.
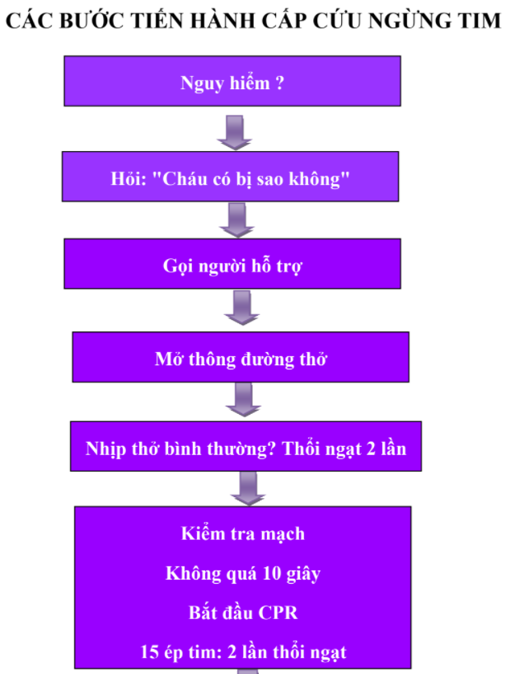
Trình tự cấp cứu cơ bản chung cho trẻ bị ngừng thở - ngừng tim được tóm tắt
trong hình.1.
Chú ý : Hướng dẫn này dành cho một hoặc nhiều người cấp cứu.
Sơ đồ cấp cứu cơ bản
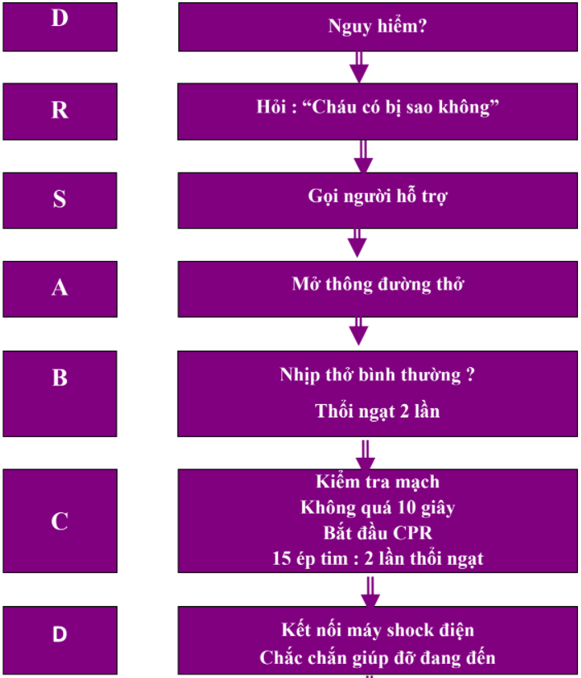

Tháng 4 2011, Hiệp hội hồi sức Úc và New Zealand dành cho đào tạo các nhân viên y tế.
- Tiếp cận ban đầu: Danger, Responsive, Send for help (DRS)
- Người cấp cứu không được để mình trở thành nạn nhân thứ hai, đứa trẻ phải được thoát khỏi sự nguy hiểm càng nhanh càng tốt. Những việc này phải được thực hiện trước khi tiến hành đánh giá đường thở. Trong trường hợp có một người cấp cứu, nên gọi sự hỗ trợ ngay khi phát hiện nạn nhân không đáp ứng. Các bước tiếp cận được tóm tắt trong hình 2.

Hình 2: Tiếp cận ban đầu
- Khi có trên 2 người tiến hành cấp cứu thì một người sẽ làm cấp cứu cơ bản trong khi người thứ hai gọi cấp cứu.
- Trẻ sơ sinh hoặc trẻ nhỏ, nhân viên cứu hộ có thể bế đứa trẻ ra nơi để điện thoại và vẫn tiếp tục làm cấp cứu cơ bản trên đường.
- “Gọi điện thoại trước”
+ Trong một vài trường hợp, trình tự trên bị đảo ngược như trong ngừng tim do rối loạn nhịp tim thì tiến hành sốc điện sớm để có thể cứu được tính mạng trẻ. Trường hợp này, nếu có 2 người 1 người cấp cứu cơ bản, 1 người gọi cấp cứu. Nếu chỉ có một nhân viên thì nên tiến hành gọi trung tâm cấp cứu trước và tiến hành cấp cứu cơ bản ngay sau đó.
+ Khởi động thiết bị y tế trước khi tiến hành cấp cứu cơ bản khi chỉ có một người cứu hộ trong trường hợp:
- Chứng kiến một người đột ngột ngất xỉu mà không có dấu hiệu báo trước gì.
- Chứng kiến một trẻ đột ngột ngất xỉu mà trẻ này có bất thường về tim và không có nghi ngờ nguyên nhân do hô hấp hay tuần hoàn.
- Cháu có bị sao không?
- Hỏi trẻ: “Cháu có bị sao không?” và kích thích trẻ như giữ đầu và lay tay trẻ. Những trẻ nhũ nhi và trẻ nhỏ, nếu vì quá sợ mà không trả lời được, vẫn có thể đáp ứng bằng cách mở mắt hoặc kêu lên những tiếng nhỏ.

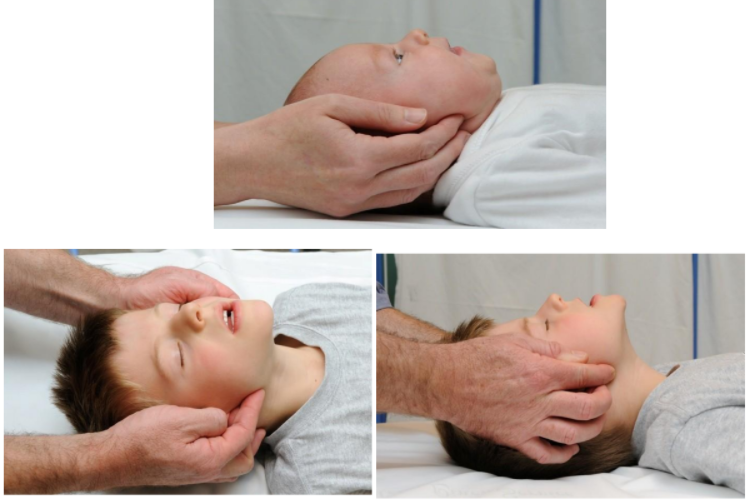
Hình 3: Nâng cằm ở trẻ nhũ nhi: tư thế trung gian

Hình 4: Nâng cằm ở trẻ lớn
- Đường thở (Airway - A)
+ Mở thông đường thở, trẻ có thể hồi phục mà không cần can thiệp gì thêm. Nếu trẻ có lưỡi tụt về phía sau gây tắc nghẽn hầu họng, phải mở thông
đường thở bằng thủ thuật ngửa đầu và nâng cằm. Trẻ nhũ nhi, đặt cổ ở tư thế trung gian, trẻ lớn thì đặt cổ hơi ngả ra sau. Trẻ tự tìm được một tư thế thích hợp để duy trì sự thông thoáng đường thở. Vì vậy, không nên ép trẻ phải ở tư thế không thoải mái.
+ Đánh giá sự thông thoáng đường thở bằng cách:
- NHÌN di động của lồng ngực và bụng
- NGHE tiếng thở
- CẢM NHẬN hơi thở
+ Người cấp cứu nghiêng đầu trên mặt trẻ, tai ở trên mũi trẻ, má trên miệng trẻ và nhìn dọc theo lồng ngực trẻ trong vòng 10 giây.
+ Trong trường hợp không thực hiện được thủ thuật này hoặc có chống chỉ định do nghi ngờ chấn thương cột sống cổ, có thể dùng thủ thuật ấn hàm. Dùng 2 - 3 ngón tay đặt dưới góc hàm 2 bên và đẩy hàm ra phía trước. Phương pháp này dễ thực hiện hơn nếu khuỷu tay người cấp cứu đặt trên vùng mặt phẳng mà trẻ đang nằm. Đầu trẻ có thể nghiêng nhẹ về một bên.
Hình 5: Ấn hàm ở trẻ nhũ nhi và trẻ lớn
+ Đánh giá sự thành công hay thất bại của biện pháp can thiệp bằng cách dùng kỹ NĂNG NHÌN, NGHE và CẢM NHẬN.
+ Chú ý: trong trường hợp có chấn thương, biện pháp an toàn nhất là ấn hàm nhưng không ngửa đầu.
- Thở (B)
+ Nếu đã áp dụng các biện pháp mở thông đường thở mà trẻ vẫn không thở lại trong vòng 10 giây thì nên bắt đầu thổi ngạt.
- Cần thổi ngạt 2 lần
+ Trong khi giữ thông thoáng đường thở, tiến hành thổi ngạt theo phương pháp miệng – miệng cho trẻ lớn hoặc cả miệng và mũi cho trẻ nhỏ.
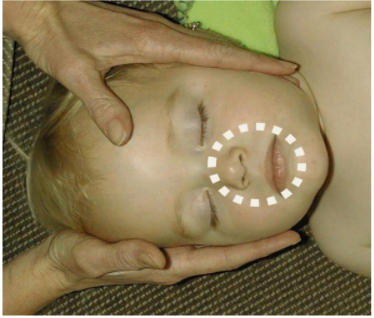
Hình 6: Thổi ngạt miệng - miệng và mũi ở trẻ nhũ nhi
+ Thổi chậm 1-1.5 giây và làm cho lồng ngực di động như mức bình thường, nếu thổi quá mạnh sẽ gây bụng chướng và tăng nguy cơ trào ngược
dịch dạ dày vào phổi. Giữa 2 lần thổi, người cấp cứu hít thở để cung cấp được nhiều oxy cho nạn nhân hơn.
+ Do các trẻ em có kích thước lớn nhỏ khác nhau nên chỉ có thể đưa ra một hướng dẫn chung liên quan đến thể tích và áp lực thổi ngạt như sau :
+ Chỉ dẫn chung về thổi ngạt
- Lồng ngực di động theo nhịp thổi ngạt.
- Áp lực thổi ngạt có thể cao hơn bình thường vì đường thở nhỏ.
- Nhịp thổi ngạt chậm với áp lực thấp nhất ở mức có thể được để làm giảm chướng bụng (do hơi đi thẳng vào dạ dày).
- Ấn nhẹ vào sụn giáp làm giảm khí vào dạ dày.
+ Nếu lồng ngực vẫn không nở thường do không áp dụng chính xác các kỹ thuật mở thông đường thở. Do đó, đặt lại tư thế đầu trẻ và tiếp tục thực hiện thổi ngạt. Nếu vẫn không có kết quả thì nên ấn hàm. Một người cấp cứu có thể vừa ấn hàm, vừa thổi ngạt. Nếu có hai người cấp cứu một người sẽ mở thông đường thở, một người tiến hành thổi ngạt. Thực hiện 2 lần thổi ngạt, chú ý xem trẻ có ho hay có đáp ứng lại hành động của bạn hay không. Sự đáp ứng đó là một phần của đánh giá dấu hiệu sinh tồn được mô tả ở dưới.
+ Khi đã đặt lại tư thế đầu trẻ và ấn hàm mà vẫn không có kết quả thì phải nghi ngờ có dị vật làm tắc nghẽn đường thở. Cần tiến hành các phương pháp
phù hợp khác.
- Tuần hoàn (C)
Ngay khi đang tiến hành phương pháp thổi ngạt đã phải chú ý đến tuần hoàn.
+ Đánh giá:
- Tuần hoàn không đầy đủ được xác định khi không có mạch trong vòng 10 giây hoặc khi có mạch nhưng mạch chậm. Ở người lớn và trẻ em có thể bắt mạch cảnh để đánh giá, tuy nhiên bắt mạch trong vòng 10 giây là vấn đề khó. Vì vậy khi vắng mặt của các dấu hiệu sinh tồn (cử động, ho hoặc nhịp thở bình thường) là chỉ định đầu tiên của ép tim.
- Ở trẻ nhỏ có thể bắt mạch cảnh hoặc mạch bẹn còn trẻ nhũ nhi, do cổ ngắn và béo nên bắt động mạch cánh tay và động mạch đùi (hình 7).
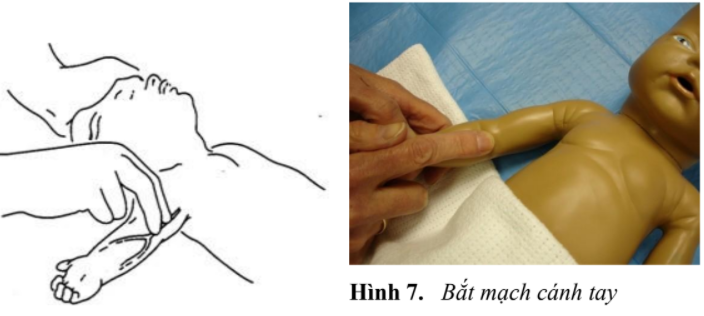
+ Bắt đầu ép tim ngoài lồng ngực khi:
- Không có dấu hiệu của sự sống.
- Không có mạch.
- Mạch chậm (ít hơn 60 nhịp/phút với dấu hiệu tưới máu kém)
+ Trong trường hợp không có dấu hiệu của sự sống ép tim có thể được tiến hành ngay, nếu trong trường hợp bạn không chắc chắn là nhịp tim trên 60
nhịp/phút trong 10 giây thì việc ép tim không cần thiết cũng không gây tổn thương.
+ Nếu có mạch với đủ tần số và dấu hiệu tưới máu tốt mà trẻ vẫn ngừng thở thì phải tiếp tục thổi ngạt cho đến khi trẻ thở lại.
- Ép tim ngoài lồng ngực
+ Đặt trẻ nằm ngửa trên mặt phẳng cứng để đạt được kết quả tốt nhất. Ở trẻ nhũ nhi có thể sử dụng bàn tay người cấp cứu để tạo mặt phẳng này.
+ Do kích thước trẻ khác nhau nên thông thường trẻ nhũ nhi (<1 tuổi) cần kỹ thuật khác trẻ nhỏ. Trẻ lớn (>8 tuổi) có thể sử dụng kỹ thuật dùng cho người
lớn và điều chỉnh cho phù hợp với kích thước của trẻ. Ép tim sâu xuống khoảng 1/3 bề dày lồng ngực của trẻ.
+ Vị trí ép tim thống nhất cho mọi lứa tuổi là : Một phần hai dưới xương ức
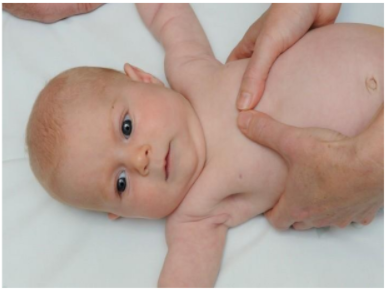
+ Trẻ nhũ nhi
- Với trẻ nhũ nhi: Ép tim có hiệu quả hơn khi sử dụng kỹ thuật 2 tay ôm vòng quanh ngực (hình 8). Phương pháp này chỉ có thể áp dụng khi có 2 người cấp cứu vì cần phải có thời gian để đặt lại tư thế mở thông đường thở.
Hình 8 : Ép tim ở trẻ nhũ nhi - kỹ thuật 2 tay vòng quanh ngực
- Một người cấp cứu có thể sử dụng phương pháp 2 ngón tay. Một tay còn lại giữ thông đường thở (Hình 9).
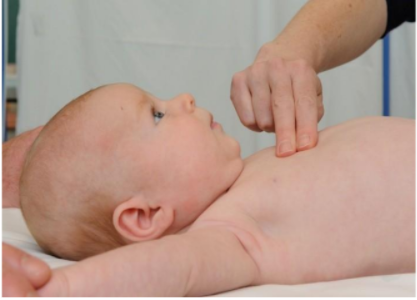
Hình 9: Ép tim ở trẻ nhũ nhi : Kỹ thuật 2 ngón tay
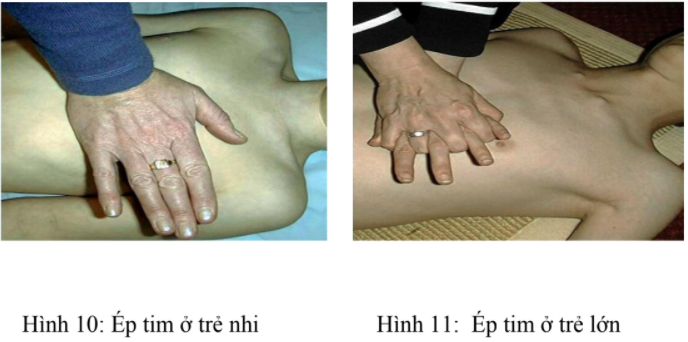
+ Trẻ nhỏ:
- Dùng gót bàn tay của một tay ép lên xương ức ở nửa dưới xương ức, nâng các ngón tay để chắc chắn không ấn vào xương sườn trẻ, vị trí của bạn thẳng trục với ngực đứa trẻ và cánh tay để thẳng.
+ Trẻ lớn:
- Dùng cả hai tay với các ngón tay khoá lại với nhau và ép sâu ít nhất 1/3 bề dầy lồng ngức (Hình 11).
- Hồi sức tim phổi liên tục
- Tần số ép tim cho tất cả các lứa tuổi là 100 lần/phút, tỷ lệ 15 lần ép tim : 2 lần thổi ngạt. Nếu không có sự giúp đỡ, phải liên lạc với trung tâm cấp cứu sau CPR 1 phút.
- Phải cấp cứu cơ bản không ngừng cho đến khi trẻ có cử động và thở được.
- Ép tim nên thực hiện động tác nhanh và mạnh, độ sâu ít nhất 1/3 bề dầy lồng ngực với tỉ lệ ép tim 100 chu kỳ/phút và hạn chế ngừng ép
- tim.
- Không cần kiểm tra lại vị trí ép tim sau mỗi lần thông khí.
- Kỹ thuật hồi sức tim phổi cho trẻ nhũ nhi và trẻ nhỏ được tóm tắt trong Bảng 1.
Bảng 1: Tóm tắt các kỹ thuật cấp cứu cơ bản ở trẻ em
| Trẻ nhũ nhi và trẻ nhỏ | Trẻ lớn | |
| Đường thở | ||
| Tư thế đầu ngửa | Trung gian | Ngửa đầu |
| Nhịp thở | ||
| Nhịp thở ban đầu | 2 | 2 |
| Tuần hoàn | ||
| Bắt mạch | Mạch cánh tay hoặc mạch đùi | Động mạch cảnh hoặc mạch đùi |
| Vị trí ép tim | Nửa dưới xương ức | Nửa dưới xương ức |
| Kỹ thuật |
2 ngón tay hoặc 2 ngón cái
|
Một hoặc hai tay |
| Tỷ lệ ép tim/thổi ngạt | 15/2 |
- Sử dụng máy chống rung tự động bên ngoài ở trẻ em
- Trong 1 số trường hợp có thể dùng máy chống rung tự động bên ngoài trong ngừng tim tiên phát và cùng với việc nhân viên được huấn luyện có thể dễ dàng sử dụng ở những nơi công cộng như sân bay, tổ hợp thương mại.
- Tư thế hồi phục
- Trẻ nên được đặt ở tư thế đảm bảo duy trì được thông thoáng đường thở, có thể theo dõi và tiếp cận được và đảm bảo an toàn, lưu ý các điểm dễ bị ép.
- Xác định tuổi
- Chỉ cần xác định nhóm trẻ nhỏ (< 1 tuổi) và trẻ lớn hơn (từ 1 tuổi trở lên).
- Tỉ lệ ép tim thông khí
- Nếu thời gian ép tim dài hơn trong lúc tiến hành cấp cứu thì áp lực tưới máu vành sẽ tăng hơn. Tỉ lệ ép tim / thổi ngạt 15:2 là phù hợp cho mọi lứa tuổi .
- Các mức nhân viên cứu hộ
- Những người chứng kiến thường không muốn thực hiện cấp cứu cơ bản vì họ sợ làm sai và vì lo lắng khi phải tiến hành hồi sức miệng - miệng với người lạ. Khi sử dụng người cứu hộ trực tiếp, tỉ lệ ép tim/thông khí 30/2 được khuyên dùng ở cả người lớn và trẻ em. Khi có một nhân viên y tế cũng có thể tiến hành với tỉ lệ lên 30 lần ép 2 lần thổi ngạt cho trẻ em, nếu họ gặp khó khăn khi chuyển từ ép tim sang thổi ngạt. Trong trường hợp người cấp cứu không thể tiến hành hô hấp nhân tạo miệng miệng họ phải tiến hành ép tim.
3. CẤP CỨU CƠ BẢN VÀ NGUY CƠ NHIỄM TRÙNG
- Có ít thông báo về bệnh truyền nhiễm do thổi ngạt miệng – miệng, nếu nhiễm não mô cầu, nên sử dụng kháng sinh dự phòng cho người cấp cứu, lao cũng có thể lây qua CPR vì vậy phải có biện pháp phòng hộ. HIV, viêm gan B không có thông báo lây truyền qua đường miệng miệng.
- Cần thận trọng khi tiếp xúc với các chất như máu, dịch tiết âm đạo, dịch não tuỷ, dịch màng phổi, dịch màng bụng và dịch ối, với cả những dịch có thể chứa máu. Gạc hoặc các vật liệu có lỗ đặt trên miệng nạn nhân thường không có hiệu quả trong trường hợp này.
- Dù búp bê dùng để thực hành chưa có biểu hiện là nguồn lây nhiễm, vệ sinh thường xuyên vẫn phải được tiến hành theo chỉ dẫn của Nhà sản xuất. Tỷ lệ nhiễm khuẩn khác nhau tuỳ theo từng nước nên người cấp cứu phải nhận thức được nguy cơ lây nhiễm ở địa phương mình.
4. TRẺ BỊ DỊ VẬT ĐƯỜNG THỞ
- Thường gặp lứa tuổi tiền học đường, chẩn đoán hiếm khi rõ ràng, nghi ngờ khi trẻ khởi phát với các dấu hiệu suy hô hấp đột ngột, ho, nôn oẹ và thở
rít. Phân biệt với viêm nắp thanh môn và viêm thanh quản.
- Những trẻ bị tắc nghẽn đường thở do nhiễm khuẩn hoặc nghi ngờ nhiễm khuẩn và những trẻ tắc nghẽn không rõ nguyên nhân nhưng vẫn tự thở
cần được đưa ngay tới bệnh viện.
- Những phương pháp vật lý làm thông đường thở được mô tả sau đây chỉ nên tiến hành nếu:
- Dị vật đường thở được chẩn đoán rõ (được chứng kiến hoặc nghi ngờ nhiều), trẻ không ho được và khó thở tăng dần, mất ý thức hoặc xuất hiện ngừng thở.
- Tư thế ngửa đầu/nâng cằm và ấn hàm để làm thông đường thở không có kết quả ở trẻ ngừng thở.
- Nếu trẻ ho được thì nên khuyến khích trẻ ho. Không nên can thiệp, trừ khi ho không có hiệu quả (ho yếu) hoặc đứa trẻ mất ý thức. Ho có hiệu quả
được nhận ra bởi các dấu hiệu : trẻ có thể nói, khóc hoặc thở giữa những lần ho. Trẻ vẫn tiếp tục được đánh giá và không nên để trẻ một mình. Các can thiệp chỉ tiến hành khi trẻ ho không hiệu quả, trẻ không thể khóc, nói, thở hoặc nếu trẻ tím và dần mất ý thức. Hãy gọi hỗ trợ và bắt đầu các can thiệp cho trẻ.
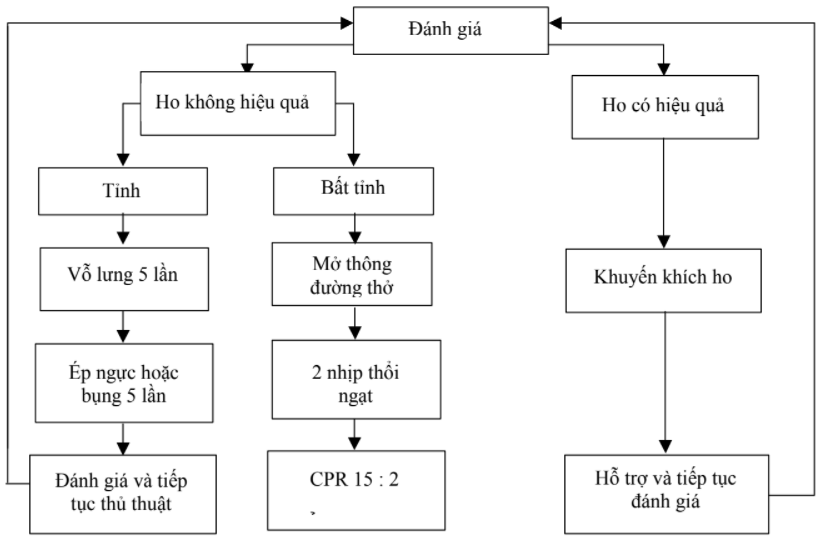
Hình 12. Trình tự xử trí một trẻ sặc
- Trẻ nhũ nhi
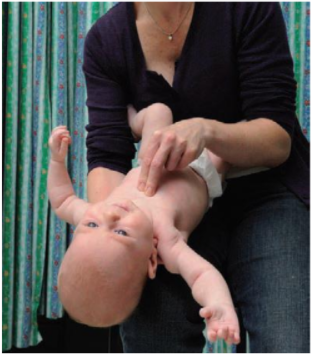
- Ấn bụng trẻ nhũ nhi có thể gây chấn thương nội tạng. Vì vậy, ở lứa tuổi này nên phối hợp động tác vỗ lưng và ấn ngực để loại bỏ dị vật.
- Đặt trẻ dọc theo cánh tay người cấp cứu, đầu thấp, người cấp cứu đặt tay dọc lên đùi mình, bàn tay giữ vào cằm trẻ giúp cho đường thở được mở ra và đạt trẻ ở tư thế trung gian và dùng gót bàn tay còn lại vỗ lên lưng trẻ 5 lần.
- Nếu dị vật không bật ra, lật ngược trẻ lại, đặt nằm dọc trên đùi vẫn ở tư thế đầu thấp. Ấn ngực 5 lần tại vị trí ép tim với tần suất 1 lần/giây. Nếu trẻ quá lớn không sử dụng được kỹ thuật 1 tay như đã mô tả ở trên thì đặt trẻ nằm ngang trên đùi người ngồi cấp cứu và làm cùng biện pháp. Kỹ thuật này được mô tả ở Hình 13 và Hình 14.

Hình 13: Vỗ lưng trẻ nhũ nhi
Hình 14 : Ấn ngực trẻ nhũ nhi
- Trẻ lớn
- Sử dụng kỹ thuật vỗ lưng và ấn ngực như ở trẻ nhũ nhi để loại bỏ dị vật, ấn bụng có thể gây ra chấn thương bụng.

Hình 15: Vỗ lưng trẻ nhỏ
- Đặt trẻ nằm ngửa, vị trí ấn ngực tương tự vị trí ép tim nhưng tỉ lệ một lần trong một giây, tiến hành ép tim
- 5 lần nếu dị vật vẫn không ra được. Nếu dị vật ra được, đánh giá các dấu hiệu lâm sàng, có thể vẫn có một phần của dị vật còn lại trong đường thở. Mỗi lần thở nhìn vào miệng trẻ xem còn dị vật hay không và loại bỏ dị vật nếu nhìn thấy. Chú ý không đẩy dị vật xuống và tránh làm tổn thương mô mềm. Nếu dị vật đã được loại bỏ , nhưng nạn nhân không thở vẫn tiếp tục thông khí hỗ trợ hoặc cả thông khí và ấn ngực nếu trẻ không có dấu hiệu của sự sống.
- Nếu trẻ thở có hiệu quả đặt trẻ ở tư thế hồi phục và tiếp tục theo dõi nạn nhân.
- Trẻ nhỏ bị hôn mê hoặc trẻ lớn có dị vật đường thở gây chèn ép
- Kêu hỗ trợ
- Đặt trẻ nằm ngửa trên nền cứng.
- Mở miệng đứa trẻ và thử lấy những dị vật nhìn thấy được ra.
- Mở thông đường thở và thử hà hơi thổi ngạt 2 lần, mở thông lại đường thở nếu lồng ngực không di động sau khi thổi ngạt.
- Bắt đầu ép tim kể cả khi thổi ngạt không có tác dụng.
- Tiếp tục tiến hành cấp cứu cơ bản trong 1 phút, sau đó gọi hỗ trợ lại nếu chưa thấy ai đến
- Hà hơi thổi ngạt lại, xem lại trong miệng trẻ có dị vật gì nhìn thấy được không và lấy dị vật ra ngoài, cần cẩn trọng không đẩy dị vật vào sâu hơn và tránh làm tổn thương mô mềm.
- Khi đã giải thoát được tắc nghẽn dị vật, nạn nhân vẫn cần được thông khí tiếp tục nếu chưa tự thở được hoặc cần tiến hành đồng thời cả thông khí và ép tim nếu chưa thấy dấu hiệu hồi phục của tuần hoàn.
- Nếu trẻ tự thở được, cho trẻ nằm ở tư thế hồi phục và tiếp tục theo dõi trẻ.
5. TỔNG HỢP


Hình 18. Toàn cảnh thứ tự tiến hành cấp cứu cơ bản khi có ngừng tim phổi
TIẾP CẬN CHẨN ĐOÁN VÀ XỬ TRÍ BỆNH NHI KHÓ THỞ
Khó thở là biểu hiện thường gặp trong cấp cứu nhi khoa, nguyên nhân gây ra khó thở gồm 3 loại chính: Khó thở do tắc nghẽn đường thở, khó thở do bệnh tim phổi và khó thở do bệnh lý ngoài tim phổi (thần kinh, chuyển hoá....). Cách tiếp cận và xử lý chung trước một bệnh nhân khó thở gồm:
1.ĐÁNH GIÁ VÀ CẤP CỨU BAN ĐẦU
Việc đánh giá và xử lý ưu tiên theo thứ tự A, B, C, D, E:
1.1.Đường thở: (A)
1.1.1. Đánh giá
- Sử dụng kỹ năng: “Nhìn - Nghe - Cảm nhận ” để đánh giá sự thông thoáng đường thở: (Nhìn: Sự di động của lồng ngực, bụng. Nghe: tiếng thở và cảm nhận: hơi thở của bệnh nhân).
- Nếu trẻ còn có thể nói được, khóc được rõ, thì đường thở thông.
- Nếu lồng ngực di động kém, không có không khí lưu thông chứng tỏ đường thở tắc – hoặc trẻ suy thở nặng.
- Nếu có tiếng rít thanh quản (Stridor) nghĩ đến tắc đường hô hấp trên.
1.1.2. Xử lý
- Làm thủ thuật mở thông đường thở: Ngửa đầu- nâng cằm hoặc ấn- nâng góc hàm.
- Đặt canuyn miệng - họng hoặc mũi họng.
- Đặt ống nội khí quản (NKQ) nếu các xử trí trên thất bại.
- Trong một số trường hợp cần thiết có thể phải chọc catheter qua sụn nhẫn giáp hoặc mở khí quản.
1.2. Thở: (B)
1.2.1. Đánh giá: đánh giá xem bệnh nhân thở có đảm bảo không dựa vào:
a. Thở gắng sức
- Sự co rút: đây là dấu hiệu thường gặp trong khó thở, khi có biểu hiện sự rút lõm trên xương ức thì thường có tắc nghẽn của đường hô hấp trên.
- Tần số thở: tăng khi có khó thở, nhưng khi tần số thở giảm xuống rồi chậm lại là dấu hiệu nặng lên.
- Tiếng thở rít trong thì thở vào (Stridor) – biểu hiện tắc nghẽn đường hô hấp trên, tiếng khò khè trong thì thở ra biểu hiện trong tắc nghẽn đường hô hấp dưới (hen, viên tiểu phế quản).
- Thở rên: thường gặp trong khó thở ở trẻ sơ sinh.
- Sử dụng cơ hô hấp phụ mỗi lần thở.
- Cánh mũi phập phồng.
- Tư thế của trẻ: khi bị khó thở trẻ thường tìm một tư thế thích hợp để làm giảm sự khó thở - nhất là trong khi khó thở do tắc nghẽn (dị tật, viêm thanh quản, hen, viêm nắp thanh môn).
- Khi bệnh nhân có biểu hiện kiệt sức, (giảm sự gắng sức, tần số thở giảm, giảm thông khí hai phổi) báo hiệu bệnh nhi đang trong tình trạng nguy kịch.
a. Hiệu quả của thở
- Nghe tiếng thở: đánh giá thông khí của hai bên phổi và đường thở.
- Sự dãn nở của lồng ngực và di động của bụng (nhất là ở trẻ nhỏ).
- Độ bão hoà oxy mạch máu (sử dụng pulse oximeter)
- Biểu hiện phổi câm (giảm, mất rì rào phế nang, di động lồng ngực giảm hoặc không di động). Độ bão hoà oxy <85% khi thở khí trời, báo hiệu bệnh nhân trong tình trạng nguy kịch.
b. Ảnh hưởng của suy thở lên các chức năng khác
- Tần số tim: mạch nhanh
- Màu sắc da: tím tái
- Tình trạng thần kinh: kích thích, vật vã, hôn mê biểu hiện các mức độ thiếu oxy não.
1.2.2. Xử trí
- Tất cả những bệnh nhân bị khó thở đều phải được cung cấp oxy lưu lượng cao: qua mặt nạ NCPAP, ống thông mũi, gọng oxy..
- Với bệnh nhân giảm thông khí, thở không đảm bảo thì phải được hỗ trợ hô
- hấp bằng bóp bóng qua mặt nạ hoặc qua ống nội khí quản, hoặc cho thở máy.
1.3. Tuần hoàn: (C)
1.3.1 Đánh giá: xác định xem tuần hoàn có đảm bảo hay không dựa vào:
c. Tình trạng tim mạch
- Tần số và nhịp tim
- Độ nảy của mạch
- Thời gian trở về của máu mao mạch.
- Huyết áp.
Khi huyết áp hạ là dấu hiệu nguy kịch.
d. Ảnh hưởng của tuần hoàn lên cơ quan khác
- Nhịp thở và kiểu thở.
- Mầu sắc da và thân nhiệt: Biểu hiện tím tái trung ương không cải thiện khi cho bệnh nhân thở oxy lưu lượng cao là gợi ý bệnh nhân mắc bệnh tim bẩm sinh có shunt phải -> trái.
- Tình trạng tinh thần kinh
- Lượng bài niệu
e. Dấu hiệu suy tim: bệnh nhân có thể khó thở do bệnh của tim có suy tim.
- Tần số tim nhanh, có thể có: nhịp ngựa phi, nghe tim có tiếng thổi.
- Tĩnh mạch cổ nổi (ít thấy ở trẻ bú mẹ)
- Nghe phổi có ran ẩm
- Gan to
1.3.2 Xử trí
- Tất cả các bệnh nhân có biểu hiện suy tuần hoàn (sốc), cần phải được cung cấp oxy lưu lượng cao: (mũi, mặt nạ, ống nội khí quản).
- Truyền dịch hồi phục khối lượng tuần hoàn (dung dịch điện giải hoặc dung dịch cao phân tử: 20ml/kg), trừ trường hợp bệnh nhân có dấu hiệu suy tim.
- Lấy máu để làm một số xét nghiệm cần thiết: công thức máu, điện giải đồ, urê, creatinin, nhóm máu, khí máu, cấy máu...
1.4. Tinh, thần kinh: (D)
1.4.1. Đánh giá
- Đánh giá tri giác của bệnh nhân dựa vào thang điểm AVPU (tỉnh - đáp ứng với lời nói - chỉ đáp ứng với đau - không đáp ứng). Khi bệnh nhân chỉ đáp ứng với kích thích đau, thì cần thiết phải có những biện pháp trợ giúp về hô hấp.
- Khám đồng tử: kích thước phản xạ.
- Co giật tư thế nằm của trẻ (khi bị suy thở trẻ thường ở tư thế giảm trương lực).
- Khi bệnh nhân có giảm tri giác hoặc có co giật thì bắt buộc phải định lượng glucose máu.
1.4.2. Xử lý
- Bệnh nhân bị giảm tri giác, không hoặc chỉ đáp ứng với kích thích đau cần phải đặt ống nội khí quản để đảm bảo sự thông suốt của đường thở.
- Bệnh nhân nghi ngờ giảm glucose máu cần tiêm dung dịch glucose 10% hoặc 20% với liều lượng 0,5g/kg (trước đó phải lấy máu để định lượng đường máu).
- Sử dụng lorazepam tiêm tĩnh mạch hoặc diazepam bơm, thụt hậu môn khi bệnh nhân bị co giật.
1.5 Khám toàn thân: (E)
- Chú ý lấy nhiệt độ cơ thể: nếu sốt thì gợi ý trẻ có thể bị nhiễm khuẩn (tuy vậy khi không bị sốt cũng chưa loại trừ được nguyên nhân này).
- Phát hiện ban trên da: nếu là ban sẩn mề đay phải nghi ngờ trẻ bịphản vệ.
2. CHẨN ĐOÁN NGUYÊN NHÂN
Đồng thời với việc đánh giá và cấp cứu ban đầu cần phải hỏi bệnh sử của trẻ, ít nhất là trong 24 giờ trước khi trẻ được cấp cứu. Kết hợp với kết quả các xét nghiệm có được, việc chẩn đoán nguyên nhân khó thở có thể dựa vào các triệu chứng dẫn đường theo sơ đồ dưới đây:
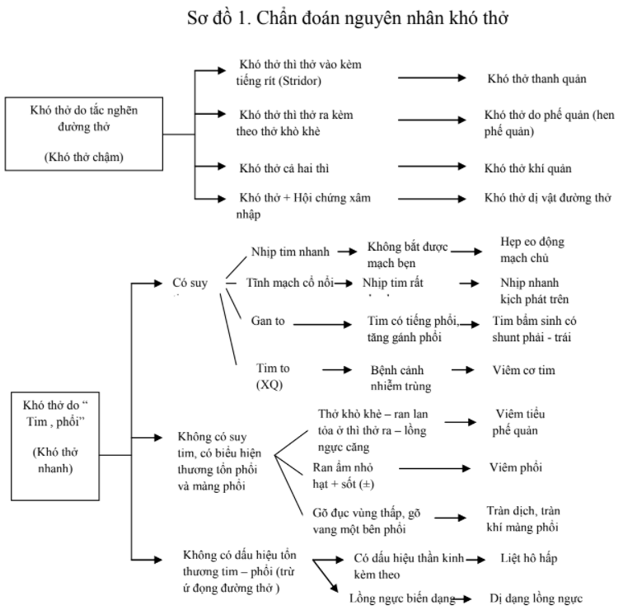
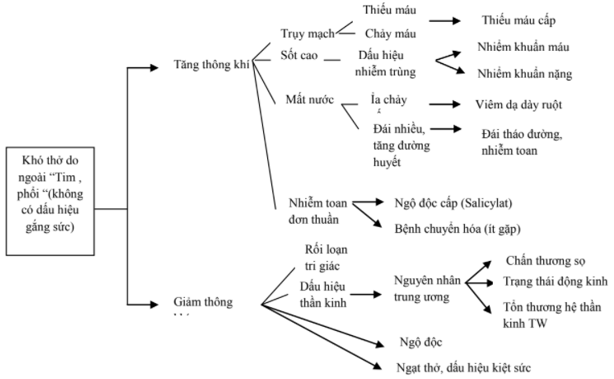
3. ĐÁNH GIÁ LẠI VÀ ĐIỀU TRỊ CẤP CỨU THEO NGUYÊN NHÂN
Sau bước cấp cứu và đánh giá ban đầu, tình trạng bệnh nhân tạm ổn định, nguyên nhân khó thở được xác định (dựa vào các triệu chứng dẫn đường – xem sơ đồ 1). Bệnh nhân cần phải được khám, đánh giá lại tỉ mỉ hơn. Lúc này một số xét nghiệm máu, cận lâm sàng (X- quang, điện tâm đồ, khí máu...) cần được làm thêm để giúp cho việc chẩn đoán, điều trị và theo dõi bệnh nhân theo nguyên nhân.Tuy vậy, trong giai đoạn này bệnh nhi vẫn luôn được giám sát các chức năng sống (hô hấp, tuần hoàn, tinh thần kinh, thân nhiệt...) nếu có rối loạn nào thì phải tiến hành đánh giá và điều trị cấp cứu ban đầu lại.
3.1 Điều trị cấp cứu
- Nếu nghe thấy được “lọc xọc” trong miệng bệnh nhân: đường thở có nhiều chất dịch tiết, đòi hỏi phải hút sạch.
- Nếu bệnh nhân có thở rít thanh quản (Stridor) kèm với tiếng ho “ông ổng” và biểu hiện suy thở nặng thì chứng tỏ đường hô hấp trên bị tắc nghẽn có thể do viêm thanh quản nặng, cần phải cho bệnh nhân thở khí dung adrenalin (5ml adrenalin 1:1000 ).
- Nếu bệnh nhân có tiếng thở rít thanh quản nhẹ nhưng tình trạng chung của trẻ rất nặng (sốt, suy thở, tiết nhiều nước bọt) có khả năng trẻ bị viêm nắp thanh quản cần: cho kháng sinh, corticoid và mời người có kinh nghiệm đặt ống nội khí quản cấp cứu. Tôn trọng tư thế thích nghi của trẻ, không làm cho trẻ sợ hãi.
- Diễn biến bệnh đột ngột, có tiền sử của hội chứng xâm nhập phải nghĩ đến nguyên nhân dị vật thanh quản. Nếu sử dụng quy trình xử lý đối với “trẻ bị sặc” không thành công thì phải tính đến việc nội soi thanh quản cấp cứu.
- Thở rít thanh quản xảy ra ngay sau uống hoặc tiêm thuốc phải nghĩ đến nguyên nhân phản vệ. Tiêm bắp adrenalin 10μg/kg.
- Bệnh nhân có tiền sử hen phế quản hoặc thở khò khè có suy thở nặng - lưu lượng đỉnh giảm và/hoặc thiếu oxy thì cho khí dung ventolin và Ipratropium với oxy. Ở trẻ bú mẹ có thể do viêm tiểu phế quản thì chỉ cần thở oxy.
3.2. Điều trị ổn định tình trạng và vận chuyển an toàn bệnh nhân
Sau bước điều trị cấp cứu, tình trạng bệnh nhân tạm ổn định vẫn phải thường xuyên giám sát đánh giá bệnh nhân, việc quyết định tiếp theo (chuyển
hồi sức tích cực, chuyển điều trị chuyên khoa hay chuyển viện...) phụ thuộc vào tình trạng bệnh nhân và điều kiện của cơ sở y tế tiếp nhận bệnh nhân ban đầu. Trên nguyên tắc khi chuyển bệnh nhân phải an toàn, đảm bảo ba yếu tố an toàn của bệnh nhân: bệnh nhân phải được ổn định chức năng sống (đường thở, thở, tuần hoàn...), liên hệ chặt chẽ với nơi bệnh nhân sẽ chuyển đến, tiếp tục duy trì chức năng sống của bệnh nhân trong suốt quá trình vận chuyển (Xem bài vận chuyển an toàn bệnh nhân).
NGƯNG THỞ NGƯNG TIM
1. ĐẠI CƯƠNG
Ở trẻ em ngưng thở thường là hậu quả của tình trạng suy hô hấp cấp. Ngưng tim thường sau ngưng thở.
Não sẽ bị tổn thương khi ngưng thở ngưng tim trên 4 phút và nếu trên 10 phút thường tử vong, nếu sống sẽ để lại di chứng não nặng nề. Vì thế khi ngưng thở ngưng tim cần nhanh chóng cung cấp oxy và máu cho não.
Có 2 loại hồi sức:
- Hồi sức cơ bản: hồi sức tại hiện trường, không có dụng cụ
- Hồi sức tiến bộ: hồi sức thực hiện tại cơ sở y tế hoặc trên xe cứu thương với dụng cụ, thuốc cấp cứu
2. HỒI SỨC CƠ BẢN
2.1 Chẩn đoán ngưng thở ngưng tim
- Hôn mê: lay gọi không tỉnh
- Lồng ngực không di động
- Không có mạch trung tâm
2.2 Hồi sức cơ bản
- Thực hiện tại nơi xảy ra tai nạn ngoài bệnh viện
- Nguyên tắc: nhanh và theo thứ tự A, B, C
- Thông đường thở (Airway)
- Thổi ngạt (Breathing)
- Ấn tim ngoài lồng ngực (Circulation)
- Các bước thực hiện theo thứ tự ưu tiên:
a. Lay gọi, kêu giúp đỡ
- Lay gọi bệnh nhân
- Nếu không đáp ứng là hôn mê, nghi ngờ ngưng thở ngưng tim khi hôn mê và kêu gọi người giúp đỡ
b. Thông đường thở
- Ngửa đầu nâng cằm, nếu nghi chấn thương cột sống cổ thì dùng phương pháp ấn hàm và cố định cổ để tránh di lệch cột sống cổ Trong trường hợp hôn mê thì các cơ vùng cổ mất trương lực gây chèn ép tắc đường thở
- Lấy dị vật nếu có:
- Thủ thuật vỗ lưng ấn ngực: sơ sinh, nhũ nhi
- Thủ thuật vỗ lưng: trẻ lớn
- Không dùng tay móc mù dị vật vì có thể đẩy dị vật vào sâu hơn và làm tổn thương niêm mạc miệng hầu
c. Quan sát di động lồng ngực và nghe cảm nhận hơi thở
- Lồng ngực không di động
- Không cảm nhận được hơi thở BN
d. Thổi ngạt
- Thổi ngạt 5 lần để đạt được 2 nhịp có hiệu quả
- Thổi có hiệu quả khi thấy lồng ngực nhô lên khi thổi
e. Bắt mạch trung tâm
- Sơ sinh, trẻ nhỏ: mạch cánh tay, mạch bẹn
- Trẻ lớn: mạch cổ, mạch bẹn
- Nếu có mạch trung tâm thì tiếp tục thổi ngạt
- Không có mạch trung tâm trong vòng 10 giây -> Ngưng tim > Ấn tim ngoài lồng ngực.
f. Ấn tim ngoài lồng ngực
- Vị trí ấn tim cho mọi lứa tuổi: 1⁄2 dưới xương ức
- Ấn sâu 1/3 bề dày lồng ngực
- Trẻ sơ sinh nhũ nhi (dưới 1 tuổi):
- Kỹ thuật: 2 ngón cái hoặc 2 ngón tay
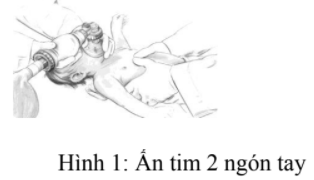
- Trẻ lớn (Trên 1 tuổi):
+ Kỹ thuật:
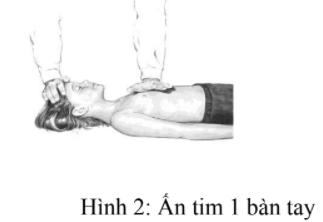
- 1 bàn tay ( 1- 8 tuổi)
- 2 bàn tay (> 8 tuổi)
- Tần số ấn tim cho tất cả các lứa tuổi: 100 lần/phút
- Ấn tim đúng: mạch trung tâm có khi ấn
- Ngưng thở ngưng tim:
- Tỉ lệ ấn tim/ thổi ngạt: 15/2 cho 2 cấp cứu viên, 30/2 cho 1 cấp cứu viên
3. HỒI SỨC NÂNG CAO
Thực hiện tại cơ sở y tế, bệnh viện có đủ y dụng cụ và thuốc cấp cứu
3.1. Lay gọi, kêu giúp đỡ
- Lay gọi bệnh nhân
- Nếu không đáp ứng, hôn mê, kêu gọi BS, ĐD giúp đỡ
3.2. Thông đường thở:
- Ngửa đầu nâng cằm (nghi chấn thương cột sống cổ: ấn hàm, cố định cổ )
- Hút đàm
- Lấy dị vật nếu có:
- Thủ thuật vỗ lưng ấn ngực: sơ sinh, nhũ nhi
- Thủ thuật vỗ lưng: trẻ lớn
- Đặt ống thông miệng hầu khi thất bại với ngửa đầu, hút đàm
3.3. Quan sát di động lồng ngực và cảm nhận hơi thở
- Lồng ngực không di động
- Không cảm nhận được hơi thở BN
=> Nguừng thở
3.4. Bóp bóng qua mask
- Bóp bóng qua mask 2 nhịp có hiệu quả với FiO2 100%
+ Bóp bóng có hiệu quả: lồng ngực nhô khi bóp
+ Bóp bóng mà lồng ngực không nhô:
- Đường thở chưa thông: kiểm tra ngửa đầu
- Mặt nạ không kín
- Cỡ bóng nhỏ so với trẻ
- Bóp bóng nhẹ tay
- Ấn nhẹ sụn nhẫn (thủ thuật Sellick): tránh hơi vào dạ dày, giảm chướng bụng và nguy cơ hít sặc
3.5. Bắt mạch trung tâm
Không có mạch trung tâm trong vòng 10 giây Ngưng tim
3.6. Ấn tim ngoài lồng ngực
- Kỹ thuật ấn tim: xem phần hồi sức cơ bản
- Tỉ lệ ấn tim/ bóp bóng
- Sơ sinh : 3/1
- Trẻ ngoài tuổi sơ sinh : 15/2
- Nếu có 2 người: người ấn tim đếm lớn để người bóp bóng nghe phối hợp
- Tiếp tục bóp bóng và ấn tim trong vòng 2 phút, sau đó đánh giá lại
- Trường hợp không tự thở lại sau bóp bóng qua mask (1 - 5 phút): đặt nội khí quản đường miệng và bóp bóng qua NKQ
3.7. Thuốc
Thiết lập đường tĩnh mạch. Nếu sau 2 lần lấy ven ngoại biên thất bại phải tiến hành tiêm trong xương (dùng kim 18 với trocha, bơm tiêm 5ml, tiêm vào
mặt trước, 2-3 cm dưới mào xương chày).
- Epinephrine (Adrenaline) 1‰ TM
- Chỉ định: ngưng tim
- Cách pha dd Epinephrine 1‰: dùng ống tiêm 10 ml rút 1ml dd Epinephrine 1‰ + 9 ml nước cất.
- Liều: 0,1 ml/kg dung dịch 1%oo TM. Sau khi bơm Epinephrine, bơm 2 – 5 ml nước muối sinh lý để đẩy thuốc.
- Sau 3 - 5 phút tim chưa đập lại: lập lại liều hai như trên hoặc gấp 10 lần, nhắc lại mỗi 3 – 5 phút.
- Epinephrine (Adrenaline) 1‰ bơm qua NKQ, dùng trong trường hợp không có đường tĩnh mạch
- Liều: 0,1 ml/kg dung dịch Epinephrine 1‰ pha NaCl 9‰ cho đủ 1-2 ml.
- Sau bơm NKQ: bóp bóng để thuốc phân tán và hấp thu vào hệ tuần hoàn
- Bicarbonate ưu trương:
+ Không thường quy vì nguy cơ ứ CO2 gây nặng thêm tình trạng toan hô hấp.
+ Chỉ định:
- Toan chuyển hóa nặ
- Nếu không thử khí máu được : có thể xem xét chỉ định Bicarbonate sau 10phút bóp bóng giúp thở và tiêm Epinephrine bệnh nhân vẫn còn ngưng thở ngưng tim.
+ Liều: dung dịch bicarbonate 8,4% 1ml/kg/lần hay dung dịch 4,2% 2 ml/kg/lần TMC, không được dùng chung với đường TM đang truyền canxi.
- Atropine
- Chỉ định: nhịp tim chậm (nhịp chậm xoang).
- Liều: 0,02 mg/kg TMC, liều tối thiểu 0,1 mg, tối đa 0,5 mg/liều hoặc tổng liều không quá 1mg.
- Amiodarone
- Chỉ định: đây là thuốc được lựa chọn trong trường hợp nhịp nhanh trên thất, rung thất, nhịp nhanh thất mất mạch.
- Liều 5 mg/kg bơm TM nhanh hay qua tuỷ xương trong 20 - 60 phút.
- Có thể nhắc lại liều trên. Liều tối đa 15 mg/kg/ngày. Theo dõi huyết áp trong quá trình điều trị vì thuốc gây tụt huyết áp nếu tiêm nhanh.
- Thuốc thay thế: Lidocain 2% (0,04g / 2ml), liều 1mg/kg TM, duy trì 20- 50 g/kg/phút qua bơm tiêm tự động.
- Canxi: không dùng thường qui, chỉ dùng trong trường hợp có bằng chứng hạ can xi huyết hoặc ngộ độc thuốc ức chế canxi.
- Calcium chloride 10% 0,2ml/kg TM chậm
- Calcium gluconate 10% 1ml/kg TM chậm
- Glucose:
- Chỉ định: hạ đường huyết (Dextrostix)
- Trẻ lớn: dung dịch glucose 30% 2ml/kg TMC
- Trẻ sơ sinh : dung dịch glucose 10% 2ml/kg TMC
- Truyền dịch:
+ Nếu nguyên nhân ngưng thở ngưng tim là hậu quả của sốc giảm thể tích: truyền nhanh Lactate Ringer 20 ml/kg/15 phút, nếu thất bại dùng dung dịch cao phân tử.
+ Trong trường hợp cấp cứu không thể cân bệnh nhân được có thể ước lượng cân nặng theo tuổi:
- Trẻ 0-12 tháng : Cân nặng(kg) = (0,5 x tuổi tính theo tháng) + 4
- Trẻ 1-5 tuổi : Cân nặng(kg) = (2 x tuổi tính theo năm) + 8
- Trẻ 6-12 tuổi : Cân nặng(kg) = (3 x tuổi tính theo năm) + 7
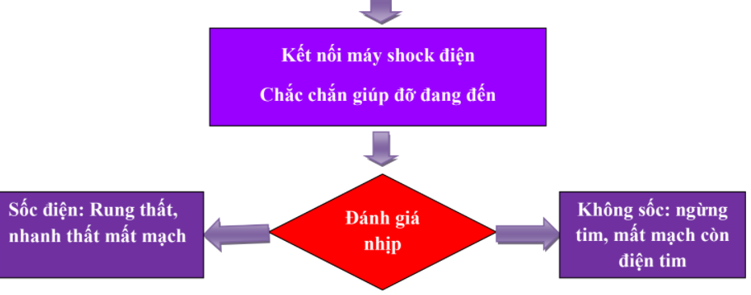
3.8. Sốc điện (xem lưu đồ xử trí ngưng thở ngưng tim sau bóp bóng ấn tim)
- Chỉ định:
- Sốc điện không đồng bộ: Rung thất, ngưng tim, nhịp nhanh thất mất mạch.
- Sốc điện đồng bộ: nhịp nhanh thất có mạch, nhịp nhanh kịch phát trên thất, sau khi điều trị thuốc thất bại hay có rối loạn huyết động.
- Ở trẻ nhỏ, dùng bản điện cỡ trẻ em 4 – 5 cm. Nếu không có bản nhỏ, có thể dùng bản lớn đặt trước và sau ngực.
- Sau mỗi lần sốc điện, phải nghe tim và theo dõi nhịp tim qua monitor để có hướng xử trí tiếp
3.9. Theo dõi sau hồi sức
- Nhịp thở, màu da, niêm mạc, mạch, HA, tri giác, đồng tử mỗi 15 phút
- SaO2 (độ bão hòa oxygen)
- Nhịp tim bằng ECG monitoring,
- Khí máu, ion đồ, Dextrostix, XQ tim phổi
- Diễn tiến tốt: hồng hào, tự thở, tim đập lại, mạch rõ, tỉnh táo.
- Khi nào ngưng hồi sức ?
Quyết định thời điểm nào ngưng hồi sức trường hợp ngưng thở ngưng tim kéo dài thì khó khăn. Tuy nhiên có thể xem xét việc ngưng hồi sức nếu sau 30- 60 phút mà tim không đập lại, không thở lại, đồng tử dãn và sau khi đã giải thích thân nhân.
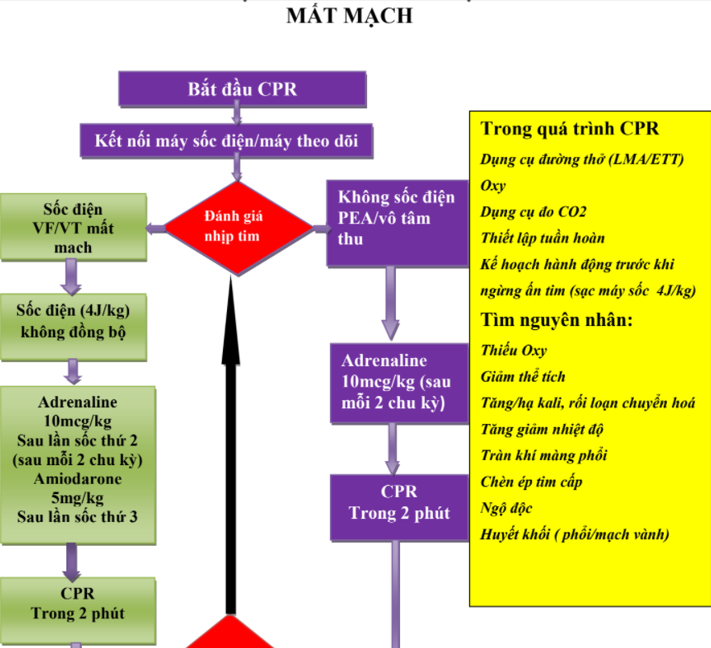
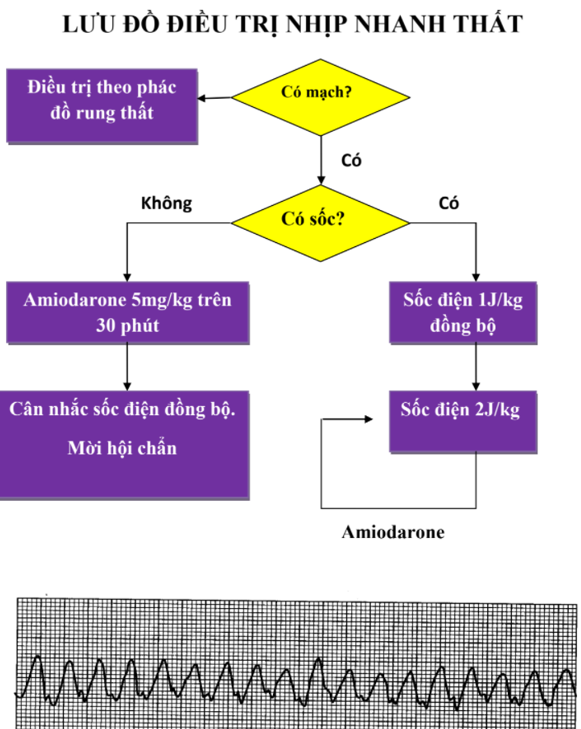
LƯU ĐỒ ĐIỀU TRỊ RUNG THẤT VÀ NHỊP NHANH THẤT MẤT MẠCH


VẬN CHUYỂN AN TOÀN BỆNH NHÂN TRẺ EM
Việc vận chuyển bệnh nhân từ khoa này đến khoa khác trong cùng một bệnh viện hoặc từ bệnh viện này đến các bệnh viện khác không được để tình
trạng của bệnh nhân nặng thêm lên, vì vậy vận chuyển bệnh nhân đòi hỏi có chỉ định đúng, việc chuẩn bị và thực hiện theo đúng một quy trình đã định sẵn và do những người có kinh nghiệm thực hiện. Mục tiêu là đảm bảo tối ưu sự an toàn của bệnh nhân trong suốt quá trình vận chuyển với việc theo dõi sát tình trạng bệnh và có những biện phát xử trí thích hợp.
1.CHỈ ĐỊNH
Việc chuyển bệnh nhân được thực hiện khi tình trạng bệnh nhân đòi hỏi phải chuyển đến nơi có điều kiện chăm sóc, điều trị, theo dõi được tốt hơn hoặc
đến nơi để làm các thăm dò, xét nghiệm phục vụ cho việc chẩn đoán và điều trị bệnh nhân.
2. TỔ CHỨC
- Người có kinh nghiệm và được đào tạo vận chuyển bệnh nhân.
- Giải thích cho bố mẹ, người nhà bệnh nhân lý do chuyển bệnh nhân.
- Khám, đánh giá nhanh tình trạng bệnh nhân.
- Liên hệ bằng điện thoại trực tiếp với người có trách nhiệm (chuyên môn) ở nơi mà bệnh nhân sẽ được chuyển đến.
- Để đảm bảo an toàn bệnh nhân cần:
- Khẳng định lại chỉ định chuyển bệnh nhân.
- Xác định nơi bệnh nhân sẽ chuyển đến.
- Quyết định những can thiệp cần thiết trong khi chờ đợi.
- Dự kiến phương tiện vận chuyển, dụng cụ cấp cứu cần thiết và người trực tiếp vận chuyển bệnh nhân cũng như thời gian xuất phát và đến nơi.
- Trong quá trình vận chuyển trên đường cần có sự liên hệ chặt chẽ với nơi xuất phát và nơi sẽ đến qua điện thoại.
3. PHƯƠNG TIỆN ĐỂ VẬN CHUYỂN BỆNH NHÂN
- Xe vận chuyển bệnh nhân chuyên dụng (có cáng vận chuyển, có lồng ủ ấm với trẻ sơ sinh).
- Trang bị tại khoa Cấp cứu về cơ số dụng cụ, thuốc men đầy đủ để theo dõi và điều trị cho bệnh nhân trong khi được vận chuyển (tất cả những nhân viên hộ tống phải nắm rõ).
3.1. Phương tiện để cấp cứu bệnh nhi
3.1.1. Đường thở
- Canuyn đường thở các cỡ: 000, 00, 0, 1, 2, 3.
- Ống nội khí quản các cỡ từ: 2,5 – 7,5mm (ống 7,5mm có bóng chèn – cuffed).
- Đèn đặt ống NKQ
- Lưỡi thẳng: cho sơ sinh, trẻ nhỏ.
- Lưỡi cong: cho trẻ lớn.
- Kìm gắp Magill
- Máy hút xách tay (Yankauer).
- Ống hút mềm.
- Kim chọc dò qua sụn nhẫn – giáp.
3.1.2. Thở
- Máy thở.
- Bình chứa oxy (mini) có van điều chỉnh áp lực. Bình nén cỡ E, chứa 600l, có thể cho thở trong 150 phút với lưu lượng 4l/phút.
- Mặt nạ thở oxy có túi dự trữ.
- Bóng bóp tự phồng – có túi dự trữ với các kích thước (240ml cho trẻ bú mẹ, 500ml cho trẻ nhỏ/1600ml cho trẻ lớn).
- Mặt nạ các cỡ:
- Cho trẻ bú mẹ : 0, 1, 2
- Cho trẻ nhỏ : 2, 3
- Cho trẻ lớn : 4, 5
- Ống hút thông miệng và bộ phận nối.
- Bóng bóp (ayrés – T - piece).
- Bộ dẫn lưu màng phổi.
3.1.3. Tuần hoàn
- Máy khử rung (sốc điện) có gắn giám sát điện tim cho trẻ em.
- Máy đo huyết áp (các cỡ bóng cho trẻ em).
- Máy đo nồng độ oxy mạch máu (pules oximeter).
- Dụng cụ để thiết lập đường truyền.
- Ống thông tĩnh mạch.
- Kim truyền trong xương (cỡ 16- 18).
- Dây truyền có bầu đếm.
- Bơm tiêm: 1- 50ml.
- Máy đếm giọt.
- Máy tiêm (rất cần cho bệnh nhân vận chuyển đường xa).
- Dụng cụ bộc lộ tĩnh mạch.
3.1.4. Dịch truyền
- Dung dịch muối đẳng trương NaCl 0,9%.
- Dung dịch ringerlactat.
- Dung dịch glucose 5%, 10%.
- Dung dịch hỗn hợp: (Glucose 4% và natriclorua 0,18%).
- Dung dịch keo.
- Dung dịch albumin 4,5%.
3.1.5. Thuốc
- Epinephrin (Adrenaline) 1:10.000, 1:1000
- Atropin sulfat 0,25mg
- Natribicarbonate 8,4%, 4,2%
- Dopamin 40 mg/ml
- Dobutamin
- Lignocain 1%
- Amiodaron
- Calcium clorid 10%, calcium gluconat
- Furosemid 20mg/ml
- Manitol 10%, 20%
- Valium 5mg, 10mg
- Kháng sinh: cefotaxim, gentamicin, penicillin, ampicillin
3.2. Phương tiện khác
- Máy glucose kế
Với phương tiện đã trang bị nhất thiết trên đường vận chuyển phải giám sát:
- Điện tim, tần số tim
- Độ bão hòa oxy
- Huyết áp
- Nhiệt độ (trung tâm / ngoại vi)
- CO2 của khí thở cuối thì thở ra ( End – tidal CO2)
- Tần số thở
- Các trang thiết bị được trang bị để nơi dễ lấy và thường xuyên phải được kiểm tra, bổ sung sau mỗi lần vận chuyển bệnh nhân. Nguồn điện cho máy (pin, ắc quy) cũng phải được sạc bổ sung thường xuyên.
4. VẬN CHUYỂN
- Luôn đảm bảo đường thở và thở trong quá trình vận chuyển.
- Với bệnh nhân chấn thương hoặc bệnh nặng cần phải đảm bảo đường thở và thông khí hỗ trợ:
- Đặt ống nội khí quản (NKQ)
- Bóp bóng qua ống NKQ với oxy hoặc thở máy (nếu có điều kiện).
- Chú ý an thần tốt cho bệnh nhân và cố định chắc ống NKQ (tốt nhất là đặt ống qua đường mũi khi bệnh nhân có rối loạn đông máu hoặc tổn thương nền sọ).
4.1.Đảm bảo chức năng tuần hoàn
Đảm bảo có hai đường truyền tốt trong quá trình vận chuyển nhất là đối với bệnh nhi có nguy cơ rối loạn tuần hoàn (sốc) để qua đấy có thể truyền các
dịch keo, dung dịch gây kích ứng mạch mạnh (bicarbonat, kali, calcium, adrenalin...) vào tuần hoàn trung ương (tốt nhất là có được một đường truyền vào tĩnh mạch trung tâm).
4.2. Tinh thần kinh
Vận chuyển bệnh nhân hôn mê đòi hỏi phải cân nhắc đặc biệt với những bệnh nhân bị chấn thương, tránh tai biến thứ phát của hệ thần kinh trung ương.
4.3. Thân nhiệt
- Bệnh nhi dễ bị nhiễm lạnh nhất là trẻ nhỏ, trẻ sơ sinh cho nên trong khi vận chuyển không được để trẻ bị hạ thân nhiệt (có thể sử dụng chăn, bình nước làm ấm, hệ thống điều hòa ấm trên xe) để làm ấm bệnh nhân. Nên sử dụng phương pháp Kangaroo để ủ ấm cho trẻ nhỏ. Dịch truyền cần phải được ủ ấm trước khi truyền cho trẻ.
- Trong quá trình vận chuyển nếu phát hiện ra bất cứ biểu hiện nặng nào đều phải được xử lý kịp thời.
4.4. Ghi chép hồ sơ bệnh án
- Tất cả các thủ thuật, thuốc, dịch truyền cho bệnh nhân phải ghi chép đủ.
- Các dấu hiệu lâm sàng, các xét nghiệm, X quang, nhóm máu...phải thông báo đủ cho nơi bệnh nhân sẽ chuyển tới (nếu có điều kiện thông báo trước qua điện thoại).
4.5. Chuẩn bị bệnh nhân trước khi vận chuyển
- Chỉ thực hiện vận chuyển bệnh nhân khi các chức năng sống phải đảm bảo và duy trì tốt (đường thở - tuần hoàn –thân nhiệt – pH, đường máu).
- Các việc sau đây cần làm để chuẩn bị tốt, an toàn cho việc chuyển bệnh nhân:
1. Xem đường thở và thở đã đảm bảo chưa? (khí máu động mạch – nếu có thể).
2. Đã cố định cổ, tay, chân của bệnh nhi tốt chưa?
3. Oxy mang đi theo đã đủ chưa?
4. Đường truyền tĩnh mạch cho bệnh nhân đã tốt chưa?
5. Đã đủ các loại dịch cho bệnh nhân trong khi vận chuyển chưa?
6. Các phương tiện để giám sát bệnh nhân.
7. Liệu bệnh nhân có đủ ấm trong quá trình vận chuyển hay không?
8. Hồ sơ, bệnh án đã đủ chưa?
- Họ tên bệnh nhân
- Tuổi
- Cân nặng
- Phim chụp X – quang nếu có
- Triệu chứng lâm sàng
- Thuốc đã sử dụng (liều, đường dùng, thời gian)
- Theo dõi dịch truyền
- Chỉ số hô hấp (nhịp thở, kiểu thở... của bệnh nhân, của máy thở).
- Các kết quả xét nghiệm
9. Đã trao đổi với nơi nhận bệnh nhân chưa?
10. Đã trao đổi với bố mẹ, người nhà của bệnh nhân chưa?
4.6. Một số trường hợp đặc biệt
- Bệnh nhân sơ sinh bị teo thực quản: cần để trẻ tư thế ngồi – đầu nghiêng phải – đặt ống thông vào khoang túi cùng hút nhiều lần (chú ý tránh làm tổn thương). Có thể chủ động đặt ống nội khí quản – hút thông nội khí quản, tránh bóp bóng hô hấp nhân tạo.
- Thoát vị cơ hoành: cần đặt ống NKQ (không được bóp bóng qua mặt nạ) hô hấp hỗ trợ qua ống NKQ với tần số nhanh và áp lực thấp hơn bình thường, đặt ống thông dạ dày – hút chất dịch ứ đọng.
- Bệnh nhân sơ sinh bị thoát vị rốn hoặc thoát vị qua khe hở thành bụng thì bọc các quai ruột và phủ tạng trong một tấm gạc vô khuẩn để bệnh nhân nghiêng về một bên. Trong quá trình vận chuyển phải liên tục làm ẩm và làm ấm khối thoát vị.
- Những trường hợp: trẻ sơ sinh bị thoát vị màng não tủy thì để trẻ nằm sấp – trong khi đó khối thoát vị và vùng bị thương tổn được che phủ một tấm gạch vô khuẩn và được làm ẩm, ấm trong quá trình vận chuyển.
- Tất cả trẻ sơ sinh được chuyển đến nơi để can thiệp ngoại khoa đều phải được tiêm bắp 5mg vitamin K1.
- -Trẻ sơ sinh của những bà mẹ bị đái tháo đường, phải được truyền dung dịch glucose 10% trong suốt quá trình vận chuyển.
- Đối với trẻ bị viêm nắp thanh quản hoặc tắc nghẽn đường hô hấp, khi vận chuyển phải để tư thế ngồi hoặc nằm nghiêng sang một bên.
- Với bệnh nhận sốc nhiễm khuẩn, đặc biệt nhiễm khuẩn do màng não cầu có ban xuất huyết hoại tử lan tỏa thì không được vận chuyển khi trẻ còn bị sốc và nhiệt độ >39oC.
NGUYÊN TẮC TIẾP CẬN VÀ XỬ LÝ NGỘ ĐỘC CẤP Ở TRẺ EM
Ở trẻ em, ngộ độc xảy ra như là 1 tai nạn không cố ý, đặc biệt ở trẻ em dưới 12 tuổi, chủ yếu xảy ra qua đường tiêu hoá (do ăn uống phải chất độc).
1. CHẨN ĐOÁN
1.1. Trước một trẻ nghi ngộ độc cấp cần xác định.
- Trẻ có bị ngộ độc thật sự hay do một nguyên nhân bệnh lý khác
- Mức độ nặng của ngộ độc.
- Chất độc đó là gì.
- Thời gian bị ngộ độc, lượng chất độc mà trẻ ăn uống phải.
1.2 Trong thực tế các tình huống có thể xảy ra là.
- Dễ chẩn đoán: gia đình đứa trẻ đến với lời khai rõ ràng các tang chứng đưa theo cụ thể (thuốc, chai lọ đựng thuốc, củ, quả...)
- Khó chẩn đoán: phải dựa vào nhiều yếu tố (hỏi bệnh, khám lâm sàng và xét nghiệm độc chất), có thể nghi nghờ trẻ bị ngộ độc khi:
- Các triệu chứng bất thường xảy ra đột ngột (hôn mê, co giật, nôn, tiêu chảy, tím tái...) ở trẻ trước đó hoàn toàn khoẻ mạnh hoặc chỉ những bệnh nhẹ thông thường (sốt nhẹ, hắt hơi, sổ mũi...)
- Thường không sốt cao (ngoại trừ một số chất độc nhất định).
- Hỏi những người xung quanh (đi theo) về các chất độc (thuốc diệt chuột, thuốc trừ sâu...) hoặc thuốc điều trị mà gia đình hiện đang dùng.
1.3. Khám lâm sàng toàn diện:
- Để xác định tình trạng của trẻ, đặc biệt phải chú ý xác định được: tuổi, cân nặng, các chức năng sống như hô hấp, tuần hoàn, tinh thần kinh, thân nhiệt).
- Đồng thời phát hiện các dấu hiệu chỉ điểm đặc hiệu, ví dụ:
- Hôn mê, không có dấu hiệu thần kinh khu trú kèm theo: ngộ độc thuốc ngủ (barbituric) hoặc các loại an thần khác.
- Co giật: Ngộ độc strychnine, atropin, theophylin, long não...
- Co đồng tử: Ngộ độc atropin, imipramin, thuốc mê, rượu...
- Mạch chậm: Ngộ độc digitalis, quinine, muscarin...
- Mạch nhanh: Ngộ độc atropine, xanthin, theophylin...
- Sốt cao: Ngộ độc nhóm xanthin, theophylin...
- Hạ thân nhiệt: Ngộ độc barbituric,phenothiazin...
- Tăng thông khí: Ngộ độc salicylat (aspirin)...
- Xuất huyết: Ngộ độc chất chống vitamin K...
1.4. Xét nghiệm độc chất:
Phải lấy các chất nôn, dịch dạ dầy, phân, nước tiểu, máu của bệnh nhân và các chất vật phẩm nghi ngờ mà gia đình đưa đến để xác định độc chất.
1.5. Tuỳ theo mức độ nặng nhẹ và các rối loạn mà một số xét nghiệm sau đây cần phải làm để giúp cho việc theo dõi và điều trị:
Công thức máu, urê, creatinin máu, điện giải đồ, đường máu, khí máu, chức năng gan, điện tâm đồ...
2. XỬ LÝ
2.1. Đảm bảo và duy trì các chức năng sống
- Phải đảm bảo bệnh nhân thở tốt: làm thông đường thở, thở oxy, đặt ống nội khí quản, hô hấp hỗ trợ nếu cần.
- Đảm bảo chức năng tuần hoàn: cấp cứu ngừng tim (nếu có). Nếu bệnh nhân có biểu hiện sốc thì phải truyền nhanh dung dịch có điện giải, dung dịch keo hoặc máu (tuỳ theo trường hợp cụ thể, không được dùng ngay thuốc vận mạch nếu chưa được truyền dịch thỏa đáng.
- Điều trị và ngăn ngừa co giật hay rối loạn thân nhiệt.
2.2. Loại trừ chất độc
2.2.1. Những chất độc qua da, niêm mạc
- Cởi bỏ quần áo.
- Rửa sạch cơ thể bằng nước hoặc dung môi thích hợp.
2.2.2. Những chất độc qua đường uống: Các biện pháp loại bỏ chất độc là:
Gây nôn, rửa dạ dày, tẩy ruột, bài niệu mạnh, lọc máu ngoài thận (thẩm phân phúc mạc, thận nhân tạo), hô hấp hỗ trợ.
a. Gây nôn, rửa dạ dày
- Gây nôn: Chỉ định khi chất độc ở dạng thức ăn, lá, thuốc viên, thực hiện trong vòng một giờ đầu sau khi trẻ ăn uống phải chất độc mà vẫn còn tỉnh táo.
- Có thể làm tức khắc bằng cách cho ngón tay vào họng để kích thích nôn.
- Uống sirô Ipeca 7- 10%: trẻ em 6 - 12 tháng uống 1 lần 10ml, 1-10 tuổi uống 15ml, trên 10 tuổi uống 30ml. Sau khi uống xong cho trẻ uống nhiều nước, nếu sau 20 phút trẻ không nôn thì uống liều thứ hai.
- Tiêm apomorphin liều 0.07mg/kg sau 2 đến 5 phút trẻ sẽ tự nôn (nếu có dấu hiệu suy thở thì tiêm naloxon (Narcan) liều 0.01mg/kg.
- Rửa dạ dày
- Chỉ thực hiện trong 6 giờ đầu sau khi uống phải chất độc và trẻ vẫn còn tỉnh táo hoặc đã được đặt ống nội khí quản nếu trẻ bị hôn mê.
- Đặt ống thông vào dạ dày, cho bệnh nhân nằm đầu hơi thấp nghiêng về một bên. Dùng nước ấm thêm natriclorua (1 lít nước thêm 4g natriclorua) hoặc dùng luôn dung dịch huyết thanh mặn đẳng trương 0.9% để rửa và làm sạch dạ dày. Phải chú ý chất dịch chảy ra xem có các mẩu thuốc, thức ăn, máu. Về nguyên tắc là rửa cho đến bao giờ nước lấy ra trong (thực tế là lượng dịch để rửa dạ dày khoảng 100ml/kg cân nặng ở trẻ em. Chất dịch thu được cần gửi đi xét nghiệm độc chất. Sau khi rửa xong nên bơm than hoạt vào dạ dày.
- Chống chỉ định gây nôn và rửa dạ dày:
- Không gây nôn và rửa dạ dày khi bệnh nhân đang co giật và hôn mê.
- Chất độc là chất ăn mòn (acid, kiềm, thuốc tẩy), chất bay hơi (xăng, dầu hoả, nước hoa), chất dầu không tan (chất bôi trơn, chất làm bong).
b. Than hoạt:
Lấy khoảng 30gam than hoạt pha với nước thành 1 thứ hồ, liều dùng 1g/kg cân nặng cho 1 lần. Cho bệnh nhân uống trực tiếp hoặc bơm vào dạ dày
sau khi rửa dạ dày, có hiệu quả tốt nhất một giờ đầu sau khi bệnh nhân ăn, uống phải chất độc. Than hoạt không có hiệu quả đối với các chất độc là: rượu, acid boric, sắt, alcan, thilium, muối acid, cyanid, các chất có hydrocarbon.
c. Thuốc tẩy ruột:
Sử dụng magê sulphat 250mg/kg cân nặng hoặc dầu paraphin 5ml/kg cân nặng, Khi dùng thuốc tẩy phải theo dõi tình trạng mất nước, điện giải. Không
dùng thuốc tẩy có magiê cho người có suy thận.
d. Tanin:
Làm biến tính một số alcaloid và có thể kết hợp với muối kim loại nặng, ngăn cản sự hấp thu của chúng. Liều dùng 2-4g/ một lần.
e. Bài niệu mạnh:
Chỉ định khi chất độc được đào thải qua thận.
f. Kiềm hoá máu: ngộ độc thuốc ngủ Barbiturate
g. Lọc máu ngoài thận:
Chỉ định trong những trường hợp ngộ độc nặng với lượng lớn các chất độc có khả năng qua được màng lọc.
h. Đào thải chất độc qua đường hô hấp:
- Chỉ định trong những trường hợp ngộ độc chất bay hơi (Rượu, benzene, ether,ceton, oxydcarbon, xylem...)
- Kỹ thuật: đặt ống nội khí quản, hô hấp hỗ trợ.
2.3. Giải độc
- Giải độc không đặc hiệu:
- Hấp thụ: than hoạt, tanin, sữa.
- Trung hoà hoá học: dùng oxyd magiê để trung hoà acid, dùng dấm pha loãng, chanh để trung hoà chất kiềm...
- Giải độc đặc hiệu:
- Chỉ dùng khi biết chắc chắn chất gây độc và chỉ phát huy hết tác dụng khi chất độc còn lưu thông trong hệ tuần hoàn.
- Ví dụ:
- Methemoglobin -> Dùng xanh methylen
- Opi -> Narcan
- Phospho hữu cơ -> Conthrathiol + Atropin
- Paracetamol -> N. Acetyl – systein
- Heparin -> Protamin
- Dicoumarin -> Vitamin K1,PPSB
XỬ TRÍ VẾT THƯƠNG DO NGƯỜI VÀ SÖC VẬT CẮN
Các vết thương do người và súc vật cắn chiếm khoảng 1% số các trường hợp đến khoa cấp cứu, trong đó chủ yếu do chó cắn (80-90%) sau đấy do mèo,
khỉ chuột và người. Trẻ trai thường bị cắn nhiều hơn trẻ gái và chủ yếu xảy ra vào mùa hè. Do tính thường gặp và những biến chứng tiềm ẩn của những vết thương loại này, người thầy thuốc ở các cơ sở cấp cứu cần phải nắm vững cách tiếp cận và xử lý chúng.
1.TIẾP CẬN CHẨN ĐOÁN
1.1 Hỏi bệnh sử để biết được
- Loại súc vật nào hay người cắn, trong hoàn cảnh nào.
- Thời gian bị cắn.
- Tiền sử bệnh của trẻ trước đó (đái tháo đường, bệnh mạch máu ngoại vi, bệnh nhiễm khuẩn, bệnh mạn tính đang sử dụng steroid hoặc các bệnh gây suy giảm miễn dịch khác).
1.2 Khám nội khoa toàn diện
- Khám toàn diện để xác định tình trạng chung của trẻ (đường thở, thở, tuần hoàn, tinh thần kinh...)
- Khám kỹ vết thương để biết: Vị trí, kiểu tổn thương (vết rách, bầm dập do day – nghiến, vết cắn ngập sâu do răng...), ở trẻ em vết cắn ở vùng đầu có thể gây tổn thương xương sọ, những tổn thương vùng khớp dễ ảnh hưởng đếnhoạt động của khớp đó.
- Chú ý đến các dấu hiệu nhiễm khuẩn: ban xuất huyết, sưng tấy, chất dịch, mủ chảy ra từ vết thương, phản ứng hạch, đau các chi liên quan khi thụ động.
1.3. Các xét nghiệm
- Công thức máu, nhóm máu, thời gian đông máu, chảy máu (nếu nghi ngờ có rối loạn), cấy máu, cấy chất dịch ở vết thương.
- X quang sọ với những vết thương vùng đầu, nghi ngờ có tổn thương sâu.
- X- quang vùng thương tổn: có thể phát hiện được gẫy xương, dị tật, khí ở trong vết thương.
2. XỬ TRÍ
2.1. Xử trí vết thương
- Cần gây tê tại chỗ đối với các vết thương sâu, rộng trước khi xử lý vết thương.
- Rửa sạch vùng da xung quanh vết thương bằng bông, gạc mềm thấm nước sạch. Sát khuẩn lại bằng dung dịch providon – iodine 1% (Betadine...).
- Tại vết thương dùng nước muối sinh lý (Nacl 9‰): 200ml-2 lít: sử dụng bơm tiêm 30, 50ml với kim tiêm hoặc catheter cỡ 19, 20 để bơm rửa vết thương
(bằng cách này có thể làm giảm nguy cơ nhiễm khuẩn xuống 20 lần), một số dung dịch có tính sát khuẩn cao như betadin, nước oxy già, cồn 70o, Hexachlorophen 20% có thể làm tổn thương thêm và làm chậm sự phục hồi của vết thương.
- Khâu vết thương:
- Phần lớn những vết rách đến sớm (<8 -12 giờ) hoặc những vết thương ở vùng mặt thường được khâu ngay, sau khi đã xử lý tốt tại chỗ (rửa cắt lọc vết thương).
- Các vết thương ở bàn tay, bàn chân, các vết thương sâu, rộng, chảy máu thì cần được kiểm tra kỹ, thông thường chỉ khâu tổ chức dưới da trước, sau 3- 5 ngày nếu không có biểu hiện nhiễm khuẩn thì tiếp tục khâu da.
- Các vết thương nặng ở chân, tay phải được cố định và nâng giữ ở tư thế chức năng. Kiểm tra lại vết thương sau 24 - 48 giờ nếu có bất kỳ dấu hiệu bất thường nào (đau, sưng nề, sốt cao ...)
- Các vết thương ở bàn chân, bàn tay đặc biệt vết thương đến muộn sau 12 giờ hoặc vết thương trên những bệnh nhân suy giảm miễn dịch thì thường để hở và sử dụng kháng sinh trước. Khâu phục hồi vết thương vào những ngày sau.
- Tốt nhất sau sơ cứu, phải chuyển bệnh nhân đến cơ sở ngoại khoa.
2.2. Sử dụng kháng sinh
Mức độ nhiễm vi khuẩn cũng như các loại vi khuẩn phân lập được tại vết thương có sự khác nhau: chỉ có 10% các vết thương do chuột cắn bị nhiễm
khuẩn, các vi khuẩn thường gặp là Streptobacillus moni foliformis, Spirullumminus, cũng tương tự như vậy đối với vết thương do chó cắn là 30% (Staphylococus aureus,Streptococci, Pasteurella.SP), do mèo cắn là 50% (Pasteurrella SP, Staphylococus aureus, Streptococci), do người cắn 60% (Streptococus viridans, Stanphylocous aureus, Anaerobes, Eikeinella SP). Đây là cơ sở khoa học của việc sử dụng kháng sinh trong xử trí vết thương ban đầu khi mà chưa có kết quả cấy vi khuẩn và kháng sinh đồ. Sử sụng kháng sinh trong lúc này có các cách sau:
- Augmentin (Amoxicillin - acid clavulanic): 30 – 50mg/kg/ngày.
- Penicilin V + Cephalecin
- Penicilin + Dicloxacillin.
- Nếu bị dị ứng với penicilin thì thay bằng erythromycin (40mg/kg/ngày).
2.3. Phòng uốn ván
Tất cả các vết thương đều phải được dùng thuốc phòng uốn ván. Việc chỉ định dùng vaccine (anatoxin) hay huyết thanh (seroprophylaxie) tuỳ theo từng
hoàn cảnh:
- Với những vết thương ít nguy cơ: đến sớm (<6 - 24 giờ) tổn thương nông (≤ 1cm), sạch, sắc, gọn, không có dấu hiệu nhiễm khuẩn thì chỉ tiêm nhắc lại vaccin chống uốn ván: TD (Tetanus Diphtéria toxoid) hoặc DTP (Diphteria – Tetanus- Pertussis vaccine) 0,5 ml, tiêm bắp.
- Với những vết thương nhiều nguy cơ: đến muộn (>6-24 giờ), tổn thương sâu (>1cm), nhiễm bẩn,vết thương phức tạp, nhiều ngóc ngách, rách nát, có dị vật, chảy máu, thiếu máu, nhiễm khuẩn: kết hợp cả vaccine và huyết thanh điều trị. DTP: 0,5ml, tiêm bắp + huyết thanh ngựa (SAT) 1500UI, tiêm bắp hoặc HTIG (Human Tetanus Immune Globulin ) 250 UI, Tiêm bắp.
2.4. Phòng dại
- Cần phải tiêm phòng dại cho những vết cắn nghi ngờ dại.
- Nếu vết thương nghi ngờ bị súc vật dại cắn thì:
- Theo dõi con vật trong 10 ngày, nếu con vật khoẻ mạnh thì không cần tiêm phòng dại. Nếu con vật bị ốm, chết thì có thể tiêm phòng dại cho trẻ ( nếu có điều kiện thì có thể mổ con vật-lấy tổ chức não để phân lập virus dại). Với các vết thương ở vị trí nguy hiểm mà không theo dõi được con vật thì cũng có chỉ định tiêm phòng.
- Có 2 loại thuốc tiêm phòng dại:
- HDCV (Human Diploid Cell Vaccine): 1ml, tiêm bắp vào các ngày: 0; 3; 7; 14.
- HRIG (Human Rabies Immune Globulin): 20UI/kg. Trong đó 1/2 liều này được tiêm bắp, 1/2 liều còn lại tiêm xung quanh vết thương.
XỬ TRÍ ONG ĐỐT Ở TRẺ EM
Ở nước ta, các loại ong đốt người đã gây ra các hậu quả nghiêm trọng, có thể dẫn đến tử vong. Các loại ong đó là: ong mật, ong vàng, ong vò vẽ (ong bắp cày), ong nghệ (ong bầu)....Điểm khác biệt giữa ong mật với các loại ong khác là khi đốt, vòi của ong mật bị đứt, đoạn đứt có chứa những túi nọc độc bị giữ lại trong da của nạn nhân, trong khi đó các loại ong khác thì chúng có thể rút vòi ra và đốt được nhiều lần.
Nọc độc của các loài ong có đặc điểm chung là chứa một protein có tính kháng nguyên cao, có khả năng làm tăng IgE qua con đường đáp ứng miễn dịch
dịch thể ở những người bị ong đốt. Ngoài ra, trong nọc ong có các amin sinh học, phospholipase, phosphatase và hyaluronidase.
Biến chứng nguy hiểm có thể gây tử vong ở tất cả các loại ong là sốc phản vệ. Riêng ở ong vò vẽ: suy thận cấp, tán huyết, tiểu Myoglobin do tiêu cơ vân, hội chứng suy hô hấp cấp (ARDS), suy đa cơ quan.
1. ĐÁNH GIÁ LÂM SÀNG
Phản ứng gây ra do nọc ong có nhiều hình thái và mức độ khác nhau. Trong thực tế, người ta phân ra 4 nhóm mức độ phản ứng dị ứng:
- Nhóm 1: Những trường hợp chỉ có phản ứng tại chỗ đốt: Nốt sẩn tại chỗ, đau, ngứa
- Nhóm 2: Phản ứng toàn thân mức độ nhẹ:
- Cảm giác bỏng rát miệng
- Ngứa môi, miệng, họng
- Cảm giác nóng bức
- Buồn nôn
- Đau bụng
- Ban sẩn mề đay
- Phù mạch
- Sung huyết kết mạc
- Nhóm : Phản ứng toàn thân mức độ nặng:
- Ho, thở khò khè
- Mất, giảm nhu động ruột
- Vã mồ hôi
- Kích thích
- Co thắt phế quản
- Nhịp tim nhanh
- Xanh tái
- Nhóm 4: Phản ứng toàn thân mức độ rất nặng:
- Khó thở
- Trụy mạch
- Nôn, đái ỉa không tự chủ
- Co thắt phế quản nặng
- Phù thanh quản
- Sốc
- Ngừng thở
- Ngừng tim
Có khoảng 0,5 – 5% số người bị ong đốt biểu hiện triệu chứng nặng của nhóm 4.
2. XỬ TRÍ
2.1. Nguyên tắc điều trị:
- Phát hiện và điều trị ngay sốc phản vệ.
- Chăm sóc tại chỗ vết đốt.
- Điều trị biến chứng.
2.2.Điều trị tại tuyến cơ sở
- Cấp cứu ngừng thở ngừng tim nếu có.
- Điều trị sốc phản vệ: Adrenalin 1‰ liều 0,3ml (TDD).
- Sơ cứu vết ong đốt:
- Dùng kẹp rút ngòi đốt kèm túi nọc ong trên da (ong mật).
- Rửa sạch, sát trùng da nơi vết ong đốt bằng Alcool Povidin 10%.
- Điều trị ngoại trú: trong trường hợp không có phản ứng sốc phản vệ, ong mật đốt, ong vò vẽ < 10 vết đốt.
- Thuốc giảm đau Paracetamol.
- Hướng dẫn thân nhân cách chăm sóc và theo dõi tại nhà: lượng nước tiểu,dấu hiệu nặng cần tái khám ngay: tiểu ít, thay đổi màu nước tiểu, khó thở.
- Tiêu chuẩn chuyển viện:
- Sốc phản vệ sau khi cấp cứu.
- Ong vò vẽ đốt > 10 vết đốt.
- Tiều ít, tiểu đỏ hoặc màu đen.
2.3. Điều trị tại tuyến huyện, tuyến tỉnh, tuyến trung ương
* Tiểu Hemoglobine và Myoglobine: thường xuất hiện sau 24-72 giờ do tán huyết (tiểu hemoglobine), hủy cơ (tiểu myoglobine).
- Thiếu máu cần bù máu (tán huyết, tiểu hemoglobine).
- Truyền dịch:
- Tất cả trường hợp có số mũi ong vò vẽ đốt nhiều (> 10 mũi) hoặc cótiểu ít, tiểu đỏ hoặc màu đen.
- Lượng dịch tăng hơn nhu cầu (khoảng gấp rưỡi nhu cầu) để tăng thải độc tố ong vò vẽ phòng ngừa suy thận do tiểu Hemoglobin, Myoglobin.
- Điều chỉnh rối loạn điện giải, đặc biệt chú ý tăng kali máu.
- Tiểu Myoglobin: kiềm hóa nước tiểu để tăng thải myoglobin qua thận.
- Dung dịch Dextrose 5% trong 0,45% saline 500ml (Dextrose 10% 250 ml+ Normalsalin 250 ml), pha thêm 50 ml Natri Bicarbonate 4,2%. Truyền tốc độ 7 ml/kg/giờ đến khi không còn tiểu myoglobine, thường ở ngày thứ 3.
- Có thể xem xét kết hợp với truyền dung dịch Manitol 20% trong 1-2 ngàyđầu, liều 0,5g/kg/lần, chống chỉ định trong trường hợp suy thận, quá tải.
- Giữ pH nước tiểu > 6,5.
* Suy thận cấp: Suy thận cấp là biến chứng muộn (3-5 ngày) thường gặp ở ong vò vẽ đốt trên 20 mũi. Suy thận là do tổn thương trực tiếp của độc tố trên
thận hay do hậu quả tiểu myoglobin hoặc hemoglobin. Vì vậy các trường hợp ong vò vẽ đốt trong những ngày đầu phải theo dõi sát lượng dịch nhập, nước tiểu và xét nghiệm TPTNT, chức năng thận mỗi ngày nhất là các trường hợp có tiểu Hemoglobin và myoglobin.
- Hạn chế dịch, điều trị rối loạn điện giải. Thường suy thận cấp do ong đốt tự hồi phục không di chứng sau 14-21 ngày.
- Chỉ định lọc thận hay thẩm phân phúc mạc:
- Phù phổi cấp.
- Tăng kali máu nặng không đáp ứng điều trị nội khoa.
- Toan máu không đáp ứng Bicarbonate.
- Hội chứng urê huyết cao.
* Suy hô hấp:
- Suy hô hấp do ARDS xuất hiện sớm trong 24-48 giờ đầu kèm hình ảnh phù phổi trên X-quang nhưng CVP bình thường.
- Điều trị: thở áp lực dương liên tục qua mũi (NCPAP) hay thở máy với PEEP cao 6 - 10 cm H2O.
* Suy đa cơ quan:
- Lọc máu liên tục có tác dụng lấy bớt độc tố ong và các cytokine.
- Hiệu quả, cứu sống nhiều bệnh nhân bị ong vò vẽ đốt kèm tổn thương đacơ quan.
- Cần xem xét chỉ định lọc máu sớm ngay khi bệnh nhân có biểu hiện tổn thương ≥ 2 cơ quan.
* Điều trị rối loạn điện giải, đặc biệt tăng kali máu do tán huyết hủy cơ, suy thận.
* Kháng sinh:
- Nếu có nhiễm trùng vết đốt hay do ong vò vẽ đốt > 10 mũi: kháng sinh Cephalosporin thế hệ 1: Cephalexin 25 - 50 mg/kg/ngày (U), chia 3 - 4 lần.
- Nếu có bằng chứng nhiễm trùng toàn thân như sốt, bạch cầu tăng chuyển trái hoặc tổn thương đa cơ quan: Cefazolin 50 - 100 mg/kg/ngày TM, cần giảm liều khi suy thận.
* Corticoid: không chỉ định thường qui, chỉ dùng khi có phản ứng phản vệ.
* Lọc máu liên tục:
- Chỉ định:
- Suy thận kèm huyết động học không ổn định.
- Tổn thương ≥ 2 cơ quan.
* Theo dõi:
- Dấu hiệu sinh tồn, lượng nước tiểu, màu sắc nước tiểu.
- Lượng xuất nhập, cân nặng mỗi ngày khi biểu hiện thiểu niệu.
- Ion đồ, TPTNT.
3. PHÒNG NGỪA
- Phá bỏ tổ ong ngay khi phát hiện.
- Không cho trẻ đến gần hoặc chọc phá tổ ong.
LƯU ĐỒ XỬ TRÍ ONG ĐỐT
RẮN CẮN
Phần lớn rắn cắn là rắn lành, tuy nhiên các trường hợp đưa đến bệnh viện là do rắn độc cắn. Tiên lượng rắng độc cắn tùy thuộc theo loại rắn độc, lượng
độc chất vào cơ thể, ví trí cắn và cách sơ cứu tại chỗ. Cân nặng của trẻ thấp so với người lớn,vì thế trẻ em bị rắn độc cắn thường nặng hơn. Thường các vết rắn cắn nằm ở chi, đặc biệt là bàn tay và bàn chân.
- Tại miền Nam rắn độc thường gặp là: rắn chàm quạp, rắn lục tre, rắn hổ đất, rắn hổ mèo, rắn cạp nong, rắn cạp nia. Rắn độc thường có hai loại:
- Nhóm gây rối loạn đông máu: rắn chàm quạp (Calloselasma rhodostoma hoặc Malayan pit viper): sống nhiều ở vùng cao su miền Đông nam bộ. Ngoài rắn chàm quạp, rắn lục tre (Trimeresurus albolaris), rắn lục xanh (Trimeresurus stejnegeri).
- Nhóm gây liệt, suy hô hấp: rắn hổ (hổ đất (Naja kaouthia), hổ chúa (Ophiophagus hananh)), hổ mèo, cạp nong (Bungarus fasciatus), rắn cạp nia (Bungarus candidus), rắn biển...).
- Nọc rắn độc:
- Hợp chất Proteine trọng lượng phân tử từ 6 – 100 Kd
- Độc tố: độc tố thần kinh (gây liệt cơ, suy hô hấp), độc tố gây rối loạn đông máu (DIC, xuất huyết da niêm), độc tố trên tim mạch, độc tố gây tán huyết, tiêu sợi cơ.
- Thành phần nọc rắn tùy loại rắn độc bao gồm: proteolytic enzymes, Arginine ester hydrolase, Thrombin-like enzyme, Collagenase, Hyaluronidase, Phospholipase A, Phospholipase B, Phosphomonoesterase, Phosphodiesterase, Acetylcholinesterase, Nucleotidase L-Amino acid oxidase.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh
- Xác định loại rắn: người nhà mang theo con rắn hoặc mô tả hình dạng, địa phương, hoàn cảnh xảy ra rắn cắn.
- Các dấu hiệu lâm sàng xuất hiện sau khi rắn cắn: đau, phù, hoại tử, xuất huyết tại chỗ; nói khó, liệt hô hấp.
- Thời điểm rắn cắn.
- Cách sơ cứu.
b. Khám lâm sàng
- Khám vết cắn: dấu răng, phù nề, hoại tử, xuất huyết.
- Dấu hiệu sinh tồn.
- Mức độ tri giác.
- Dấu hiệu suy hô hấp.
- Dấu hiệu xuất huyết.
c. Cận lâm sàng:
- Công thức máu: bạch cầu, Hematocrit, tiểu cầu
- Chức năng đông máu khi có rối loạn đông máu hay nghi do rắn chàm quạp hoặc rắn lục.
- Nếu không có điều kiện thực hiện xét nghiệm đông máu nên dùng xét nghiệm cục máu đông toàn thể trong 20 phút bằng cách lấy 2 ml máu tĩnh mạch cho vào ống nghiệm thủy tinh, để yên ở nhiệt độ phòng. Sau 20 phút nghiêng ống nghiệm, nếu máu không đông: Bệnh nhân bị rối loạn đông máu: nghĩ đến rắn chàm quạp hoặc rắn lục cắn, loại trừ rắn hổ. Có chỉ định dùng huyết thanh kháng nọc rắn
- Chức năng gan thận, điện giải đồ
- Khí máu nếu có suy hô hấp.
- X quang phổi khi có suy hô hấp để chẩn đoán phân biệt.
- Tổng phân tích nước tiểu
- Tại một số nước, phương pháp ELISA được sử dụng để phát hiện độc tố của rắn từ dịch tiết nơi vết cắn, nước tiểu, hoặc máu, có kết quả nhanh sau 45 phút, giúp xác định chẩn đoán loại rắn độc cắn và chọn huyết thanh kháng nọc rắn đặc hiệu.
2.2. Chẩn đoán xác định
a. Rắn chàm quạp
- Bệnh sử : rắn cắn, người nhà mô tả hoặc mang theo rắn chàm quạp.
- Lâm sàng: xuất hiện trong vòng vài giờ.
- Tại chỗ: phù nề, hoại tử lan nhanh, xuất huyết trong bóng nước và chảy máu không cầm vết cắn.
- Toàn thân: rối loạn đông máu: bầm máu, ói máu, tiêu máu, xuất huyết não.
- Cận lâm sàng: PT, PTT kéo dài, Fibrinogene giảm, giảm tiểu cầu, đông máu nội mạch lan tỏa.
b. Rắn hổ
- Bệnh sử: rắn cắn, người nhà mô tả hoặc mang theo con rắn hổ.
- Lâm sàng : xuất hiện sớm trong 30 phút đến vài giờ diễn tiến nhanh đến suy hô hấp.
- Tại chỗ : phù nề, đau, ít
- Toàn thân: tê, mắt mờ, sụp mi (sụp mi thường là dấu hiệu sớm nhất và cũng là dấu hiệt hết sớm nhất nên dùng để theo dõi đáp ứng khi điều trị với huyết thanh kháng nọc rắn), liệt hầu họng nói khó, nuốt khó sau đó yếu liệt chi, liệt cơ hô hấp, ngưng thở.
Bảng 1. Chẩn đoán rắn cắn dựa vào các dấu hiệu lâm sàng và cận lâm sàng
| Loại rắn | Dấu hiệu tại chỗ | Dấu hiệu toàn thân | Xét nghiệm |
| Hổ đất | Đau, phù Hoại tử lan rộng |
30 phút – vài giờ sau:
|
|
| Cạp nong Cạp nia |
Đau tại chỗ Ít / Không hoại tử |
Liệt cơ hô hấp thường sau 1 - 4 giờ | |
| Hổ mèo | Đau tại chỗ Hoại tử |
Lừ đừ, liệt cơ hô hấp +/- co giật | |
| Chàm quạp |
Đau Hoại tử lan rộng |
Bầm máu Xuất huyết DIC |
Đông máu |
| Rắn lục | Tương tự rắn chàm quạp nhưng ít hơn |
XH ít hơn chàm quạp |
Đông máu |
| Rắn biển | Đau ± sưng | 1 – 3 giờ sau: Mệt, đau cơ, liệt cơ hô hấp, suy thận |
2.3. Phân độ nặng rắn độc cắn
| Dấu hiệu | Nhẹ | Trung bình | Nặng |
| Dấu hiệu tại chỗ | Phù, đỏ, bầm máu khu trú tại vết cắn | Phù, đỏ, bầm máu lan chậm | Phù, đỏ, bầm máu lan rộng nhanh |
| Dấu hiệu toàn thân | Khôn |
Có (lừ đừ, dấu hiệu nhiễm độc) Không nguy hiểm |
Dấu hiệu nguy hiểm cấp cứu (Sốc, suy hô hấp, rối loạn tri giác, yếu liệt cơ) |
| Rối loạn đông máu |
Không |
RLĐM nhẹ Không dấu hiệu xuất huyết toàn thân |
RLĐM nặng Xuất huyết toàn thân (Ói, tiểu máu, XH não) |
Có vài dấu hiệu phù hợp sẽ xếp vào độ nặng tương ứng
2.4. Chẩn đoán phân biệt với Rắn lành cắn
- Theo dõi trong 12 giờ
- Tại chỗ : đau, phù không lan, không có dấu hiệu hoại tử, xuất huyết.
- Không dấu hiệu toàn thân
- Xét nghiệm đông máu bình thường: là 1 xét nghiêm độ nhạy cao phân biệt rắn độc hay rắn lành cắn
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Làm chậm hấp thu độc tố.
- Xác định loại rắn và dùng huyết thanh kháng nọc rắn đặc hiệu sớm.
- Điều trị biến chứng.
3.2. Điều trị cấp cứu ban đầu
3.2.1. Sơ cứu tại nơi xảy ra tai nạn
- Mục đích làm chậm hấp thu nọc rắn vào cơ thể.
- Trấn an nạn nhân, thường họ rất hoảng sợ.
- Bất động và đặt chi bị cắn thấp hơn tim để làm chậm hấp thu độc tố.
- Rửa sạch vết thương.
- Băng chặt chi bị cắn với băng vải, băng bắt đầu từ phía vị trí vết cắn đến gốc chi để hạn chế hấp thu độc chất theo đường bạch huyết.
- Nẹp cố định chi bị cắn.
- Chuyển nhanh chóng trẻ bị nạn đến bệnh viện.
- Các điều trị hiện nay không được khuyến cáo vì không có hiệu quả, có thể gây nhiễm trùng, tăng sự hấp thu nọc độc và chảy máu tại chỗ như: rạch da, hút nọc độc bằng miệng hay giác hút, đặt garrot.
3.2.2. Xử trí rắn độc cắn tại bệnh viện
Tất cả các trường hợp rắn cắn, ngay cả người nhà mô tả là rắn lành phải được theo dõi tại bệnh viện 24 giờ đầu, ít nhất 12 giờ.
3.2.2.1. Hỗ trợ hô hấp tuần hoàn
a. Suy hô hấp : thường do rắn hổ
- Thở oxy, nếu nặng thì đặt nội khí quản giúp thở.
- Thường bệnh nhân tự thở lại sau 24 giờ.
b. Sốc : thường sốc là hậu quả của suy hô hấp, xuất huyểt
Xử trí: hỗ trợ hô hấp, truyền dịch chống sốc Lactate Ringer 20 ml/kg nhanh
3.2.2.2. Huyết thanh kháng nọc rắn
Chỉ định:
- Rắn độc cắn mức độ trung bình – nặng.
- Rắn độc cắn kèm 1 trong 2 điều kiện sau:
- Có biểu hiện lâm sàng toàn thân của rắn độc cắn
- Có rối loạn đông máu nặng:
- Xuất huyết tự phát da,niêm
- Đông máu nội mạch lan toả
- Hoặc xét nghiệm máu không đông sau 20 phút
- Tốt nhất là cho huyết thanh kháng nọc rắn đơn giá (rắn chàm quạp, hổ đất, lục đuôi đỏ...). Chọn huyết thanh kháng nọc rắn loại nào tuỳ thuộc vào:
- Xác định loại rắn
- Biểu hiện lâm sàng, cận lâm sàng
- Loại rắn độc thường gặp ở địa phương
- Ít có tác dụng chéo của các huyết thanh kháng nọc rắn ngay cả chung trong 1 họ rắn độc.
- Nên cho sớm trong 4 giờ đầu, sau 24 giờ ít hiệu quả. Nếu bệnh nhân nhập viện trễ sau 2-3 ngày mà tình trạng rối loạn đông máu nặng vẫn có chỉ
định dùng kháng huyết thanh.
- Nên cho huyết thanh kháng nọc rắn trước khi truyền huyết tương tươi hay các yếu tố đông máu để ngăn chặn hiện tượng đông máu nội quản rải rác.
- Cách sử dụng:
- Làm test trước khi truyền: dùng dung dịch 1% so với dung dịch chuẩn bằng cách pha loãng 100 lần, tiêm trong da, sau 15 phút đọc kết quả. Chuẩn bị sẵn sàng phương tiện cấp cứu sốc phản vệ.
- Adrenalin 1‰ 0,005 – 0,01 ml/kg TDD cho 1 lần trước khi dùng liều đầu huyết thanh kháng nọc rắn.
- Liều đầu tiên giống nhau ở trẻ em và người lớn, không tùy thuộc cân nặng vì lượng nọc độc giống nhau ở mọi đối tượng. Liều theo hướng dẫn của nhà sản xuất, thường từ 4 – 8 lọ.
- Cách pha: tổng liều kháng huyết thanh pha với dung dịch Normal saline đủ 50 ml-100ml, qua bơm tiêm trong vòng 1 giờ.
- Theo dõi đáp ứng lâm sàng sau điều trị huyết thanh kháng nọc rắn:
- Rắn hổ: đầu tiên là mở được mắt, sau đó tự thở, thời gian trung bình là 6 - 10 giờ.
- Rắn lục, rắn chàm quạp: ngưng chảy máu vết cắn, nơi tiêm. Riêng rối loạn đông máu hồi phục chậm hơn thường sau 6 giờ, thời gian chức năng đông máu trở về bình thường là 24 giờ.
- Sau 6 giờ nếu không đáp ứng trên lâm sàng hoặc còn rối loạn đông máu nặng: có thể là dùng sai loại huyết thanh hoặc chỉ định quá trễ hoặc chưa đủ liều. Nếu xác định đúng loại huyết thanh thì có thể lặp lại liều thứ 2.
- Tổng liều không thể xác định trước được vì tuỳ thuộc theo lượng nọc rắn trong cơ thể.
- Nếu tuyến trước có đặt garrot hoặc băng ép, chỉ mở băng sau khi tiêm huyết thanh kháng nọc rắn.
3.2.2.3. Điều trị rối loạn đông máu, đông máu nội quản rải rác.
- Truyền máu mới toàn phần 10 – 20 mL/kg khi Hct < 30%
- Huyết tương đông lạnh 10 – 20 ml/kg khi có đông máu nội quản rải rác.
- Kết tủa lạnh khi fibrinogen < 1 g/l
- Vitamine K1 5 – 10 mg TM.
3.3. Điều trị tiếp theo
- Khi tình trạng bệnh nhân ổn định: vaccine ngừa uốn ván (VAT) khi triệu chứng tại chỗ mức độ trung bình - nặng, chỉ dùng huyết thanh chống uốn ván nếu tiền sử chưa chích VAT
- Kháng sinh phổ rộng: Cefotaxime TM.
- Săn sóc vết thương hàng ngày.
- Xem xét chỉ định ôxy cao áp trong trường hợp vết thương có hoại tử cơ nặng, rộng nghĩ do vi khuẩn kỵ khí.
- Không sử dụng corticoide để điều trị giảm phù nề, giảm phản ứng viêm vì không hiệu quả, trái lại tăng biến chứng nhiễm khuẩn.
- Phẫu thuật: chỉ được thực hiện sau khi điều chỉnh rối loạn đông máu và bệnh nhân đã được điều trị nội khoa ổn định:
- Chèn ép khoang cần phải phẫu thuật giải áp sớm.
- Cắt lọc vết thương, đoạn chi hoại tử chỉ nên làm sau 7 ngày.
3.4. Theo dõi
Theo dõi sát mỗi giờ ít nhất trong 12 giờ đầu các dấu hiệu:
- Tri giác, dấu hiệu sinh tồn
- Vết cắn: phù, đỏ, xuất huyết.
- Đo vòng chi phía trên và dưới vết cắn mỗi 4 – 6 giờ để đánh giá mức độ lan rộng.
- Nhìn khó, sụp mi, liệt chi, khó thở
- Chảy máu
- Chức năng đông máu

SỐC TIM TRẺ EM
1. ĐẠI CƯƠNG
Sốc tim là tình trạng suy giảm ch ức năng co bóp cơ tim d ẫn đến hệ thống tuần hoàn không đáp ứng được nhu cầu chuyển hóa của mô và cơ quan trong cơ thể.
Sốc tim đứng hàng thứ ba sau sốc nhiễm khuẩn và sốc giảm thể tích tuần hoàn. Sốc tim ở trẻ em gặp ít hơn so với người lớn.
2. TIẾP CẬN CHẨN ĐOÁN
Biểu hiện lâm sàng của sốc tim là giảm cung lượng tim, giảm tưới máu tổ chức trong khi thể tích tuần hoàn thích hợp.
2.1. Lâm sàng
- Nhịp tim nhanh là dấu hiệu sớm , thường gặp trong sốc tuy nhiên không đặc hiệu. Các triệu chứng giảm tưới máu như thiểu niệu (<1ml/kg/giờ), chênh lệch nhiệt độ da và nhiệt độ trung tâm , suy giảm ý thức . Giảm tưới máu ngoại biên với da và đầu chi tái, vân tím, lạnh và ẩm, thời gian làm đầy mao mạch kéo dài (refill > 2 giây) .
- Các triệu chứng thở nhanh, tim nhịp ngựa phi, nhịp ba, khò khè hoặc rales ẩm, khó thở hoặc ho, tím tái, vã mồ hôi, gan to, tĩnh mạch cổ nổi và phù ngoại vi. Hạ huyết áp là dấu hiệu muộn và rất nặng.
2.2. Cận lâm sàng
- Công thức máu: số lượ ng bạ ch cầu, hồng cầu, Hb và tiểu cầu.
- Xét nghiệm men tim: B - type natriuretic protein (BNP), NT - proBNP, protonin T và I, CK-MB
- Điện giải đồ, can xi, ma giê, BUN, creatinin, chức năng gan. Lactate và khí máu động mạch. Đo độ bão hòa oxy máu tĩnh mạch pha trộn hoặc tĩnh mạch chủ trên (ScvO2) ước lượng hiệu quả của sự cung cấp oxy dựa trên nguyên tắc Fick .
- X quang phổi: có thể biểu hiện tim to và xung huyết phổi, chỉ số tim ngực tăng (chỉ số tim ngực bình thường < 55% ở trẻ nhũ nhi và < 50% ở trẻ lớn).
- Điện tâm đồ (ECG) có thể phát hiện rối loạn nhịp tim , tâm thất phì đại, thiếu máu cục bộ.
- Siêu âm tim để xác định cấu trúc và chức năng tâm thu. Xác định phân suất tống máu (EF) thường giảm, vận động thành, kích thước thất, độ dày thành tim, trào ngược van.
- Các xét nghiêm khác để chẩn đoán nguyên nhân: xét nghiệm virus nếu nghi viêm cơ tim do virus (adeno, coxsackie), hóc môn tuyến giáp nếu do cường giáp, catecholamin do u tủy thượng thận, bệnh hệ thống, xét nghiệm độc chất nếu do nhiễm độc.
2.3. Chẩn đoán xác định
- Lâm sàng có tình trạng sốc và suy tim cấp.
- X quang phổi có diện tim to, ứ huyết phổi.
- Siêu âm tim có chức năng co bóp cơ tim (EF giảm)
- Xét nghiệm men tim tăng cao.
2.4. Chẩn đoán phân biệt
- Sốc nhiễm khuẩn : bệnh nhi có hội chứng đáp ứng viêm hệ thống, có nhiễm khuẩn nặng (xem bài sốc nhiễm trùng), tuy nhiên khó phân biệt nếu sốc nhiễm khuẩn có viêm cơ tim.
- Sốc giảm thể tích tuần hoàn : bệnh nhân có dấu hiệu mất nước hoặc mất máu, CVP giảm, đáp ứng tốt với bù dịch.
2.5. Chẩn đoán nguyên nhân sốc tim
- Tim bẩm sinh: là nhóm chính gây sốc tim, hay gặp tim bẩm sinh gây tắc nghẽn đường ra thất trái và tim bẩm sinh có luồng thông trái-phải lớn.
- Nguyên nhân viêm tim: nhiễm trùng, bệnh mô liên kết, ngộ độc hoặc bệnh tự miễn, trong đó virus là phổ biến nhất, (hay gặp là coxsackie B và
adenovirus).
- Bệnh cơ tim (bệnh cơ tim giãn, bệnh cơ tim phì đại) có thể di truyền hoặc sau nhiễm virus và viêm cơ tim .
- Rối loạn chuyển hóa: suy hay cường cận giáp trạng, hạ đường máu. Phản ứng có hại của thuốc như sulfonamide, penicillin, anthracyclines.
- Bệnh mô liên kết: lupus ban đỏ hệ thống, viêm khớp thanh thiếu niên, Kawasaki, thấp khớp cấp.
- Rối loạn nhịp tim: cơn nhịp nhanh kịch phát trên thất , nhịp chậm, block tim hoàn toàn, nhịp nhanh thất hoặc rung thất.
- Tắc nghẽn tim: tràn khí màng phổi hai bên , tràn dịch màng ngoài tim cấp, tắc mạch phổi cấp nặng.
- Những rối loạn khác: chấn thương , đụng dập tim gây tổn thương cơ tim.
3. ĐIỀU TRỊ SỐC TIM
3.1. Nguyên tắc điều trị
- Giảm tối thiểu nhu cầu oxy của cơ tim: kiểm soát hô hấp, thân nhiệt,thuốc an thần, giãn cơ.
- Hỗ trợ tối đa hoạt động của cơ tim: điều chỉnh rối loạn nhịp tim, tối ưu hóa tiền gánh, cải thiện chức năng co bóp cơ tim, giảm hậu gánh.
- Điều trị căn nguyên.
3.2. Điều trị ban đầu: theo ABCs (cấp cứu cơ bản)
- Kiểm soát đường thở, cung cấp oxy lưu lượng cao, hoặ c thông khí hỗ trợ . duy trì bão hòa oxy máu động mạch ≥ 95%.
- Đặt huyết áp động mạch xâm nhập, catheter tĩnh mạch trung tâm, theo dõi liên tục SpO2, CVP và huyết áp động mạch.
- Kiểm soát thể tích tuần hoàn: nếu CVP thấp cần bồi phụ đủ thể tích tuần hoàn.
- Loại dịch sử dụng: dịch tinh thể Ringer lactate hoặc natriclorua 0,9%, dung dịch keo, huyết tương và máu toàn phần, với liều 5 ml/kg/20 phút, có thể nhắc lại. Ngừng truyền dịch ngay nếu có dấu hiệu quá tải dịch.
- Phải theo dõi sát dấu hiệu quá tải : gan to,khó thở tăng, nhịp tim nhanh, nhịp ngựa phi.
3.3. Thuốc lợi tiểu
Cho lợi tiểu lasix TM, liều 1-2mg/kg khi có biểu hiện ứ máu và quá tải dịch. Có thể kết hợp với thuốc lợi tiểu thiazide trong những trường hợp kháng
thuốc lợi tiểu.
3.4. Điều trị thuốc tăng cường co bóp cơ tim, nâng huyết áp
- Lựa chọn thuốc trợ tim: Dobutamine với liều khởi đầu 5 mcg / kg / phút, tăng dần mỗi 2,5 mcg / kg mỗi 15 phút. Dopamine bắt đầu với liều 5 mcg / kg /phút, tăng dần mỗi 2,5 mcg/kg mỗi 15 phút hoặc Milrinone liều khởi đầu 0,375 mcg/kg/ph tác dụng tăng co bóp cơ tim và giãn mạch ngoại vi.
- Thuốc tăng co bóp cơ tim và nâng HA : Epinephrine, Noradrenaline với liều khởi đầu 0,05 - 1mcg / kg / phút, có thể phối hợp với Dobutamine/ Dopamine.
- Điều trị khác : cho Natribicarbonate khi toan máu nặng pH <7,20, kiểm soát đường huyết, các rối loạn nội môi: điện giải, huyết học, chống nhiễm khuẩn, an thần, giảm đau.
3.5. Điều trị theo nguyên nhân
- Viêm cơ tim do virus: Gamaglobulin tĩnh mạch (IVIG) với liều 2g/kg/48 giờ
- Rối loạn nhịp tim: điều trị rối loạn nhịp tim bằng thuốc, sốc điện.
- Lọc máu liên tục (CVVH) cho bệnh nhân sốc tim do viêm cơ tim, bệnh nhân tay chân miệng độ IV.
- ECMO nếu các biện pháp điều trị nội khoa đáp ứng kém hoặc không đáp ứng. Chỉ định ECMO khi chỉ số vận mạch IE (inotropic equivalent) > 40μg/kg/ph.
IE = (Dopamin + Dobutamin + 100 x Norephineprin + 100 x ephineprin + 15 x milrinon +100 x Isoprotenolol
- Hội chẩn với chuyên khoa tim mạch để phẫu thuật, can thiệp sửa chữa các dị tật tim mạch khi có chỉ định.
- Điều trị các nguyên nhân khác.
SỐC GIẢM THỂ TÍCH TUẦN HOÀN Ở TRẺ EM
1. ĐẠI CƯƠNG
Sốc giảm thể tích tuần hoàn là loại sốc đặc trưng bởi tưới máu tổ chức không thỏa đáng do giảm nặng thể tích dịch trong lòng mạch. Nguyên nhân của
bệnh có thể do mất dịch hoặc cung cấp dịch không đầy đủ. Khi cơ thể còn bù trừ được (biểu hiện nhịp tim nhanh, tăng sức cản mạch hệ thống, tăng co bóp cơ tim) HA vẫn duy trì trong giới hạn bình thường, nếu HA giảm thể tích dịch trong lòng mạch có thể mất ≥ 30%, vì vậy khi HA giảm là sốc đã ở giai đoạn muộn
2. NGUYÊN NHÂN
- Mất dịch trong lòng mạch:
- Mất máu do chấn thương, xuất huyết
- Thoát dịch ra tổ chức kẽ
- Mất dịch vào khoang thứ 3: do viêm tụy, tắc ruột non, lồng ruột, cổ chướng, hội chứng thận hư
- Mất dịch ngoài lòng mạch:
- Nôn nhiều
- Ỉa chảy mất nước
- Tiểu nhiều do tăng áp lực thẩm thấu (tăng đường máu, đái nhạt do yên), suy tuyến thượng thận.
- Sử dụng thuốc lợi tiểu
- Mất nước vô hình:
- Thở nhanh, sốt cao, bỏng mức độ vừa và nặng
- Không ăn uống được:
- Viêm niêm mạc miệng, viêm loét họng, chán ăn uống
3. CHẨN ĐOÁN
3.1. Thăm khám lâm sàng
- Triệu chứng lâm sàng của sốc giảm thể tích tuần hoàn bao gồm các dấu hiệu của sốc, kèm theo các biểu hiện giảm tưới máu não và giảm tưới máu ngoại biên.
- Dấu hiệu giảm tưới máu não: ở giai đoạn sốc sớm trẻ thay đổi ý thức trẻ kích thích nhưng tỉnh, giai đoạn muộn vật vã li bì hoặc hôn mê.
- Dấu hiệu giảm tưới máu ngoại biên: giai đoạn sớm còn bù trừ mạch nhanh rõ, HA trong giới hạn bình thường hoặc tăng nhẹ, thời gian làm đầy mao mạch (refill) < 2s. Ở giai đoạn muộn mạch nhanh nhỏ, khó bắt hoặc không bắt được. Nhịp tim nhanh, chi lạnh, da ẩm, vã mồ hôi, refill kéo dài >2s, huyết áp giảm và kẹt, thiểu niệu hoặc vô niệu.
- Đo tĩnh mạch trung tâm (CVP) giảm < 5 cmH2O
- Các dấu hiệu của bệnh chính là nguyên nhân gây sốc giảm thể tích có thể phát hiện được khi thăm khám bao gồm:
- Nôn hoặc ỉa chảy có dấu hiệu mất nước nặng kèm rối loạn rối loạn điện giải có thể do viêm dạ dày ruột do virus.
- Dấu hiệu thiếu máu: da xanh, niêm mạc nhợt kèm tiền sử chấn thương thường là nguyên nhân sốc giảm thể tích do mất máu.
- Dấu hiệu mất nước nặng kèm tăng natri máu có thể do đái tháo nhạt yếu (narrow pulse pressures) nguyên nhân huyết áp tâm trương tăng do tăng sức cản mạch hệ thống.
- Dấu hiệu điển hình của mất dịch có thể không điển hình ở trẻ mất nước ưu trương (mất dịch nhược trương) có thể là viêm dạ dày ruột do rotavirus và đái nhạt do tuyến yên hoặc ở trẻ bụ bẫm.
- Bụng chướng, gõ đục vùng thấp, dấu hiệu thiếu máu, có tiền sử chấn thương bụng có thể tổn thương tạng gây chảy máu trong ổ bụng.
- Bụng chướng, nôn, có phản ứng, hoặc các dấu hiệu rắn bò có thể do tắc ruột, hoặc không có hậu môn.
- Bệnh nhân bị bỏng nặng gây tăng nguy cơ mất nước do thoát huyết tương.
3.2. Cận lâm sàng
- Công thức máu: tình trạng cô đặc máu (Hb và hematocrit tăng), chú ý khi trẻ bị thiếu máu.
- Đường máu: thường giảm ở bệnh nhi sốc giảm thể tích do viêm dạ dày ruột, ngược lại đường máu thường tăng ở bệnh nhân sốc giảm thể tích do bỏng nặng hoặc chấn thương nặng hoặc tiểu nhiều do tăng áp lực thẩm thấu.
- Điện giải đồ, Khí máu.
- Lactat máu giúp cho tiên lượng sốc, nếu > 5mmol/l tăng nguy cơ tử vong.
- Đông máu (số lượng tiểu cầu, PT, aPTT, INR và Fibrinogen) xét nghiệm đông máu ở những bệnh nhân đang chảy máu có thể giúp chẩn đoán một số nguyên nhân gây chảy máu như: xuất huyết giảm tiểu cầu, suy gan, sử dụng thuốc chống đông).
- Định nhóm máu ABO/Rh (tùy theo nguyên nhân)
- Xét nghiệm nước tiểu giúp chẩn đoán nguyên nhân tiểu đường hoặc đái nhạt.
- Các xét nghiệm khác :
- Chẩn đoán hình ảnh: chụp x quang phổi, siêu âm ổ bụng, CT có giúp chẩn đoán nguyên nhân chấn thương, tràn dịch màng phổi màng tim, viêm tụy.
- Xét nghiệm giúp theo dõi biến chứng: chức năng gan thận.
3.3. Chẩn đoán xác định
- Lâm sàng: khi trẻ có tình trạng sốc kèm với dấu hiệu mất nước/mất máu cấp và nặng (bảng 1 và 2)
- Xét nghiệm: cô đặc máu với Hb và Hct tăng, hoặc giảm áp lực keo nặng với protein và albumin huyết thanh giảm nặng.
- Đo áp lực tĩnh mạch trung tâm (CVP) giảm nặng.
- Sau bù đủ thể tích tuần hoàn trẻ thoát sốc
Bảng 1. Dấu hiệu lâm sàng theo mức độ mất nước ở trẻ em
| Triệu chứng | Nhẹ | Trung bình | Nặng |
| Mạch | BT | Nhanh | Rất nhanh, yếu hoặc không bắt được |
| HATT | BT | BT hoặc giảm | Giảm |
| Nhịp thở | BT | Thở nhanh sâu | Rối loạn nhịp thở/ngừng thở |
| Niêm mạc miệng | ẩm | Khô | Khô |
| Thóp | BT | Trũng | Trũng sâu |
| Mắt | BT | Trũng | Trũng sâu |
| Đàn hồi da | BT | Kéo dài | Kéo dài |
| Da | BT | Lạnh | Lạnh ẩm tím tái |
| Nước tiểu | BT hoặc giảm nhẹ | Giảm | Thiểu niệu/vô niệu |
|
Tinh thần |
Khát ít |
Khát nhiều, kích thích |
Li bì, hôn mê |
Bảng 2. Dấu hiệu lâm sàng theo mức độ sốc mất máu trẻ em
| Dấu hiệu | Độ I (nhẹ) |
Độ II (trung bình) |
Độ 3 (nặng) |
Độ IV (rất nặng) |
| Thể tích máu mất | < 15 % | 15 – 30% | 30 –40% | >40% |
| Nhịp tim | BT Tăng nhẹ | Nhanh | Rất nhanh | |
| Nhịp thở | BT | Tăng nhẹ | Nhanh | Rất nhanh rối loạn nhịp thở/ngừng thở |
|
HA |
BT/tăng nhẹ |
BT/giảm nhẹ | Giảm | Giảm nhiều/không đo được |
|
Mạch |
BT | BT/mạch biên nhỏ | Yếu, khó bắt | Không bắt được kể cả mạch lớn |
|
Da |
Ấm, hồng | Lạnh ngoại biên, ẩm | Lạnh ẩm ngoại biên, tím | Lạnh ngoại biên kèm tím tái |
|
Refill |
< 2s | >2s | Kéo dài | Kéo dài |
|
Tinh thần |
Kích thích nhẹ | Giảm nhẹ | Rất kích thích, li bì, lơ mơ | Hôn mê |
|
Nước tiểu |
BT | Giảm nhẹ | Giảm nhiều | Vô niệu |
3.4.Chẩn đoán phân biệt
- Sốc nhiễm trùng: có kèm giảm thể tích tuần hoàn: bệnh nhi có hội chứng đáp ứng viêm hệ thống, có nhiễm khuẩn nặng (xem bài sốc nhiễm trùng).
- Sốc phản vệ: tiền sử tiếp xúc dị nguyên, có dấu hiệu sốc. Có những trường hợp khó vì trong sốc phản vệ cũng có giảm thể tích, đặc biệt khó phân biệt ở giai đoạn muộn.
- Sốc tim: áp lực tĩnh mạch trung tâm thường tăng, cung lượng tim và sức co bóp cơ tim giảm, có biểu hiện bệnh lý tại tim.
3.5. Chẩn đoán mức độ sốc
- Sốc còn bù: trẻ kích thích, mạch nhanh, HA bình thường hoặc kẹt.
- Sốc nặng mất bù: trẻ li bì, hôn mê, mạch nhỏ hoặc không bắt được, HA giảm/hoặc không đo được, tiểu ít hoặc không có nước tiểu.
4. XỬ TRÍ
4.1. Nguyên tắc
- Duy trì chức năng sống theo ABCs
- Khẩn trương bù lại thể tích tuần hoàn đã mất, giám sát dịch tiếp tục mất, điều chỉnh nội môi.
- Điều trị nguyên nhân.
4.2. Xử trí cụ thể
4.2.1. Xử trí ban đầu
- Mục tiêu điều trị trong giờ đầu
- Mạch trở về bình thường theo tuổi
- HA tâm thu ≥ 60 mmHg với trẻ < 1 tháng, ≥ 70 mmHg + [2 x tuổi (năm)] với trẻ từ 1 – 10 tuổi, và ≥ 90 mmHg với trẻ > 10 tuổi
- Thời gian đầy mao mạch < 2s
- Tinh thần về bình thường
- -Nước tiểu ≥ 1 ml/kg/h
- Chống suy hô hấp
- Thông thoáng đường thở, kê gối dưới vai, đầu thấp.
- Cho thở oxy lưu lượng cao 5- 10 lít/ph (100%). Nếu không cải thiện, môi đầu chi tím, Sp02 < 92% hoặc sốc nặng: đặt ống nội khí quản hỗ trợ hô hấp.
- Tuần hoàn: Thiết lập đường truyền tĩnh mạch ngoại biên hoặc truyền trong xương/bộc lộ ven nếu không lấy được ven
- Truyền 20 ml/kg dung dịch Ringer lactat hoặc Natriclorua 0,9% trong 5
- 15 phút. Có thể bơm dịch nhanh trong trường hợp sốc nặng. Đánh giá lại sau mỗi liều dịch truyền, có thể nhắc lại liều trên nếu cần, lượng dich truyền có thể tới 40 - 60 ml/kg trong giờ đầu. Từ liều dịch thứ hai cần chú ý quá tải dịch (ran phổi, gan to ra), hoặc nếu bệnh nhân không đáp ứng có thể sử dụng dung dịch cao phân tử/albumin 4,5% cho những bệnh nhân sốc giảm thể tích không phải do mất nước đơn thuần (do mất máu, viêm dạ dày ruột, viêm tụy, tắc ruột...), liều lượng dung dịch cao phân tử cho bệnh nhân sốc mất máu là 3ml cho mỗi ml máu mất (nếu chưa có máu), tốt nhất là truyền máu.
- Chú ý điều trị rối loạn đường máu
4.2.2. Điều trị tiếp theo
- Nếu thoát sốc tiếp tục truyền dịch duy trì trong ngày tùy theo mức độ thiếu hụt + lượng dịch tiếp tục mất + lượng dịch nhu cầu và chú ý điều trị rối
loạn điện giải nếu có
- Nếu bệnh nhân sốc giảm thể tích đơn thuần sẽ thoát sốc sau khi điều trị bước đầu. Nếu sốc không cải thiện sau truyền dung dịch đẳng trương với liều 60ml/kg cần thăm khám tìm các nguyên nhân sốc khác và điều trị theo nguyên nhân như:
- Sốc do mất máu: cần truyền khối hồng cầu cùng nhóm với liều 10 ml/kg, đưa Hb >= 10 g% Hct >= 30%.
- Sốc giảm thể tích như: bỏng, hoặc mất dịch do tăng tính thấm thành mạch (tắc ruột, viêm tụy cấp), thường khó xác định chính xác lượng dịch mất
- Cần truyền dung dịch keo trong những trường hợp thể tích trong động mạch giảm do áp lực keo thấp do giảm albumin, hội chứng thận hư
- Điều trị theo nguyên nhân:
- Nếu sốc do mất máu: cầm máu tại chỗ, hoặc phẫu thuật nếu có chỉ định phẫu thuật để ngăn ngừa lượng dịch tiếp tục mất
- Sốc giảm thể tích do các nguyên nhân khác: điều trị bệnh chính
- Theo dõi điều trị các biến chứng nếu có: rối loạn điện giải, suy chức năng đa cơ quan.
SỐC PHẢN VỆ Ở TRẺ EM
1. ĐẠI CƯƠNG
Sốc phản vệ (SPV) là phản ứng quá mẫn tức thì phát sinh khi có sự xâm nhập lần thứ hai của dị nguyên vào cơ thể. Sốc phản vệ có biểu hiện hạ huyết áp, trụy tim mạch, suy hô hấp cấp do tăng tính thấm thành mạch và co thắt cơ trơn phế quản.
Sốc phản vệ (SPV) là tai biến dị ứng nghiêm trọng nhất dễ gây tử vong nếu không được chẩn đoán và xử trí kịp thời.
Bệnh xuất hiện nhanh, ngay lập tức hoặc sau 30 phút sau khi tiếp xúc dị nguyên. Triệu chứng xuất hiện càng sớm bệnh càng nặng, tỷ lệ tử vong càng
cao.
Đường đưa thuốc vào cơ thể: tiêm tĩnh mạch, tiêm bắp, dưới da, trong da, uống, bôi ngoài da, nhỏ mắt,.... đều có thể gây sốc phản vệ.
2. NGUYÊN NHÂN
Có nhiều nguyên nhân, hàng đầu là thuốc, tiếp đến thức ăn, nọc côn trùng. Các thuốc gây sốc phản vệ và những tai biến dị ứng do thuốc ngày càng nhiều, trong đó hàng đầu là kháng sinh: Peniciline, streptomycin, ampixillin, vancomycin, cephalosporin, chloramphenicol, kanamycin . Thuốc chống viêm không steroid: salicylat, mofen, indomethacin. Các vitamin: vitamin C tiêm TM, vitamin B1.. Các loại dịch truyền: glucose, dung dịch a xít a min...Thuốc gây tê: procain, novocain, thuốc cản quang có iot . Các vaccin, huyết thanh: vaccin phòng dại, uốn ván. Các hormon: Insulin, ACTH, vasopressin. Các thuốc khác: paracetamol, aminazin ...
- Thức ăn: nguồn gốc động vật như cá thu, cá ngừ, tôm ốc, trứng, sữa, nhộng ... nguồn gốc thực vật: dứa, lạc, đậu nành ...
- Nọc côn trùng: ong đốt, rắn, nhện, bò cạp cắn.
3. TIẾP CẬN CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng:
Khởi phát thường rất nhanh trong 5 - 30 phút sau khi tiếp xúc dị nguyên với các dấu hiệu sớm: bồn chồn, hốt hoảng, khó thở vã mồ hôi, nhịp tim nhanh,
ngứa chân tay ...
- Giai đoạn toàn phát với các triệu chứng lâm sàng rất đa dạng ở nhiều cơ quan.
- Hô hấp: nghẹt mũi, hắt hơi, khàn tiếng, khò khè, phù thanh quản, ho, tắc nghẽn đường thở. Khó thở, thở nhanh, co thắt phế quản, co rút cơ hô hấp, tím tái, ngừng thở.
- Tim mạch: nhịp tim nhanh, hạ HA, loạn nhịp, ngừng tim.
- Thần kinh: đau đầu, chóng mặt, run chân tay, vật vã lơ mơ, co giật, ngất xỉu, hôn mê.
- Tiêu hoá: đau bụng, buồn nôn, đái ỉa không tự chủ, có thể đi ngoài ra máu.
- Ngoài da: mày đay, phù Quincke, ban đỏ ngứa.
- Toàn thân: vã mồ hôi, rét run, mệt lả ...
3.2. Chẩn đoán xác định:
Theo Hiệp hội Hen, Dị ứng Miễn dịch Hoa kỳ năm 2006. Chẩn đoán phản vệ khi có một trong những tiêu chuẩn sau:
- Tiêu chuẩn 1: khởi phát cấp tính (vài phút tới vài giờ) với các biểu hiện ở da, niêm mạc, hoặc cả hai (mẩn ngứa, nóng bừng, phù nề môi, lưỡi, hầu họng)
Và có ít nhất 1 trong các dấu hiệu sau:
- Biểu hiện hô hấp (vd: khó thở, khò khè/co thắt phế quản, thở rít, giảm PEF, thiếu ô xy).
- Hạ huyết áp hoặc các dấu hiệu của thiếu máu các cơ quan (vd: giảm trương lực cơ, ngất, mất trương lực)
- Tiêu chuẩn 2: có hai hoặc nhiều hơn những biểu hiện sau đây và xuất hiện nhanh (vài phút tới vài giờ) sau khi tiếp xúc với chất có thể là dị nguyên với
người đó:
- Biểu hiện ở da và niêm mạc (mẩn ngứa, nóng bừng, phù nề lưỡi, môi, mang hầu).
- Biểu hiện hô hấp (khó thở, khò khè/co thắt phế quản, thở rít, giảm PEF, thiếu ô xy).
- Hạ huyết áp hoặc các dấu hiệu của thiếu máu các cơ quan (vd: giảm trương lực cơ, ngất, mất trương lực).
- Các triệu chứng tiêu hóa dai dẳng (đau quặn bụng, nôn...)
- Tiêu chuẩn 3: hạ huyết áp nhanh (vài phút tới vài giờ) sau khi tiếp xúc với dị nguyên đã biết trước với người đó.
- Trẻ em và nhũ nhi: huyết áp tâm thu thấp (theo tuổi) hoặc giảm >30% HA tâm thu.
- Người lớn: huyết áp tâm thu <90 mm Hg hoặc giảm >30% so với HA lúc bình thường
Hạ huyết áp tâm thu ở trẻ em khi HA <70 mm Hg ở trẻ từ 1 tháng tới 1 tuổi, thấp hơn (70 mm Hg + [2 × tuổi]) với trẻ từ 1 tới 10 tuổi và <90 mm Hg với trẻ từ 11 tới 17 tuổi.
3.3. Chẩn đoán phân biệt
- Trong trường hợp không điển hình.
- Hen phế quản nặng, dị vật đường thở.
- U thần kinh giao cảm (pheochromocytoma)
- Hội chứng tăng thông khí (Hyperventilation syndrome)
- Phản xạ dây phế vị (Vasovagal response)
- Sự khác biệt cơ bản là: triệu chứng trụy mạch, HA giảm xẩy ra ngay sau khi đưa thuốc hoặc dị nguyên vào cơ thể trong SPV.
3.4. Thể lâm sàng:
Theo mức độ biểu hiện và tiến triển của bệnh, sốc phản vệ được chia làm 3 mức độ.
- Thể nhẹ: với triệu chứng đau đầu, chóng mặt, sợ hãi có thể nổi mày đay, mẩn ngứa, phù Quincke, buồn nôn, nôn đau bụng, đái ỉa không tự chủ, nhịp tim nhanh, HA giảm, khó thở.
- Thể trung bình: bệnh nhân hốt hoảng, cảm giác sắp chết đến nơi,choáng váng, mày đay khắp người, nghẹt thở, co giật có khi hôn mê, da tím, tái nhợt, mạch nhỏ, HA hạ.
- Thể nặng: Xẩy ra ngay trong những phút đầu với tốc độ chớp nhoáng. Bệnh nhân hôn mê, co giật, loạn nhịp tim, HA không đo được, ngừng thở tím tái toàn thân, tử vong nhanh sau vài phút, hãn hữu kéo dài vài giờ.
4. XỬ TRÍ SỐC PHẢN VỆ
4.1. Nguyên tắc: khẩn cấp, tại chỗ và dùng ngay Adrenalin.
- Adrenalin dùng ngay càng sớm càng tốt vì thay đổi ngay các dấu hiệu nặng do sốc phản vệ gây ra như co thắt phế quản và tụt HA do Adrenalin làm tăng cAMP trong tế bào mast và basephil sẽ ức chế giải phóng các chất trung gian hoá học.
- Adrenalin còn kích thích trên hệ giao cảm và phó giao cảm làm tăng co bóp cơ tim tăng sức cản mạch ngoại vi, làm tăng HA, tăng tưới máu các cơ quan.
4.2. Phác đồ cấp cứu sốc phản vệ.
4.2.1. Xử trí ban đầu:
Cho người bệnh nằm tại chỗ, đầu thấp, ủ ấm, nằm nghiêng khi có nôn, đo HA 10 phút/lần.
- Ngừng ngay tiếp xúc dị nguyên (thuốc đang tiêm, uống ...)
- Duy trì đường thở: tư thế đường thở mở, hút đờm dãi và thở oxy.
- Nếu tắc nghẽn đường thở nặng trẻ tím nhiều: đặt nội khí quản (NKQ) hô hấp hỗ trợ.
- Epinephrine: tiêm bắp Adrenalin 1/1000 (0,01 mg/kg), 0,01 ml/kg, hoặc ở trẻ em không biết cân nặng Adrenalin 1‰ 0,3 ml.
- Tiêm bắp ngay sau khi xuất hiện triệu chứng sốc phản vệ.
- Có thể nhắc lại 5 - 10 phút liều như trên cho đến khi HA trở lại bình thường.
Chú ý:
+ Tiêm bắp cơ lớn (TB mặt trước đùi) thuốc hấp thu và đạt nồng độ cao hơn so tiêm cơ nhỏ hoặc tiêm dưới da.
+ Không sử dụng tiêm trực tiếp tĩnh mạch, trừ trường hợp cấp cứu ngừng tuần hoàn vì có thể gây loạn nhịp.
- Nếu HA hạ hoặc không đáp ứng liều ban đầu: Adrenalin 1/10.000 tiêm TM liều 0,1 mg/Kg (0,1 ml/Kg) hoặc truyền Adrenalin TM:
- Truyền Adrenalin TM liều bắt đầu 0,1 μg/kg/ph tăng dần đến khi đạt hiệu quả, tối đa 0,5 μg/kg/ph (để giảm tác dụng phụ của Adrenalin). hoặc phoi
hop them Dopamin liều bắt đầu 0,3 μg/kg/ph tăng liều dần mỗi 10 - 15 phút đến khi đạt hiệu quả, tối đa 10 μg/kg/ph. Bệnh nhân phải được theo dõi sát và
monitor điện tim khi truyền Adrenalin để phát hiện và xử trí kịp thời rối loạn nhịp tim.
- Truyền Lactate Ringer hoặc Normal Saline 20 ml/kg/giờ sau đó nếu huyết động học cải thiện tốt, giảm liều Lactate Ringer còn 10 ml/kg/giờ. (nên
truyền trong 1 giờ thay vì bơm TM dễ nguy cơ phù phổi.
- Đo và theo dõi CVP.
- Nếu còn sốc sau Normal saline/ Lactate Ringer 20 ml/kg/giờ:
- Đo huyết áp xâm lấn.
- Truyền dung dịch cao phân tử (Haesteril 6% 200/0,5 hoặc Dextran 70) 10 - 20 ml/kg/giờ và điều chỉnh tốc độ truyền theo CVP. Trong trường hợp sốc
nặng tổng thể tích dịch có thể đến 60 - 80 ml/kg.
- Phối hợp truyền Adrenalin và Dopamin.
- Theo dõi sát CVP vì biến chứng phù phổi rất thường gặp khi bệnh nhân hết giai đoạn dãn mạch.
4.2.2. Các biện pháp khác:
Tuỳ theo điều kiện trang thiết bị và trình độ chuyên môn có thể áp dụng các biện pháp sau:
- Chống suy hô hấp:
- Làm thông đường thở, thở O2, thổi ngạt
- Đặt nội khí quản bóp bóng oxy, thông khí nhân tạo.
- Mở khí quản nếu có phù thanh môn.
- Truyền tĩnh mạch : Aminophylin 1mg/kg/giờ hoặc terbutalin 0,2 mcg / kg /phút. Có thể dùng terbutalin 0,2 ml/10 kg tiêm dưới da, nhắc lại sau 6 - 8 giờ nếu không đỡ khó thở hoặc xịt họng terbutalin/hoặc salbutmol 2,5mg - 5 mg/lần x 4 - 5 lần/ngày.
- Chống suy tuần hoàn.
- Thiết lập 2 đường truyền TM: 1 đường truyền dịch điện giải, duy trì tiền gánh, 1 đường truyền thuốc vận mạch.
- Truyền Adrenalin duy trì HA: liều khởi đầu 0,1 mcg/kg/phút điều chỉnh theo HA, liều tối đa 2 mcg/kg/phút.
- Các thuốc khác.
- Methylprednisolon 1 - 2 mg/kg/ lần TM cách 4h hoặc tiêm bắp
- Hydrocortison hemisuccinat 5 mg/kg/giờ TM hoặc tiêm bắp tại tuyến cơ sở có thể liều cao hơn nếu sốc nặng.
- Diphenylhydramin 1-2 mg/kg/lần TM hoặc prometazin 1 mg/kg/lần TB cách 6- 8 giờ
- Ranitidin 1-2 mg/kg/lần cách 6 - 8 giờ trong sốc nặng hoặc TM
- Giám sát: mạch, HA, nhịp thở, SpO2, ý thức, bài niệu, 30 phút - 1 giờ/1 lần.
4.2.3. Điều trị phối hợp và theo dõi
- Theo dõi ít nhất 24 giờ sau khi HA đã ổn định: giám sát: mạch, HA, nhịp thở, SpO2, ý thức, bài niệu, 30 phút - 1 giờ/1 lần
- Nếu HA không ổn định có thể dùng dung dịch cao phân tử: plasma, Human albumin, phối hợp thuốc vận mạch (xem bài sốc trẻ em)
- Điều dưỡng có thể tiêm Adrenalin theo phác đồ trên khi bác sỹ chưa kịp có mặt.
- Hỏi kỹ tiền sử dị ứng, trang bị hộp thuốc cấp cứu SPV là rất cần thiết có tính pháp qui.

5. NHỮNG BIỆN PHÁP HẠN CHẾ SỐC PHẢN VỆ
- Tuyên truyền dùng thuốc đúng chỉ định, hợp lý, an toàn.
- Trước khi dùng thuốc thầy thuốc phải khai thác tiền sử dị ứng của bệnh nhân. Trên người bệnh có mẫn cảm phải cân nhắc liều lượng, đường dùng ... tránh dùng lại thuốc gây sốc phản vệ trước đó dù nhẹ, lưu ý thuốc có phản ứng chéo.
- Trước khi tiêm kháng sinh theo qui định phải thử test lẩy da, test âm tính mới được tiêm. Phải chuẩn bị sẵn thuốc và dụng cụ cấp cứu sốc phản vệ.
- Khi đang tiêm thuốc, nếu thấy có cảm giác khác thường: bồn chồn, hốt hoảng, sợ hãi ... phải ngừng tiêm và xử lý kịp thời như sốc phản vệ.
- Sau khi tiêm thuốc để người bệnh chờ 10 - 15 phút để đề phòng sốc phản vệ xảy ra muộn.
SỐC NHIỄM KHUẨN
1. ĐẠI CƯƠNG.
Sốc nhiễm khuẩn là tình trạng sốc xảy ra như là một biến chứng nặng của nhiễm trùng huyết, nếu không điều trị thích hợp, kịp thời sẽ dẫn đến tổn thương
tế bào, tổn thương đa cơ quan đưa đến tử vong.
Các định nghĩa
- Nhiễm khuẩn (infection): đáp ứng viêm của cơ thể đối với tác nhân vi sinh vật
- Hội chứng đáp ứng viêm toàn thân (Systemic Inflammatory Response Syndrome – SIRS): hiện diện ít nhất 2 trong 4 tiêu chuẩn sau (trong đó ít nhất có
một tiêu chuẩn về nhiệt độ hay số lượng bạch cầu):
- Sốt > 38,5oC hoặc hạ thân nhiệt < 36oC (theo dõi nhiệt độ trung tâm)
- Tim nhanh theo tuổi (*) hoặc tim chậm ở trẻ dưới 1 tuổi (**).
- Thở nhanh theo tuổi (***).
- Bạch cầu tăng hoặc giảm theo tuổi (*****) (người lớn >12.000/mm3 hay < 4.000/mm3) hay bạch cầu non > 10%.
Bảng 1. Tiêu chuẩn của hội chứng đáp ứng viêm toàn thân
| Nhóm tuổi | Nhịp tim (lần/phút) | Nhịp thở (lần/phút) |
HATT (mmHg) |
SLBC (103/mm3) |
|
| Nhanh | Chậm | ||||
| < 1 tuần | >180 | <100 | >50 | <59 | >34 |
| 1 tuần - < 1 tháng |
>180 | <100 | >40 | <79 | >19,5 hoặc <5 |
| 1 tháng - < 1 tuổi | >180 | <90 | >34 | <75 | >17,5 hoặc <5 |
|
>1 tuổi – 5 tuổi |
>140 | Không áp dụng | >22 | <74 | >15,5 hoặc <6 |
|
>5 tuổi – 12 tuổi |
>130 | Không áp dụng | >18 | <83 | >13,5 hoặc < 4,5 |
|
>12 tuổi - < 18 tuổi |
>110 | Không áp dụng | >14 | <90 | >11 hoặc <4,5 |
(Nguồn theo Goldstein B, Giroir B, Randolph A và CS, Internaltional pediatric sepsis consensus conference: Definitions for sepsis and organ dysfuntion in pediatrics. Pediatr Cri Care Med 2005).
- Nhiễm khuẩn huyết (sepsis) hay nhiễm khuẩn toàn thân: hội chứng đáp ứng viêm toàn thân, nguyên nhân do nhiễm khuẩn
- Nhiễm khuẩn nặng (severe sepsis): nhiễm khuẩn huyết kèm rối loạn chức năng cơ quan tim mạch hoặc hội chứng suy hô hấp cấp hoặc rối loạn chức
năng ít nhất 2 cơ quan còn lại.
- Sốc nhiễm khuẩn (septic shock): nhiễm khuẩn huyết kèm rối loạn chức năng cơ quan tim mạch
- Định nghĩa về mặt huyết động của sốc nhiễm khuẩn
- Sốc nóng: giảm tưới máu biểu hiện bằng thay đổi tri giác, phục hồi da (refill) mất nhanh (flash), mạch ngoại biên nảy vọt, chìm nhanh (bounding), giảm thể tích nước tiểu < 1 ml/kg/giờ.
- Sốc lạnh: giảm tưới máu biểu hiện bằng thay đổi tri giác, refill > 2giây, mạch ngoại biên giảm, chi lạnh ẩm. Thường là giai đoạn cuối của bệnh.
- Sốc kháng dịch/sốc kháng dopamin: sốc vẫn còn mặc dù đã truyền > 60 ml/kg (thời gian thích hợp) / khi sốc vẫn còn dù dùng dopamin đến 10 μg/kg/phút.
- Sốc kháng catecholamin: sốc vẫn còn mặc dù đã dùng norepinephrin hay epinephrin (liều norepinephrin > 0,1 μg/kg/phút)
- Sốc trơ: sốc vẫn tiếp diễn mặc dù đã dùng thuốc tăng sức co bóp, thuốc vận mạch, thuốc dãn mạch, điều chỉnh đường huyết, can xi, điều trị thay thế hormon (tuyến giáp, corticoid và insulin)
- Hội chứng rối loạn chức năng đa cơ quan: khi có rối loạn chức năng 2 cơ quan trở lên. Tiêu chuẩn rối loạn chức năng các cơ quan được định nghĩa như
sau:
+ Rối loạn chức năng tim mạch: khi bệnh nhi được truyền NaCl 0,9% với liều ≥ 40ml/kg/giờ nhưng HA vẫn giảm (bảng 1) hoặc cần dùng vận mạch để
duy trì HA trong giới hạn bình thường (Dopamin > 5 g/kg/ph hoặc Dobutamin, Epinephrine ở bất cứ liều nào) hoặc có 2 tiêu chuẩn (giảm tưới máu) trong các tiêu chuẩn dưới đây:
- Toan chuyển hóa (BE < - 5 mEq/l) không giải tích được
- Lactate máu động mạch > 2 lần trị số bình thường (> 4mmol/l)
- Thiểu niệu: < 0,5 ml/kg/h
- Refill >5 giây
- Nhiệt độ ngoại biên thấp hơn nhiệt độ trung tâm > 30C
+ Rối loạn chức năng hô hấp: có một trong các tiêu chuẩn sau:
- PaO2/FIO2 < 300 (không có tim bẩm sinh tím hoặc bệnh phổi trước đó)
- PaCO2 > 65 torr hoặc tăng > 20 mmHg so với chuẩn
- Cần FiO2 > 50% để duy trì SaO2 > 92% hoặc cần thông khí cơ học
+ Rối loạn chức năng thần kinh: Glasgow < 11đ hoặc Glasgow giảm >= 3 điểm so với trước đó
+ Rối loạn chức năng huyết học: Tiểu cầu < 80.000/mm3 hoặc INR > 2
+ Rối loạn chức năng thận: Creatinin 2 lần giới hạn trên theo tuổi
+ Rối loạn chức năng gan: Bilirubin > 4 mg/dl (không áp dụng cho sơ sinh) hoặc ALT > 2 lần giới hạn trên theo tuổi.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh
- Triệu chứng khởi phát: giúp xác định ổ nhiễm trùng nguyên phát và định hướng tác nhân
- Tiểu buốt, xón tiểu, tiểu nhiều lần (nhiễm trùng tiểu).
- Ỉa chảy, phân có nhày máu (nhiễm trùng tiêu hóa).
- Nhọt da, áp xe (Tụ cầu).
- Sốt, ho (viêm phổi).
- Tiền sử tiêm phòng: Hemophilus, não mô cầu.
- Các yếu tố nguy cơ:
- Sơ sinh thiếu tháng/ trẻ < 1 tháng tuổi
- Suy dinh dưỡng
- Chấn thương nặng/ phẫu thuật lớn/ bệnh nhi có các dẫn lưu hoặc thủ thuật can thiệp (đặt nội khí quản, catheter TMTT, bàng quang, dẫn lưu màng phổi)
- Suy giảm miễn dịch, đang điều trị corticoide.
- Bệnh mãn tính: tiểu đường, bệnh tim, gan, thận.
b. Khám lâm sàng
- Phát hiện các dấu hiệu của hội chứng đáp ứng viêm toàn thân: nhiệt độ, mạch, HA, nhịp thở
- Dấu hiệu sốc: rất quan trọng nếu nhận biết được các dấu hiệu sớm của sốc (sốc còn bù): thay đổi về tinh thần (kích thích quấy khóc, mệt mỏi nhưng vẫn tỉnh), mạch nhanh nhẹ hoặc bình thường, huyết áp tăng nhẹ hoặc trong giới hạn bình thường, tiểu giảm < 1 ml/kg/h, refill < 2 giây).
- Phát hiện các ổ nhiễm khuẩn: da, vết mổ, tai mũi họng, phổi, nước tiểu
- Ban chỉ điểm của nhiễm khuẩn: ban xuất huyết hoại tử, bầm máu, hồng ban.
c. Cận lâm sàng
- Công thức máu: công thức bạch cầu, Hb, tiểu cầu
- Đông máu
- Đường máu, lactat, điện giải đồ, khí máu,
- CRP/ procalcitonin
- Cấy máu: trước khi tiêm kháng sinh.
- Chức năng đông máu, chức năng gan, thận
- Xquang phổi
- Cấy mẫu bệnh phẩm ổ nhiễm khuẩn nghi ngờ: mủ, nước tiểu, phân.
- Siêu âm ổ bụng tìm ổ nhiễm trùng, áp xe sâu
2.1. Chẩn đoán xác định
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + cấy máu dương tính
2.2 Chẩn đoán có thể
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + dấu hiệu gợi ý ổ nhiễm trùng
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Tiếp cận điều trị theo ABCs
- Điều trị sốc theo mục tiêu
- Kháng sinh
- Điều trị biến chứng
3.2. Điều trị ban đầu sốc nhiễm khuẩn
3.2.1. Điều trị sốc nhiễm khuẩn
* Mục tiêu cần đạt trong giờ đầu
- Tưới máu ngoại biên về bình thường: refill < 2s, chi ấm, mạch bắt rõ về bình thường theo tuổi, tinh thần trở về bình thường
- CVP 8 -12 cmH2O
- ScvO2 ≥ 70%,
- Lactate < 2mmol/L
- 0 - 5 phút: nhận biết tình trạng giảm ý thức và tưới máu, thở ô xy lưu lượng cao, thiết lập đường truyền tĩnh mạch hoặc truyền qua xương nếu lấy tĩnh mạch thất bại, xét nghiệm máu.
- 5 - 15 phút: truyền dịch Natriclorua 0,9% hoặc Lactate Ringer hoặc với liều 20ml/kg/15 phút hoặc dung dịch cao phân tử có thể lặp lại đến 60ml/kg cho phát hiện tình trạng quá tải dịch (ran phổi, tĩnh mạch cổ, kích thước gan, sắc môi, sử dụng cơ hô hấp phụ). Điều trị hạ đường huyết, hạ can xi máu nếu có. Bắt đầu sử dụng kháng sinh.
- Từ 15 - 60 phút: đánh giá đáp ứng sốc với liệu pháp truyền dịch nếu thấy:
+ Đáp ứng tốt: cải thiện mạch, HA về bình thường, CVP từ 8 -12 cmH2O refill < 2”, tinh thần, tiểu > 1ml/kg/h, tiếp tục truyền dịch duy trì.
+ Không đáp ứng (sốc kháng truyền dịch): nếu sau 02 lần bù dịch (40 ml/kg) sốc chưa cải thiện sử dụng Dopamine sớm truyền TM (có thể dùng
đường ngoại biên/truyền trong xương) liều khởi đầu 5μg/kg/phút, tăng nhanh đến 10μg/kg/phút trong vòng 5-10 phút. Cần đặt CVP, và hô hấp hỗ trợ nếu cần thiết. Đánh giá lại nếu không đáp ứng:
+ Sốc lạnh: truyền Adrenaline liều từ 0,05 - 0,3μg/kg/phút.
+ Sốc nóng: truyền Noradrenaline liều từ 0,05 - 0,3μg/kg/phút.
→ Nếu vẫn không đáp ứng (sốc kháng với catecholamine)
- HA tâm thu bình thường hoặc HATB ≥ 50-60mmHg, ScvO2 <70%, truyền Dobutamine 5-15μg/kg/phút. Trong trường hợp không có dobutamine, có
thể dùng milrinone 0,25-1μg/kg/phút. Tác dụng phụ của milrinone: tụt huyết áp, rối loạn nhịp tim, buồn nôn, nôn, đau bụng, tổn thương gan, giảm tiểu cầu, hạ kali máu. Giảm liều khi suy thận. Không dùng chung ống tiêm hay đường tiêm truyền với furosemide vì gây kết tủa.
- HA tâm thu giảm hoặc huyết áp trung bình < 50 mmHg:
- ScvO2 <70%: tăng liều Adrenaline (0,4-1μg/kg/phút),
- ScvO2 ≥70%: truyền Nor-Adrenalin liều 0,1-1μg/kg/phút.
- Hydrocortisone liều 50 mg/ m2/ngày hoặc 2 mg/kg/ngày TMC chia 4 lần.
→ Nếu tình trạng sốc vẫn không cải thiện (sốc kháng catecholamine kéo dài) cần khám phát hiện và sử trí tràn dịch màng ngoài tim, tràn khí màng phổi và làm giảm áp lực ổ bụng (nếu > 12 mmHg). Đo cung lượng tim (CO: cardiac output), kháng lực mạch máu hệ thống (SVR: systemic vascular resistance) để hướng dẫn dùng thuốc vận mạch thích hợp ngoài các cathecholamine như vasopressin, terlipressin, levosimendan.
3.2.2. Kháng sinh
Dùng kháng sinh sớm trong giờ đầu nếu nghĩ đến sốc nhiễm khuẩn, trước khi cấy máu. Lựa chọn kháng sinh phổ rộng, bao phủ toàn bộ tác nhân nghi ngờ. Các hướng dẫn chọn kháng sinh trong nhiễm khuẩn huyết dựa trên chứng cứ.
3.2.3. Điều trị khác
- Truyền máu và chế phẩm máu: truyền khối hồng cầu nếu Hb < 10 g/dl để giữ Hb ≥ 10 g/dl, hematocrit >= 30%. Truyền khối tiểu cầu nếu tiểu cầu < 10.000/mm3, hoặc tiểu cầu < 20.000/mm3 nếu có chảy máu trên lâm sàng, nếu có chỉ định can thiệp thủ thuật/phẫu thuật truyền khối tiểu cầu để đưa tiểu cầu ≥ 50.000/mm3.
- Điều trị rối loạn đường máu: giữ đường máu trong giới hạn bình thường (180 mg/dl). Nếu đường máu hạ < 180 mg/dl truyền dung dịch glucose 10% trong natriclorua 0,9% với tỷ lệ 1/1. Nếu tăng đường máu có thể sử dụng Insulin.
- Điều chỉnh toan chuyển hóa: khi pH máu<7,15. Sử dụng natribicacbonat 4,2%/8,4% với liều 1- 2 mmol/kg.
- Sử dụng cocticoit: khi sốc nhiễm khuẩn do não mô cầu hoặc sốc kháng catecholamine. Thuốc sử dụng là hydrocotisol với liều 50 mg/m2/ngày hoặc 2 mg/kg/ngày chia 4 lần cách 6 giờ tiêm TM.
3.3. Điều trị bước 2 (sau khi thoát sốc)
- Theo dõi phát hiện loại bỏ ổ nhiễm khuẩn (ổ áp xe, hoặc đường vào mạch máu nghi nhiễm khuẩn như catheter)
- Điều trị rối loạn chức năng các cơ quan
- Đảm bảo chế độ dinh dưỡng, thực hiện vô khuẩn khi chăm sóc bệnh nhân (thở máy, các đường truyền, các thủ thuật can thiệp) phòng nhiễm khuẩn bệnh viện.
Lưu đồ điều trị sốc nhiễm khuẩn
(Nguồn: Brierley J, Carcillo JA; Choong K et al (2009) “ Clinical practice parameters for hemodynamic support of pediatric and neonatal septic shock: 2007 update from the Americal College of Critical Care Medicine. Crit Care med 2009, 37: 666)
RỐI LOẠN NƯỚC ĐIỆN GIẢI
1. ĐẠI CƯƠNG
Nguyên nhân rối loạn nước điện giải ở trẻ em thường do tiêu chảy, nôn ói hay nuôi ăn qua đường tĩnh mạch. Khi có rối loạn điện giải khai thác bệnh sử,
khám lâm sàng, xét nghiệm cần chú ý tới các yếu tố sau:
- Rối loạn điện giải là tăng hay giảm
- Tình trạng huyết động học, mất nước, tri giác.
- Bệnh lý hiện tại, dịch nhập, dịch xuất
- Kết quả điện giải đồ phù hợp lâm sàng
Bảng 1. Thành phần một số dung dịch đẳng trương thường dùng truyền TM
| Loại dịch | Na+ | Cl- |
K+ |
Lactate |
| Natriclorua 0,9% | 154 | 154 | 0 | 0 |
| Natriclorua 0,45% trong Dextrose 5% | 77 | 77 | 0 | 0 |
| NatricClorua 0,2% trong Dextrose 5% | 34 | 34 | 0 | 0 |
| Lactate Ringer | 130 | 109 | 4 | 28 |
| Lactate Ringer in Dextrose 5% | 130 | 109 | 4 | 28 |
Bảng 2. Nồng độ của một số điện giải trong một số dung dịch ưu trương thường dùng truyền tĩnh mạch
| Loại dịch | Nồng độ điện giải/ml |
| Natriclorua 3% | 0,5 mEq Na+/ml |
| Kaliclorua 10% | 1,3 mEq K+/ml |
| Calcigluconate 10% | 0,45 mEq Ca++/ml |
| Calciclorua 10% | 1,36 mEq Ca++/ml |
| Natribicarbonate 4,2% |
0,5 mEq Na+/ml, 0,5 mEq HCO3-/ml |
2. RỐI LOẠN NATRI MÁU
2.1. Hạ Natri máu: Khi Natri máu <= 135 mEq/l.
- Nhẹ: 130-134 mEq/l
- Trung bình: 120-129 mEq/l
- Nặng: <120 mEq/l
Có triệu chứng khi <125 mEq/l hoặc khi giảm natri máu nhanh
2.1.1. Nguyên nhân
- Ngộ độc nước:
- Tiêu chảy bù bằng nước thường không dùng ORS.
- Rửa dạ dày, thụt tháo ruột già dùng nước thường.
- Bù dịch, nuôi dưỡng tĩnh mạch chỉ với Dextrose 5%.
- Suy thận, suy tim, tăng sinh tuyến thượng thận bẩm sinh.
- Hội chứng tăng tiết ADH không thích hợp (Trong tiết ADH không thích hợp cần: hạn chế dịch 3⁄4 nhu cầu, dịch Natrichlorua 0,9% trong Dextrose 5% thay cho dung dịch Natrichlorua 1,8% trong Dextrose 5%).
- Điều trị lợi tiểu.
2.1.2. Lâm sàng
- Nếu hạ Natri máu nhẹ hoặc vừa thường không có triệu chứng lâm sàng hoặc có triệu chứng ảu bệnh chính
- Nếu hạ Natri máu nặng (<120 mEq/L): biểu hiện các triệu chứng thần kinh như đau đầu, buồn nôn, nôn, mệt mỏi kích thích, li bì, co giật, hôn mê
2.1.3. Điều trị
a. Nguyên tắc
Điều trị hạ Natri máu song song bồi hoàn thể tích dịch ngoại bào.
b. Bệnh nhân có sốc mất nước
Natriclorua 0,9% tốc độ 20 ml/kg/h truyền tĩnh mạch cho đến khi ổn định huyết động học.
c. Bệnh nhân có dấu hiệu mất nước nặng và natri < 130mEq/L
- Natriclorua 0,9% trong Dextrose 5% truyền tĩnh mạch theo phác đồ điều trị mất nước cho đến khi có chỉ định bù dịch bằng đường uống.
- Theo dõi điện giải đồ mỗi 4 giờ cho đến ổn định hoặc bù đường uống
d. Bệnh nhân không sốc, không có dấu hiệu mất nước nặng
- Hạ natri máu có biểu hiện thần kinh:
- Truyền Natri Chlorua 3% 4 ml/kg qua bơm tiêm trong 30 phút (4 ml/kg Natri Chlorua 3% tăng Na+ 3mmol/L)
- Sau đó kiểm tra ion đồ, nếu Natri máu còn thấp thì lặp lại liều thứ 2 cho đến khi Natri máu đạt 125 mEq/l tổng liều không quá 10ml/kg.
- Hạ natri máu không biểu hiện thần kinh:
- Điều chỉnh thường trong vòng 48 giờ
- Không tăng natri máu quá nhanh, không quá <0,5 mEq/l/giờ
- Lượng natri thiếu cần bù: Na+ thiếu = 0,6 x cân nặng (kg) x (135 - Na+ đo được)
- Na+ cho trong 24 giờ = Na thiếu + nhu cầu natri
- Lượng natri theo nhu cầu: 3 mEq/ 100 mL dịch
- Cách dùng: 1/2 truyền TM trong 8 giờ đầu, 1/2 truyền trong 16 giờ kế tiếp.
- Nếu hạ natri do quá tải dịch hoặc tiết ADH không thích hợp (Natri/nước tiểu >20mEq/L và nồng độ Osmol máu thấp <280 mosm/L, Osmol nước tiểu cao >100 mosm/L, tỉ trọng nước tiểu tăng >1020 )
- Không cần bù Natri (trừ khi hạ natri máu có biểu hiện thần kinh)
- Hạn chế dịch 50% nhu cầu
- Dịch Natriclorua 0,9% trong Dextrose 5%
- Furosemide 0,5 mg/kg TM
- Nhu cầu cơ bản:
Bảng 3. Nhu cầu dịch cơ bản hàng ngày ở trẻ
| Cân nặng | Nhu cầu ml/ngày |
| 3 – 10 kg 10 – 20 kg > 20 kg |
100 ml x cân nặng 1000 ml + [50 ml x (cân nặng – 10)] 1500ml + [ 20 ml x (cân nặng – 20)] |
LƯU ĐỒ XỬ TRÍ HẠ NATRI MÁU
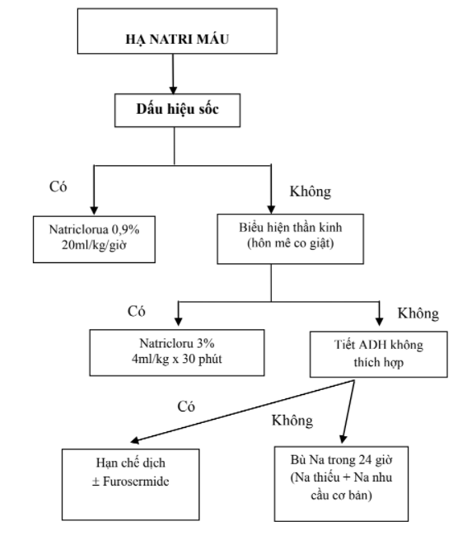
2.2. Tăng Natri máu: khi Natri máu ≥ 150 mEq/L
- Tăng natri máu trung bình: 150 – 169 mEq/L
- Tăng natri máu nặng: > 169 mEq/L
- Tăng Natri máu ít gặp ở trẻ em
2.2.1. Nguyên nhân
- Tiêu chảy ở trẻ nhũ nhi chỉ bù bằng ORS.
- Truyền quá nhiều dịch chứa Natribicarbonate.
- Đái tháo nhạt.
2.2.2. Lâm sàng
Tăng Natri máu nặng có biểu hiện thần kinh: lơ mơ, kích thích, tăng phản xạ gân xương, hôn mê, co giật.
2.2.3. Điều trị
- Nguyên tắc
- Chỉ làm giảm Natri máu với tốc độ chậm không quá 12 mEq/L/ngày để tránh nguy cơ phù não.
- Điều chỉnh thường trong vòng 48 giờ.
- Bệnh nhân có sốc mất nước:
- Lactate Ringer's 20 ml/kg/giờ truyền tĩnh mạch cho đến khi ổn định huyết động học.
- Sau đó truyền Dextrose 5% trong Natriclorua 0,45%
- Tốc độ giảm natri máu không quá 0,5-1 mEq/L/giờ. Nếu tốc độ Natri máu giảm >1 mEq/L/giờ sẽ giảm tốc độ truyền 25%
- Sau đó nếu nước tiểu tốt có thể truyền Dextrose 5% trong Natriclorua 0,2%.
- Bệnh nhân không sốc:
- Tránh hạ natri máu quá nhanh sẽ có nguy cơ phù não.
- Dung dịch nên chọn là Dextrose 5% trong Natriclorua 0,2%.
- Nếu thể tích dịch ngoại bào bình thường có thể cho Furosemide 1 mg/kgTM hoặc tiêm bắp lần đầu và lặp lại mỗi 6 giờ nếu cần.
3. RỐI LOẠN KALI MÁU
3.1. Hạ Kali máu: khi kali máu < 3,5 mEq/L
3.1.1. Nguyên nhân
- Tiêu chảy, nôn
- Dẫn lưu dạ dày ruột, dịch mật
- Điều trị lợi tiểu, corticoit
- Nhiễm toan xeton trong bệnh tiểu đường
3.1.2.Lâm sàng
- Liệt ruột, bụng chướng.
- Nặng: yếu liệt chi, liệt cơ hô hấp, rối loạn nhịp tim: bloc nhĩ thất.
- Điện tim: ST xẹp, T giảm biên độ, xuất hiện sóng U, Bloc nhĩ thất, ngoại tâm thu thất.
3.1.3. Điều trị
- Hạ kali máu không yếu liệt cơ hô hấp, không rối loạn nhịp tim
- Không có công thức chung để điều chỉnh hạ Kali máu, do Kali là ion nội bào và bị ảnh hưởng bởi tình trạng toan kiềm.
- Cần theo dõi sát điện giải đồ và điện tim trong quá trình điều chỉnh.
- Hạ kali máu không yếu liệt cơ hô hấp, không rối loạn nhịp tim
+ Bù kali bằng đường uống.
+ Hoặc bù bằng đường tĩnh mạch:
- Nồng độ kali trong dịch truyền tối đa 40 mEq/l.
- Tốc độ truyền tối đa 0,3 mEq/kg/giờ.
+ Theo dõi điện giải đồ và điện tim
- Hạ Kali máu nặng < 2 mEq/l kèm có rối loạn nhịp tim, liệt cơ hô hấp
+ Bù bằng đường tĩnh mạch:
- KCl pha trong dịch truyền, nồng độ Kali tối đa 80 mEq/L.
- Tốc độ truyền 0,5 mEq/kg/giờ, tối đa 1 mEq/kg/giờ.
- Phải dùng máy truyền dịch hoặc bơm tiêm.
- Truyền 0,5-1 mEq/kg sẽ tăng kali máu từ 0,5-1 mEq/l.
+ Theo dõi sát điện giải đồ và điện tim, theo dõi nhịp tim trong suốt thời gian bù kali.
3.2. Tăng kali máu: Khi Kali máu > 5 mEq/l
3.2.1. Nguyên nhân:
- Suy thận
- Toan huyết
- Tán huyết, huỷ cơ
3.2.2. Triệu chứng
- Giảm trương lực cơ, bụng chướng do liệt ruột cơ năng
- Điện tim: sóng T cao nhọn, QRS dãn, kéo dài PR, rối loạn nhịp thất.
3.2.3. Điều trị
- Nguyên tắc:
- Tất cả các điều trị đều có tính chất tạm thời
- Lấy bớt Kali khi có thể
- Tại tế bào: dùng thuốc đối kháng tác dụng Kali tại tế bào.
- Kali máu ≥ 6 mEq/L, không rối loạn nhịp tim
- Resin trao đổi ion: Kayexalate 1 g/kg pha với Sorbitol 70% 3 mL/kg (U), hay pha trong 10 mL/kg nước thụt tháo mỗi 4-6 giờ.
- Theo dõi nhịp tim và điện giải đồ mỗi 6 giờ.
- Kali máu > 6mEq/l, có rối loạn nhịp tim
- Calcium gluconate 10% 0,5 mL/kg hay Calcichlorua 10% 0,2 ml/kg tiêm tĩnh mạch trong 3 – 5 phút.
- Glucose 30% 2 mL/kg tiêm tĩnh mạch chậm Insulin 0,1 UI/kg
- Natribicarbonate 8,4% 1-2 ml/kg tiêm tĩnh mạch chậm
- Resine trao đổi ion: Kayexalate
- Truyền salbutamol với liều 4 μg/kg pha với Dextrose 10% truyền tĩnh mạch trong 30ph, hoặc khí dung salbutamol với liều sau:
| Tuổi (năm) | Liều Salbutamol (mg) |
| ≤2,5 | 2,5 |
| 2,5-7,5 | 5 |
| > 7,5 | 10 |
- Lọc thận hay thẩm phân phúc mạc: khi thất bại điều trị nội khoa.
4. HẠ CAN XI MÁU
4.1. Định nghĩa
Trong cơ thể can xi ion hóa chiếm 40% calcium toàn phần và giữ nhiệm vụ điều hòa chức năng của enzyme, ổn định mang thần kinh-cơ, tiến trình đông máu và tạo xương.
Toan máu sẽ tăng và ngược lại kiềm máu sẽ giảm can xi ion hóa gây co giật.
- Bình thường Nồng độ can xi máu toàn phần dưới 4,7 - 5,2 mEq/L
- Hạ can xi máu nhẹ khi ion hóa từ 0,8-1 mmol/l
- Hạ can xi máu nặng khi can xi ion hóa dưới 0,8 mmol/l
4.2. Nguyên nhân
- Thường gặp ở trẻ sơ sinh hơn trẻ lớn.
- Thiếu Vitamin D
- Hội chứng ruột ngắn
- Suy cận giáp
- Kiềm hô hấp do thở nhanh
4.3. Lâm sàng
Kích thích, bú kém, nôn ói, co thắt thanh quản, tetany, co giật, dấu hiệu Troussau và Chvostek.
4.4. Điều trị
* Điều trị ban đầu
- Do tăng thông khí: cho bệnh nhân thở chậm lại, hay qua mask với túi dự trữ mục đích là cho bệnh nhân hít lại một phần CO2 của bệnh nhân để làm giảm pH, vì thế sẽ làm tăng can xi ion hóa trong máu.
- Nếu không do tăng thông khí:
- Calcium gluconate 10% liều 0,5-1mL/kg TMC trong 1-2 phút (tiêm tĩnh mạch nên pha loãng Calcium gluconate nồng độ 50mg/ml).
- Hoặc Calcium chlorua 10% 0,1-0,2mL/kg, tối đa Calcium chlorua 10% 2-5 ml/liều. TMC trong 1-2 phút TMC (tiêm tĩnh mạch nên pha loãng Calcium clorua nồng độ 20mg/ml bằng cách pha loãng 10ml CaCl 10% trong dextrose 5% cho đủ 50 ml).
- Nên theo dõi dấu hiệu thoát mạch hoại tử nơi tiêm, và điện tim trong khi tiêm tĩnh mạch can xi để phát hiện rối loạn nhịp nếu có.
- Nếu co giật không đáp ứng cần loại trừ nguyên nhân do hạ Ma giê máu.
* Điều trị tiếp theo
- Truyền can xi liên tục: calciclorua 50 - 100mg/kg/ngày (pha 2g dung dịch calcichlorua 10%, trong 1 lít dịch).
- Uống Calcium carbonate, lactate hoặc phosphate 200 - 600 mg/lần x 3-4 lần/ngày.
- Kết hợp với magnesium nếu cần (giảm can xi thường kèm giảm magnesium).
- Cho thêm vitamine D trong còi xương liều 5000 đơn vị/ngày.
Bảng 4. Thành phần can xi nguyên tố trong một số dung dịch thường dùng
| Chế phẩm | Thành phần can xi nguyên tố |
| Calcium gluconate 10% | 1ml = 9 mg = 0,45 mEq |
| Calcium chloride 10% | 1ml = 27 mg = 1,36 mEq |
RỐI LOẠN KIỀM TOAN Ở TRẺ EM
1. ĐẠI CƯƠNG
Cân bằng toan kiềm có vai trò rất quan trọng đối với sự sống còn của cơ thể. Những biến đổi của nồng độ ion H (H+) dù rất nhỏ cũng đủ gây ra những biến đổi lớn các phản ứng trong tế bào, thậm chí có thể gây tử vong.
2. THUẬT NGỮ VÀ CÁC THÔNG SỐ TRONG CÂN BẰNG ACID BAZƠ
1. PH
Là logarit âm của nồng độ [H+], đo bằng nmol/l. Bình thường pH từ 7,35 – 7,45: trung bình là 7,4 +/- 0,05
2. Áp lực riêng phần CO2 (PCO2)
Tương ứng với nồng độ CO2 hoà tan trong huyết tương máu động mạch, đo bằng mmHg. Bình thường PCO2 trong máu động mạch là 35 – 45 mmHg,
trung bình là 40 5mmHg.
3. Nồng độ HCO3
Thường có 2 giá trị:
- Kiềm chuẩn (SB-Standard Bicarbonat): là nồng độ HCO3 trong huyết tương máu động mạch đo ở điều kiện chuẩn: PCO2 = 40mmHg, độ bão hoà oxy 100% ở nhiệt độ 37oC. Bình thường S.B = 242mmol/l.
- Kiềm thực: (aB-actual Bicarbonat): là nồng độ [HCO3] trong máu động mạch đo ở điều kiện thực tế. Bình thường aB là 22-26 mmHg
4. Kiềm đệm (BB-buffer Base)
Là tổng các anion đệm của máu bao gồm [HCO3], HbO2, protein, HPO4-, NH3. bình thường.
5. Kiềm dư (BE-Base excess)
Là hiệu số của kiềm đệm thực và kiềm đệm trong điều kiện chuẩn. Bình thường BE = 0 2mmol/l.
6. Áp suất oxy trong máu động mạch (PaO2)
Bình thường PaO2 = 80 – 100mmHg.
7. Độ bão hoà oxy trong máu động mạch (SaO2)
Trong điều kiện bình thường độ bão hoà oxy là 94 – 100%
- Lưu ý:
- pH, PaCO2, PaO2 đo bằng máy.
- Các thông số còn lại có được qua tính toán dựa pH, PCO2, PO2, FiO2, T0, Hb. Do đó, phải ghi các thông số FiO2, T0, Hb của bệnh nhân vào phiếu xét nghiệm thử khí máu để nhập vào máy đo khí máu thì kết quả mới chính xác. Nếu không ghi, máy ngầm hiểu FiO2 = 21%, T0= 370C, Hb = 15 g%
- AaDO2 = PAO2 – PaO2 = FiO2 (Pb – 47) - PACO2 – PaO2 = FiO2 (Pb – 47) - PaCO2 /R – PaO2. (R: thương số hô hấp)
3. CÁC BƯỚC ĐỘC NHANH KẾT QUẢ KHÍ MÁU
1. Bước 1: đọc pH
- pH < 7,35 -> toan
- pH > 7,45 -> kiềm
- pH bình thường: tính % thay đổi PCO2 và HCO3- so với trị số bình thường để quyết định rối loạn hô hấp hay chuyển hóa là chính.
- VD1: pH: 7,39, PCO2: 30, HCO3-: 16, BE: -4
pH: 7,39: bình thường, PCO2 giảm 25%, HCO3- giảm 33% -> toan chuyển hóa là chính
- VD2: pH: 7,45, PCO2: 30, HCO3-: 33, BE: +6
pH: 7,45: bình thường, PCO2 giảm 25%, HCO3- tăng 37,5% -> kiềm chuyển hóa là chính, kèm kiềm hô hấp
- VD3: pH: 7,38, PCO2: 50, HCO3-: 28, BE: +2
pH: 7,38: bình thường, PCO2 tăng 25%, HCO3-tăng 16,6% -> toan hô hấp là chính
2. Bước 2: đọc PaCO2
- PaCO2 thay đổi ngược chiều với pH rối loạn về hô hấp,
- PCO2 thay đổi cùng chiều với pH rối loạn về chuyển hóa
- VD1: pH: 7,31, PCO2: 10, HCO3-: 5, BE: -14, Na+: 123, Cl-: 99
pH: 7,31 <7.36: toan, PCO2 thay đổi cùng chiều với pH: rối loạn chuyển hóa -> toan chuyển hóa,
- VD2: pH: 7,24, PaCO2: 60, HCO3-: 32, BE: +2
pH: 7,24 < 7,35: toan, PaCO2 thay đổi ngược chiều với pH: rối loạn hô hấp -> toan hô hấp
3. Bước 3: đọc kiềm dư (Base Excess:BE)
- BE > 2: kiềm chuyển hóa,
- BE < -2: toan chuyển hóa (lưu ý HCO3- tùy thuôc vào thay đổ PCO2, trong khi BE thì không) tính Anion Gap tổng hợp các rối loạn
- Công thức tính Anion gap: AG = Na – (HCO3-+ Cl-). Bình thường AG= 12 +/- 4 mEq/L
4. PHÂN LOẠI RỐI LOẠN KIỀM TOAN
1. Phân loại rối loạn toan kiềm
Bảng 1. Phân loại rối loạn toan kiềm
| Rối loạn | pH động mạch |
Thay đổi nguyên phát |
Thay đổi bù trừ |
| Toan chuyển hoá | giảm | giảm HCO3- | giảm PaCO2 |
| Toan hô hấp | giảm | tăng PaCO2 | giảm HCO3- |
| Kiềm chuyển hoá | tăng | tăng HCO3- | tăng PaCO2 |
| Kiềm hô hấp | tăng | giảm PaCO2 | giảm HCO3- |
2. Sự bù trừ bình thường trong rối loạn toan kiềm.
Bảng 2. Sự bù trừ trong rối loạn toan kiềm
| Rối loạn | Bù trừ |
| Toan chuyển hoá | PaCO2 (mmHg) = 1 – 1,4 x HCO-3 (mEq/l) |
| Kiềm chuyển hoá | PaCO2 (mmHg) = 0,5 – 1 x HCO-3 (mEq/l) |
| Toan hô hấp - Cấp (<24h) - Mãn (3-5 ngày) |
HCO3- (mEq/l) = 0,1 x PaCO2 (mmHg) HCO3- (mEq/l) = 0,4 x PaCO2 (mmHg) |
| Kiềm hô hấp - Cấp (<12h) - Mãn (1-2 ngày) |
HCO3- (mEq/l) = 0,2 x PaCO2 (mmHg) HCO3- (mEq/l) = 0,4 – 0,5 x PaCO2 (mmHg) |
- Dựa trên thay đổi từ giá trị bình thường
- HCO3- = 24 mmol/l
- PaCO2 = 40mmHg
5. NHIỄM TOAN
1. Toan chuyển hoá (NTCH)
1.1. Lâm sàng nhiễm toan chuyển hóa
- Các dấu hiệu lâm sàng của nhiễm toan chuyển hóa thường không đặc hiệu.
- Tăng thông khí máu nhẹ thường không có dấu hiệu lâm sàng, mà chỉ có thể nhận biết qua khí máu, thấy PaCO2 giảm.
- Khi nhiễm toan chuyển hóa nặng có các biểu hiện thở nhanh, sâu, vô căn hoặc nhịp thở Kussmaul.Trẻ lơ mơ , hôn mê và truỵ mạch do tình trạng nhiễm toan nặng làm giảm co bóp của cơ tim.
- Triệu chứng giúp chẩn đoán nguyên nhân:
- Dấu hiệu sốc, suy hô hấp..
- Dấu hiệu mất nước do tiêu chảy, tiểu đường.
- Xét nghiệm:
- Xét nghiệm cơ bản : khí máu, điện giải đồ , glucose, use creatinin, tổng phân tích nước tiểu..
- Xét nghiệm tìm nguyên nhân : định tính cơ chất ứ đọng trong máu và nước tiểu do men chuyển hóa, chức năng gan, bilan nhiễm trùng, độc chất, siêu âm và chụ p CT/MRI.
1.2. Chẩn đoán
1.2.1.Chẩn đoán xác định
- Lâm sàng:
- Dấu hiệu thở nhanh sâu, tăng thông khí không rõ nguyên nhân, toan nặng rối loạn nhịp thở, thở Kaussmaul, truỵ mạch, HA hạ.
- Thần kinh: nhức đầu, buồn nôn, lơ mơ, hôn mê
- Xét nghiệm: pH giảm (<7,35),HCO3 giảm (<18mmol/l), paCO2 giảm(<35mmHg),BE giảm.
1.2.2. Chẩn đoán nguyên nhân nhiễm toan chuyển hóa
Để tìm nguyên nhân nhiễm toan chuyển hóa có thể dựa vào khoảng trống anion (anion gap) của huyết tương và phân biệt nhiễm toạn chuyển hóa ngoài
thận và nhiễm toan chuyển hóa tại thận
1.2.2.1. Toan chuyển hoá dựa vào khoảng trống Anion (AG)
- Nhiễm toan chuyển hoá với khoảng trống anion tăng (AG tăng )
- Do tăng axit hữu cơ: đái đường, suy hô hấp, sốc.
- Do giảm tiết H+: suy thận, nhiễm toan ống thận
- Do nhiễm độc: aspirin, rượu
- Rối loạn chuyển hóa bẩm sinh
- Nhiễm toan chuyển hoá với khoảng trống Anion bình thường , tăng clo máu
- Do tăng HCl: dùng NH4Cl, axit amin
- Do mất kiềm: ỉa chảy, nhiễm toan ống thận
- Do tích axit: nhiễm toan ống thận
1.2.2.2. Toan chuyển hoá ngoài thận và do thận
- Nhiễm toan chuyển hoá ngoài thận
- Tăng axit nội sinh: hôn mê đái đường, hôn mê gan, hạ đường huyết, sốc, thiếu oxy, đói, sốc.
- Tăng axit ngoại sinh: ngộ độc aspirin, bacbituric, dùng nhiều NH4Cl, arginin
- Do mất HCO3-: ỉa chảy, dò mật, dẫn lưu ruột non.
- Nhiễm toan chuyển hoá do thận.
- Do bệnh lý ống thận
- Do suy thận toàn bộ.
- Muốn chẩn đoán nguyên nhân ngoài hay do thận dự a vào pH máu - pH niệu Giá trị bình thường pH niệu : 4,8 – 8.
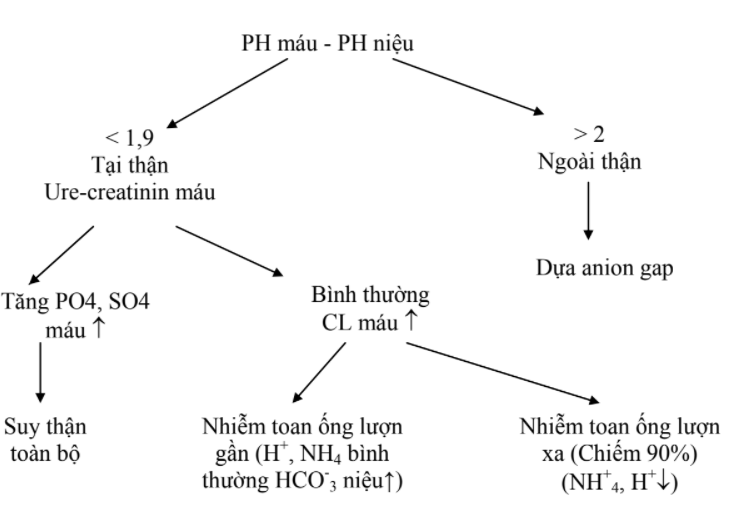
1.2.3. Điều trị nhiễm toan chuyển hóa
1.2.3.1. Điều chỉnh sự thiếu hụt [HCO3-]:
- Đối với NTCH có khoảng trống anion bình thường và nhiễm toan chuyển hóa do thận: bù HCO3- là cần thiết và có tính chất hệ thống.
+ Bù HCO3- được tính theo công thức: NaHCO3- (mmol) = BE x P x 0,3
P: Trọng lượng cơ thể (kg)
+ Lưu ý:
- Nếu toan nặng có thể tiêm TM chậm 1mmol/kg
- Bù 1/2 lượng HCO3- tính theo công thức, truyền chậm TM trong 4 – 6 giờ. Truyền duy trì còn lại trong 4 – 6 giờ tiếp
- Thử lại khí máu sau bù, điện giải đồ
- Không truyền chung đường truyền với Calcium, Dopamin, Dobutamin
- Chỉ bù khi toan hô hấp đã được giải quyết
- Đối với nhiễm toan chuyển hóa có khoảng trống anion tăng.
- Điều chủ yếu là phải điều trị theo nguyên nhân.
- Việc bổ sung HCO3-ncần được cân nhắc thận trọng bởi vì nếu bù nhanh một số lượng lớn có thể làm biến đổi các thành phần khác của dịch thể: làm nặng thêm tình trạng toan trong tế bào và dịch não tuỷ do sự tạo nên CO2, có thể vận chuyển tự do qua màng tế bào, hoặc làm giảm K máu ảnh hưởng đến nhịp tim
1.2.3.2. Điều trị nguyên nhân gây nhiễm toan chuyển hóa:
- Nhiễm toan do bệnh tiểu đường: insulin, truyền dịch.
- Nhiễm toan do tăng acid lactic do thiếu O2: thở oxy qua mặt nạ hoặc hô hấp viện trợ, chống sốc trong suy tuần hoà.
- Nhiễm toan acid salicylique (aspirin): kiềm hoá nước tiểu hoặc lọc máu ngoài thận.
- Suy thận: lọc máu ngoài thận.
- Rối loạn chuyển hóa bẩm sinh: hội chẩn chuyên khoa chuyển hóa: chọn sữa, chế độ ăn phù hợp, vitamin thích hợp
2. Nhiễm toan hô hấp
- Nhiễm toan hô hấp là do tăng áp suất CO2, làm giảm pH máu. Nhờ cơ chế bù trừ của thận, nồng độ HCO3- sẽ tăng theo. Tuỳ theo tình trạng tăng CO2 cấp hoặc mãn mà có sự thay đổi HCO3- theo.
- Trong nhiễm toan hô hấp cấp, cứ tăng thêm 10mmHg CO2 thì HCO3- tăng thêm 1 mmol, trong nhiễm toan hô hấp mạn thì tăng thêm 4mmol HCO3-.
2.1. Lâm sàng và cận lâm sàng nhiễm toan hô hấp
- Dấu hiệu lâm sàng của nhiễm toan hô hấp là do tình trạng tăng CO2 trong máu và thường kèm theo giảm O2 trong máu.
- Dấu hiệu thần kinh: trẻ nhức đầu, kích thích, vật vã rồi sau đó đi đến lơ mơ hôn mê.
- Tim mạch: giai đoạn đầu mạch nhanh, HA tăng sau đó mạch yếu và HA giảm.
- Da: lúc đầu da đỏ do dãn mạch, vã mồ hôi làm che mất dấu hiệu tím tái.
- Triệu chứng củ a bệnh lý gây nhi ễm toan hô hấp: như tổn thương thần kinh trung ương, cơ hô hấp, tại phổi...
- Cận lâm sàng:
- Khí máu: pH<7,35, paCO2>45mmHg, HCO3- >26mmHg
- Điện giải đồ: Na+, K+ tăng, Cl máu giảm
- Nước tiểu: toan, pH < 5,5
2.2. Nguyên nhân gây nhiễm toan hô hấp
- Tất cả nguyên nhân làm giảm thông khí phổi.
- Do tổn thương thần kinh trung ương: chấn thương sọ não, xuất huyết não, màng não, tình trạng hôn mê sâu, viêm não – màng não.
- Do liệt các cơ hô hấp: viêm tuỷ hoặc viêm đa rễ thần kinh và bệnh bại liệt thể hướng thượng.
- Các bệnh cơ và lồng ngực: bệnh nhược cơ, biến dạng lồng ngực nặng trong bệnh còi xương nặng, gù vẹo cột sống
- Các bệnh lý ở bộ phận hô hấp cấp và mạn tính: viêm phổi, hen phế quản, tràn dịch hoặc tràn khí màng phổi 2 bên, xẹp phổi, dị vật đường thở.
2.3. Điều trị: theo trình tự ABCs
- Làm thông thoáng đường thở và cho thở oxy.
- Trường hợp nhiễm toan hô hấp nặng (PaCO2 > 70mmHg) cấp tính phải sử dụng phương pháp thông khí cơ học.
- Việc sử dụng các dung dịch kiềm như NaHCO3 cần thận trọng vì có thể làm tăng áp suất CO2. Ngoài ra thường sử dụng dung dịch THAM (0,3N tromethamine)
- Điều trị nguyên nhân
6. NHIỄM KIỀM
1. Nhiễm khiềm chuyển hóa
Nhiễm kiềm chuyển hoá là tình trạng bệnh lý do tăng HCO3- và tăng pH máu. Do sự bù trừ hô hấp sẽ làm giảm thông khí, làm tăng PCO2 máu.
1.1. Triệu chứng lâm sàng.
- Không đặc hiệu, tình trạng giảm thông khí phổi thường được nhận biết khi phân tích khí máu.
- Khi bị nhiễm kiềm nặng trẻ có các dấu hiệu thần kinh rối loạn ý thức, lơ mơ, hoặc hôn mê.
- Thường có co giật cơ do giảm Ca ion trong máu
1.2. Nguyên nhân
- Do mất Cl nhiều:
- Nôn nhiều, hút dịch dạ dày liên tục, tiêu chảy mất Cl
- Nhiễm toan sau khi tăng CO2 máu.
- Điều trị bằng các thuốc lợi niệu.
- Không mất Cl:
- Cường aldosteron, HC Cushing, điều trị glucocorticoid.
- HC Bartter
- Giảm K máu
- Dùng nhiều dung dịch kiềm
1.3. Điều trị:
- Nguyên tắc:
- Hồi phục khối lượng tuần hoàn và kali máu.
- Tìm và điều trị sự thiếu hụt clorua
- Điều trị nguyên nhân: ngừng thuốc lợi niệu, dùng thuốc kháng aldosteron, diamox.
- Trường hợp cần thiết phải điều chỉnh tình trạng nhiễm kiềm bằng nhỏ giọt tĩnh mạch dung dịch NH4Cl hoặc dung dịch chlorhydrat arginine
2. Nhiễm kiềm hô hấp (NKHH)
- Nhiễm kiềm hô hấp xẩy ra khi PaCO2 giảm < 25 mmHg và pH tăng trên 7,45. Do bù trừ của thận, HCO3- sẽ giảm tuỳ theo tình trạng giảm CO2 máu cấp hay mạn tính.
- Trong trường hợp giảm CO2 máu cấp thì cứ giảm 10 mmHg CO2 thì HCO3- giảm xuống 2mmol/l, còn khi giảm CO2 máu mãn tính thì cứ giảm 10 mmHg CO2 sẽ giảm được 5 mmol HCO3-
.2.1. Lâm sàng
Nhiễm kiềm hô hấp thường gặp trong tình trạng tăng thông khí phổi, được phát hiện qua phân tích khí máu thấy PCO2 giảm.
- Trường hợp nặng có thể có các dấu hiệu thần kinh cơ do co thắt mạch não: mạch nhanh, loạn nhịp thất, đau ngực.
- Có thể có tetani như nhiễm kiềm chuyển hóa do giảm Ca+
2.2. Nguyên nhân
- Nguyên nhân trung ương: cao, ngộ độc aspirin, các bệnh não (viêm não, u não).
- Do thiếu máu cấp và mãn tính (ở vùng núi cao, có thai, xơ gan)
- Do thông khí cơ học quá mức.
2.3. Điều trị
- Ít phải can thiệp
- Nếu tăng thông khí quá mức: có thể cho trẻ thở trong túi kín, hoặc dùng thuốc an thần.
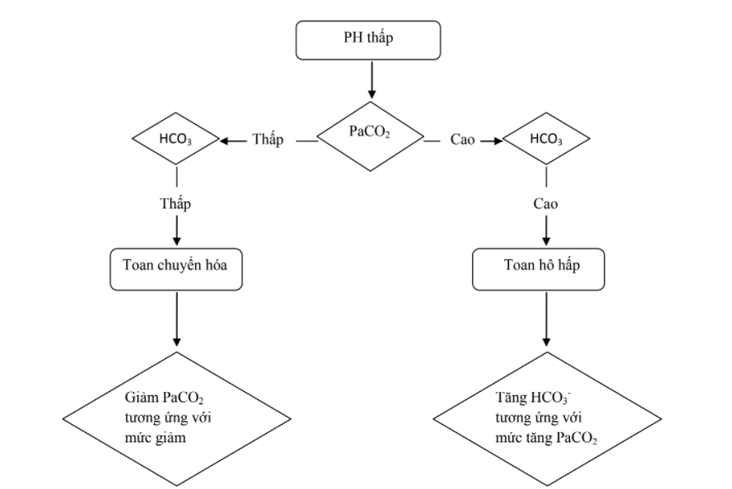
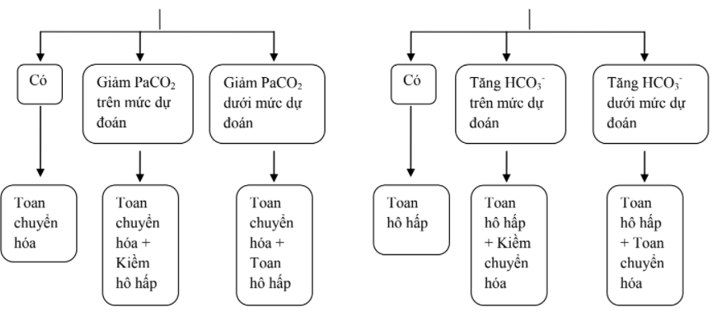
RỐI LOẠN CAN XI VÀ MA GIÊ MÁU
I. RỐI LOẠN CAN XI MÁU
1. HẠ CAN XI MÁU
1.1. Định nghĩa: khi Can xi máu toàn phần < 9,0 mg/dL (< 2,25 mmol/L).
1.2. Nguyên nhân
- Hạ can xi giả tạo: giảm albumin máu, sử dụng gadolinium. Giảm 1g/dL albumin huyết thanh, nồng độ can xi toàn phần sẽ giảm khoảng 0,8 mg/dL.
- Thiếu vitamin D: không đủ dinh dưỡng, thiếu ánh nắng, kém hấp thu mỡ.
- Khiếm khuyết chuyển hoá vitamin D: điều trị thuốc động kinh, bệnh thận, bệnh gan.
- Loãng xương phụ thuộc vitamin D: Typ I, Typ II.
- Suy cận giáp: trẻ sơ sinh, bẩm sinh, sau phẩu thuật tuyến giáp hoặc tuyến cận giáp, hạ ma giê máu.
1.3. Lâm sàng
- Thần kinh: tăng kích thích, run cơ ở trẻ sơ sinh và nhũ nhi, co cứng cơ (bàn tay đỡ đẻ), dấu hiệu Chvostek, Trousseau.
- Dấu hiệu khác: thở rít, suy tim không rõ nguyên nhân, rối loạn nhịp, còi xương. Đôi khi không có triệu chứng.
1.4. Điều trị
a. Nguyên tắc chung:
- Theo dõi sát điện tim, can xi toàn phần và can xi ion.
- Điều trị nguyên nhân
b. Điều trị
* Hạ can xi máu nặng hoặc có triệu chứng:
- Bơm tĩnh mạch:
- Gluconate can xi 10% 1 - 2 ml/kg tĩnh mạch chậm (tốc độ tối đa 1 ml/phút). Hoặc:
- Can xi clorua 10% 0,3 - 0,5 ml/kg pha loãng 5-10 lần tĩnh mạch chậm.
- Sau đó truyền duy trì:
- Can xi gluconate 10% 4 - 6 ml/kg/ngày, tốc độ truyền < 120 - 240 mg/kg/giờ và nồng độ < 50 mg/ml. Hoặc
- Can xi clorua 10% 1 - 2 ml/kg/ngày. Tốc độ truyền < 45 - 90 mg/kg/giờ, nồng độ tối đa 20 mg/ml. Thời gian duy trì tối thiểu là 48 giờ.
- Nếu có giảm Mg++ máu thì phải bù Mg++. Nếu có tăng phosphate máu thì phải được điều chỉnh.
- Sau 48 giờ bắt đầu chuyển dần sang đường uống như hạ can xi không triệu chứng.
* Hạ can xi máu không có triệu chứng:
- Cho ăn đường miệng: Sữa mẹ (tốt nhất) hoặc sữa có tỷ lệ can xi và phospho phù hợp (Ca/P = 2/1-2/1,8).
- Can xi carbonate 45 - 65 mg/kg/ngày uống chia 4 lần hoặc can xi lactate 400 - 500 mg/kg/ngày uống chia 4 lần.
- Nếu thiếu vitamin D do thiếu cung cấp thì cho vitamin D đường uống 5000UI/ ngày.
- Nếu kém hấp thu vitamin D thì cung cấp liều cao hơn 25.000- 50.000UI/ngày.
- Nếu do suy thận, giả suy cận giáp, suy cận giáp, loãng xương phụ thuộc vitamin D type I cần cung cấp Rocaltrol 0,01-0,08 μg/ngày.
2. TĂNG CAN XI MÁU
2.1. Định nghĩa: khi can xi máu toàn phần > 11,0 mg/dL
2.2. Nguyên nhân
Cường cận giáp, ngộ độc vitamin D, sử dụng thừa can xi, ung thư, bất động kéo dài, lợi tiểu thiazide, hội chứng William, bệnh u hạt, cường giáp.
2.3. Lâm sàng
- Tăng can xi máu nhẹ (11,5 - 12 mg/dL) thường không biểu hiện triệu chứng, đặc biệt tăng can xi mạn tính.
- Tăng can xi máu mức độ trung bình (12 - 14 mg/dL) có thể gây triệu chứng chán ăn, kích thích, đau bụng, táo bón và yếu cơ. Đa niệu là một biểu hiện quan trọng.
- Nếu tăng can xi máu nặng, sẽ xuất hiện yếu cơ tiến triển, lú lẫn, co giật, hôn mê.
- Khi tăng can xi máu > 14 - 15 mg/dL cấp tính, có thể xảy ra cơn tăng can xi máu đe dọa tính mạng, gồm nôn nặng, tăng huyết áp, mất nước do đa niệu, suy thận cấp và hôn mê.
2.4. Điều trị
a. Nguyên tắc chung:
- Thải can xi ra ngoài cơ thể và hạn chế can xi đưa vào.
- Điều trị nguyên nhân.
b. Điều trị
- Truyền dịch nước muối sinh lý + Kali theo nhu cầu / ngày với tốc độ gấp 2-3 lần dịch duy trì để tăng thải can xi đường niệu nếu không có suy thận hoặc quá tải dịch. Có thể phối hợp lợi tiểu quai để thải can xi (furosemide 1mg/kg/6 giờ). Bắt đầu có tác dụng 24 - 48 giờ.
- Steroid có thể được chỉ định ở bệnh ung thư, bệnh u hạt, ngộ độc vitamin D để giảm hấp thu can xi và vitamin D.
- Nếu có suy thận có thể dung calcitonin 2-4 UI/kg/12 giờ tiêm dưới da, đây là điều trị tạm thời vì bệnh nhanh chóng đề kháng calcitonin (khởi đầu tác dụng 2-4 giờ).
- Bisphosphonate có thể chỉ định ở bệnh nhân ung thư.
- Lọc máu được chỉ định khi tăng can xi máu nặng đe doạ tính mạng hoặc đề kháng các điều trị trên.
II. RỐI LOẠN MA GIÊ MÁU
1. HẠ MAGNE
1.1. Định nghĩa: Khi nồng độ Mg++ máu < 1,5 mEq/L.
1.2. Nguyên nhân
- Mất qua đường niệu tăng: Sử dụng thuốc lợi tiểu, toan ống thận, tăng can xi máu, hoá trị liệu.
- Mất qua dạ dày ruột tăng: Hội chứng kém hấp thu, suy dinh dưỡng nặng, ỉa chảy, nôn, hội chứng ruột ngắn.
- Nội tiết: đái tháo đường, cường Aldosterone, rối loạn hormon cận giáp.
- Chế độ ma giê không đủ do nuôi ăn tĩnh mạch kéo dài.
1.3. Lâm sàng
Các dấu hiệu và triệu chứng ban đầu của hạ ma giê máu liên quan đến sự kích thích thần kinh cơ, như thường thấy trong hạ can xi máu.
1.4. Điều trị
a. Nguyên tắc chung
- Theo dõi ma giê, can xi, kali và carbonate máu khi điều chỉnh magne
- Điều trị nguyên nhân.
b. Điều trị
- Hạ Ma giê có triệu chứng (co giật, rối loạn nhịp tim): Tiêm hay truyền dung dịch MgSO4, liều khởi đầu 35-50 mg/kg, có thể chọn loại 10% hay 50% (100 hay 500 mg/ml), sau đó lập lại 4-6 giờ nếu cần thiết. Tiếp tục Ma giê oxide hoặc gluconate 10-20 mg/kg/liều uống 3-4 lần/ngày trong 5-7 ngày, ngay cả khi ma giê trở về bình thường.
- Hạ Mg không có triệu chứng: Ma giê oxide hoặc gluconate 10-20 mg/kg/liều uống x 3-4 lần/ngày trong 5-7 ngày, ngay cả khi Mg++ trở về bình thường.
2. TĂNG MA GIÊ MÁU
2.1. Định nghĩa: Khi nồng độ Mg++ máu > 2,2 mEq/L. Ít gặp ở trẻ em
2.2. Nguyên nhân
- Suy thận
- Dùng Mg quá nhiều: Hen phế quản, nhiễm độc thai nghén, thụt tháo, các chất gắn phosphate.
2.3. Lâm sàng
- Triệu chứng thần kinh cơ gồm mất phản xạ gân xương, yếu cơ, liệt, li bì, lú lẫn, suy hô hấp.
- Triệu chứng tim gồm hạ huyết áp, tim chậm, kéo dài khoảng PR, QRS, QT, bloc tim hoàn toàn, vô tâm thu.
2.4. Điều trị
a. Nguyên tắc chung
- Ngừng Mg++ đưa vào và thải Mg++ ra khỏi cơ thể.
- Điều trị nguyên nhân.
b. Điều trị
- Tăng Mg++ nhẹ không triệu chứng: ngừng Mg++ đưa vào. Triệu chứng thường không xuất hiện cho đến khi Mg++ lớn hơn 4,5 mg/dL.
- Tăng Mg++ có triệu chứng: ngừng Mg++ đưa vào
- Nếu nôn, buồn nôn, đau đầu, đỏ mặt, buồn ngủ, giảm phản xạ gân xương (4-6 mg/dl): lợi niệu cưỡng bức bằng nước muối sinh lý và lợi tiểu.
- Nếu hạ can xi, giảm phản xạ gân xương, hạ huyết áp, nhịp chậm, ECG biến đổi (khoảng PR dài, QT và QRS kéo dài và song T cao) (6-12 mg/dL): Can xi gluconate 10% 0,2-0,3 ml/kg tĩnh mạch chậm và hồi sức dịch. Lọc máu nếu suy thận hoặc điều trị trên không hiệu quả.
- Liệt mềm, suy hô hấp, hôn mê, ngừng tim (> 18 mg/dL): hồi sức tim phổi.
RỐI LOẠN NATRI VÀ KALI MÁU
1. ĐẠI CƯƠNG.
- Rối loạn nước và điện giải ở trẻ em thường gặp trong các trường hợp nôn mửa, tiêu chảy, suy thận, suy gan, suy tim, bệnh chuyển hóa nội tiết, nhiễm khuẩn nặng... Có thể là hậu quả của truyền dịch, nuôi dưỡng bằng đường tĩnh mạch hay ruột, dùng thuốc lợi tiểu...
- Rối loạn nước điện điện giải có thể gây ra nhiều biến chứng nguy kịch, có thể gây tử vong nếu không điều trị kịp thời và có thể phục hồi nếu phát hiện, điều trị sớm.
- Tốc độ thay đổi điện giải quyết định độ nặng của bệnh, chứ không phải giá trị tuyệt đối của xét nghiệm. Do đó, tốc độ điều chỉnh phải phù hợp với tốc độ thay đổi. Điều chỉnh nhanh một rối loạn mãn tính có thể gây hậu quả nghiêm trọng. Cơ thể có khả năng tự điều chỉnh khi nguyên nhân gây bệnh đã được giải quyết. Do đó, trong gian đoạn đầu, không cần điều chỉnh hoàn toàn các rối loạn điện giải, chỉ điều chỉnh 1/2 các bất thường trong 8 - 12 giờ và đánh giá lại.
- Nước, điện giải và pH có liên quan mật thiết với nhau. Khi điều chỉnh một yếu tố có thể gây rối loạn các yếu tố khác. Thí dụ, điều chỉnh pH sẽ gây thay đổi nghiêm trọng K, Ca, Mg.
2. RỐI LOẠN NATRI MÁU
2.1. Hạ natri máu
2.1.1. Định nghĩa: nồng độ natri máu 130mEq/L
2.2. Nguyên nhân
- Hạ natri thiếu nước:
- Mất nước ngoài thận, qua dạ dày ruột (nôn, ỉa chảy), qua da (bỏng, mồ hôi), mất nước qua ngăn thứ ba.
- Mất nước tại thận: thuốc lợi tiểu. Đa niệu. Bệnh thận đa nang, viêm thận kẻ ống thận, bệnh lý tắc đường niệu, nhiễm toan ống lượng gần. Mất muối do não. Giảm hiệu quả của aldosterone
- Hạ natri có tình trạng nước bình thường: Hội chứng tăng tiết ADH bất thường. Thiếu glucocorticoid. Suy giáp. Ngộ độc nước: Do thầy thuốc, uống
nhiều do tâm lý, sữa bị hoà loãng, thụt tháo.
- Hạ natri thừa nước: suy tim. Xơ gan. Hội chứng thận hư. Suy thận. Nhiễm trùng huyết. Giảm albumin máu do bệnh dạ dày ruột.
2.3. Lâm sàng
Thay đổi tùy mức độ hạ natri máu và tốc độ hạ natri. Triệu chứng thường không có cho đến khi natri máu < 120 mEq/l.
- Hạ natri máu vừa phải, xảy ra từ từ: lơ mơ, co thắt bắp thịt, mệt đờ, chán ăn, buồn, kích thích, đau đầu, li bì, nôn.
- Hạ natri máu nặng hay xảy ra nhanh: co giật, hôn mê và giảm phản xạ. Bệnh nhân có thể giảm nhiệt độ, thở kiểu Cheyne-Stoke.
2.4. Điều trị
2.4.1. Nguyên tắc chung
- Điều chỉnh hạ natri máu dựa vào sinh lý bệnh.
- Điều trị nguyên nhân
- Điều chỉnh rối loạn Natri máu tùy theo tình trạng thể tích tuần hoàn của bệnh nhân. Thông thường, không cần điều chỉnh nhanh natri máu về mức bình thường. Tốc độ điều chỉnh 0,5 mEq/l mỗi giờ cho đến khi natri máu đạt mức 125 mEq/l để ngừa biến chứng do điều chỉnh Na+ máu quá nhanh. Ở mức này, bệnh nhân không còn bị nguy hiểm nữa và Na+ máu phải được điều chỉnh từ từ trong vài ngày.
2.4.2. Điều trị
- Hạ natri có mất nước nặng: phục hồi thể tích lòng mạch bằng nước muối sinh lý 20 ml/kg/giờ, có thể lập lại lần 2 đến khi huyết động ổn định.
- Tất cả các nguyên nhân hạ natri máu có triệu chứng nặng như co giật, hôn mê: bơm tĩnh mạch dung dịch natriclorua 3% 4-6 ml/kg (cứ 1ml natriclorua 3% làm tăng natri máu 1 mEq/l), có thể lập lại lần 2 đến khi ngừng co giật hoặc natri máu > 125 mEq/l (tốc độ điều chỉnh không quá 1,5-2 mEq/l/giờ).
- Bệnh nhân không có triệu chứng nặng
+ Hạ natri máu thừa nước: hạn chế muối và nước
- Hội chứng thận hư: có thể dùng lợi tiểu +/- truyền albumin
- Suy thận: chỉ hạn chế dịch hoặc lọc máu
- Suy tim: điều trị nguyên nhân
+ Hạ natri máu thể tích bình thường: Thường thừa nước và thiếu natri nhẹ vì vậy điều trị chủ yếu thải nước thừa.
- Suy giáp hoặc suy thượng thận: Điều trị hormon
- Hội chứng tăng tiết ADH bất thường: hạn chế nước 1/2 nhu cầu, cho natri theo nhu cầu (3 mEq/l), có thể phối hợp furosemide 0,5-1 mg/kg tĩnh mạch chậm.
+ Hạ natri máu có mất nước:
- Tính lượng nước/24 giờ = Nước duy trì + nước thiếu hụt (% mất nước x cân nặng).
- Tính lượng natri/24 giờ = Natri duy trì + natri thiếu hụt.
Lượng natri thiếu hụt = cân nặng x 0,6 x (135- Na+ đo được)
Lượng natri/ngày = Natri thiếu hụt + Natri nhu cầu (3 mEq/kg/ngày)
Thường truyền tĩnh mạch 1/2 lượng natri trong 8 giờ đầu, 1/2 lượng còn lại truyền tĩnh mạch trong 16 giờ kế tiếp.
3. TĂNG NATRI MÁU
3.1. Định nghĩa: tăng natri máu là nồng độ natri máu 150 mEq/L.
3.2. Nguyên nhân
- Thừa natri: uống nhiều nước biển hoặc nước muối. Truyền nước muối ưu trương. Cường aldosteron.
- Thiếu nước: đái tháo nhạt. Mất dịch không nhận biết tăng: đẻ non, dùng máy sưởi ấm, chiếu đèn. Lượng dịch không đủ: bú mẹ không đủ, Adipsia, bạc đãi trẻ em...
- Thiếu natri và nước: mất nước qua đường dạ dày ruột (ỉa chảy, nôn hoặc hút dịch dạ dày ruột). Mất nước qua da (bỏng, ra nhiều mồ hôi). Mất nước qua thận (lợi niệu thẩm thấu, đái tháo đường, bệnh thận mạn...).
3.3. Lâm sàng
- Hầu hết trẻ tăng natri máu có mất nước và các dấu hiệu và triệu chứng mất nước điển hình. Trẻ mất nước tăng natri máu có khuynh hướng duy trì thể tích trong lòng mạch tốt hơn trẻ không tăng natri máu.
- Tăng natri máu gây các triệu chứng thần kinh nặng theo mức độ tăng natri máu. Trẻ kích thích, không yên, yếu liệt, li bì, tăng phản xạ gân xương, co giật, hôn mê. Những bệnh nhân tỉnh rất khát.
- Xuất huyết não là hậu quả nặng nề nhất của tăng natri máu
3.4. Điều trị
3.4.1. Nguyên tắc chung:
- Chỉ giảm natri máu dưới 12 mEq/l/ngày và tốc độ dưới 0,5 mEq/l/giờ để tránh nguy cơ phù não.
- Theo dõi thường xuyên nồng độ natri máu để quyết định tốc độ điều chỉnh.
- Điều trị nguyên nhân.
3.4.2. Điều trị
- Tăng natri có mất nước:
- Nếu huyết động không ổn định hay có triệu chứng giảm tưới máu các cơ quan: bù đắp thể tích tuần hoàn khởi đầu với NaCl 0,45% hay 0,9%
- Sau khi đã bù thể tích tuần hoàn, lượng nước tự do còn thiếu được bùbằng dextrose 5% cho đến khi nồng độ natri giảm, sau đó truyền NaCl 0,45%.
- Tăng natri không có mất nước:
- Bù lượng nước thiếu hụt = cân nặng x 0,6 x (1-145/Na+ đo được).
- Công thức này gần tương đương 3-4 ml nước/kg cân nặng cho 1mEq natri máu cần hạ so với natri máu 145 mEq/L.
- Công thức này hiếm khi được áp dụng trên lâm sàng. Phần lớn bệnh nhân mất nước tăng natri đáp ứng tốt với dịch truyền có nồng độ natri giữa 1/4 –1/2 NS ở tốc độ truyền 1,25-1,5 lần dịch duy trì. Dịch thường dung là Dextrose 5% 1⁄4-1/2 NS và lượng kali được hoà vào 20 mEq/l khi có nước tiểu.
- Tăng Natri máu dư nước: lượng natri dư (thừa nước) có thể lấy ra bằng cách lọc thận hay thuốc lợi tiểu, và nước mất được bù bằng dextrose 5%.
- Tăng natri cấp và nặng có thể bù natri với tốc độ nhanh hơn tăng natri mạn
4. RỐI LOẠN KALI MÁU
4.1. Hạ Kali máu
4.2. Định nghĩa: khi nồng độ Kali máu < 3,5 mEq/l.
4.3. Nguyên nhân
- Di chuyển kali vào nội bào: kiềm máu, insulin, thuốc chẹn beta, theophylline, liệt chu kỳ giảm kali.
- Chế độ kali thiếu
- Mất kali ngoài thận: ỉa chảy, mồ hôi, lạm dụng thuốc xổ.
- Mất kali qua thận:
- Có toan chuyển hoá: toan ống lượng xa, toan ống lượng gần, toan ceton đái tháo đường.
- Không có rối loạn toan kiềm: nhiễm độc ống thận, viêm thận kẽ, giảm ma giê, đa niệu sau tắc đường niệu, pha đa niệu hoại tử ống thận cấp.
- Có kiềm chuyển hoá: nôn, ỉa chảy, thuốc lợi tiểu, tăng sản thượng thận, bệnh mạch thận, u tiết renin, hội chứng Cushing, hội chứng Barter, hội chứng Gitelman.
4.4. Lâm sàng
- Ít có triệu chứng trừ khi < 3 mEq/l hay tốc độ giảm quá nhanh.
- Yếu cơ, tăng ức chế thần kinh cơ, liệt ruột, chướng bụng, giảm phản xạ gân xương. Buồn ngủ, mệt mỏi
- Nặng: yếu liệt chi, cơ hô hấp, rối loạn nhịp tim (bloc nhĩ thất)
- ECG: sóng T dẹt, đoạn ST chênh xuống, xuất hiện sóng U giữa sóng P và sóng T, blốc nhĩ thất, ngoại tâm thu thường xảy ra nếu có kèm digoxin.
- K+ máu < 2 mEq/l thường kết hợp với co mạch và hủy cơ vân.
4.5. Điều trị
4.5.1.Nguyên tắc chung
- Điều chỉnh hạ kali dựa vào: Nồng độ kali máu, triệu chứng, tình trạng toan-kiềm, chức năng thận, mất kali tiếp tục và dung nạp đường uống.
- Bù kali nhanh có thể gây nhiều vấn đề hơn là chính tình trạng hạ kali.
- Theo dõi sát ion đồ và ECG
- Điều trị nguyên nhân và yếu tố làm hạ kali máu nặng thêm.
4.5.2. Điều trị
- Hạ kali máu không có triệu chứng: Bù kali bằng đường uống 3 mEq/kg/ngày + kali nhu cầu 2-3 mEq/kg/ngày.
- Hạ kali có triệu chứng tim mạch, thần kinh cơ:
- Bù kali bằng đường tĩnh mạch: Nồng độ kali trong dịch truyền 40-80 mEq/l, tốc độ truyền 0,3-0,5 mEq/kg/giờ. Không nên pha hơn 40 mEq K+ trong 1 lít dịch truyền và không truyền quá 0,5 mEq/kg/giờ. Khi nồng độ K
- > 20mEq/l phải truyền qua đường tĩnh mạch trung tâm.
- Trường hợp hạ kali máu rất nặng và kèm ECG biến đổi có thể bơm kali tĩnh mạch để có thể nâng kali máu lên 3 mEq/l trong 2 phút. Lượng kali có thể tính theo công thức sau: lượng kali (mEq) = 0, 4 x cân nặng x (3 - kali đo được).
5. TĂNG KALI MÁU
5.1. Định nghĩa: khi nồng độ Kali máu > 5 mEq/L.
5.2. Nguyên nhân
- Giả tăng kali: tan máu, thiếu máu mô khi lấy máu, tăng tiểu cầu, tăng bạch cầu.
- Tăng kali đưa vào: qua đường uống hoặc tĩnh mạch, truyền máu.
- Chuyển đổi kali giữa nội và ngoại bào: toan máu, li giải cơ, hội chứng li giải u, hoại tử mô, khối máu tụ, chảy máu dạ dày ruột, ngộ độc digitalis, ngộ độc fluoride, thuốc chẹn beta, Succinylcholine, hoạt động thể lực, tăng áp lực thẩm thấu, thiếu insulin, tăng nhiệt độ do ung thư, liệt chu kỳ tăng kali.
- Giảm bài tiết: suy thận. Bệnh thượng thận tiên phát. Giảm aldosterone do thiếu renin máu: Tắc đường niệu, bệnh hồng cầu hình cầu, ghép thận, viêm thận lupus. Bệnh ống thận: Tắc đường niệu, bệnh hồng cầu hình cầu, ghép thận, giảm aldosterone giả tạo. Do thuốc: ức chế men chuyển, lợi tiểu giữ kali, cyclosporin, kháng viêm không steroid, trimethoprim.
5.3. Lâm sàng
- Hậu quả quan trọng nhất của tăng kali là tăng khử cực màng tế bào cơ tim. Thay đổi sớm trên ECG bắt đầu với sóng T cao nhọn và hẹp, khoảng PR tăng, sóng P dẹt, QRS giản rộng xuất muộn hơn, và cuối cùng rung thất, vô tâm thu.
- Dấu hiệu thần kinh cơ hiếm xuất hiện cho đến khi kali máu > 8 mEq/l như yếu cơ, liệt mềm, dị cảm.
5.4. Điều trị
5.4.1.Nguyên tắc chung
- Tùy theo thay đổi ECG và K+ máu
- Ổn định màng tế bào cơ tim (nhanh nhất, vài phút) và đẩy kali ngoại bào vào trong tế bào (nhanh, vài giờ).
- Thải kali ra khỏi cơ thể (hiệu quả nhưng chậm)
5.4.2. Điều trị
- Nếu kali máu 6-7 mEq/l và ECG bình thường:
- Kayexalate 1g/kg pha với 3 ml/kg sorbitol 70% uống, hoặc pha với 10 ml/kg nước thụt tháo mỗi 4-6 giờ (1g/kg Kayexalate ước tính có thể giảm kali máu 1 mEq/l).
- Có thể dùng Furosemide 1mg/kg TMC mỗi 4-6 giờ nếu không vô niệu hoặc liều cao nếu suy thận.
- Nếu kali máu tăng 6-7 mEq/l và ECG biến đổi hoặc kali máu > 7 mEq/l:
- Điều trị với tiêm TM Can xi chậm 30 phút để ổn định màng tế bào cơ tim và chận tác dụng của kali trên tim.
- Tăng thông khí và cho bicarbonate để di chuyển kali vào nội bào, TM trong 5 phút, đặc biệt hiệu quả ở bệnh nhân nhiễm toan chuyển hóa
- Có thể phối hợp một số thuốc sau:
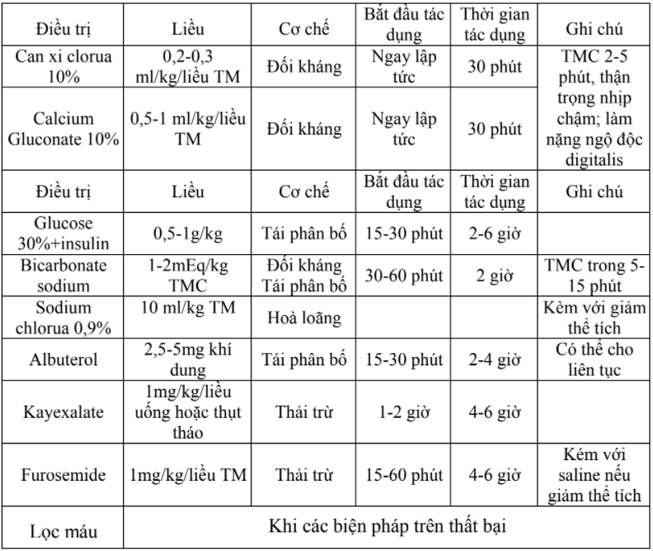
NUÔI DƯỠNG TĨNH MẠCH CHO BỆNH NHÂN NẶNG HỒI SỨC CẤP CỨU
1. ĐẠI CƯƠNG
Dinh dưỡng đường tĩnh mạch hoàn toàn (TPN): là đưa các chất dinh dưỡng qua đường tĩnh mạch vào máu để nuôi dưỡng cơ thể. Các chất dinh
dưỡng bao gồm: protein, carbohydrate, lipid, nước, muối khoáng và các chất vi lượng.
Trẻ bệnh nặng có nguy cơ cao bị suy dinh dưỡng do stress với đặc trưng là tăng chuyển hóa cơ bản và dị hoá protein mạnh. Vì vậy với bệnh nhân nặng,
ngoài điều trị bệnh chính thì việc can thiệp dinh dưỡng sớm, hợp lý đóng vai trò quan trọng.
2. CÁC BƯỚC TIẾN HÀNH
2.1. Xác định nhu cầu dinh dưỡng cho trẻ bệnh nặng
Bảng 1. Nhu cầu năng lượng bình thường
| Cân nặng | Nhu cầu năng lượng |
| <= 10kg | 100 Kcal/kg |
| 10 – 20 kg | 1000 + 50 Kcal/mỗi kg trên 10 |
| > 20 kg | 1500 + 20 Kcal/mỗi kg trên 20 |
Bảng 2. Nhu cầu dinh dưỡng cho nuôi dưỡng tĩnh mạch
| Tuổi (năm) | Kcal/kg | Protein (g/kg) |
Phân bố calo | ||
| Chất béo | protein | Carbonhydrat | |||
| 0-1 1-10 11-18 |
80 - 120 60 - 90 30 - 75 |
2,0 – 2,5 1,7 – 2,0 1,0 – 1,5 |
35% - 45% 30% - 35% 25% -3 0% |
8% - 15% 10% - 25% 12% - 25% |
45% - 65% 45% - 65% 45% - 65% |
Bảng 3. công thức tính năng lượng tiêu hao lúc nghỉ ngơi theo WHO
| Tuổi (năm) | Nam | Nữ |
| 0 - 3 3 - 10 10 - 18 |
60,9 x p(kg) - 54 22,7 x p(kg) + 455 17,5 x p(kg) + 651 |
61,0 x p(kg) - 54 22,5 x p(kg) + 499 12,5 x p(kg) + 746 |
Bảng 4. Ảnh hưởng của hệ số hoạt động và yếu tố stress đối với nhu cầu năng lượng của trẻ
| Yếu tố | Hệ số x chuyển hóa cơ bản |
| *Yếu tố hoạt động: Thở máy,an thần, bất động. Nghỉ tại gường. Đi lại nhẹ nhàng. |
0,8-0,9 1,0-1,15 1,2-1,3 |
*Yếu tố stress: Đói Phẫu thuật. Nhiễm trùng. Vết thương đầu kín. Chấn thương. Kém tăng trưởng. Bỏng. Suy tim. |
0,7-0,9 1,1-1,5 1,2-1,6 1,3 1,1-1,8 1,5-2,0 1,5-2,5 1,2-1,3 |
Tổng năng lượng tiêu hao (TEE) = Năng lượng tiêu hao lúc nghỉ ngơi (REE) x hệ số hoạt động (AF) x Yếu tố stress (SF)
Bảng 5. Nhu cầu dịch bình thường
| Cân nặng | Lượng dịch |
| 1 - 10 kg | 100ml/kg |
| 11 - 20 kg | 1000ml + 50ml/kg (cho mỗi cân nặng tăng trên 10kg) |
| > 20kg | 1500ml +20ml/kg (cho mỗi cân nặng tăng trên 20kg) |
Bảng 6. Nhu cầu dịch cho bệnh lý
| Bệnh lý | Lượng dịch |
| Không hoạt động thể lực | Nhu cầu cơ bản (NCCB) x 0,7 |
| Suy thận | Nhu cầu cơ bản (NCCB) x 0,3 + nước tiểu |
| Tăng tiết ADH | Nhu cầu cơ bản (NCCB) x 0,7 |
| Thở máy | Nhu cầu cơ bản (NCCB) x 0,75 |
| Bỏng | Nhu cầu cơ bản (NCCB) x 1,5 |
| Sốt | Nhu cầu cơ bản (NCCB) +12% nhu cầu cơ bản |
Bảng 7. Nhu cầu chất điện giải cần thiết cho nuôi dưỡng tĩnh mạch
| Điện giải đồ | Trẻ < 2 tuổi | Trẻ 2 - 11 tuổi | ≥ 12 tuổi |
| Natri Kali Clo Calci Magie phospho |
2-5mEq/kg/ng 1-4mEq/kg/ng 2-3mEq/kg/ng 0,5-4mEq/kg/ng 0,15-1,0mEq/kg/ng 0,5-2mmol/kg/ng |
3-5mEq/kg/ng 2-4mEq/kg/ng 3-5mEq/kg/ng 0,5-3,0mEq/kg/ng 0,25-1mEq/kg/ng 0,5-2mmol/kg/ng |
60-150mEq/ng 70-180mEq/ng 60-150mEq/ng 10-40mEq/ng 8-32mEq/ng 9-30mmol/ng |
2.2. Chỉ định nuôi dưỡng tĩnh mạch
- Khi không thể nuôi dưỡng qua đường miệng hoặc đường ruột.
- Khi nuôi dưỡng qua các đường khác nhưng không thể cung cấp đủ nhubcầu.
- Cụ thể:
- Ngoại khoa: hội chứng ruột ngắn, dò đường tiêu hóa, bỏng diện rộng, tắc ruột cơ giới, Omphalocele/ Gastroschisis, thoát vi cơ hoành bẩm sinh và một số dị tật bẩm sinh đường tiêu hóa, giai đoạn sớm hậu phẫu đường tiêu hóa.
- Nội khoa: suy thận cấp nặng, xuất huyết tiêu hóa nặng, viêm ruột hoại tử thiếu máu cục bộ ruột, viêm tụy cấp, kém hấp thu nặng, sơ sinh <1000g. Hôn mê kèm co giật, suy hô hấp có chỉ định giúp thở (giai đoạn đầu).
2.3. Chống chỉ định
- Nhiễm trùng đường trung tâm.
- Các trường hợp dị ứng với các thành phần nuôi dưỡng.
- Khi bệnh nhân còn tình trạng n ặng như sốc , rối loạn nộ i môi n ặng,cần điều trị ổn định trước.
2.4. Dưỡng chất cơ bản
- Protein:
- Là acid amin, cung cấp năng lượng 4kcal/g, chiếm khoảng12- 20% tổng nhu cầu năng lượng (tùy thuộc giai đoạn của bệnh và từng bệnh cụ thể) không quá 35% nhu cầu năng lượng.
- Nhu cầu: 1,25 - 2g/kg/ngày, giao động từ 1,2 - 1,5g/kg/ngày (tùy mức độ nặng và từng bệnh).
- Tỷ lệ acid amin cần thiết/không cần thiết từ 0,7→1.
- Tốc độ truyền: <0,1g/kg/giờ (trung bình 0,5 - 1,0 g protein/kg/ngày)
- Bắt đầu truyền 0,5g/kg/ngày, tăng mỗi 0,5g/kg/ngày đến khi đạt đích.
- Glucose:
- Cung cấp năng lượng chủ yếu, chiếm 45-65% tổng nhu cầu năng lượng. 1g cung cấp 4Kcal.Tuy nhiên còn phụ thuộc mức độ nghiêm trọng của bệnh, nhu cầu calo và khả năng chịu đựng khối lượng chất lỏng của bệnh nhân.
- Tốc độ <0,5g/kg/h (TB 0,12 - 0,24 g/kg/h) (5-8mg CH/kg/phút) sau tăng dần hàng ngày 1-2mg/kg/ phút.
- Chất béo:
- Chiếm 30-35% tổng nhu cầu năng lượng và không quá 60%. 1g lipit cung cấp 9 Kcal.
- Tốc độ < 0,11g/kg/h (1g L/kg/ngày).sau tăng dần đến khi đạt nhu cầu.
- Khi trglyceride >400mg/dl, cần thay đổi dung dịch nồng độ thấp có omega 3, giảm tốc độ, nếu không cải thiện phải ngừng chất béo.
- Ngoài ra điện giải đồ (ĐGĐ) tính theo nhu cầu, và điều chỉnh khi có rối loạn. Cần bổ xung các vitamin, yếu tố vi lượng khi nuôi dưỡng tĩnh mạch hoàn toàn trên 2 tuần.
2.5. Lựa chọn dung dịch nuôi tĩnh mạch
- Theo đường nuôi
+ Ngoại biên: sử dụng khi áp suất thẩm thấu của dịch nuôi dưỡng ≤ 900 mosm/l
- Dung dịch: Glucose: 5%,10%,15%. Béo nhũ tương: 10%, 20%. (Intralipid, lipopundin). Đạm: 5%,10% (alvesin,Aminoplasma,vaminolac...)
+ Trung ương: sử dụng khi áp suất thẩm thấu của dịch nuôi dưỡng ≥1500 mosm/l.
- Dung dịch Glucose : 20%, 30%, 50% ;
- Lipid : 10%, 20%;
- Đạm : 5%, 10%, 15%
- Theo bệnh
- Suy tim: hạn chế dịch, Natri. Suy thận mạn và thiểu niệu: Hạn chế Na, K, dịch, không hạn chế đạm ở bệnh nhân có điều kiện lọc thận.
- Suy gan: đạm 1,2 - 1,5g/kg/ngày,loại đạm giàu acid amin nhánh
- Xem xét chỉ định đặt implantofix trong trường hợp cần dinh dưỡng tĩnh mạch trung tâm dài ngày.
2.6. Kỹ thuật nuôi dưỡng tĩnh mạch
2.6.1. Nguyên tắc
- Các chất dinh dưỡng được đưa vào cơ thể cùng lúc, chậm, đều đặn 24/24h, lipid được truyền riêng từ 12-18 giờ, hoặc cùng dịch khác qua chạc ba. Dung dịch đạm, đường, điện giải có thể pha chung.
- Phải đảm bảo tốc độ truyền các chất đạm, đường, béo
2.6.2. Các bước tiến hành
- Đánh giá bệnh nhân: dấu hiệu sinh tồn, cân nặng, tình trạng dinh dưỡng hiện tại, bệnh lý hiện tại và bệnh lý nền
- Xét nghiệm: CTM, điện giải đồ, đường huyết
- Tính nhu cầu năng lượng cần thiết
- Tính nhu cầu dịch cần thiết
- Tính thành phần proein, lipid
- Tính thể tích điện giải
- Tính thể tích glucose
- Tính nồng độ thẩm thấu hỗn dịch glucose – acid amine – điện giải dựa vào công thức sau:
mOsm/L = [amino acid (g/L) x 10 ] + [dextrose(g) x 5 ] + ([mEq Na + mEq K] x 2)/L + (mEq Ca x 1,4 )/L
- Tính năng lượng thực tế cung cấp
2.7. Theo dõi
- Dấu hiệu sống, cân nặng, cân bằng dịch, vị trí/chân catheter hàng ngày
- Đường niệu, ĐGĐ, đường máu, CTM hàng ngày/tuần đầu. Khi ổn định xét nghiệm 1-2 lần/tuần.
- Xét nghiệm khác: protide, albumin, ure, creatinin, GOT, GPT, khí máu, triglyceride, can xi, phospho, magnesium...2 - 3 lần/tuần đầu, khi ổn định thì tuần/lần.
2.8. Theo dõi biến chứng
- Do catheter:
- Nhiễm trùng catheter (nếu sử dụng đường tĩnh mạch trung tâm) : Viêm, tắc tĩnh mạch.
- Thẩm thấu tĩnh mạch (nếu sử dụng tĩnh mạch ngoại biên).
- Nhiễm trùng huyết
- Tràn khí, tràn máu màng phổi
- Dò động tĩnh mạch, tổn thương ống ngực,
- Huyết khối tĩnh mạch, tắc mạch
- Do chuyển hóa:
- Tăng đường máu và tiểu đường, hạ đường máu
- Đa niệu thẩm thấu
- Rối loạn nước điện giải, thiếu vi chất
- Tăng lipide máu (triglycerid),
- Thiếu acide béo không no cần thiết
- Tăng ure huyết.
TĂNG ÁP LỰC NỘI SỌ
1. KHÁI NIỆM
Áp lực nội sọ (ICP) được tạo ra bởi tổng áp lực của ba thành phần trong hộp sọ là não, máu và dịch não tủy.
Tăng áp lực nội sọ được định nghĩa khi áp lực nội sọ lớn hơn 20 mmHg trong 5 phút.
Tăng áp lực nội sọ dai dẳng được định nghĩa khi áp lực nội sọ từ 21- 29 mmHg kéo dài trong hoặc hơn 30 phút, từ 30- 39 mmHg trong hoặc hơn 15
phút, lớn hơn 40 mmHg trong hoặc hơn 1 phút.
2. NGUYÊN NHÂN
2.1. Nguyên nhân tăng nhu mô não
- U não
- Phù não thứ phát: sau chấn thương, nhiễm trùng, nhồi máu não, hạ Natri máu, bệnh não do cao huyết áp, suy gan cấp, hội chứng reye.
- Áp xe não
- Đụng dập não.
2.2. Nguyên nhân tăng thể tích máu
- Khối máu tụ: trong nhu mô não, dưới màng nhện, dưới màng cứng, ngoài màng cứng.
- Giãn động mạch não thứ phát: thiếu oxy, tăng CO2, hạ huyết áp, tăng thân nhiệt, co giật, thuốc gây mê.
- Giãn tĩnh mạch não thứ phát: tắc tĩnh mạch, ho, suy tim, huyết khối xoang tĩnh mạch, thắt cổ.
2.3. Nguyên nhân tăng thể tích dịch não tủy
- Não úng thủy
- Bệnh lý màng não
- U đám rối mạch mạc
3. CHẨN ĐOÁN
Chẩn đoán dựa vào triệu chứng lâm sàng, bệnh lý ban đầu gây nên tăng áp lực nội sọ và cận lâm sàng.
3.1. Dấu hiệu lâm sàng
Các dấu hiệu lâm sàng như:
- Những triệu chứng sớm: đau đầu, nôn, kích thích, thay đổi ý thức, điểm Glasgow thấp hơn bình thường, mắt nhìn xuống (sunsetting), thay đổi kích thước đồng tử, dấu hiệu thần kinh khu trú, co giật;
- Những triệu chứng muộn: hôn mê, thóp phồng, tư thế bất thường, phù gai thị, đồng tử giãn và không đáp ứng ánh sáng, tăng huyết áp, nhịp thở bất thường, tam chứng Cushing.
3.2. Bệnh lý
Bệnh lý ban đầu gây nên tăng áp lực nội sọ: u não, não úng thủy, sau tai nạn gây chấn thương sọ não, suy gan, cao huyết áp....
3.3. Cận lâm sàng
Chụp cắt lớp sọ não hoặc chụp cộng hưởng từ sọ não có thể thấy hình ảnh phù não, khối u, áp xe, sự dịch chuyển của đường giữa, xẹp não thất, giãn não thất, mất các khe rãnh, xuất huyết não, chảy máu não thất, khối máu tụ. Trong trường hợp theo dõi áp lực nội sọ thì thấy ICP> 20mmHg.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Đảm bảo tưới máu não tối thiểu:
- Duy trì cung cấp ôxy
- Các chất dinh dưỡng tối thiểu cho não.
- Duy trì áp lực nội sọ dưới 20 cmH2O
- Duy trì áp lực tưới máu não tối thiểu > 40 mmHg.
- Đối với viêm não, viêm màng não mủ duy trì áp lực tưới máu > 60 mmHg.
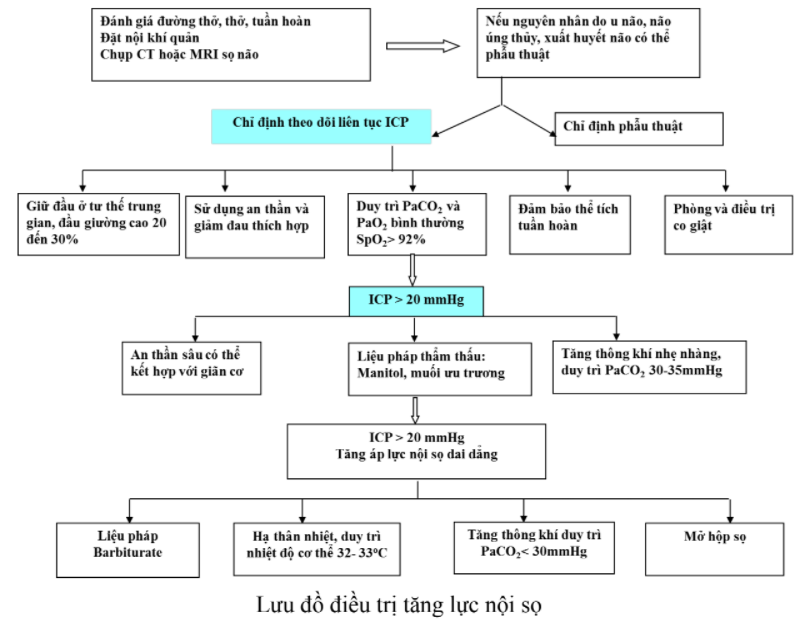
4.2. Điều trị cụ thể
4.2.1. Các biện pháp điều trị ban đầu
4.2.1.1.Hô hấp
- Đảm bảo về đường thở, thở.
+ Đặt nội khí quản:
- Bệnh nhân không tỉnh, điểm Glasgow < 8
- Hình ảnh phù não lan tỏa trên CT
- Khó khăn trong việc khai thông đường thở
- Các tổn thương não có nguy cơ chèn ép
- Thành ngực bị tổn thương, bất thường của hô hấp.
- Không có phản xạ bảo vệ đường thở, tắc nghẽn đường hô hấp trên.
+ Khi đặt nội khí quản:
- Không sử dụng ketamin
- Midazolam liều 0.2 – 0.3 mg/kg/lần, tiêm tĩnh mạch hoặc
- Fentanyl liều 5 – 10 μg/kg/lần, tiêm tĩnh mạch, hoặc
- Morphine liều 0.1 mg/kg/lần, tiêm tĩnh mạch
- Kết hợp với giãn cơ vecuronium 0.1mg/kg/lần tiêm tĩnh mạch hoặc atracurium liều 0.5 mg/kg/lần, tiêm tĩnh mạch.
+ Khi hút nội khí quản: Lidocain, liều 1mg/kg/lần, tiêm tĩnh mạch, hoặc bơm nội khí quản trước khi hút 5 phút
- Mục tiêu
- PaO2> 60mmHg, SpO2> 92%.
- Duy trì PaCO2 35 – 40 mmHg.
- PEEP: 3 - 5 cmH2O
4.2.1.2.Tuần hoàn
- Đảm bảo khối lượng tuần hoàn.
- Duy trì CVP: 10 – 12 cmH2O.
- Duy trì HA trung bình theo tuổi để đảm bảo áp lực tưới máu não và phòng thiếu máu não.
- Trẻ dưới 1 tuổi : 65 – 70 mmHg
- Trẻ từ 1 đến 2 tuổi : 70 – 80 mmHg
- Trẻ từ 2 đến 5 tuổi : 80 – 85 mmHg
- Trẻ từ 5 đến 10 tuổi : 85 – 95 mmHg
- Trẻ trên 10 tuổi : 95 – 100 mmHg.
Sử dụng thuốc vận mạch: Dopamin, Noradrenalin để duy trì HA trung bình.
4.2.1.3. Điều trị cao huyết áp.
- Nếu huyết áp tăng do cơn tăng áp lực nội sọ kịch phát, theo dõi và không cần dùng thuốc hạ huyết áp
- Nên dùng các thuốc ức chế β (labetalol, esmolol) hoặc clonidine vì không ảnh hưởng tới áp lực nội sọ
- Tránh sử dụng các thuốc giãn mạch (nitroprusside, nitroglycerin, and nifedipine) vì có thể gây tăng áp lực nội sọ.
4.2.1.4. Sốt
- Sốt làm tăng tốc độ chuyển hóa lên 10 đến 13% trên mỗi độ C.
- Sốt gây giãn mạch não → tăng dòng máu não → tăng ICP → làm tăng nguy cơ tổn thương não thứ phát.
- Paracetamol: liều 10 – 15 mg/kg/lần, uống hoặc tiêm tĩnh mạch mỗi 4 đến 6 giờ.
- Điều trị nguyên nhân sốt.
4.2.1.5. An thần và giảm đau khi thở máy
- Tiêm ngắt quãng Midazolam liều 0.1mg/kg/lần kết hợp với Morphin liều 0.1mg/kg/lần, mỗi 4 – 6 giờ. Hoặc
- Truyền liên tục Midazolam liều 1 – 3 μg/kg/giờ kết hợp với Morphin liều10 – 30 μg/kg/giờ. Hoặc
- Truyền liên tục Midazolam liều 1 – 3 μg/kg/giờ kết hợp với Fentanyl liều 2 – 4 μg/kg/giờ
4.2.1.6. Tư thế đầu
Đầu giường cao khoảng 15o đến 30o và tư thế trung gian của đầu bệnh nhân.
4.2.1.7. Phòng co giật
- Chỉ định:
- Tổn thương nhu mô não sau chấn thương
- Đối với trẻ viêm não, viêm màng não, chỉ định khi: GCS < 8 điểm, triệu chứng tăng ICP, bệnh sử co giật.
- Cắt cơn co giật: Midazolam, Diazepam liều 0.5 mg/kg/lần, nếu không cắt cơn tiêm tĩnh mạch chậm Phenobarbital 10 – 15 mg/kg/lần
- Dự phòng: Gardenal 3 – 5 mg/kg/24 giờ, chia 2 lần
- Điều trị theo nguyên nhân.
4.2.1.8. Huyết sắc tố
Thực hành, duy trì nồng độ huyết sắc tố là 10 g/dl.
4.2.2. Điều trị khi áp lực nội sọ trên 20 mmHg
4.2.2.1. Tăng thông khí nhẹ nhàng
- Duy trì PaCO2 từ 30 đến 35 mmHg
- Thực hiện sau khi đã áp dụng các biện pháp:
- An thần thích hợp
- Tư thế đầu đúng,
- Liệu pháp tăng áp lực thẩm thấu.
4.2.2.2. Liệu pháp thẩm thấu
- Manitol:
- Dung dịch Manitol 20%
- Liều 0,25g đến 0,5g/kg/lần tiêm tĩnh mạch 15 đến 20 phút, có thể nhắc lại sau 4 đến 6 giờ.
- Hiệu quả của Maniltol phát huy tối đa khi duy trì áp lực thẩm thấu từ 300 đến 320 mOsm.
- Áp lực thẩm thấu < 320 mOsm: hạn chế các biến chứng giảm thể tích, tăng áp lực thẩm thấu, suy thận.
- Ước lượng áp lực thẩm thấu máu theo công thức:
Áp lực thẩm thấu máu = 2xNa+ + ure (mmol/l) + đường (mmol/l).
Có khoảng 5% trường hợp tăng áp lực nội sọ do Manitol.
- Muối ưu trương:
- Dung dịch muối ưu trương 3%,
- Liều : 0.1 đến 1ml/kg/giờ .
- Tốc độ tăng không quá 0.5 mEq/l/giờ.
- Đích là duy trì Natri máu từ 145 – 155 mmol/l
- Nồng độ thẩm thấu máu, duy trì nồng độ thẩm thấu máu <365 mosm/l,để tránh gây tổn thương ống thận (nếu bệnh nhân không dùng Manitol)
4.2.2.3. An thần sâu có thể kết hợp với giãn cơ.
- Thuốc an thần: Lorazepam hoặc Midazolam
- Thuốc giãn cơ:
- Atracurium : 5 -15 μg/kg/giờ hoặc
- Vecuronium: 1 -3 μg/kg/giờ
Chú ý: khi dùng thuốc giãn cơ đối với trẻ có nguy cơ co giật cao cần được theo dõi điện não đồ liên tục.
4.2.3. Điều trị khi áp lực nội sọ tăng dai dẵng
4.2.3.1. Liệu pháp Barbiturate
- Pentobacbital:
- Liều tấn công 10mg/kg trong 30 phút, sau đó 5mg/kg mỗi giờ, trong 3 giờ.
- Liều duy trì 1mg/kg/giờ.
- Thiopental:
- Liều tấn công 10 - 20 mg/kg
- Sau đó duy trì liều 3 - 5mg/kg/h.
4.2.3.2. Phương pháp hạ thân nhiệt
- Chỉ định:
- Không có chỉ định điều trị thường qui tăng áp lực nội sọ bằng hạ thân nhiệt.
- Áp dụng: Tăng áp lực nội sọ dai dẳng
- Không đáp ứng với các biện pháp điều trị khác.
- Kỹ thuật
- Hạ thân nhiệt kiểm soát 32 đến 34oC. Thời gian kéo dài 24 giờ.
- Thời gian hạ nhiệt xuống 34oC khoảng 3 đến 4 giờ.
- Kiểm tra da bệnh nhân mỗi 6 giờ để tránh tổn thương da do nhiệt độ.
- Sau 24 giờ hạ nhiệt độ, bắt đầu nâng nhiệt độ, nâng 0.3 đến 0.5oC mỗi một giờ.
- Kiểm soát tốt hô hấp và tuần hoàn.
4.2.3.3. Tăng thông khí tích cực
- Duy trì PaCO2 từ 25 đến 30 mmHg
- Chỉ định
- Tăng áp lực nội sọ dai dẳng
- Không đáp ứng với điều trị ban đầu.
- Có dấu hiệu đe dọa tụt kẹt não.
- Diễn biến xấu hơn cấp tính về thần kinh.
4.2.3.4. Mở sọ
- Chỉ định:
- ICP tăng không đáp ứng với các phương pháp điều trị nội khoa và
- Ngưỡng ICP đang duy trì là nguy cơ đối với bệnh nhân.
4.2.3.5. Dẫn lưu dịch não tủy
- Dẫn lưu não thất:
- Giảm áp lực nội sọ.
- Theo dõi áp lực nội sọ
- Dẫn lưu tủy sống:
+ Chỉ định:
- Tăng áp lực nội sọ dai dẳng.
- Không có hình ảnh của dịch chuyển đường giữa hay tổn thương choán chỗ.
4.3.4. Các biện pháp điều trị khác
4.3.4.1. Corticosteroid
- Chỉ định:
- U não tiên phát hay di căn
- Áp xe.
- Sau phẫu thuật tại não
- Liều dexamethasone 0,25- 0,5mg/kg/lần chỉ định mỗi 6 giờ.
- Đối với bệnh nhân tăng áp lực nội sọ do chấn thương sọ não, xuất huyết não các nghiên cứu đều chỉ ra dùng corticoid không có ích lợi.
4.3.4.2. Điều trị nguyên nhân
5. THEO DÕI
- Dấu hiệu sinh tồn: mạch, HA, CVP, Nhiệt độ, tinh thần
- Khí máu động mạch 6 giờ/lần, ít nhất 12 giờ/lần.
- Điện giải đồ, ure, creatin, đường tối thiểu 2 lần/ngày
- Áp lực thẩm thấu máu ước tính tối thiểu 2 lần/ngày
- Tốc độ bài niệu và cân bằng dịch mỗi 4 giờ. Nếu bệnh nhân đa niệu, tốc độ bài niệu lớn hơn 5 ml/kg/giờ, cần làm xét nghiệm điện giải đồ, áp lực thẩm thấu máu, áp lực thẩm thấu niệu, tỷ trọng nước tiểu.
HÔN MÊ
1. ĐẠI CƯƠNG
- Hôn mê là sự suy giảm ý thức do tổn thương bán cầu đại não hoặc hệ thống lưới.
- Hôn mê là một triệu chứng không phải là một bệnh
- Thường gặp trong cấp cứu nhi, biến chứng nguy hiểm là tắt đường thở gây ngưng thở
2. NGUYÊN NHÂN
1.1. Chấn thương: Xuất huyết não, dập não.
1.2. Không do chấn thương
- Tai biến mạch máu não: nhũn não, xuất huyết não không do chấn thương.
- Nhiễm trùng: viêm não màng não, sốt rét thể não.
- Chuyển hóa: rối loạn điện giải, tăng đường huyết, hạ đường huyết, tiểu đường, suy gan, suy thận, nhiễm toan chuyển hóa nặng
- Ngộ độc: thuốc ngủ, Morphin và dẫn xuất, phospho hữu cơ.
- Thiếu máu não (sốc), thiếu oxy não (suy hô hấp).
- Động kinh
3. CHẨN ĐOÁN
1.Lâm sàng
1.1. Hỏi bệnh:
Tiền sử chấn thương, sốt co giật, tiếp xúc thuốc độc chất, rượu. Tiền sử bệnh tiểu đường, động kinh, bệnh gan thận
1.2. Khám lâm sàng
- Tìm dấu hiệu cấp cứu và xử trí cấp cứu ngay khi trẻ có một trong các dấu hiệu sau:
- Tắc đường thở, cơn ngưng thở, tím tái, sốc, co giật
- Đánh giá mức độ tri giác theo thang điểm:
+ Mức độ tri giác được đánh giá nhanh bởi thang điểm AVPU
- A (alert): trẻ tỉnh
- V (voice): đáp ứng với lời nói
- P (pain): đáp ứng với kích thích đau
- U (unconscious): hôn mê.
+ Hoặc dựa vào thang điểm Glasgow cho trẻ em (bảng 1): Trẻ hôn mê khi điểm tổng cộng theo thang điểm Glasgow <= 10 điểm, Glasgow < 8 điểm thường nặng, tử vong cao.
+ Khám đầu cổ và thần kinh:
- Dấu hiệu chấn thương đầu
- Cổ cứng, thóp phồng
- Kích thước đồng tử và phản xạ ánh sáng.
- Dấu thần kinh khu trú
- Tư thế gồng cứng mất võ, mất não
- Dấu hiệu tăng áp lực nội sọ: đồng tử không đều, gồng cứng, tam chứng
+ Cushing: mạch chậm, huyết áp cao, nhịp thở bất thường, phù gai thị
+ Khám toàn diện:
- Lấy dấu hiệu sinh tồn (mạch, nhiệt độ, huyết áp), đo độ bảo hòa oxy (SpO2)
- Vàng da, ban máu, thiếu máu, gan lách to, phù .
2. Cận lâm sàng
- Xét nghiệm thường qui:
- Công thức máu, ký sinh trùng sốt rét (ở những nơi lưu hành sốt rét)
- Đường huyết, điện giải đồ, tổng phân tích nước tiểu
- Chọc dò tủy sống, chống chỉ định khi: suy hô hấp, sốc, rối loạn đông máu, tăng áp lực nội sọ.
- Xét nghiệm khi đã định hướng chẩn đoán:
- Siêu âm não xuyên thóp (u não, xuất huyết não).
- Chức năng đông máu (xuất huyết não màng não, rối loạn đông máu).
- Chức năng gan, thận (bệnh lý gan, thận).
- X quang tim phổi (bệnh lý tim, phổi).
- Tìm độc chất trong dịch dạ dày, máu, nước tiểu (ngộ độc).
- CT scanner não ( tụ máu, u não, áp xe não)
- Điện não đồ (động kinh, viêm não Herpes)
Bảng 1. Thang điểm Glasgow chẩn đoán mức độ hôn mê ở trẻ em
| Trẻ trên 2 tuổi | Trẻ dưới 2 tuổi | Điểm |
| Trạng thái mắt | ||
| Mở tự nhiên Mở khi gọi Mở khi đau Không đáp ứng |
Mở tự nhiên Phản ứng với lời nói Phản ứng với kích thích đau Không đáp ứng |
4 3 2 1 |
| Đáp ứng vận động tốt nhất | ||
| Làm theo yêu cầu Kích thích đau: Định vị nơi đau Tư thế co khi kích thích đau Tư thế co bất thường Tư thế duỗi bất thường Không đáp ứng |
Theo nhu cầu Kích thích đau: Định vị được nơi đau Co tay đáp ứng kích thích đau Tư thế mất vỏ não khi đau Tư thế mất não khi đau Không đáp ứng |
6 5 |
| Đáp ứng ngôn ngữ tốt nhất | ||
| Định hướng và trả lời đúng Mất định hướng và trả lời sai Dùng từ không thích hợp Âm thanh vô nghĩa Không đáp ứng |
Mỉm cười, nói bập bẹ Quấy khóc Quấy khóc khi đau Rên rỉ khi đau Không đáp ứng |
5 4 3 2 1 |
3. Chẩn đoán nguyên nhân
Bảng 2. Chẩn đoán nguyên nhân hôn mê trẻ em
| Nguyên nhân | Dấu hiệu lâm sàng – cận lâm sàng |
| Chấn thương sọ não | - Bệnh sử chấn thương đầu - Dấu hiệu thần kinh khu trú |
| Hạ đường huyết | Glucose máu giảm, đáp ứng với Glucose 10% tiêm TM |
| Co giật do sốt | - Tiền sử co giật - Trẻ 6 tháng – 5 tuổi - Tiền sử co giật do sốt - Sốt, co giật toàn thân và ngắn, tỉnh táo sau co giật |
| Sốt rét thể não |
- Vùng dịch tể sốt rét - Thiếu máu, gan lách to, vàng da |
| Viêm màng não mủ |
- Sốt, nôn ói - Cổ cứng, thóp phồng |
| Viêm não |
- Sốt, thường kèm co giật - Đường huyết, Ion đồ bình thường |
| Ngộ độc |
- Tiền sử có uống thuốc, hoá chất - Dấu hiệu lâm sàng đặc hiệu của từng loại ngô độc |
| Sốc |
- Mạch nhanh nhẹ, huyết áp tụt hoặc bằng 0 thời gian đổ đầy mao mạch chậm (refill) > 3 giây - Sốc kéo dài |
| Viêm cầu thận cấp | Huyết áp cao - Phù mặt chi , tiểu ít - Nước tiểu: Hồng cầu (+) |
| Tiểu đường tăng Ketone -acide | - Đường huyết cao - Tiền sử tiểu đường hoặc uống nhiều , tiểu nhiều. - Dâu hiệu mất nước, thở nhanh sâu |
4.ĐIỀU TRỊ
1. Nguyên tắc điều trị
- Bảo đảm thông khí và tuần hoàn.
- Phát hiện các bệnh lý ngoại thần kinh.
- Điều trị nguyên nhân.
- Điều trị nâng đỡ và phòng ngừa biến chứng.
2. Tại tuyến cơ sở
- Thông đường thở: hút đàm nhớt, nằm ngiêng, đặt ống thông miệng hầu khi thất bại với ngửa đầu nâng cằm và hút đàm nhớt.
- Đặt nội khí quản bóp bóng giúp thở nếu ngưng thở hoặc cơn ngừng thở.
- Thở oxy duy trì SaO2 92 - 96%
- Nếu Glucose máu < 40 mg% hoặc nghi ngờ hạ đường huyết tiêm Glucose 10%
- Trẻ sơ sinh: Dextrose 10% 2 ml/kg TMC.
- Trẻ lớn: Dextrose 30% 2 ml/kg TMC.
- Co giật: Dizepam bơm hậu môn 0,1ml/kg/lần với ống tiêm 1ml gỡ bỏ kim đưa sâu vào hậu môn 4cm.
- Chuyển tuyến trên nếu bệnh nhân hôn mê do chấn thương đầu, hoặc không tỉnh lại sau khi cấp cứu
2. Tuyến huyện, tuyến tỉnh, tuyến trung ương
- Điều trị như tuyến cơ sở
- Thở máy nếu có suy hô hấp
- Truyền dịch chống sốc nếu có:
- Truyền dịch Lactate Ringer hay Normal saline 20 ml/kg/giờ và các thuốc tăng sức co bóp cơ tim (Dopamine, Dobutamine) để duy trì huyết áp ổn định.
- Tránh truyền quá nhiều dịch có thể gây phù não và tăng áp lực nội sọ.
- Chống phù não nếu có
- Điều trị nguyên nhân:
- Hạ đường huyết: dung dịch Gluose 10%
- Ngộ độc Morphin: Naloxone 0,1 mg/kg tối đa 2g TM
- Sốt rét: Artesunate (tiêm tĩnh mạch)
- Viêm màng não kháng sinh tĩnh mạch
- Viêm não do Herpes: Acyclovir TM.
- Phẫu thuật sọ não lấy khối máu tụ khi có chỉ định
- Truyền dịch
- 2/3 nhu cầu để tránh phù não do tiết ADH không thích hợp.
- Natri: 3mEq/100 ml dịch, Kali 1-2 mEq/100 ml dịch
- Dung dịch thường chọn là Dextrose 5-10% trong 0,2-0,45% saline.
- Dinh dưỡng
- Trong giai đoạn cấp khi có chống chỉ định nuôi ăn qua sonde dạ dày thì trong 3 ngày đầu chỉ cần cung cấp glucose và điện giải.
- Cần nhanh chóng cho ăn qua sonde dạ dày nếu không có chống chỉ định, chia làm nhiều bữa ăn nhỏ giọt chậm, nếu cần nuôi ăn tĩnh mạch một phần.
- Tập vật lý trị liệu, vật lý trị liệu hô hấp
- Theo dõi: dấu hiệu sinh tồn, mức độ tri giác, kích thước đồng tử mỗi 3 giờ trong 24 giờ đầu, sau đó mỗi 6 giờ.
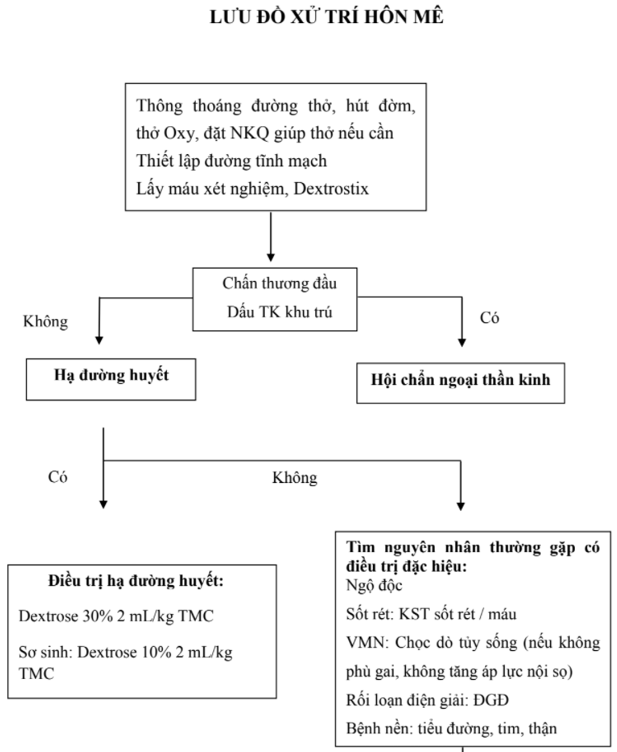

CO GIẬT
1. ĐẠI CƯƠNG
Co giật là một cấp cứu thần kinh thường gặp nhất ở trẻ em. Trong đó nặng nhất là cơn co giật liên tục khi cơn co giật cục bộ hay toàn thể kéo dài trên 30
phút hay nhiều cơn co giật liên tiếp nhau không có khoảng tỉnh. Biến chứng co giật là thiếu oxy não, tắc nghẽn đường thở gây tử vong.
Nguyên nhân của co giật rất đa dạng, thường gặp nhất ở trẻ em là sốt cao co giật.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh
- Tiền sử:
- Sốt cao co giật
- Động kinh
- Rối loạn chuyển hóa.
- Chấn thương đầu.
- Tiếp xúc độc chất.
- Phát triển tâm thần vận động.
- Bệnh sử:
- Sốt, tiêu chảy, bỏ ăn.
- Tính chất cơn giật: toàn thể, cục bộ toàn thể hóa hay khu trú, thời gian cơn giật.
b. Khám lâm sàng
- Tri giác.
- Dấu hiệu sinh tồn: mạch, huyết áp, nhiệt độ, nhịp thở, tím tái, SaO2.
- Dấu hiệu tổn thương ngoài da liên quan đến chấn thương.
- Dấu hiệu thiếu máu.
- Dấu hiệu màng não: cổ cứng, thóp phồng.
- Dấu hiệu thần kinh khu trú.
c. Cận lâm sàng
- Công thức máu, ký sinh trùng sốt rét.
- Ngoại trừ sốt cao co giật, các trường hợp khác:
- Đường huyết, Dextrostix, ion đồ
- Chọc dò tủy sống: sinh hoá, tế bào, vi trùng, Latex, IgM. Huyết thanh
- chẩn đoán viêm não (HI, Mac Elisa), virus
- EEG (nghi động kinh),
- Echo não xuyên thóp
- CT scanner não nếu nghi ngờ tụ máu, u não, áp xe não mà không làm được siêu âm xuyên thóp hoặc siêu âm có lệch M-echo.
3. ĐIỀU TRỊ:
3.1. Nguyên tắc điều trị
- Hỗ trợ hô hấp: thông đường thở và cung cấp oxy.
- Cắt cơn co giật.
- Điều trị nguyên nhân.
3.2. Điều trị ban đầu
a. Hỗ trợ hô hấp:
- Đặt bệnh nhân nằm nghiêng, đầu ngữa.
- Đặt cây đè lưỡi quấn gạc (nếu đang giật).
- Hút đàm.
- Cho thở oxygen để đạt SaO2 92-96%.
- Đặt NKQ giúp thở nếu thất bại với oxygen hay có cơn ngưng thở.
b. Cắt cơn co giật:
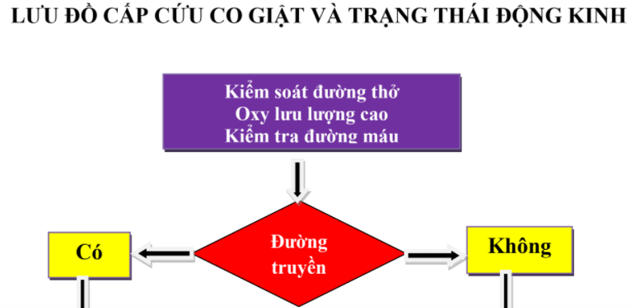
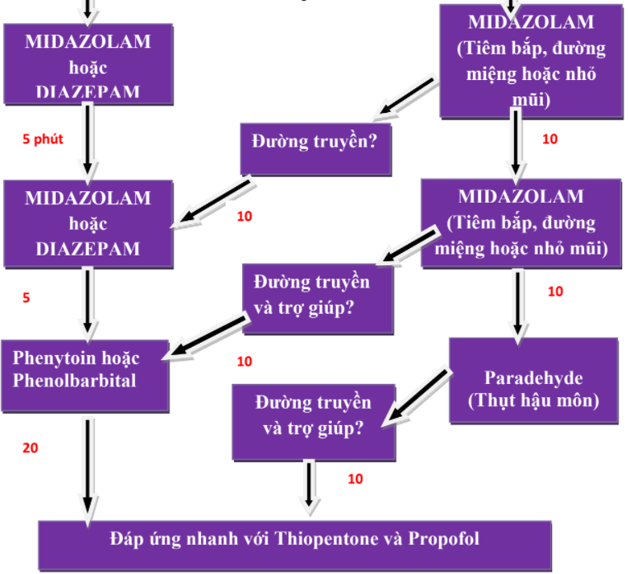
- Diazepam: 0,2 mg/kg/liều TMC, có thể gây ngưng thở dù tiêm mạch hay bơm hậu môn vì thế luôn chuẩn bị bóng và mask giúp thở nhất là khi tiêm mạch
nhanh. Trong trường hợp không tiêm mạch được có thể bơm qua đường hậu môn, liều 0,5mg/kg/liều. Nếu không hiệu quả sau liều Diazepam đầu tiên lập lại liều thứ 2 sau 10 phút, tối đa 3 liều. Liều tối đa: trẻ < 5 tuổi: 5mg; trẻ > 5 tuổi: 10mg.
| Tuổi | Liều bắt đầu Diazepam | |
| TMC (0,2mg/kg) | Bơm hậu môn (0,5mg/kg) | |
| < 1 tuổi 1 - 5 tuổi 5 – 10 tuổi > 10 tuổi |
1 – 2 mg 3 mg 5 mg 5 – 10 mg |
2,5 – 5 mg 7,5 mg 10 mg 10 – 15 mg |
- Chuyển Hồi sức ngay khi dùng Diazepam tổng liều 1mg/kg mà chưa cắt cơn giật
- Hoặc Midazolam liều 0,2 mg/kg/lần TM chậm. Nếu không áp ứng có thể lập lại liều trên. Liều Midazolam truyền duy trì: 1g/kg/phút tăng dần đến khi có đáp ứng không quá 18g/kg/phút
- Trẻ sơ sinh ưu tiên chọn lựa Phenobarbital 15-20 mg/kg truyền tĩnh mạch trong 30 phút. Nếu sau 30 phút còn co giật có thể lập lại liều thứ hai 10 mg/kg.
c. Điều trị nguyên nhân:
- Co giật do sốt cao: Paracetamol 15 - 20 mg/kg/liều tọa dược.
- Hạ đường huyết:
- Trẻ lớn: Dextrose 30% 2ml/kg TM.
- Trẻ sơ sinh: Dextrose 10% 2 ml/kg TM.
- Sau đó duy trì bằng Dextrose 10% TTM.
- Hạ natri máu: Natri chlorua 3% (xem bài hạ Natri máu)
- Tăng áp lực nội sọ nếu có (xem bài hôn mê)
- Nguyên nhân ngoại khoa như chấn thương đầu, xuất huyết, u não: hội chẩn ngoại thần kinh
3.3. Điều trị tiếp theo
Nếu co giật vẫn tiếp tục hoặc tái phát:
- Phenytoin 15-20 mg/kg truyền tĩnh mạch chậm trong 30 phút tốc độ 0,5
- 1 mg/kg/phút, pha trong Natri Chlorua 9‰, nồng độ tối đa 10mg/ml. Cần monitor ECG, huyết áp để theo dõi biến chứng loạn nhịp và tụt huyết áp. Liều duy trì 5-10 mg/kg/ngày TMC chia 3 lần. Phenytoin dạng tiêm hiện chưa có tại các bệnh viện.
- Nếu không có Phenytoin: Phenobarbital 20 mg/kg TMC trong vòng 15- 30 phút qua bơm tiêm, cần lưu ý nguy cơ ngưng thở sẽ gia tăng khi phối hợp Diazepam và Phenobarbital. Liều duy trì 3-5 mg/kg/ngày, chia 2 lần.
- Midazolam: tấn công 0,2 mg/kq sau đó duy trì 1mcg/kg/phút, tăng liều dần để có đáp ứng (tối đa 18mcg/kg/phút)
- Nếu vẫn thất bại dùng: Diazepam truyền tĩnh mạch
- Khởi đầu: liều 0,25mg/kg TM
- Sau đó: 0,1mg/kg/giờ TTM qua bơm tiêm tăng dần đến khi đạt hiệu quả, liều tối đa 2 - 3mg/giờ.
- Xem xét việc dùng Pyridoxine TM (Vitamin B6) ở trẻ < 18 tháng co giật mà không sốt và không đáp ứng với các thuốc chống co giật. Một số ca có đáp ứng sau 10 – 60 phút
- Phương pháp gây mê: khi tất cả các thuốc chống động kinh trên thất bại, thuốc được chọn là Thiopental (Penthotal) 5 mg/kg TM chậm qua bơm tiêm. Sau đó truyền duy trì TM 2-4mg/kg/giờ qua bơm tiêm. Chỉ dùng Thiopental nếu có phương tiện giúp thở và cần theo dõi sát mạch, huyết áp, CVP (8-12 cmH20). Cần theo dõi sát nếu có dấu hiệu suy hô hấp thì đặt nội khí quản giúp thở ngay.
- Thất bại với Thiopenthal có thể dùng thêm thuốc dãn cơ như Vecuronium 0,1 - 0,2mg/kg/liều TMC và phải đăt NKQ giúp thở.
- Trường hợp không có thiopenthal, có thể chọn propofol thay thế, liều 1- 3mg/kg TMC 3-5 phút
4. THEO DÕI VÀ TÁI KHÁM
4.1.Theo dõi:
- Tri giác, mạch, huyết áp, nhịp thở, nhiệt độ, SaO2.
- Tìm và điều trị nguyên nhân.
- Theo dõi các xét nghiệm: đường huyết, ion đồ khi cần.
VIÊM PHỔI LIÊN QUAN ĐẾN THỞ MÁY
Viêm phổi liên quan đến thở máy (VAP) là tình trạng nhiễm trùng mới ở phổi xuất hiện trên những bệnh nhân:
- Đang thở máy sau ít nhất 48 giờ kể từ khi đặt ống nội khí quản hoặc
- Trong vòng 48 giờ sau khi thoát máy thở.
Tùy thời điểm xuất hiện viêm phổi bệnh viện có 2 loại:
- Viêm phổi bệnh viện sớm: xuất hiện trong vòng 4 ngày đầu của nhệp viện.
- Viêm phổi bệnh viện muộn: xuất hiện trể từ ngày thứ 5 sau nhập viện.
2. TIÊU CHUẨN XÁC ĐỊNH VIÊM PHỔI LIÊN QUAN ĐẾN THỞ MÁY
Xác định Viêm phổi liên quan đến thở máy (Ventilatior Associated Pneumonia-VAP) ở trẻ em.
2.1. Tiêu chuẩn X Quang phổi
Với những bệnh nhân có bệnh tim phổi như ARDS, loạn sản phổi-phế quản, bệnh phổi tắc nghẽn mãn tính hoặc phù phổi thì cần ít nhất hai phim Xquang, trường hợp không có tình trạng nói trên cần ít nhất một hơn phim Xquang có hình ảnh thâm nhiễm mới hoặc tiến triển, hình ảnh đông đặc phổi hoặc hang phổi, mờ rốn phổi.
2.2. Quá trình trao đổi khí xấu đi
Giảm độ bão hoà oxy, tăng nhu cầu oxy, tăng các thông số máy thở hoặc phải vào lại máy
2.3. Tiêu chuẩn lâm sàng và xét nghiệm
Có ít nhất ba trong số các tiêu chuẩn sau
- Thân nhiệt không ổn định (>38oC ; <36,5oC) không rõ nguyên nhân
- Giảm BC (<4000WBC/mm3) hoặc tăng BC (≥15000WBC/mm3 và lệch trái ≥10%)
- Xuất hiện đờm mủ mới hoặc thay đổi đặc tính đờm, hoặc tăng tiết đường hô hấp hoặc tăng nhu cầu hút dịch
- Ngừng thở, thở nhanh, phập phồng cánh mũi và rút lõm lồng ngực hoặc thở rên
- Khò khè, ran ẩm hoặc ran ngáy.
- Ho mới xuất hiện hoặc ho nặng lên
- Nhịp tim chậm (<100lần/phút) hoặc nhanh (>170lần/phút)
- Kết quả nuôi cấy dương tính (Máu, NKQ, Dịch rửa phế quản...).
3. CĂN NGUYÊN VI KHUẨN
3.1 Tác nhân viêm phổi bệnh viện sớm: thường do các vi khuẩn còn nhạy kháng sinh.
- Streptococcus pneumoniae.
- Haemophilus influenzae.
- Staphyloccocus aerus nhạy Methicillin.
3.2. Tác nhân viêm phổi bệnh viện muộn: thường do các vi khuẩn đề kháng kháng sinh hoặc đa kháng.
- Vi khuẩn Gram (-) chiếm đa số các trường hợp:
- Klesiella pneumoniae.
- Pseudomonas aeruginosa.
- Acinetobacter species.
- Staphyloccocus aerus kháng Methicillin (MRSA), tỉ lệ vào khoảng 25%.
4. XÉT NGHIỆM
4.1. Công thức máu.
4.2. X-quang phổi.
4.3.Hút đờm qua khí quản hoặc nội khí quản: soi trực tiếp, cấy vi khuẩn, kháng sinh đồ.
Cấy định lượng dương tính khi:
- Mẫu đờm qua nội khí quản ≥ 106 khóm vi khuẩn.
- Mẫu dịch rửa phế quản khi ≥ 104 khóm vi khuẩn.
4.4.Cấy máu.
5. ĐIỀU TRỊ
5.1. Kháng sinh:
- Thời gian điều trị kháng sinh trung bình 14 ngày.
- Chọn lựa kháng sinh tùy theo thời điểm xuất hiện viêm phổi và mức độ nặng của viêm phổi:
+ Viêm phổi sớm hoặc viêm phổi mức độ trung bình:
- Cephalosporin thế hệ 3 (Cefotaxim hoặc Ceftriaxon). Hoặc
- Quinolon (Ciprofloxacin/Pefloxacin).
+ Viêm phổi muộn hoặc viêm phổi mức độ nặng (viêm phổi có chỉ định đặt nội khí quản hoặc viêm phổi kèm sốc) hoặc nguy cơ nhiễm vi khuẩn đa
kháng.
- Cephalosporin kháng Pseudomonas (Ceftazidim hoặc Cefepim). Hoặc
- Carbapenem kháng Pseudomonas (Imipenem hoặc Meropenem). Carbapenem được chọn lựa trong trường hợp ESBL dương tính hoặc Acinetobacter.
- Hoặc Betalactam/ức chế Beta lactamase (Ticarcilin/clavilunat).
- Hoặc Cephalosprin thế hệ 3/ức chế Beta lactamase (Cefoperazon-Sulbactam).
- Phối hợp với: Aminogluycosid hoặc Quinolon (Ciprofloxacin/Pefloxacin).
- Thêm Vancomycin nếu nghi tụ cầu.
- Lưu ý:
- Vi khuẩn Gram (-) đa kháng: xem xét truyền tĩnh mạch kháng sinh Carbapenem kéo dài từ 3 – 4 giờ để làm tăng thời gian kháng sinh trên nồng độ ức chế tối thiểu để tăng mức độ diệt khuẩn.
- Vi khuẩn Acinetobacter đa kháng, kháng tất cả kháng sinh: phối hợp thêm Colistin (Colistin độc thận).
5.2. Sớm rút nội khí quản nếu có chỉ định.
5.3. Thở không xâm nhập NCPAP.
6. CÁC BIỆN PHÁP PHÒNG NGỪA VIÊM PHỔI THỞ MÁY
- Cho bệnh nhân thoát máy ngay khi có thể
- Là biện pháp phòng ngừa hữu hiệu nhất là cho bệnh nhân thoát máy. Có quy trình cai máy.
- Đặt đầu giường của bệnh nhân
- Cao từ 15-30 độ, trừ khi tình trạng bệnh nhân không cho phép. Dây thở ra của máy thở từ trạc nối chữ Y để thấp hơn miệng bệnh nhân để dịch tiết khôngmchảy trở lại phổi bệnh nhân qua ống nội khí quản
- Chăm sóc răng miệng
- Vệ sinh răng, khoang miệng bệnh nhân 4 lần một ngày bằng bàn chải đánh răng hoặc gạc sạch với dung dich chlohexidine 0.1- 0.2% , chỉ nên dùngmdung dịch có tính sát khuẩn đối với trẻ trên 6 tuổi, nước muối sinh lý với trẻ dưới 6 tuổi. Cần hút hầu họng liên tục trong toàn bộ quá trình làm sạch này.
- Vệ sinh tay
- Bằng dung dịch xà phòng sát khuẩn với nước hoặc bằng dung dịch sát khuẩn tay nhanh trước và sau khi tiếp xúc với bệnh nhân hoặc hệ thống máy thở.
- Hút nội khí quản
Tốt nhất là sử dụng hệ thống hút kín có hút liên tục dưới thanh môn. Hút nội khí quản mở là một quy trình cần hai nhân viên.
- Đảm bảo rằng máy tạo ẩm đã được bật, nên đặt ở nhiệt độ là 38°C . Không dùng nước muối sinh lý khi hút nội khí quản trừ khi ống nội khí quản bị tắc nhưng cũng chỉ sử dụng với lượng tối thiểu.
- Mỗi bệnh nhân cần có một bộ dụng cụ hút riêng bao gồm cả máy và dây ống hút. Thay dây và bình hút hàng ngày.
- Tốt nhất là nên dùng các loại catheter chuyên biệt khi hút: trong lòng ống nội khí quản, miệng và vùng hầu họng.
- Vệ sinh tay, đi găng khi hút nội khí quản, các đầu dây máy thở và ống nội khí quản phải được đảm bảo vô trùng trong suốt thời gian tiến hành thủ thuật.
- Loại bỏ nước đọng ở dây thở, bẫy nước
- Chỉ thay ống nội khí quản và dây máy thở sau 14 ngày hoặc khi thấy bẩn (có chất nôn, máu, dịch, mủ...)
- Thường quy kiểm tra thể tích dạ dày tránh để dạ dày căng quá, nên tránh sử dụng thuốc kháng axit và kháng histamin nhóm 2 trong dự phòng viêm loét dạ dày. Nếu cần nên thay bằng sucralfate.
- Khử khuẩn mức độ cao hoặc tiệt khuẩn tất cả các dụng cụ hô hấp dùng cho bệnh nhân. Làm vệ sinh bề mặt các dụng cụ bao gồm cả máy thở bằng hóa chất khử khuẩn thích hợp mỗi ca trực.
NHIỄM KHUẨN HUYẾT TRÊN BỆNH NHÂN ĐẶT CATHETER MẠCH MÁU
1. ĐỊNH NGHĨA
Là tình trạng nhiễm khuẩn máu ở bệnh nhân có đặt catheter mạch máu trung tâm hoặc ngoại biên để truyền dịch, lấy máu hoặc kiểm soát huyết động
trong vòng 48 giờ trước khi xuất hiện nhiễm khuẩn máu và đáp ứng một trong các tiêu chuẩn sau:
2. TIÊU CHUẨN XÁC ĐỊNH
* Nhiễm khuẩn máu lâm sàng: Áp dụng một trong hai tiêu chuẩn sau:
- Tiêu chuẩn 1:
- Lâm sàng: bệnh nhân có ít nhất 1 hoặc nhiều dấu hiệu trong số những triệu chứng dưới đây mà không tìm ra nguyên nhân nào khác: sốt (> 38oC), tụt huyết áp (HA tâm thu < 90 mmHg), vô niệu (<20ml/giờ).
- Tiêu chuẩn 2:
- Lâm sàng: bệnh nhân ≤ 1 tuổi, có ít nhất 1 trong các dấu hiệu hoặc triệu chứng dưới đây: sốt (đo hậu môn > 38oC), hạ thân nhiệt (đo hậu môn < 36oC), ngừng thở, tim đập chậm mà không tìm ra nguyên nhân nào khác
- Cả 2 tiêu chuẩn đều kèm thêm điều kiện sau:
- Không thực hiện cấy máu hoặc không tìm ra tác nhân gây bệnh hoặc kháng nguyên của chúng từ máu
- Không có nhiễm khuẩn tại vị trí khác
- Bác sĩ cho chẩn đoán và điều trị kháng sinh theo hướng nhiễm khuẩn máu.
3. NHIỄM KHUẨN MÁU CÓ KẾT QUẢ PHÂN LẬP VI SINH DƯƠNG TÍNH
Áp dụng một trong hai tiêu chuẩn sau:
- Tiêu chuẩn 1: có tác nhân gây bệnh được phân lập từ 1 hoặc nhiều lần cấy máu và tác nhân này không liên quan tới vị trí nhiễm trùng khác
- Tiêu chuẩn 2: có ít nhất 1 trong các dấu hiệu hoặc triệu chứng dưới đây:
- Sốt ( >38oC)
- Ớn lạnh
- Tụt huyết áp
và kèm theo ít nhất 1 trong các dấu hiệu (**) sau:
- Phân lập được vi khuẩn thường trú trên da từ 2 hoặc nhiều lần cấy máu. 2 lần cấy máu này phải riêng biệt và cách nhau trong vòng 48 giờ và cho kết quả kháng sinh đồ như nhau.
- Phân lập được vi khuẩn thường trú trên da ít nhất 1 lần cấy máu ở bệnh nhân tiêm truyền mạch máu và điều trị kháng sinh hoặc tìm thấy antigen trong máu (H. Influenzae, S. Pneumoniae...)
- Ghi chú: Tiêu chuẩn 2 đối với trẻ ≤ 1 tuổi có ít nhất 1 trong các dấu hiệu hoặc triệu chứng dưới đây: sốt > 38oC, hạ thân nhiệt <36oC, ngừng thở, tim đập chậm và có ít nhất 1 trong các dấu hiệu (**) nói trên.
4. TÁC NHÂN
- Vi khuẩn: phần lớn nhiễm khuẩn huyết do Catheter là do tụ cầu.
- S. aureus.
- Coagulase negative Staphylococci.
- Pseudomonas.
- Klebsiella.
- E.coli.
- Nấm Candida thường gặp ở bệnh nhân suy giảm miễn dịch, giảm bạch cầu hạt, truyền dung dịch Lipid.
5. XÉT NGHIỆM
- Công thức máu.
- Soi và cấy mủ nơi tiêm.
- Cấy đầu catheter ngay lúc rút bỏ catheter.
- Cấy máu.
6. ĐIỀU TRỊ
- Thời gian điều trị kháng sinh từ 10 -14 ngày.
- Kháng sinh
+Tụ cầu: Oxacilin hoặc Vancomycin phối hợp Gentamycin.
+ Vi khuẩn Gr (-):
- Cephalosporin thế hệ 3 (Cefotaxim hoặc Ceftriaxon) hoặc Ceftazidin.
- hoặc Quinolon (Ciprofloxacin/Pefloxacin).
- hoặc Carbapenem (Imipenem/Meropenem).
- hoặc Ticarcillin –clavulanic hoặc Cefoperazon – Sulbactam.
+ Phối hợp với Aminoglycosid (Amikacin).
+ Nấm: Amphotericin B hoặc Fluconazon trong 2 tuần.
- Rút bỏ ngay Catheter, chích Catheter nơi khác nếu cần.
- Chăm sóc vết nhiễm khuẩn.
7. CÁC BIỆN PHÁP PHÒNG NGỪA
7.1.Vệ sinh bàn tay
- Vệ sinh bàn tay bằng dung dịch xà phòng sát khuẩn với nước hoặc bằng dung dịch sát khuẩn tay nhanh nếu tay không nhìn thấy vết bẩn.
- Với đặt catheter trung tâm thì nên sát khuẩn lại bằng cồn 70o hoặc cồn trong iodine hoặc trong chlohexidine.
- Phải để tay khô trước khi thực hiện các thao tác tiếp theo.
- Mang găng sạch, nếu đặt catheter trung tâm thì phải sử dụng găng vô trùng
7.2. Chọn vị trí đặt catheter tối ưu
- Nên chọn ở chi trên, tốt hơn chi dưới, tuy nhiên có thể sử dụng mu bàn chân không nên dùng tĩnh mạch trên đầu.
- Đối với catheter trung tâm, nên chọn tĩnh mạch dưới đòn tốt hơn là tĩnh mạch cảnh, tĩnh mạch đùi.
- Ở trẻ em, đặt catheter trung tâm từ các mạch máu ngoại biên được khuyến cáo nhằm làm giảm nguy cơ đưa vi khuẩn trực tiếp vào vòng đại tuần hoàn. Khuyến cáo sử dụng tĩnh mạch nền hơn tĩnh mạch đùi.
7.3. Kỹ thuật đặt và chăm sóc vô khuẩn
- Sử dụng bảng kiểm khi đặt và chăm sóc để đảm bảo rằng thực hiện quy trình đúng.
- Sử dụng hàng rào vô khuẩn: mũ, khẩu trang, găng tay. Nếu là catheter trung tâm thì cần quần áo vô trùng, săng vô trùng phủ từ đầu tới chân chỉ trừ lại vị trí đặt.
- Sử dụng kỹ thuật vô trùng trong toàn bộ quá trình đặt
- Tốt nhất là sát trùng da bằng chlohexidine 2% với trẻ lớn, với trẻ sơ sinh dùng nồng độ 0,5% hoặc iodine 10% trong alcohol trước khi đặt, trong trường hợp không có cồn chuyên dụng, có thể dùng cồn 70o hoặc povidone-iodine và dùng kỹ thuật chà sát phẫu thuật khi sát trùng da
- Lưu ý sát khuẩn kỹ các chỗ nối, chạc ba bằng cồn 70o với thao tác đếm đến 10 trước khi mở.
- Tốt nhất nên sử dụng đường tiêm truyền, lấy máu kín (closed system for infusion)
7.4. Theo dõi và giám sát hàng ngày
- Đánh giá hàng ngày đối với chỉ định rút catheter
- Nếu sử dụng catheter để nuôi dưỡng tĩnh mạch
- Cân nhắc rút catheter khi trẻ ăn qua đường miệng trên 120 ml/kg/ngày
- Nếu trẻ đang được truyền Lipid, cân nhắc dừng truyền Lipid nếu trẻ ăn được trên 2,5 g chất béo/kg/ngày.
- Kiểm tra vị trí đặt, các vị trí nối hàng ngày.
- Sử dụng kỹ thuật vô trùng tiêm truyền, lấy máu
- Giảm số đường truyền vào nếu có thể
- Chuyển tĩnh mach ngắt quãng sang truyền liên tục
- Chuyển thuốc tĩnh mạch sang dạng uống khi lâm sàng cho phép.
CHƯƠNG 3: SƠ SINH
HẠ ĐƯỜNG HUYẾT SƠ SINH
1. KHÁI NIỆM
Hạ đường huyết là một trong những vấn đề thường gặp trong giai đoạn sơ sinh, có thể thoáng qua trong giai đoạn đầu sau sinh. Tuy nhiên hạ đường huyết dai dẳng có thể gây tổn thương não và để lại hậu quả lâu dài.
Hạ đường huyết sơ sinh được xác định khi Glucose huyết của trẻ dưới 2,6 mmol/L (47 mg/dL) (Theo Hiệp hội nhi khoa Mỹ)
Trong một số tài liệu khác có đưa ra các giá trị cụ thể hơn [3]: hạ đường huyết sơ sinh được xác định khi Glucose huyết thanh
- Dưới 2,2 mmol/L (40 mg/dL) trong 24 giờ đầu sau sinh với những trẻ không có triệu chứng và dưới 2,5 mmol/L (45 mg/dL) với những trẻ có triệu chứng.
- Dưới 2,8 mmol/L (50 mg/dL) sau 24 giờ tuổi
Trong tài liệu này chúng tôi sử dụng ngưỡng xác định hạ đường huyết chung cho trẻ sơ sinh khi Glucose huyết thanh < 2,6 mmol/L.
2. NGUYÊN NHÂN
Hạ đường huyết có thể do giảm dự trữ Glycogen và hoặc tăng sử dụng Glucose, tăng Insulin. Có nhiều nguyên nhân:
2.1. Hạ đường huyết do tăng Insulin
- Do thay đổi chuyển hoá của mẹ:
- Truyền đường, thuốc trong thai kỳ
- Bệnh tiểu đường
- Do di truyền bẩm sinh:
- Đột biến gen mã hóa sự điều hòa bài tiết Insulin của tế bào Beta đảo tụy như gen ABCC8, KCNJ11, SUR1, Kir6.2...
- Tăng Insulin thứ phát
- Ngạt
- Hội chứng Beckwith-Wiedemann
- Mẹ điều trị thuốc Terbutaline
- Catheter động mạch rốn sai vị trí: dịch có nồng độ Glucose cao được truyền vào động mạch chậu và động mạch mạc treo tràng trên ở vị trí T11- T12, kích thích tụy tăng tiết Insulin
- Ngừng đột ngột dịch truyền Glucose cao
- Sau thay máu với lượng máu có nồng độ Glucose cao
- Khối u sản xuất Insulin (u đảo tụy), tăng sản tế bào Beta tiểu đảo Langerhans.
2.2. Trẻ to so với tuổi thai:
Ngoài nguyên nhân do mẹ tiểu đường, có thể không xác định được nguyên nhân. Là nhóm nguy cơ cao cần được sàng lọc hạ đường huyết.
2.3. Giảm sản xuất/ dự trữ Glucose:
- Chậm phát triển trong tử cung
- Đẻ non
- Chế độ dinh dưỡng không đủ năng lượng
- Cho ăn muộn
2.4. Tăng sử dụng và/hoặc giảm sản xuất Glucose
- Stress chu sinh:
- Nhiễm trùng, sốc, ngạt, hạ thân nhiệt, suy hô hấp, giai đoạn sau hồi sức
- Rối loạn chuyển hoá bẩm sinh
- Carbohydrate (rối loạn chuyển hóa đường galactose, không dung nạp đường fructose )
- Axit amin (bệnh siro niệu MSUD, bệnh nhiễm axit Methylmalonic máu)
- Axit béo (rối loạn chuyển hóa carnitine, thiếu AcylCoA dehydrogenase )
- Rối loạn nội tiết:
- Thiếu hocmon tuyến yên/Glucagon/Cortisol/Adrenaline
- Đa hồng cầu
- Mẹ sử dụng các thuốc chẹn beta ( VD labetalol, propranolol)
3. CHẨN ĐOÁN
3.1. Lâm sàng
- Các triệu chứng lâm sàng thường không đặc hiệu và có thể muộn
- Kích thích/ Run giật/ Co giậ
- Li bì/ Ngơ ngác
- Tiếng khóc bất thường
- Thở rên/ Thở nhanh/ Cơn ngừng thở
- Vã mồ hôi
- Nhịp tim nhanh
- Hạ nhiệt độ
- Trẻ sơ sinh cũng có thể có hạ đường huyết mà không có triệu chứng. Do đó, chú ý hỏi bệnh tìm các thông tin đầy đủ và khám trẻ một cách toàn diện, đặc biệt chú ý đến:
- Trẻ có các triệu chứng nặng( co giật, tím tái, suy hô hấp...) cần phải cấp cứu ngay không?
- Tìm và xác định trẻ có nguy cơ hạ đường huyết để sàng lọc sớm: trẻ có cân nặng khi sinh nặng cân hay quá nhẹ cân so với tuổi thai, trẻ sinh non hay già tháng, trẻ cần điều trị ở NICU ( VD Ngạt, nhiễm trùng), con của mẹ tiểu đường, mẹ được điều trị thuốc chẹn beta, trẻ có đa hồng cầu...
- Khám đầy đủ các cơ quan, chú ý khám thần kinh
3.2. Sàng lọc hạ đường huyết
- Cần làm xét nghiệm Glucose huyết cho tất cả những trẻ sơ sinh có triệu chứng và sàng lọc hạ đường huyết cần thực hiện cho những trẻ sơ sinh bị bệnh và trẻ sơ sinh có nguy cơ.
- Sàng lọc cần thực hiện ngay trong giờ đầu sau sinh, và tiếp tục theo dõi thường quy trong thời gian tiếp theo.
3.3. Xét nghiệm cận lâm sàng
a. Xét nghiệm xác định chẩn đoán:
- Lấy máu xét nghiệm nồng độ Glucose huyết thanh cho xét nghiệm xác định. Xét nghiệm cần được làm sớm để có kết quả chính xác. Lượng Glucose máu sẽ giảm 0,8 – 1,1 mmol/L mỗi giờ nếu mẫu máu để ở nhiệt độ phòng.
- Xét nghiệm nhanh: Test Dextrostix. Lưu ý, lượng Glucose trong máu toàn phần thấp hơn khoảng 15% so với Glucose huyết thanh và có thể thấp hơn nữa khi có cô đặc máu.
Cần điều trị ngay khi có kết quả test nhanh này trong khi chờ chẩn đoán xác định từ xét nghiệm sinh hóa ở phòng xét nghiệm. Test nhanh này cần thiết
trong quá trình theo dõi điều trị hạ đường huyết.
b. Xét nghiệm tìm nguyên nhân:
Cần làm cho trường hợp hạ đường huyết dai dẳng (khi hạ đường huyết nặng có co giật hoặc thay đổi ý thức ở một trẻ không có bệnh gì khác hoặc trẻ
cần duy trì tốc độ truyền đường > 8- 10 mg/kg/phút để duy trì Glucose huyết thanh trên 2,8 mmol/L và kéo dài trên 1 tuần )
- Insulin huyết thanh xét nghiệm đồng thời với Glucose huyết thanh
- Cortisol
c. Trường hợp hạ đường huyết dai dẳng với insulin huyết bình thường, cần xem xét các xét nghiệm
- Hormone tăng trưởng (GH), ACTH, T4, TSH
- Glucagon
- Amino acid huyết thanh, niệu. Acid hữu cơ niệu
- Xét nghiệm gen
4. XỬ TRÍ
4.1. Xử trí ngay các tình trạng cần cấp cứu:
Như co giật, tím tái, suy hô hấp... nếu có.
4.2. Điều chỉnh đường huyết:
- Mục tiêu duy trì Glucose huyết thanh ≥ 2,6 mmol/L trong ngày đầu sau sinh và ≥ 2,8 mmol/L trong những ngày sau.
- Điều chỉnh đường huyết được thực hiện từng bước tuỳ theo mức độ hạ đường huyết, có hoặc không có triệu chứng như sau:
4.2.1. Điều chỉnh chế độ ăn:
Áp dụng cho mức Glucose huyết thanh từ 2 – 2,6mmo/L và không có triệu chứng.
- Bú mẹ sớm ngay sau sinh. Trẻ có nguy cơ cần được cho ăn sớm ngay trong giờ đầu sau sinh và sàng lọc Glucose huyết sau đó 30 phút.
- Nếu trẻ không thể bú mẹ thì vắt sữa và cho trẻ ăn bằng phương pháp thay thế, lượng ăn đủ theo nhu cầu trong ngày.
- Có thể tăng cường bữa ăn 12 bữa/ngày.
- Theo dõi đường huyết trước ăn.
4.2.2. Truyền dịch:
- Chỉ định cho các trường hợp hạ đường huyết
- Trẻ có triệu chứng.
- Glucose huyết < 1,4 mmol/L
- Glucose huyết < 2,2 mmol/L (40mg/dL) sau khi đã được điều chỉnh bằng chế độ ăn.
- Trẻ không ăn được.
- Với mức Glucose < 1,4 mmol/L cần tiêm tĩnh mạch dịch glucose 10%, 2ml/kg trong 1 phút, sau đó truyền dịch.
- Tốc độ truyền đường ( GIR) 6 – 8 mg/kg/phút, truyền dung dịch có nồng độ Glucose 10% liều duy trì 80- 120 ml/Kg/ngày.
+ Nên dùng 2 nồng độ đường ngoại biên là 10% và 12%.
+ Tốc độ dịch truyền là:
- Dung dịch Glucose 10%: 0,6 x CN x GIR
- Dung dịch Glucose 12%: 0,5 x CN x GIR
- Theo dõi Glucose huyết 3 giờ/ lần cho đến khi đường được > 2,6 mmol/L ở 2 lần xét nghiệm liên tiếp.
- Nếu Glucosse còn thấp, tăng dần lượng dịch hoặc nồng độ Glucose. Dịch có nồng độ glucose dưới 12,5% cho phép truyền TM ngoại biên, dịch
truyền có nồng độ Glucose trên 12,5% cần truyền TM trung tâm ( TMTT) , do đó cần điều trị tại những cơ sơ y tế có thể đặt được TMTT.
4.2.3. Hạ đường huyết dai dẳng:
- - Nếu kéo dài trên 2 ngày với tốc độ truyền đường đến 12mg/kg/phút, có thể phải điều trị thuốc Diazocid hoặc Hydrocortisone và cần phải tìm căn nguyên để điều trị (Xét nghiệm Insulin và cortisol máu trước khi điều trị Glucocorticoid). Liều Hydrocortisone 5 mg/kg/ngày, chia 2 lần, tiêm TM hoặc uống.
- Glucocagon: có thể cần ( hiếm) khi đã sử dụng Glucocorticoid mà không hiệu quả.
- Việc sử dụng Diazocid hoặc Glucagon cần được hội chẩn với chuyên khoa nội tiết .
4.2.4. Theo dõi khi Glucose huyết bình thường
- Nếu Glucose huyết thanh ổn định với điều trị truyền TM:
- Bắt đầu cho ăn 20ml/Kg/ngày
- Tăng dần lượng ăn và giảm dần dịch truyền cho đến khi ăn được hoàn toàn.
- Kiểm tra Glucose huyết sau mỗi khi thay đổi điều trị, lưu ý kiểm tra đường huyết trước ăn.
4.3. Điều trị theo nguyên nhân
Trường hợp hạ đường huyết dai dẳng với nhu cầu tốc độ truyền đường trên 8 mg/kg/phút kéo dài trên 1 tuần cần có hội chẩn với chuyên khoa nội tiết
để có điều trị thích hợp cho những trường hợp hạ đường huyết do một số nguyên nhân không thường gặp.
TĂNG ĐƯỜNG HUYẾT SƠ SINH
Tăng đường huyết được xác định khi Glucose máu > 6,9mmol/L (125 mg/dL) hay Glucose huyết thanh của trẻ trên 8 mmol/L (145 mg/dL) .
Hậu quả của tăng đường huyết: Tăng tỉ lệ mắc bệnh và tỉ lệ tử vong trẻ sơ sinh, suy giảm miễn dịch, tăng nguy cơ nhiễm trùng, chậm lành vết thương, tăng nguy cơ bệnh lý võng mạc, tăng nguy cơ xuất huyết não.
2. NGUYÊN NHÂN
2.1. Tăng đường huyết do truyền Glucose vào quá nhiều.
Lượng Glucose cung cấp > 4-5 mg/Kg/phút cho trẻ sinh non< 1000gr có thể gây tăng Glucose huyết.
2.2. Do thuốc:
Thuốc hay gây tăng Glucose huyết nhất là steroid. Ngoài ra, có thể là caffeine, theophylin, phenytoin và diazoxide.
2.3. Trẻ cân nặng cực thấp < 1000gr:
Tình trạng tăng đường huyết do kém đáp ứng với insuline, giảm tiết insulin, không kiểm soát sản xuất glucose ở gan và tình trạng đáp ứng với stress ở trẻ sinh non.
2.4. Truyền Lipid:
Acid béo tự do có liên quan với tăng đường huyết.
2.5. Nhiễm trùng:
Giảm sản xuất insulin và giảm sử dụng glucose ở ngoại biên, các hormon “stress” như cortisol và catecholamine tăng lên trong nhiễm trùng).
2.6. Trẻ sinh non bị stress:
Những trẻ sinh non thở máy hoặc chịu nhiều thủ thuật gây đau thường tăng Glucose nội sinh do những hormone “stress” tăng
2.7. Thiếu oxy:
Có thể do tăng sản xuất đường nhưng sử dụng glucose ở ngoại biên không thay đổi.
2.8. Sau phẫu thuật:
Do tăng epinephrine, glucocorticoid và glucagon cũng như có thể truyền dịch quá mức.
2.9. Tiểu đường sơ sinh:
Hiếm gặp, thường liên quan đến đột biến gen KCNJ11 mã hóa Kir6.1 hoặc gen ABCC8 mã hóa SUR1.
2.10. Tiểu đường liên quan đến tế bào tuyến tụy:
Thiểu sản tụy, không có tế bào Beta đảo tụy thường gặp ở trẻ nhẹ cân so với tuổi thai đi kèm với các dị tật khác.
2.11.Tăng sản xuất Glucose tại gan
2.12. Protein vận chuyển Glucose chưa phát triển đầy đủ, như GLUT - 4
3. CHẨN ĐOÁN
- Tăng đường huyết thường gặp ở những trẻ sơ sinh cân nặng thấp được truyền dịch nuôi dưỡng tĩnh mạch, nhưng cũng có thể gặp ở những trẻ bệnh nặng.
- Không có triệu chứng lâm sàng đặc hiệu, vấn đề tăng đường huyết thường liên quan đến tăng nồng độ thẩm thấu
- Dấu hiệu mất nước có thể xuất hiện nhanh chóng ở những trẻ sinh non có mất nước vô hình nhiều.
- Tăng đường huyết ở trẻ sơ sinh không có biểu hiện lâm sàng đặc hiệu. Thường gặp trong bệnh cảnh trẻ nhẹ cân, sinh non, nhiễm trùng. Do đó mọi trẻ bệnh cần được kiểm tra đường huyết để chẩn đoán và điều trị.
* Những trẻ sau có nguy cơ tăng đường huyết:
- Sinh non
- Chậm phát triển trong tử cung
- Tăng các hormon stress: truyền các cathecholamin, tăng nồng độ glucocorticoides (dùng corticosteroides trước và sau sinh), tăng nồng độ glucagon.
- Truyền dung dịch glucose tốc độ cao hơn nhu cầu.
- Truyền dung dịch lipid tốc độ cao và sớm.
- Chậm cho ăn qua đường miệng.
- Trẻ sơ sinh tiểu đường thường có biểu hiện nhỏ so với tuổi thai ( SGA), tiểu nhiều, mất nước, nhiễm toan, lớp mỡ dưới da mỏng, chậm lớn, không tăng cân. Xét nghiệm có Glucose huyết tăng, Glucose niệu nhiều, có thể có ceton niệu và nhiễm toan máu. Xét nghiệm Insulin có thể thấp hoàn toàn hoặc tương đối để đáp ứng với tình trạng tăng Glucose.
4. XỬ TRÍ VÀ PHÒNG NGỪA
4.1. Mục tiêu:
Là phòng ngừa và phát hiện sớm tình trạng tăng đường huyết bằng cách kiểm soát tốc độ truyền đường (GIR) và xét nghiệm Glucose huyết, Glucose
niệu
- Với trẻ sinh non cân nặng cực thấp < 1000gr (ELBW) nên bắt đầu với GIR 4- 6 mg/Kg/phút. Theo dõi nồng độ Glucose huyết và cân bằng dịch vào ra để điều chỉnh nồng độ Glucose trong dịch truyền và tốc độ truyền.
- Khi Glucose huyết cao, giảm tốc độ truyền đường GIR (cũng chỉ nên giảm GIR đến 4-6 mg/kg/phút, giảm nồng độ Glucose trong dịch truyền nhưng tránh sử dụng dung dịch có nồng độ Glucose <5%) và theo dõi Glucose huyết.
- Nuôi dưỡng tĩnh mạch đủ acid amin và lipid cho trẻ sinh non cân nặng thấp. Một số aminoacid kích thích tiết Insulin.
- Nuôi dưỡng đường miệng sớm nhất khi có thể, giúp tiết ra một số hormone kích thích tiết Insulin.
4.2 . Điều trị nguyên nhân: gây tăng đường huyết như nhiễm trùng, thiếu oxy, đau, suy hô hấp, ngưng thuốc, ...
4.3. Điều trị Insulin:
Khi Glucose huyết > 14mmol/L (250mg/dL) dù đã giảm tốc độ truyền Glucose và có sự giảm tăng trưởng ở trẻ sơ sinh .
a. Insulin đường tĩnh mạch
- Pha Insulin trong dung dịch Natriclorua 0,9% để đạt nồng độ Insulin 0,1 đơn vị /ml. 2,5 U/kg Insulin regular (tác dụng nhanh) pha trong 25 ml dung dịch Natri clorua 9%o. Bơm tiêm 1ml/giờ = 0,1U/kg/giờ
- Liều tiêm tĩnh mạch: 0,05 – 0,1 đơn vị/Kg mỗi 4-6 giờ theo yêu cầu, tiêm tĩnh mạch trong 15 phút.
- Kiểm tra lại Glucos huyết sau mỗi 30 phút- 1 giờ
- Nếu Glucose huyết vẫn > 11mmol/L (200mg/dL) sau 3 liều Insulin, cân nhắc truyền Insulin liên tục.
- Truyền tĩnh mạch liên tục: 0,01 – 0,1 đơn vị/Kg/giờ, thường bắt đầu với 0,05 đơn vị/Kg/giờ.
- Do sự bám dính của Insulin vào dây truyền plastic, cần mồi Insulin trong dây dịch truyền (>25ml) ít nhất 20 phút vì nếu không sẽ giảm tác dụng của
Insulin (Lượng Insulin có thể chỉ đạt 38% sau 2 giờ chảy qua dây dịch không được mồi Insulin trước) .
- Kiểm tra lại Glucose huyết sau mỗi 30 phút- 1 giờ, điều chỉnh tăng lượng insulin duy trì từ từ để duy trì Glucose huyết ở mức 8,3 – 11 mmol/L (150- 200mg/dL). Khi sự dung nạp Glucose cải thiện, cần giảm nhanh lượng insulin và ngừng để tránh hạ đường huyết.
- Nếu Glucose huyết vẫn > 10mmol/L, tăng liều thêm 0,01 đơn vị/Kg/giờ
- Nếu Glucose huyết > 14 mmol/L, tăng tốc độ truyền Insulin (20 – 50% liều) và theo dõi Glucose huyết mỗi giờ cho đến khi < 10 mmol/L thì duy trì liều Insulin này. Vẫn duy trì GIR 4 – 8 mg/kg/phút. Nếu GIR thấp (gần 4 – 6 mg/kg/phút) và liều Insulin dùng cũng thấp mà vẫn duy trì không tăng đường huyết thì có thể tăng GIR (6 – 8 mg/kg/phút) để cải thiện năng lượng. Khi bệnh nhân dung nạp được GIR 6 – 8 mg/kg/phút với liều Insulin thấp thì có thể ngưng truyền Insulin.
- Nếu Glucose huyết giảm 4,5 – 10 mmol/L khi dùng Insulin liều cao thì giảm 20 – 50% liều dùng Insulin trước đó hoặc tăng GIR nếu liều Insulin không quá cao.
- Nếu hạ đường huyết < 2,8 mmol/L, ngừng Insulin ngay và tiêm tĩnh mạch Glucose 10% 2ml/Kg.
- Cần lưu ý không điều chỉnh giảm đường huyết quá nhanh hay hạ, tăng liên tục. Lưu ý tác dụng Insulin sẽ tăng theo thời gian truyền dù dây dịch truyền đã mồi Insulin.
- Luôn theo dõi đường huyết mỗi 1 – 4 giờ sau khi điều chỉnh liều Insulin vì có nguy cơ hạ đường huyết hoặc tăng đường huyết tái phát.
- Theo dõi Kali huyết
- Theo dõi tình trạng tăng Glucose huyết trở lại.
Những trẻ sơ sinh bị tiểu đường thì sau điều trị ổn đường huyết chuyển sang điều trị Insulin duy trì. Một số trường hợp dùng Sulfonylure sau đó cũng cải thiện tình trạng tăng đường huyết.
b. Insulin lispro tiêm dưới da
- Hiếm khi sử dụng trừ trường hợp tiểu đường, cần hội chẩn với chuyên khoa nội tiết. Liều dùng thông thường 0,03 đơn vị/Kg khi Glucose huyết > 11mmol/L (200 mg/dL)
- Không sử dụng nhiều lần hơn mức 3giờ/lần để tránh hạ đường huyết.
- Thay đổi vị trí tiêm thường xuyên
- Theo dõi Glucose huyết thường xuyên 1 giờ/lần
- Theo dõi điện giải đồ, đặc biệt là Kali huyết 6 giờ/lần trong thời gian đầu.
- Insulin lispro có tác dụng nhanh sau 15- 30 phút và tác dụng cao nhất từ 30 phút – 2,5 giờ.
c. Sulfonylureas uống:
Được sử dụng lâu dài cho trường hợp trẻ tiểu đường có khuyết thiếu Kir6.2 và SUR1.
HỘI CHỨNG HÍT PHÂN SU
1. ĐẠI CƯƠNG.
Phân su là chất màu xanh đen, quánh, cấu trúc bằng biểu mô ruột, lông tơ, nhày và chất tiết của ruột (mật v.v). Phân su là vô khuẩn, đây là yếu tố đầu
tiên phân biệt với phân bình thường. Yếu tố tác động bài tiết phân su của thai trong tử cung gồm: thiếu máu rau thai, tiền sản giật, mẹ cao huyết áp, thiểu ối, mẹ nghiện hút đặc biệt là thuốc lá và cocain. Hít phân su trước hoặc trong khi sinh có thể làm tắc đường thở, cản trở việc trao đổi khí và là nguyên nhân của tình trạng suy hô hấp nặng.
1.1. Định nghĩa
Hội chứng hít phân su (MAS) được định nghĩa là tình trạng suy hô hấp ở trẻ sơ sinh được sinh ra trong nước ối nhuốm phân su.
1.2 Tần suất
Hít phân su chiếm gần 9 - 25 % ở trẻ sơ sinh sống. Gần 5% trẻ sinh ra có nước ối nhuốm phân su sẽ bị hít phân su ( MAS) và gần 50% những trẻ này đòi
hỏi phải thở máy.
2. CHẨN ĐOÁN
2.1. Lâm sàng
Có biểu hiện suy hô hấp ngay sau sinh ở những trẻ có tiền sử nước ối nhuốm phân su:
- Thở rên
- Cánh mũi phập phồng
- Rút lõm lồng ngực
- Nhịp thở nhanh
- Tím tái
- Lồng ngực vồng
- Có thể có rales ẩm hoặc ran phế quản
- Da nhuốm phân su , bong da
- Dây rốn héo
- Có thể có suy dinh dưỡng thai
- Có thể có tràn khí màng phổi hoặc tràn khí trung thất
- Trường hợp nặng có thể có dấu hiệu của tăng áp lực động mạch phổi (PPHN) ở những giờ sau.
2.2. Cận lâm sàng:
- Công thức máu
- Khí máu
- Điện giải đồ, can xi, đường, CRP
- X- quang tim phổi .
- Siêu âm tim khi nghi ngờ có tăng áp lực động mạch phổi.
2.3. Chẩn đoán phân biệt:
2.3.1. Nhịp thở nhanh thoáng qua ở trẻ sơ sinh (TTN):
Thường gặp ở trẻ 34-37 tuần tuổi thai, bệnh cải thiện nhanh. Còn hội chứng hít phân su bệnh thường gặp ở trẻ có tuổi thai trên 41 tuần hoặc suy dinh
dưỡng thai, bệnh thường diễn biến nặng
2.3.2. Hội chứng suy hô hấp cấp: thường xảy ra ở trẻ đẻ non
2.3.3 Viêm phổi:
Một số trường hợp hơi khó phân biệt với MAS. Trong MAS nước ối thường có phân su.
2.3.4. Tim bẩm sinh tím sớm:
Phân biệt với hội chứng hít phân su bằng khám lâm sàng, xquang phổi và siêu âm tim.
2.3.5. Tràn khí màng phổi tiên phát: nước ối không có phân su
3. XỬ TRÍ
3.1. Xử trí ban đầu tại phòng đẻ
- Nếu trẻ sơ sinh khỏe (trẻ khóc to, hồng hào, trương lực cơ tốt), không cần phải hút NKQ chỉ cần hút mũi miệng nếu có dịch ối. Hút mồm trước, hút mũi
sau
-. Nếu trẻ sơ sinh không khỏe: ngay lập tức cần:
- Đặt trẻ ở giường sưởi ấm
- Trì hoãn việc lau khô, kích thích thở, hút dịch dạ dày.
- Đặt ngay NKQ hút trực tiếp dưới đèn soi thanh quản.
- Tránh thông khí áp lực dương bằng mask cho đến khi việc hút phân su qua NKQ được hoàn thành.
3.2. Các xử trí tiếp theo
3.2.1. Hỗ trợ hô hấp
Hỗ trợ hô hấp là biện pháp điều trị quan trọng để duy trì oxy và thông khí, đặc biệt là khi có giảm oxy máu, nhiễm toan và tăng CO2 . Tình trạng này có thể
làm tăng sức trở kháng mạch máu phổi dẫn tới tăng áp lực động mạch phổi. Nên tránh tăng thông khí, kiềm hô hấp và bẫy khí .
- Liệu pháp hỗ trợ oxy trong trường hợp bệnh nhẹ hoặc trung bình để giữ SaO2>90% duy trì PO2 máu động mạch 55->90 mmHg để cung cấp oxy tới các
mô và tránh gây chấn thương phổi.
- Hạn chế giảm oxy máu để tránh gây co thắt mạch máu phổi, gây tăng áp lực động mạch phổi.
- Nên đặt catheter động mạch rốn để theo dõi khí máu và huyết áp, catheter tĩnh mạch rốn để truyền dịch và thuốc.
- Hỗ trợ thông khí: được chỉ định khi khí máu thay đổi:
- Thở CPAP khi thở oxy đòi hỏi nồng độ cao 40% -50% . Thở CPAP cần thận trọng ở những trẻ có tăng thông khí, có thể có bẫy khí .
- Thở máy: mục đích của hỗ trợ thông khí là để đạt tối đa sự thay đổi khí máu và hạn chế tối thiểu chấn thương phổi.
- Đích cần đạt: PaCO2 50-55 mmHg, PaO2: 50 -90 mmHg (SaO2 >90%).
- Có thể sử dụng máy tần số cao ở những trẻ không đáp ứng được với máy thở thường.
- Trường hợp thất bại với thở máy có thể được sử dụng với liệu pháp ECMO
- An thần: những trẻ có hội chứng hít phân su (MAS) có thể có nhịp tự thở gây kích thích chống máy, có thể liên quan đến giải phóng cathecholamine,
tăng sự trở kháng của mạch máu phổi, dày shunt phải - trái làm hạ oxy máu .
- Mục đích: sử dụng thuốc an thần phù hợp để đảm bảo sự thông khí một cách tối ưu nhất trong giai đoạn cấp và kiểm soát việc cai máy .
- Tiêm tĩnh mạch Morphine sulfate: liều khởi đầu 100 – 150 mcg/kg trong 1h. Sau đó duy trì truyền tĩnh mạch từ 10 – 20 mcg/kg/h.
- Tiêm tĩnh mạch Fentanyl (liều 1 – 5 mcg / kg / giờ).
- Nếu có nhịp chống máy, đặc biệt là khi nguyên nhân không xác định (tắc đường thở hoặc tràn khí) có thể sử dụng giãn cơ Pancuronium (0.1mg/kg tĩnh mạch /giờ). Tuy nhiên hạn chế sử dụng thuốc này (nếu có thể) vì những tác dụng không có lợi.
- Surfactant
- Có thể giúp giảm tình trạng suy hô hấp nặng và giảm sự cần thiết phải thở ECMO ở những trẻ thở máy.
- Chỉ định: Bệnh nhân hít phân su phải thở máy với FiO2 cao > 50% và áp lực trung bình đường thở > 10-12 cm H2O.
- Liều lượng surfactant 150 mg/kg..
* Nitric oxide
- Sử dụng khí (iNO) là một sự lựa chọn làm cải thiện oxy máu ở bệnh nhân có liên quan tới tăng áp lực động mạch phổi (xem bài tăng áp lực động mạch phổi).
- Những điều trị khác trong điều trị tăng áp phổi là dùng sildenafil, ức chế phosphodiestarase.
- ECMO: được sử dụng khi trẻ hít phân su không đáp ứng với thở máy, liệu pháp surfactant và iNO. ECMO hỗ trợ tim phổi giảm nguy cơ chấn thương
phổi từ thông khí phổi bằng máy và sử dụng nồng độ oxy cao.
3.2.2. Hỗ trợ tuần hoàn:
Đảm bảo được cung lượng tim và tưới máu mô thích hợp, bao gồm:
- Duy trì thể tích tuần hoàn tốt. Tăng thể tích tuần hoàn bằng nước muối sinh lý 0.9% ở những trẻ huyết áp thấp và tưới máu ngoại biên không tốt.
- Ngừng cho ăn trong trường hợp suy hô hấp nặng, duy trì nuôi dưỡng tĩnh mạch trong 24 giờ đầu sau sinh với việc hạn chế thể tích dịch tới 65ml/kg bao gồm đường 5% và không có điện giải, lượng muối đưa vào để hạn chế nuôi dưỡng ngoại biên tối thiểu và hạn chế phù phổi.
- Có thể truyền khối hồng cầu để tăng tưới máu mô đặc biệt là những bệnh nhân với oxy thấp. Nhìn chung duy trì nồng độ hemoglobin trên 15g/dL (hematocrit trên 40 – 45% ở những bệnh nhân MAS nặng.
- Có thể sử dụng các thuốc vận mạch để hỗ trợ huyết áp ở những bệnh nhân có tăng áp phổi . Dopamin là thuốc thường được lựa chọn. Bắt đầu với liều 2.5 -10 mcg/kg/ phút truyền tĩnh mạch và có thể tăng liều để duy trì huyết áp trung bình ở mức có thể giảm thiểu được shunt phải trái.
3.3.3. Kháng sinh
Vì nguy cơ nhiễm trùng cao và khó phân biệt giữa hội chứng hít phân su và viêm phổi nhiễm khuẩn nên chúng ta bắt đầu cho kháng sinh phổ rộng ampicillin và gentamicin trong lúc chờ đợi kết quả cấy máu.
3.3.4. Corticosteroid
Hiện nay chưa có bằng chứng về hiệu quả của liệu pháp corticosteroid ở những đứa trẻ có hít phân su. Vì vậy sử dụng corticosteroid liệu pháp ở những
bệnh nhân hít phân su không được khuyến cáo sử dùng.
3.3.5.Chống toan
3.3.5. Đảm bảo thân nhiệt
3.3.6. Điều trị các triệu chứng kèm theo.
4. BIẾN CHỨNG
- Tràn khí màng phổi: chiếm 15%- 30 % tổng số bệnh nhân bị hít phân su,dặc biệt ở những bệnh nhân thở máy, có bẫy khí. Chọc hút khí hoặc dẫn lưu khí là cần thiết ở những bệnh nhân này.
- Tăng áp động mạch phổi dai dẳng ở trẻ sơ sinh (PPHN): chiếm 1/3 trong số trẻ hít phân su.
- Giảm chức năng phổi: có 5% trẻ sống phụ thuộc oxy đến 1 tháng tuổi. Chức năng phổi bất thường: bao gồm tăng dung tích cặn chức năng, tần suất bị viêm phổi cao.
- Hậu quả về thần kinh: 20% trẻ có thể có vấn đề về thần kinh.
5. PHÒNG BỆNH
- Quản lý thai nghén tốt, chăm sóc sản khoa, giảm tỷ lệ sinh thai già tháng.
- Theo dõi nhịp tim thai để phát hiện tình trạng thiếu oxy của thai ở những sản phụ có nước ối nhuốm phân su.
- Với những sản phụ có thai ≥ 41 tuần được khuyến cáo can thiệp hơn là theo dõi.
TĂNG ÁP LỰC ĐỘNG MẠCH PHỔI DAI DẲNG Ở TRẺ SƠ SINH
(Persistent Pulmonary Hypertension of the Newborn – PPHN)
1. ĐẠI CƯƠNG
Tăng áp lực động mạch phổi ở sơ sinh là một vấn đề tuy không mới nhưng là một vấn đề cần được quan tâm trong suy hô hấp sơ sinh.
1.1. Định nghĩa PPHN
Tăng áp lực động mạch phổi dai dẳng ở trẻ sơ sinh được định nghĩa là sự thất bại của sự chuyển đổi tuần hoàn bình thường xảy ra sau khi sinh, tồn tại
tuần hoàn bào thai với shunt phải - trái. Biểu hiện bằng sự giảm nồng độ O2 máu thứ phát do có sự tăng cao sức cản mạch máu phổi.
1.2. Dịch tễ PPHN
Xảy ra tỷ lệ 1 đến 2 trường hợp trong 1000 trường hợp sinh ra sống và phổ biến nhất trong những trẻ sơ sinh đủ tháng và già tháng.
1.3. Phân loại - cơ chế bệnh sinh:
- Tái cấu trúc mạch máu phổi: là đặc trưng bệnh của PPHN. Sự phân bố hệ cơ bất thường của các động mạch phế nang gây giảm diện tích thiết diện ngang của giường mao mạch phổi và tăng sự đề kháng mao mạch phổi. Một kích thích có thể tái cấu trúc mạch máu phổi là giảm oxy máu thai. Các tế bào nội mô bị tổn thương vì thiếu oxy giải phóng ra các yếu tố phát triển thể dịch thúc đẩy sự co mạch và phát triển quá mức của lớp áo giữa cơ. Mỗi chất kích hoạt mạch thần kinh và thể dịch có thể góp phần sinh bệnh của PPHN, phản ứng sự giảm oxy máu hoặc cả hai. Các chất này bao gồm các yếu tố kết hợp với hoạt hóa tiểu cầu và sự sản xuất các chất chuyển hóa acid arachidonic. Ức chế NO nội sinh, prostacyclin hoặc sự sản xuất bradykinin và giải phóng các thromboxane (A2 và các chất chuyển hóa, B2) và các leukotriene (C4 và D4) dường như làm trung gian sự đề kháng mạch máu phổi tăng gặp trong nhiễm trùng huyết và/hoặc giảm oxy máu.
- Bệnh nhu mô phổi: bao gồm thiếu surfactant, viêm phổi và các hội chứng hít như hít phân su gây tăng áp phổi do thiếu oxy máu.
- Bất thường sự phát triển phổi: bao gồm loạn sản mao mạch phế nang, thoát vị hoành bẩm sinh và các dạng giảm sản nhu mô phổi khác nhau.
- Viêm phổi và/hoặc nhiễm trùng huyết do vi khuẩn hoặc do virus có thể bắt đầu TAPSS: ức chế sự sản xuất oxide nitric (NO), ức chế cơ tim qua trung gian endotoxin và co mạch phổi kết hợp với giải phóng các thromboxane và các leukotriene.
2. LÂM SÀNG
2.1. Yếu tố nguy cơ
- Yếu tố trước sinh: bao gồm mẹ bị đái tháo đường, nhiễm trùng đường tiểu trong lúc mang thai, sử dụng thuốc ức chế tái hấp thu serotonin chọn lọc (SSRIs), aspirin và thuốc kháng viêm không steroid trong lúc mang thai.
- Yếu tố nguy cơ chu sinh: được báo cáo có liên quan đến TAPSS bao gồm dịch ối nhuộm phân su và những bệnh của mẹ như sốt, thiếu máu và bệnh phổi. Đặc biệt những trẻ đẻ non, đẻ ngạt, già tháng.
2.2. Biểu hiện lâm sàng:
- Suy hô hấp
- Xảy ra sớm trong 24 giờ đầu của cuộc sống.
- Nhịp thở: thở nhanh > 60 l/phút, hoặc ngừng thở
- Biểu hiện sự gắng sức: co kéo cơ hô hấp, rút lõm lồng ngực, phập phồng cánh mũi.
- Tím: SpO2 giảm, chênh lệch giữa SpO2 tay phải và chân > 10%
- Nghe phổi: thông khí kém, có thể có ran ẩm.
- Triệu chứng suy tim phải
- T2 đanh, có thể có thổi tâm thu, mạch nhanh, HA có thể giảm
- Phù, nước tiểu giảm
- Gan: có thể to
- Cung lượng tim giảm, trụy mạch
- Chảy máu phổi trong giai đoạn cuối
3. CẬN LÂM SÀNG
3.1. Khí máu
- pH : Biểu hiện còn bù 7.35 – 7.45
- PaCO2 : Bình thường hoặc có thể tăng
- PaO2 : < 100 mmHg với FiO2 100% (trước ống – ĐM quay F)
- Chênh lệch PaO2 trước ống và sau ống (ĐM rốn)
3.2. X quang:
- Bóng tim to, mỏm cao, cung nhĩ phải phồng
- Cung động mạch phổi phồng, dãn mạch máu vùng rốn, ngoại vi phổi sáng.
- Lưu lượng máu lên phổi bình thường hoặc giảm.
3.3. Điện tâm đồ:
Trục QRS lệch phải, phì thất phải với R cao, T dương ở V1, phì nhĩ phải, ít có giá trị trong chẩn đoán.
4. CHẨN ĐOÁN XÁC ĐỊNH
- Siêu âm tim đánh giá
- Cấu trúc tim bình thường
- PAPs = Gradient Max hở 3 lá + 10 mmHg
- PAPd = gradient cuối tâm trương hở phổi + 10 mmHg
- PAPm = gradient đầu tâm trương hở phổi
- PAPs = ( huyết áp hệ thống tâm thu-10 mmHg) gradient qua CIV hay PCA.
- Doppler: đánh giá kháng lực mạch máu phổi (PVR)
- Tóm lại tăng áp phổi ở trẻ sơ sinh đặc trưng bởi:
- Áp lực động mạch phổi cao
- Shunt phải - trái
- Thiếu oxy
- Huyết áp hệ thống giảm
5. CHẨN ĐOÁN PHÂN BIỆT
- Tim bẩm sinh tím sớm: siêu âm tim loại trừ
- Tổn thương phổi: viêm phổi, RDS...: Xquang xác định tổn thương và siêu âm tim xác định.
6. ĐIỀU TRỊ
6.1. Nguyên tắc điều trị
- Giảm sức cản mạch máu phổi
- Duy trì huyết áp hệ thống
- Lập lại shunt trái - phải
- Cải thiện độ bão hòa O2 (PaO2), tăng cung cấp O2 cho các tổ chức
- Giảm thiểu các tổn thương phổi tiếp theo.
6.2. Điều trị cụ thể
- Liệu pháp Oxy và hô hấp hỗ trợ: can thiệp thở oxy, CPAP, A/C, SIMV hay thậm chí HFO để khí máu đảm bảo:
- pH : 7.35 - 7.5
- PaO2 : 7 - 12 kpa (52,5 - 90 mmHg), SaO2 > 90 %
- PaCO2 : 5 - 7 kpa (37,5 - 52,5 mmHg)
- Đảm bảo chức năng co bóp cơ tim, duy trì huyết áp hệ thống:
+ Giữ cho huyết áp động mạch trung bình 45 - 55 mmHg, HA tối đa 50 – 70 mmHg.
+ Sử dụng bolus dung dịch Natriclorua 0.9%
+ Thuốc vận mạch:
- Dopamin 5- 10 mcg/kg/phút
- Dobutamin 5- 10 mcg/kg/phút
- Adrenalin khi có rối loạn chức năng co bóp cơ tim 0,1 – 0,25 mcg / kg / phút.
- Noradrenalin 0.1 - 0.2 mcg/kg/phút
- Đảm bảo đủ khối lượng tuần hoàn
- Giữ ổn định Hct từ 0.4 - 0.45 hoặc Hb 15 - 16 g/dL
- Truyền máu, dung dịch cao phân tử: Albumin human 20%, Biseko 5%
- Thăng bằng toan kiềm:
- Có thể kiềm chuyển hóa: đạt pH tối ưu 7.45 nhưng có thể cao, luôn <7.6
- Bolus một lượng nhỏ bicarbonate 4.2% (2 – 3 mEq/kg/ngày)
- An thần, giảm đau:
- Có thể sử dụng: Morphin 10 - 30 mcg / kg / giờ Midazolam 10 - 60 mcg/ kg / giờ Fentanyl 2 - 5 mcg / kg / giờ.
- Giãn cơ: Tracium: 5 – 10 mcg/kg/phút
- Surfactant có thể bổ sung cho những bệnh nhân có tổn thương phổi kèm theo (RDS, MAS..)
- Giảm sức cản mạch máu phổi:
+ Nitric Oxide (NO): NO có thời gian bán huỷ cực ngắn, chỉ tác dụng trên bề mặt nội mạc không kịp tác động lên mạch hệ thống, được chuyển hoá bởi hemoglobin. NO làm giảm áp lực động mạch phổi rất tốt do vậy được lựa chọn ưu tiên. Tác dụng phụ thường gặp của NO là tình trạng ngộ độc (theo dõi bằng xét nghiệm methemoglobin) và sự tăng áp lực phổi cấp hồi ứng do ngừng đột ngột NO (rebound).
- Chỉ định khi OI > 25
OI = ( MAP × FiO2 ÷ PaO2 ) × 100
- iNO nên dùng khởi đầu 20 ppm, sau đó có thể giảm dần tới 5 ppm nếu có đáp ứng
+ Prostacyclin tổng hợp và các chất tương tự Prostacyclin: Prostacyclin được sản xuất chủ yếu bởi tế bào nội mạch, có tác dụng giãn mạch, chống ngưng
tập tiểu cầu nội sinh mạnh nhất, đồng thời có tác dụng bảo vệ tế bào và chống lại sự quá sản.
+ Iloprost dạng hít: là một dẫn chất của Prostacyclin có tính chất hoá học ổn định (biệt dược Ventavis 20μg). Dùng Iloprost dạng hít gây được sự
chú ý do có những lợi điểm về lý thuyết thích hợp với tuần hoàn phổi. Điều quan trọng là chúng phải có kích thước đủ nhỏ (3 - 5 micromet) để có thể
vào được trong phế nang. Sau khi hít Iloprost, người ta quan sát thấy áp lực động mạch phổi trung bình giảm 10% đến 20%, kéo dài khoảng 45 - 60
phút. Do tác dụng ngắn nên cần phải hít liên tục (6 - 12 lần/ngày) để đạt hiệu quả điều trị ổn định. Liều 2 mcg/kg/lần.
+ Iloprost tĩnh mạch: (Biệt dược Ilomedine 20μg), liều 1 – 4 ng/kg/phút.
- Chất đối kháng receptor của Endothelin-1 (ET-1)
- Chất ức chế phosphodiesterase type 5: Sildenafil (biệt dược Viagra, Adagril) là một chất ức chế chọn lọc cGMP-phosphodiesterase type 5 (PDE-5) dạng uống.
+ ECMO:
- Chỉ định khi hỗ trợ máy với thông số tối đa và thất bại với iNO
- OI > 40
- Tiêu chuẩn xác định có đáp ứng với điều trị:
- PAPm giảm > 20%
- Cung lượng tim không giảm
- Giảm PVR/SVR
VIÊM RUỘT HOẠI TỬ SƠ SINH
(Necrotizing enterocolitis - NEC)
1.ĐẠI CƯƠNG
Viêm ruột hoại tử là một bệnh lý mắc phải chủ yếu gặp ở trẻ sơ sinh non tháng biểu hiện tình trạng tổn thương hoại tử nghiêm trọng của ruột do sự tác
động của đa yếu tố như mạch máu, cơ thành ruột, chuyển hóa và các yếu tố khác.
NEC chiếm 2-5% sơ sinh nhập viện, 7-10% trẻ sinh non cân nặng thấp hơn 1500 g.
Tỷ lệ tử vong : 25-30%.
Tỷ lệ cần phẫu thuật : 50%.
2.NGUYÊN NHÂN
Nguyên nhân của NEC chưa rõ ràng. Một số yếu tố được coi là nguy cơ của NEC:
- Yếu tố nhiễm khuẩn: có mối liên quan chặt chẽ giữa NEC với các vi khuẩn như Klebsiella, E. coli, Clostridia, coagulase negative Staphylococcus, rotavirus, và coronavirus.
- Dinh dưỡng đường tiêu hoá: 90% NEC xảy ra trên trẻ được được dinh dưỡng bằng đường tiêu hoá.
- Thiếu máu và thiếu oxy tổ chức như ngạt, bệnh màng trong, bệnh tim bẩm sinh, đa hồng cầu hay trên nhóm bệnh nhân được thay máu, đặt catheter tĩnh mạch rốn – những yếu tố gây giảm tưới máu mạc treo.
- Đẻ non: 90% NEC xảy ra trên trẻ đẻ non.
- Yếu tố di truyền
Tóm lại, NEC được coi như hậu quả của sự tác động giữa các tác nhân gây bệnh và sự đáp ứng của cơ thể mà cơ chế bệnh sinh chưa thực sự rõ ràng.
3. CHẨN DOÁN
3.1. Lâm sàng
Triệu chứng lâm sàng của NEC không đặc hiệu, đa dạng và thay đổi.
-Lâm sàng của NEC liên quan đến:
- Triệu chứng toàn thân:
- Hạ nhiệt độ
- Li bì
- Cơn ngừng thở
- Rối loạn về huyết động, rối loạn đông máu xuất hiện ở giai đoạn nặng
- Triệu chứng tiêu hóa
- Dư dịch dạ dày sau ăn
- Phân máu: có thể phân máu đại thể hoặc vi thể.
- Chướng bụng.
- Thành bụng nề: được coi là triệu chứng quan trọng nhưng là dấu hiệu muộn của NEC.
- Ban thành bụng: là dấu hiệu muộn.
3.2. Cận lâm sàng
- Công thức máu: bạch cầu tăng hoặc bình thường, hay gặp hạ tiểu cầu
- Khí máu: có thể gặp toan chuyển hóa hoặc toan hỗn hợp kèm theo tình trạng thiếu oxy.
- Điện giải đồ: có thể gặp hạ natri, tăng kali
- Cấy máu: vi khuẩn gram âm, kỵ khí hoặc nấm
- Soi phân (trong những trường hợp phân máu): tìm hồng cầu
- Xét nghiệm phân: loại trừ rotavirus, enterovirus trong những trường hợp nghi ngờ.
- Chụp Xquang ổ bụng: X quang ổ bụng thẳng, tư thế đứng không chuẩn bị. Nếu bệnh nhân trong tình trạng nặng, chụp Xquang ổ bụng tại giường tư thế nằm, chụp thẳng hoặc nằm nghiêng trái. Cần chụp phim Xquang bụng mỗi 6-8 giờ. Có thể gặp các hình ảnh:
- Quai ruột giãn, dày thành ruột, ruột cố định
- Khí trong thành ruột
- Khí tĩnh mạch cửa
- Khí tự do trong ổ bụng là dấu hiệu xấu và cần phẫu thuật cấp cứu.
3.3. Chẩn đoán xác định
- Triệu chứng lâm sàng (như trên) và
- Trên phim chụp Xquang ổ bụng thẳng tư thế đứng hoặc nằm hoặc tư thế nằm nghiêng trái thấy: (1) Khí thành ruột hoặc (2) khí tĩnh mạch cửa.
3.4. Chẩn đoán giai đoạn
Theo bảng phân loại của Bell cải tiến 1978
| Giai đoạn |
Phân loại NEC |
Triệu chứng toàn thân |
Triệu chứng tiêu hoá | Triệu chứng Xquang ổ bụng |
|
Giai đoạn IA |
Nghi ngờ | Cơn ngừng thở, tim nhanh, thân nhiệt không ổn định | Tăng lượng sữa dư sau mỗi bữa ăn, ỉa máu vi thể, bụng chướng nhẹ | Bình thường hoặc dấu hiệu tắc ruột nhẹ |
| Giai đoạn IB | Nghi ngờ | Như IA | Ỉa máu đại thể | Như IA |
|
Giai |
Xác định, bệnh nhẹ | Cơn ngừng thở, tim nhanh, thân nhiệt không ổn định | Phân nhiều máu, bụng chướng rõ, không có âm ruột | Dấu hiệu tắc ruột với 1 hoặc nhiều quai ruột dãn và hơi trong thành ruột |
|
Giai |
Xác định, bệnh nặng | Giảm tiểu cầu và toan chuyển hoá nhẹ | Thành bụng nề, quai ruột nổi và có cảm ứng thành bụng | Nhiều hơi trong thành ruột, bụng mờ có dịch, hơi tĩnh mạch cửa |
|
Giai |
Tiến triển, rất nặng, hoại tử ruột |
Toan hỗn hợp, thiểu niệu, tụt huyết áp, ối loạn đông máu | Thành bụng nề và ban hoại tử trên thành bụng, cứng bì | Quai ruột dãn rõ, bụng mờ có dịch, không có khí tự do ổ bụng |
|
Giai |
Tiến triển, rất nặng, thủng ruột |
Sốc, các dấu hiệu tiến triển xấu hơn trên xét nghiệm và lâm sàng | Dấu hiệu của thủng ruột |
Hơi tự do ổ bụng |
3.5. Chẩn đoán phân biệt
- Các bệnh lý toàn thân
- Nhiễm trùng huyết do vi khuẩn
- Nhiễm trùng do nấm
- Rối loạn chuyển hóa bẩm sinh
- Viêm phổi
- Bệnh lý tiêu hóa khác
- Viêm ruột gây ỉa chảy
- Không dung nạp sữa
- Bệnh ngoại khoa
- Ruột quay dở dang gây tắc ruột
- Tắc ruột
- Tắc tá tràng
- Megacolon
- Thủng ống tiêu hóa do nguyên nhân khác.
- Huyết khối động mạch mạc treo.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Điều trị ngay không trì hoãn khi nghi ngờ NEC
- Chủ động các biện pháp điều trị để ngăn chặn sự tiến triển của NEC
4.2. Điều trị cụ thể
4.2.1. Điều trị hỗ trợ
- Nhịn ăn, nuôi dưỡng tĩnh mạch hoàn toàn
- Nhanh chóng giảm áp lực đường ruột bằng sonde dạ dày
- Đảm bảo đủ dịch/ tưới máu mạc treo:
- Đảm bảo nước tiểu 1-3 ml/kg/giờ
- Bù dịch bằng 0.9% NaCl nếu cần
- Dopamine 2-3 mcg/kg/phút
- Thở oxy, thở máy nếu cần, chống chỉ định CPAP
- Giảm đau: Fentanyl 2-4 mcg/kg/giờ nếu bệnh nhân thở máy
- Nuôi dưỡng tĩnh mạch: đảm bảo đủ và cân bằng protein/calories/lipid. Đảm bảo năng lượng ≥90-110 cal/kg/ngày
- Rút catheter tĩnh mạch, động mạch rốn (nếu có)
4.2.2. Liệu pháp kháng sinh:
Kết hợp kháng sinh phổ rộng theo các cách sau:
- Ampicillin, gentamycin và metronidazol
- Ampicillin, cefotaxim và metronidazol
- Piperacillin – tazobactam và gentamycin
- Vancomycin, Piperacillin – tazobactam và gentamycin
- Meronem
4.2.3. Theo dõi triệu chứng xét nghiệm và X- quang bụng
- Chụp X-quang bụng không chuẩn bị mỗi 8h
- Xét nghiệm: Công thức máu, tiểu cầu, điện giải đồ hàng ngày cho đếnkhi ổn định
4.2.4. Hội chẩn ngoại khoa
Ngay khi có chẩn đoán nghi ngờ hoặc xác định viêm ruột hoại tử, cần có sự hội chẩn giữa bác sỹ sơ sinh và bác sỹ ngoại khoa để đánh giá tình trạng bệnh, lập chiến lược điều trị và quyết định thời điểm phẫu thuật.
- Chỉ định phẫu thuật khi có:
- Dấu hiệu thủng ruột
- Hoặc tình trạng viêm phúc mạc
- Phương pháp điều trị ngoại khoa:
- Đặt dẫn lưu ổ bụng
- Đặt dẫn lưu đầu ruột
- Cắt đoạn ruột hoại tử, nối ruột tận-tận
5. DỰ PHÒNG
- Sữa mẹ
- Probiotics (Lactobacillus acidophilus, Bifidobacterium) + sữa mẹ: Giảm tỷ lệ và độ nặng của NEC ở bệnh nhân rất non tháng nhẹ cân.
BỆNH PHỔI MẠN TÍNH Ở TRẺ SƠ SINH
(Chronic lung disease - CLD)
1. ĐẠI CƯƠNG
1.1. Khái niệm
- Bệnh phổi mạn tính (CLD) còn được gọi là loạn sản phổi phế quản (bronchopulmonary dysplasia – BPD) hậu quả của thông khí áp lực cao trong
khi cấu trúc và chức năng phổi chưa trưởng thành và ngộ độc oxy.
- Theo Viện quốc gia của Mỹ về Sức khỏe trẻ em và phát triển con người (NICHHD - 2001) định nghĩa CLD khi trẻ vẫn có nhu cầu oxy ở thời điểm:
- Vượt quá 36 tuần tuổi thai (tuổi tính từ kỳ kinh cuối - PMA) đối với trẻ sinh non < 32 tuần tuổi thai.
- Hoặc ở mức 29 – 55 ngày tuổi đối với trẻ sinh non ≥ 32 tuần tuổi thai.
- CLD làm tăng nhu cầu oxy và thời gian thở máy, tăng áp lực động mạch phổi, xơ phổi, xẹp phổi, hạn chế chức năng phổi diễn biến nặng nhiễm trùng tỷ lệ tử vong tăng cao.
1.2. Dịch tễ
- Tỷ lệ hay gặp ở những trẻ đẻ non < 32 tuần tuổi thai đặc biệt những trẻ non tháng và nhẹ cân.
- Yếu tố nguy cơ:
- Giai đoạn chu sinh
- Niệu nang tĩnh mạch rốn: được cho là liên kết với tăng nguy cơ CLD.
- Tuổi thai < 30 tuần
- Sơ sinh nhẹ cân, cân nặng < 1500 gram (đặc biệt dưới 1000 gram)
- Trẻ nam.
- Viêm màng ối ở mẹ.
- Gia đình có tiền sử hen.
- Sau sinh
- Hồi sức: các khả năng tổn thương phổi đáng kể trong những giây phút đầu tiên được hồi sức tích cực ngay sau khi sinh gây ra thay đổi đáng kể cấu trúc phổi.
- Thông khí (Barotrauma & Volutrauma): trẻ sơ sinh nhận được thông khí liên tục qua ống nội khí quản do hội chứng suy hô hấp (RDS), hoặc các rối loạn khác (đặc biệt là khi máy thở áp lực cao và FiO2 cao ) trong một thời gian kéo dài.
- Oxy độc tính
- Bệnh màng trong không tiến triển tốt sau 3 – 4 ngày điều trị.
- Nhiễm trùng.
- Còn ống động mạch : một trong những yếu tố gây CLD do sự cần thiết phải thông khí hỗ trợ lại, hoặc tăng thông khí.
- Nuôi dưỡng, tăng nhu cầu về năng lượng nhanh quá mức.
2. CHẨN ĐOÁN
2.1. Lâm sàng
- người bệnh phụ thuộc O2 theo thời gian.
- Trẻ < 32 tuần: > 36 tuần tuổi điều chỉnh
- Trẻ ≥ 32 tuần: 29 – 55 ngày tuổi.
- Suy hô hấp:
- Nhịp thở: >60 l/ph hoặc < 30 l/ph
- Phập phồng cánh mũi, co rút cơ hô hấp, thở gắng sức.
- Cơn ngừng thở: > 20 giây hoặc < 20 giây kèm tần số tim < 100 l/ph
- Tím trung ương: SpO2 giảm < 85%
- Nghe phổi có thể có ran ẩm, ran ứ đọng hay không
- Yếu tố nguy cơ.
2.2. Cận lâm sàng
- Chức năng phổi thông qua khí máu:
- pH: biểu hiện còn bù, trong giới hạn
- PaCO2: thường tăng
- PaO2: thường giảm.
- Mức độ tăng giảm % tùy thuộc vào nguyên nhân gây CLD
- Tiêu chuẩn khí máu: Ba chỉ số đánh giá mức độ oxy hóa bị rối loạn:
- Tỷ số áp lực oxy động mạch - phế nang (PaO2/PAO2 hoặc A/aO2)
- Độ chênh áp oxy phế nang - động mạch (PAO2 - PaO2 hoặc A-aDO2) mmHg, tăng khi tình trạng oxy hóa bị xấu đi.
- Tỷ số oxy hóa được biểu hiện bằng millimet thủy ngân, giảm nếu tình trạng oxy hóa xấu đi.
- Tiêu chuẩn X – quang:
- Hình ảnh viêm phế quản phổi.
- Hình ảnh phổi tăng thể tích, nhiều vùng ứ khí, hình sợi.
- Siêu âm tim loại trừ các tổn thương tim bẩm sinh, còn ống động mạch.
- CT Scaner
3. CHẨN ĐOÁN GIAI ĐOẠN: Theo tuổi thai

4. CHẨN ĐOÁN PHÂN BIỆT
- Viêm phổi kéo dài không đáp ứng kháng sinh: Xquang + bằng chứngnhiễm khuẩn.
- Còn ống động mạch: dựa siêu âm tim.
5. ĐIỀU TRỊ
5.1. Điều trị tiếp tục liệu pháp oxy hay thở máy
- Hỗ trợ oxy, NCPAP, thở máy
- Theo dõi khí máu được đảm bảo: pH: trong giới 7.35 – 7.45, PaCO2 có thể chấp nhận 55 – 70 mmHg.
- SpO2: 90 – 95%
5.2. Dinh dưỡng
- Đảm bảo sự phát triển thích hợp.
- Tổng nhu cầu năng lượng có thể lên tới 150 Kcal/kg/ngày và lượng acid – amin đạt 3.5 – 4 gram/kg/ngày.
- Tổng dịch có thể phải hạn chế < 150 ml/kg/ngày
5.3 Thuốc lợi tiểu
- Thiazide hoặc spironolactone
- Furosemide: 1 mg/kg/ngày (tiêm tĩnh mạch)
5.4. Thuốc giãn phế quản:
- Hiện nay, việc sử dụng khí dung steroid không được khuyến khích, không có bằng chứng rằng tác dụng của khí dung steroid có hiệu quả trong việc giảm tỷ lệ mắc CLD.
- Có thể sử dụng beta-agonists, ipratropium bromide hoặc methylxanthines cho CLD.
5.5. Corticosteroid
- Có thể sử dụng hydrocortisone liều ban đầu 5 mg/kg.
- Hoặc dexamethasone: thời gian của đợt điều trị steroid là một vấn đề,nliều thấp < 0.75 mg/kg/ đợt
5.6. Nitric Oxide:Hiện tại không đủ bằng chứng để sử dụng iNO thường xuyên cho tất cả trẻ sơ sinh non.
5.7. Tăng cường miễn dịch
5.8. Phòng nhiễm trùng: kháng sinh thích hợp5.9. Tư vấn gia đình
6. CAN THIỆP PHÒNG CHỐNG
- Dự phòng corticosteroid (ANS) khi dự đoán là sinh non. ANS giảm đáng kể tỷ lệ mắc và mức độ nghiêm trọng của bệnh màng trong, và do đó giảm sự cần thiết phải thở máy, vì vậy giảm CLD.
- Hạn chế dùng quá nhiều oxy liều cao và thở máy.
- Điều trị surfactant sớm tránh phụ thuộc máy thở, khuyến khích việc thoát máy sớm và thở CPAP sau khi bơm surfactant. Đặc biệt đối với những sơ sinh < 28 tuần tuổi cần dùng surfactant ngay tại phòng đẻ.
- Hạn chế dịch truyền đối với những trẻ sinh quá non, nguy cơ còn ống động mạch vào ngày 1 và 2 của cuộc sống.
- Sử dụng FiO2 tối ưu hóa trên máy thở để đảm bảo PaO2 đạt tới đích.
CÒN ỐNG ĐỘNG MẠCH Ở TRẺ ĐẺ NON
Ống động mạch là cấu trúc mạch nối giữa động mạch phổi và động mạch chủ. Trong giai đoạn bào thai, ống động mạch mang 90% máu từ động mạch phổi sang động mạch chủ. Sau sinh ống động mạch co thắt, đóng về mặt sinh lý vài ngày sau đẻ và đóng về mặt giải phẫu (tạo thành dây chằng động mạch) một vài tháng sau đẻ.
Ở hầu hết trẻ sơ sinh đủ tháng ống động mạch đóng ở thời điểm 48 giờ tuổi, trẻ ≥ 30 tuần ống động mạch đóng 90% ở 72 giờ tuổi. Ống động mạch mở > 72 giờ tuổi được coi là tồn tại ống động mạch hay còn ống động mạch.
- Các nhà giải phẫu bệnh chia thành 2 nhóm còn động mạch ở trẻ sơ sinh.
- Bệnh còn ống động mạch ở trẻ sơ sinh non tháng (Patent Ductus Arteriosus): Tồn tại ống động mạch sau sinh ở trẻ đẻ non là do ống động mạch không trải qua tất cả các giai đoạn trưởng thành về mặt cấu trúc. Quá trình đóng ống động mạch về mặt chức năng và giải phẫu không xảy ra hoàn toàn trong vòng vài ngày sau đẻ (hay còn gọi là chậm đóng ống động mạch). Tỉ lệ mắc còn ống động mạch ở trẻ đẻ non tỉ lệ nghịch với tuổi thai và cân nặng lúc sinh. Tỉ lệ còn ống động mạch Ở trẻ < 750g: là 80%, 40% ở trẻ < 1000g, 20 – 30% ở trẻ 1000g – 1500g., trẻ từ 1500 – 1750g tỷ lệ này là 7% . Nguy cơ còn ống động mạch tăng lên khi trẻ bị suy hô hấp.
- Bệnh còn ống động mạch bẩm sinh (Persistance Ductus Arteriosus): Sự tồn tại ống động mạch ngoài 3 tháng tuổi, chiếm 13,5% bệnh tim bẩm sinh. Bệnh còn ống động mạch ở trẻ đủ tháng và trẻ em có thể coi là dị tật bẩm sinh nguyên phát của thành động mạch. Điều này giải thích còn ống động mạch ở trẻ đủ tháng không đáp ứng điều trị thuốc ức chế tổng hợp Prostaglandins.
2. CHẨN ĐOÁN
2.1 Lâm sàng
Biểu hiện lâm sàng không tương xứng với mức độ lớn của shunt qua ống động mạch. Tuy nhiên, việc tìm kiếm hằng ngày các dấu hiệu sau có gợi ý về việc còn tồn tại ống động mạch.
a. Triệu chứng tim mạch
- Thổi liên tục, nhưng thường gặp là thổi tâm thu.
- Mạch ngoại vi nẩy mạnh.
- Mỏm tim đập mạnh trên lồng ngực.
- Suy tim xung huyết: nhịp tim nhanh, khó thở, gan to, tiểu ít. Thời gian làm đầy mao mạch kéo dài trong trường hợp suy tim nặng, giảm cung lượng tim.
b. Triệu chứng hô hấp
- Suy hô hấp nặng lên, không cai được máy thở, thở máy trên 3-4 ngày, tăng nhu cầu hô hấp hỗ trợ so với thời điểm trước (ví dụ: ↑ FiO2: 15%).
- Ngừng thở kéo dài cần hô hấp hỗ trợ trên bệnh nhân tự thở trước đó.
- Chảy máu phổi .
c. Triệu chứng tiêu hoá
- Giảm dung nạp sữa phải nhịn ăn đường miệng.
- Dấu hiệu nghi ngờ viêm ruột hoại tử hoặc viêm ruột hoại tử thực sự.
2.2. Cận lâm sàng
a. Siêu âm tim mạch
Việc chẩn đoán còn ống động mạch chủ yếu dựa trên siêu âm tim mạch. Siêu âm thường quy vào ngày thứ 2 – 3 sau đẻ cho tất cả các trẻ đẻ non suy hô hấp và các trẻ đẻ non < 28 tuần. Xác định ống động mạch, kích thước ống động mạch, shunt qua ống động mạch, tỷ lệ đường kính nhĩ trái/đường kính động mạch chủ. Dòng chảy qua nhánh động mạch phổi trái bằng Doppler liên tục. Dòng chảy qua động mạch chủ xuống, động mạch não trước, động mạch thận (dòng phụt ngược trên Doppler liên tục).
b. X-quang tim phổi
- Với ống động mạch nhỏ, vừa có thể không có thay đổi trên x-quang tim phổi.
- Với ống động mạch lớn, có thể thấy tăng máu lên phổi, bóng tim to trong trường hợp suy tim.
2.3.Chẩn đoán xác định
Các triệu chứng lâm sàng chỉ có tính chất gợi ý, việc chẩn đoán xác định cần dựa vào siêu âm tim mạch.
2.4. Chẩn đoán mức độ của ống động mạch
Xác định độ lớn của ống động mạch: Độ lớn của ống động mạch được chia thành ba loại theo tiêu chẩn như sau:
| Shunt qua ống | Nhỏ | Trung bình | Rộng |
| Tỉ lệ đường kính nhĩ trái/động mạch chủ | < 1,4 | 1,4 -1,6 | > 1,6 |
| Đường kính ống động mạch/cân nặng | < 1,4 mm/kg | 1,4 - 2 mm/kg | > 2 mm/kg |
| Dòng chảy tâm trương động mạch chủ dưới ống | Về trước |
Phụt ngược < 30% |
Phụt ngược > 30% |
| Tốc độ tâm trương động mạch phổi trái | < 20 cm/phút | > 20 cm/phút | > 40 cm/phút |
Ống động mạch với shunt ở mức độ trung bình trở lên cần điều trị đóng ống.
3. ĐIỀU TRỊ
3.1. Biện pháp chung:
- Hạn chế dịch: Điều chỉnh theo cân nặng của bệnh nhân, cho phép mất từ 10 – 15% cân nặng lúc đẻ. Hạn chế nước còn 75% nhu cầu nước và không vượt quá 130ml/kg/ngày nếu ống động mạch đã có biểu hiện triệu chứng.
- Tối ưu hoá việc oxy hoá vì tác dụng co thắt ống động mạch của oxy, duy trì bão hoà oxy khoảng 90-96% trong quá trình dùng thuốc.
- Điều chỉnh huyết sắc tố, duy trì hematocrit 35-40%.
- Không sử dụng thường xuyên Lasix vì nó làm giảm khả năng đóng tự nhiên của ống động mạch khi dùng kéo dài do làm tăng khả năng sản xuất ra PGE2 ở thận. Nếu cần phải dùng thì nên dùng liều tối thiểu 0,5mg/kg/ngày.
3.2. Thuốc ức chế Cyclooxygenase: Indomethacin, Ibuprofen
a. Chỉ định điều trị:
- Còn ống động mạch của trẻ đẻ non với có ý nghĩa về mặt huyết động trên siêu âm (ống động mạch với shunt từ trên trung bình).
- Và/hoặc có triệu chứng lâm sàng nghi ngờ còn ống động mạch, trẻ cần hỗ trợ hô hấp, nhu cầu oxy trên 30%, suy hô hấp nặng lên, không cai được máy thở, thở máy >3-4 ngày, tăng nhu cầu hô hấp so với thời điểm trước (ví dụ: ↑ FiO2: 15%), ngừng thở kéo dài, chảy máu phổi .
b. Chống chỉ định:
- Suy thận: nước tiểu < 0,6ml/kg/h; ure máu > 30mg/dl; creatinin> 1,8mg/dl.
- Chảy máu: xuất huyết tiêu hoá, xuất huyết não thất độ 3-4, tiểu cầu <60.000/ml.
- Viêm ruột hoại tử, xuất huyết tiêu hoá.
- Tăng áp phổi, shunt đảo chiều, tim bẩm sinh phụ thuộc ống.
c. Cách điều trị:
- INDOMETHACIN
- Liều điều trị: 0,1 - 0,2 mg/kg/liều x 3 liều cách nhau 12 – 24 giờ. Liều được khuyến cáo dùng: 0,2mg/kg mỗi 12 giờ.
- Một số tác giả khuyến cáo sử dụng liều indomethacin theo lứa tuổi và cân nặng:
· Trẻ dưới 48 giờ tuổi: liều 0,1 mg/kg.
· Trẻ từ 48 giờ - 7 ngày tuổi: 0,2 mg/kg.
· Trẻ trên 1 tuần tuổi: 0,25 mg/kg.
- IBUPROFEN
- Đường tĩnh mạch hoặc đường uống.
- Liều dùng: 10 mg/kg/liều đầu, 5mg/kg/liều x 2 liều, các liều cách nhau 24 giờ.
- Một số tác giả khuyến cáo sử dụng đường uống với liều: 10 mg/kg/liều x 3 liều, cách nhau 24 giờ.
- Đợt dùng thuốc thứ hai: chỉ định trong trường hợp sau điều trị đợt thuốc thứ nhất không có hiệu quả hoặc ống bị mở trở lại.
- PARACETAMOL
- Một số nghiên cứu cho thấy paracetamol có tác dụng đóng ống động mạch, tuy nhiên vấn đề này còn có nhiều tranh cãi và còn đang được tiếp tục nghiên cứu.
- Liều: 15 mg/kg/lần x 4 lần/ngày cách 6 giờ x 3-7 ngày.
d. Theo dõi điều trị:
- Sinh hoá: điện giải đồ, ure, creatinin hằng ngày khi dùng thuốc.
- Nước tiểu: duy trị lượng nước tiểu > 1,5 ml/kg/giờ.
- Cân bằng dịch vào - ra: cân nặng bệnh nhân hàng ngày, tránh tăng cân trong quá trình điều trị.
- Siêu âm khi kết thúc điều trị.
3.2. Điều trị ngoại khoa:
a. Chỉ định:
- Trẻ có chống chỉ định điều trị nội khoa.
- Sau điều trị nội khoa thất bại.
b. Chống chỉ định:
- Tim bẩm sinh phụ thuộc ống động mạch.
- Tăng áp động mạch phổi nặng, shunt đổi chiều.
- Tình trạng nhiễm trùng nặng, bệnh quá nặng.
4. PHÒNG BỆNH
- Corticoid trước sinh: làm ức chế hoạt tính của phospholipase A2, làm giảm tổng hợp Prostaglandins và làm giảm tính nhậy cảm của ống động mạch với Prostaglandin, giảm có ý nghĩa bệnh còn ống động mạch có triệu chứng .
- Hạn chế dịch trong tuần đầu sau sinh, tránh không sụt cân hoặc tăng cân
- trong giai đoạn sụt cân sinh lý, kiểm soát cân bằng dịch điện giải, dịch cung cấp < 130 ml/kg/ngày.
- Điều trị tốt nhiễm khuẩn mẹ thai, phòng chống nhiễm khuẩn.
- Điều trị phòng ống động mạch bằng thuốc ức chế Cyclooxygenase: còn đang tranh luận.
VÀNG DA TĂNG BILIRUBINE GIÁN TIẾP
1. ĐẠI CƯƠNG
1.1. Định nghĩa
Vàng da tăng bilirubin gián tiếp là do tình trạng tăng phá hủy hồng cầu, giảm chức năng của men chuyển hóa bilirubin, hoặc tăng tái hấp thu bilirubin từ ruột. Hậu quả có thể gây tổn thương não, để lại di chứng nặng nề
1.2. Nguyên nhân
1.2.1. Tăng sản xuất bilirubin:
Nguyên nhân hay gặp nhất gây vàng da tăng bilirubin tự do ở trẻ sơ sinh là tăng sản xuất bilirubin do bệnh lý gây tan máu.
- Tan máu miễn dịch do bất đồng nhóm máu mẹ con hệ ABO hoặc Rh.
- Bệnh lý tại hồng cầu: thiếu men G6PD, pyruvate kinase, bệnh lý màng hồng cầu, Thalassemia.
- Tan máu mắc phải: do dùng vitamin K liều cao, dùng thuốc ở mẹ như sử dụng oxytoxin, thuốc chống sốt rét...
1.2.2. Giảm chức năng chuyển hóa bilirubin:
Hội chứng Crigler-Naajar, hội chứng Gilbert, bệnh lý chuyển hóa di truyền (galactosemia, suy giáp trạng bẩm sinh, rối loạn chuyển hóa tyrosin, methionin, thiếu α1 antitrypsin...), con của những bà mẹ đái tháo đường.
1.2.3. Tăng tái hấp thu bilirubin từ ruột:
Hẹp môn vị, tắc ruột non, megacolon, tắc ruột phân su, sử dụng thuốc gây liệt ruột.
1.2.4. Vàng da do sữa mẹ
2. LÂM SÀNG
2.1.Biểu hiện lâm sàng
- Phân vùng vàng da của Kramer
| Vùng | 1 | 2 | 3 |
4 |
5 |
| Bilirubin máu (mg/dl) | 5-7 | 8-10 | 11-13 | 13-15 | 15 |
| Bilirubin máu (mmol/l) | 85-119 | 136-170 | 187-221 | 221-255 | >255 |
- Vàng da xuất hiện đầu tiên ở mặt và củng mạ c (Bilirubin toàn phần trong máu - TSB 4 - 8mg/dL), xuất hiện ở lòng bàn tay và chân (TSB > 15mg/dL).) Vàng da được phát hiện khi dùng ngón tay ấn vào vùng da nghi ngờ vàng da (trán, vùng trước xương ức, đùi, cánh tay, cẳng tay cẳng chân, bàn tay bàn chân) ấn khoảng 5 giây, buông ra quan sát xem có vàng không.
- Khám các dấu hiệu lâm sàng khác có thể gợi ý nguyên nhân , yếu tố nguy cơ làm tăng bilirubine gián tiếp, tìm triệu chứng của bệnh não cấp do tăng bilirubin như lừ đừ, mất phản xạ bú, tăng trương lực cơ, cơn xoắn vặn....
2.2. Bệnh não cấp do tăng bilirubin (ACE)
- Giai đoạn sớm: trẻ vàng da nhiều, ngủ gà, giảm trương lực cơ, bú kém
- Giai đoạn trung gian: trẻ lừ đừ, dễ bị kích thích và tăng trương lực cơ, có thể sốt, khóc the thé hay lơ mơ và giảm trương lực cơ , tăng trương lự c cơ biểu hiện bằng ưỡn cổ và thân . Thay máu trong giai đoạn này trong mộ t số trường hợp có thể cải thiện đượ c các biểu hiện thần kinh
- Giai đoạn nặng : hệ thần kinh bị tổn thương và không hồi phục được , biểu hiện bằng tư thế ưỡn cổ -ưỡn người, khóc the thé , không bú đượ c, có cơn ngưng thở, hôn mê, mộ t số trường hợ p co giật và tử vong
- Vàng da nhân: Là hình thức mãn củ a ACE, trẻ có biểu hiện của bại não thể múa vờn , rối loạn thính lự c , loạn sản răng , mắt nhìn trần , hiếm gặp thiểu năng trí tuệ và các tàn tật khác.
3. CẬN LÂM SÀNG
Vàng da sớm vào ngày 1 -2 hoặc vàng da nặng (vùng 4 - 5), cần làm các xét nghiệm giúp đánh giá mức độ nặng và nguyên nhân.
- Bilirubin toàn phần, bilirubin trự c tiếp, albumin máu, điện giải đồ
- Nhóm máu (ABO, Rh), test Coombs
- CTM, HC lưới.
- XN nước tiểu và các XN khác đ ể chuẩn đoán nguyên nhân như định lượ ng G6PD khi cần thiết
4. CHẨN ĐOÁN
a. Độ nặng vàng da
- Vàng da nhẹ: Vàng da nhẹ từ ngày 3 – 10, bú tốt, không kèm theo các yếu tố nguy cơ, mức Bilirubin trong máu chưa đến ngưỡng phải can thiệp.
- Vàng da bệnh lý: vàng da sớm, mức độ vàng nặng, kèm các yếu tố nguy cơ, mức Bilirubin vượt quá ngưỡng phải can thiệp
- Bệnh não cấp do tăng bilirubin (Vàng da nhân)
- Vàng da nặng + Bilirubin gián tiếp tăng cao > 20 mg% và:
- Biểu hiện thần kinh
b. Chẩn đoán nguyên nhân ( thường gặp):
- Vàng da huyết tán do
+ Bất đồng nhóm máu ABO:
- Nghĩ đến khi: mẹ nhóm máu O, con nhóm máu A hoặc B.
- Chẩn đoán xác định: mẹ O, con A hoặc B + Test Coombs trực tiếp (+).
+ Bất đồng nhóm máu hệ Rh:
- Nghĩ đến nếu trẻ bị vàng da, xanh xao và phù trong vòng 24 giờ đầu.
- Thường vàng da xảy ra ở đứa con thứ 2 ở những bà mẹ có tiền sử xảy thai, nạo thai, rau bong non, làm thủ thuật chọc ối hay ngoại xoay thai
- Chẩn đoán xác định khi mẹ nhóm máu Rh (-), con nhóm máu Rh (+), test Coombs (+)
- Nhiễm trùng: vàng da + ổ nhiễm trùng/biểu hiện nhiễm trùng+xétnnghiệm.
- Máu tụ: vàng da+bướu huyết thanh/bướu huyết xương sọ/máu tụ khác.
5. ĐIỀU TRỊ
5.1. Ánh sáng liệu pháp (ASLP)
a. Chỉ định chiếu đèn:
- Đối với trẻ sơ sinh đủ tháng hoặc gần đủ tháng (trẻ trên 35 tuần):
Chỉ định chiếu đèn dựa vào định lượng bilirubin toàn phần (TSB)
- Yếu tố nguy cơ: tan máu do bất đồng nhóm máu mẹ con, thiếu men G6PD, ngạt, nhiệt độ không ổn định, li bì, nhiễm khuẩn, toan chuyển hóa hoặc Albumin<30g/dL
- Ngừng chiếu đèn khi bilirubin 2-3mg/dL hoặc 35-50 micromol/ dL (dưới đường cong )
- Đối với trẻ sơ sinh non tháng < 35 tuần tuổi: chiếu đèn dựa bảng sau:
| Cân nặng (gr) |
Trẻ khoẻ mạnh | Trẻ có yếu tố nguy cơ* |
| Chiếu đèn (Bili mg%) | Chiếu đèn (Bili mg%) | |
| <1500 | 5-8 | 4-7 |
| 1501-2000 | 8-12 | 7-10 |
| 2000-2500 | 12-15 | 10-12 |
(*: trẻ có tán huyết, nhiễm trùng, thiếu oxy máu, toan chuyển hóa,....)
- Trong một số trường hợp đặc biệt như trẻ có phù trong phù bào thai hoặc giảm albumin rất nặng, cân nặng của trẻ sẽ không tương xứng với tuổi thai. Bởi vậy, trong những trường hợp này sẽ chỉ định chiếu đèn dựa vào định lượng bilirubin toàn phần theo tiêu chuẩn của Viện quốc gia về sức khỏe trẻ em và phát triển con người (NICHHD).
- Tuổi thai < 28 tuần: TSB > 86 micromol/l ( 5 mg/dl )
- Tuổi thai từ 28 – 29 tuần: TSB: 103 – 137 micromol/l ( 6- 8 mg/dl )
- Tuổi thai từ 30 – 31 tuần: TSB: 137 – 171 micromol/l ( 8 – 10 mg/dl)
- Tuổi thai từ 32 – 33 tuần: TSB: 171 – 205 micromol/l ( 10 12 mg/dl )
- Tuổi thai từ 34 – 35 tuần: TSB: 205 – 239 micromol/l ( 12 – 14 mg/dl )
Vàng da tăng bilirubin tự do ở trẻ đẻ non thường phổ biến hơn, nặng nề hơn và kéo dài hơn so với trẻ đủ tháng do chức năng của hồng cầu, gan và hệ thống tiêu hóa ở trẻ đẻ non chưa được hoàn thiện. Do đó, vàng da ở trẻ đẻ non cần phải theo dõi sát để có chỉ định chiếu đèn sớm và thời gian chiếu đèn sẽ kéo dài hơn so với trẻ đủ tháng.
a. Nguyên tắc:
- Chiếu đèn liên tục, chỉ ngưng khi cho bú.
- Che mắt khi chiếu đèn điều trị.
- Vàng da nặng: nên chọn ánh sáng xanh với hệ thống đèn 2 mặt
- Tăng lượng dịch cung cấp cho trẻ: tăng 10 – 20% nhu cầu
c. Ngừng chiếu đèn: khi
- Ngưỡng bilirubin không gây bệnh não
- Yếu tố nguy cơ, thúc đẩy đã ổn định
- Đủ khả năng chuyển hóa hết lượng bilirubin tạo ra
- Trẻ < 35 tuần: TSB dưới ngưỡng chiếu đèn ≥ 2 mg/dL
- Trẻ ≥ 35 tuần khi TSB 13-14 mg/dL.
d. Tác dụng phụ của ánh sáng liệu pháp:
Tăng mất nước qua da gây mất nước, tăng hay hạ thân nhiệt, phát ban da, che dấu hiệu tím tái, tắc mũi do băng che mắt, tổn thương võng mạc, da màu đồng (Bronze baby).
5.2. Thay máu:
a. Chỉ định:
- Lâm sàng: vàng da nặng đến lòng bàn tay, bàn chân (< 1 tuần) + bắt đầu có biểu hiện thần kinh, hoặc
- Mức Bilirubin máu tăng cao > 20 mg% + bắt đầu có biểu hiện thần kinh ( li bì, bú kém).
- Với trẻ sơ sinh đủ tháng hoặc gần đủ tháng > 35 tuần: dựa vào mức bilirubin toàn phần theo biểu đồ sau:
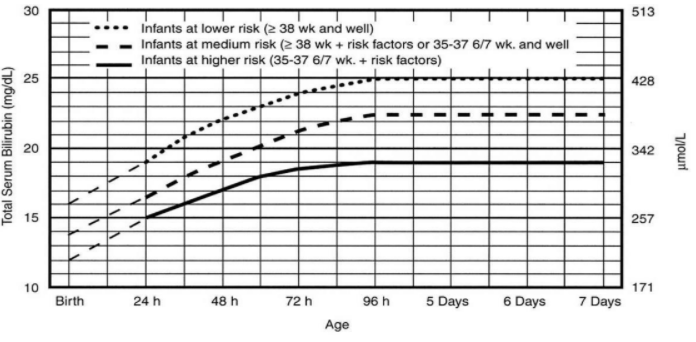
- Với trẻ sơ sinh non tháng dưới 35 tuần: thay máu dựa theo bảng sau:
| Cân nặng (gr) |
Trẻ khoẻ mạnh | Trẻ có yếu tố nguy cơ* |
| Thay máu (Bili mg%) | Thay máu (Bili mg%) | |
| <1500 | 10-15 | 10-14 |
| 1501-2000 | 16-18 |
14-16 |
| 2000-2500 | 18-20 | 16-18 |
- Với những trường hợp trẻ có phù, cân nặng không tương xứng với tuổi thai, chỉ định thay máu dựa theo tiêu chuẩn của NICHHD
- Tuổi thai < 28 tuần: TSB: 188 - 239 micromol/l ( 11 -14 mg/dl )
- Tuổi thai từ 28 – 29 tuần: TSB: 205 – 239 micromol/l ( 12 –14mg/dl)
- Tuổi thai từ 30 – 31 tuần: TSB: 222 – 274 micromol/l ( 13–16 mg/dl)
- Tuổi thai từ 32 – 33 tuần: TSB: 257 – 308 micromol/l ( 15-18 mg/dl )
- Tuổi thai từ 34 – 35 tuần: TSB: 291 – 325 micromol/l ( 17 – 19 mg/dl )
a. Số lượng máu thay: Trung bình 160ml/kg
b. Chống chỉ định thay máu
- Bệnh nhân nặng: đang suy hô hấp nặng hoặc sốc.
- Không có máu thích hợp hoặc máu tươi (< 7 ngày).
- Biện pháp điều trị thay thế: chiếu đèn 2 mặt liên tục.
5.3. Điều trị nguyên nhân: nhiễm trùng, tắc ruột, đa hồng cầu, suy giáp.
5.4. Điều trị hỗ trợ:
- Cung cấp đủ dịch (tăng 10 – 20% nhu cầu).
- Chống co giật bằng Phenobarbital.
- Cho bú mẹ hoặc cho ăn qua sonde dạ dày sớm.
- Vật lý trị liệu nếu vàng da nhân qua giai đoạn nguy hiểm.
- Tăng bilirubin gián tiếp có thể phòng , điều trị bằng tin-mesoporphyrin, ức chế sản xuất heme oxygenase . Tuy nhiên, hiện FDA không chấp nhận thuốc này
- Đối với trẻ bị bệnh tán huyết đồng miễn dịch và TSB tăng mặc dù chiếu đèn tích cự c(theo AAP) hay gần ngưỡng thay máu2–3mg/dL, truyền immunoglobulin 0,5-1 g/kg trong 2h và lặp lại sau 12h nếu cần thiết.
6. THEO DÕI
- Trong thời gian nằm viện:
- Mức độ vàng da, biểu hiện thần kinh mỗi 4 – 6 giờ nếu vàng da nặng, mỗi 24 giờ trong trường hợp vàng da nhẹ.
- Bilan dịch ra vào, cân nặng mỗi ngày.
- Không nhất thiết phải đo Bilirubin máu mỗi ngày trừ trường hợp vàngnda, đáp ứng kém với điều trị (vàng da không giảm, có biểu hiện thần kinh).
-Tái khám mỗi tháng để đánh giá phát triển tâm thần vận động và có kếnhoạch phục hồi chức năng kịp thời.
BỆNH MÀNG TRONG TRẺ ĐẺ NON
Suy hô hấp do bệnh màng trong thường gặp ở trẻ dưới 32 tuần tuổi thai. Suy hô hấp (SHH) ở trẻ đẻ non do thiếu hụt surfactant làm xẹp các phế nang và giảm độ đàn hồi của phổi.
1. LÂM SÀNG
Triệu chứng có thể xuất hiện vài phút hoặc vài giờ sau đẻ, nếu không điều trị tích cực SHH sẽ tiến triển nặng dần trong vòng 48h.
- Các dấu hiệu của SHH:
- Thở nhanh
- Cánh mũi phập phồng
- Thở rên ở thì thở ra
- Rút lõm liên sườn, trên hõm ức và dưới xương sườn
- Tím
- Khám lâm sàng: rì rào phế nang giảm, có thể có phù ngoại biên do giữ nước.
- Mức độ suy hô hấp được đánh giá bằng chỉ số Silverman, dựa vào 5 tiêu chí lâm sàng sau:
| Triệu chứng | 0 | 1 | 2 |
| Di động ngực bụng | Cùng chiều | Ngực < bụng | Ngược chiều |
| Co kéo liên sườn | - | + | ++ |
| Lõm hõm ức | – | + | ++ |
| Cánh mũi phập phồng | – | + | ++ |
| Tiếng rên | – | Qua ống nghe | Nghe được bằng tai |
- Tổng số điểm:
- <3 đ : Không suy hô hấp
- 4-6đ : Suy hô hấp vừa
- 7-10đ : Suy hô hấp nặng
2. CẬN LÂM SÀNG
- Xquang phổi: Thể tích phổi giảm, lưới hạt lan tỏa và hình ảnh ứ khí cây phế quản
- Khí máu: Giảm PaO2. Trong giai đoạn đầu: PCO2 có thể bình thường hoặc tăng nhẹ
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
- Trẻ đẻ non
- Suy hô hấp ngay sau đẻ
- Các dấu hiệu đặc trưng trên xquang phổi
3.2. Chẩn đoán phân biệt
- Khó thở nhanh thoáng qua.
- Viêm phổi bẩm sinh.
- Các tình trạng SHH không do phổi: hạ nhiệt độ, hạ đường huyết, thiếu máu, đa hồng cầu, toan chuyển hóa
3.3. Biến chứng
- Tràn khí màng phổi
- Chảy máu phổi
- Còn ống động mạch
- Xuất huyết não
- Viêm ruột hoại tử
- Bệnh võng mạc ở trẻ đẻ non
- Bệnh phổi mạn tính
4. ĐIỀU TRỊ
- Nguyên tắc chung:
- Dự phòng corticoide trước sinh
- Surfactant ngoại sinh
- Thông khí hỗ trợ
- Corticoid trước sinh:
- Cho corticoid cho các bà mẹ có nguy cơ cao đẻ non từ 23 – 34 tuần
- Surfactant:
- Dự phòng suy hô hấp do bệnh màng trong: sử dụng surfactant sớm để dự phòng SHH ngay sau khi ổn định bệnh nhân cho các bệnh nhân < 27 tuần tuổi thai.
- Điều trị: cho các bệnh nhân đẻ non có hội chứng màng trong phải thở máy với FiO2 ≥ 30% hoặc thất bại với nCPAP (cần FiO2 ≥ 40% để duy trì SpO2 > 90%).
- Liều: 50 – 200mg/kg/lần, tùy theo mức độ nặng của bệnh (nếu dùng liều 200mg/kg sẽ giảm nguy cơ phải điều trị lặp lại). Liều lặp lại: khi bệnh nhân cần
- FiO2 >30% và không rút được nội khí quản sau bơm surfactant. Tối đa có thể lặp lại 3 lần.
- Đường dùng: bơm qua nội khí quản.
- Thông khí hỗ trợ
+ Thở nCPAP để ngăn xẹp phế nang, duy trì dung tích cặn chức năng và giảm các cơn ngừng thở.
+ Thở máy không xâm nhập (NIPPV): tránh các chấn thương do ống nội khí quản.
+ Thở máy xâm nhập khi có một trong 3 tiêu chuẩn sau:
- Toan hô hấp: pH < 7,2 và pCO2> 60mmHg với nCPAP
- Giảm oxy: PaO2 <50mmHg với pCO2> 60mmHg với nCPAP
- Ngừng thở dài
+ Đích điều trị duy trì: SpO2: 90 – 95%, PaCO2: 45 - 60mmHg
- Điều trị hỗ trợ:
- Giữ nhiệt độ da bụng 36,5 – 370c để giảm tiêu thụ oxy và năng lượng
- Cân bằng dịch: nên giữ âm nhẹ
- Gợi ý cách xử trí RDS ở trẻ đẻ non
| < 29 tuần | 29 – 31 tuần | ≥ 32 tuần |
|
Thở máy không xâm nhập+surfactant |
Thở máy không xâm nhập Cho surfactant nếu phải đặt ống nội khí quản |
Theo dõi CPAP/ thở máy không xâm nhập nếu có SHH |
| Rút NKQ sớm nếu đặt NKQ Cho Caffeine |
Cho điều trị surfactant nếu FiO2 > 35% và có dấu hiệu trên xquang Cho Caffeine |
Cho điều trị surfactant muộn hơn khi FiO2 > 40%, có dấu hiệu trên xquang Cho Caffeine nếu có triệu chứng |
|
Lặp lại nếu FiO2 > 35% |
Lặp lại nếu FiO2 > 40% |
Lặp lại: FiO2 > 45% |
BỆNH NÃO THIẾU OXY THIẾU MÁU CỤC BỘ
(HIE: Hypoxic-ischemic Encephalopathy)
1. ĐẠI CƯƠNG.
1.1. Định nghĩa:
HIE hay ngạt chu sinh là một tổn thương của thai và trẻ sơ sinh do thiếu oxy và thiếu tưới máu đến các cơ quan đi kèm với nhiễm axit lactic mô.
1.2. Đặc điểm dịch tễ
- Tần suất ngạt khoảng 1-1,5% ở hầu hết các trung tâm và thường liên quan đến tuổi thai và trọng lượng sinh.
- Chiếm 0,5% trẻ sơ sinh sống > 36 tuần tuổi thai.
- Tần suất này cao hơn ở trẻ sơ sinh đủ tháng có mẹ bị đái đường, mẹ nhiễm độc thai nghén, suy dinh dưỡng bào thai, đẻ ngôi ngược và trẻ già tháng.
1.3. Nguyên nhân và hậu quả
a. Nguyên nhân
- Nguyên nhân từ mẹ: cao huyết áp (cấp hoặc mãn), hạ huyết áp, nhiễm trùng (bao gồm cả viêm màng ối), thiếu oxy do bệnh lý tim phổi, đái tháo đường, bệnh mạch máu của mẹ và sử dụng cocain,vỡ tử cung
- Nguyên nhân do nhau thai: bất thường nhau thai, nhồi máu, xơ hóa.
- Tai biến dây rốn: sa dây rốn, dây rốn bị thắt, bị chèn ép, bất thường mạch máu rốn.
- Nguyên nhân do thai: thiếu máu, nhiễm trùng, bệnh cơ tim, phù, suy tim/tuần hoàn nặng.
2. CHẨN ĐOÁN
2.1. Lâm sàng
a. Trong bào thai
- Chậm phát triển trong tử cung với sự tăng đề kháng mạch máu có thể là biểu hiện đầu tiên của thiếu oxy thai.
- Trong quá trình chuyển dạ, nhịp tim thai chậm, không đều hoặc muộn hơn tăng nhịp tim thai.
- Phân tích máu qua da đầu thai có thể thấy pH < 7,2.
b. Vào lúc đẻ: xác định ngạt thông thường dựa vào các tiêu chuẩn sau:
- Suy thai cấp (nhịp tim thai bất thường, dịch ối có phân su).
- Apgar < 5điểm lúc 5 phút và 10 phút
- Toan chuyển hóa nặng (PH < 7, HCO3- thiếu hụt kiềm ≥ 12 mmol/l, tăng axit lactic máu).
- Các dấu hiệu thần kinh (co giật, hôn mê, giảm trương lực cơ...)
- Tổn thương nhiều cơ quan (suy đa phủ tạng): tim, phổi, đặc biệt nhất là thận, gan.
- Loại bỏ tất cả các nguyên nhân khác của bệnh não.
Phân loại các giai đoạn bệnh não của SARNAT cải tiến
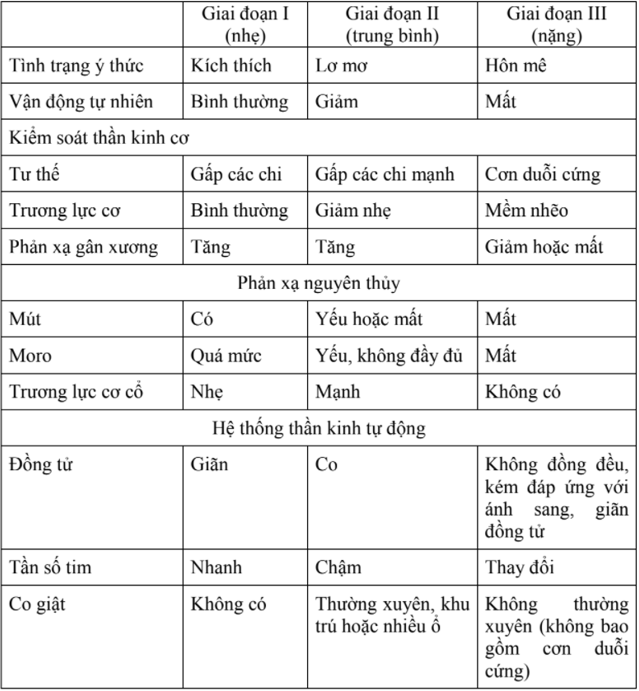
2.2. Cận lâm sàng:
- Các xét nghiệm: điện giải đồ, LDH, men gan, creatinin ure máu, men tim, đông máu và khí máu.
- aEEG: có giá trị chẩn đoán (sóng chậm ở giai đoạn I) và tiên lượng (cơn kịch phát, vạch đẳng điện trong cơn).
- Siêu âm qua thóp: trong trường hợp nặng thấy được phù não, phát hiện xuất huyết lớn nội sọ, đây là chống chỉ định điều trị hạ thân nhiệt.
- Chụp cắt lớp vi tính sọ não (CT Scanner) xác định tổn thương: phù não, xuất huyết, tổn thương thiếu máu do thiếu oxy cục bộ. Chỉ chỉ định chụp CT khi cần thiết cho mục đích điều trị.
- Chụp cộng hưởng từ sọ não (MRI): giữa ngày thứ 7-10 là kỹ thuật chọn lựa tốt nhất để thấy các tổn thương não.
3. XỬ TRÍ
3.1. Trước sinh: Theo dõi tim thai và xử trí sản khoa tốt
3.2. Tại phòng sinh: Cấp cứu hồi sức trẻ tốt
3.3. Điều trị sau sinh:
a. Hô hấp: Duy trì PaCO2: 45 – 55mmHg và PaO2 < 80mmHg để SpO2 <95% (tăng hoặc giảm CO2, paO2 quá mức đều gây thêm tổn thương não).
b. Duy trì tưới máu não và tưới máu tổ chức: tránh hạ hoặc tăng huyết áp, không làm tăng độ nhớt của máu (nên duy trì huyết áp trung bình 35 – 40 mmHg).
c. Duy trì chuyển hóa bình thường: đường huyết, nuôi dưỡng, can xi máu
d. Kiểm soát tốt co giật:
- Phenobarbital: 20mg/kg tiêm tĩnh mạch chậm trong 15 phút. Sau 30 phút nếu còn co giật, lặp lại liều thứ hai 10mg/kg tiêm TM/15 phút. Tổng liều tối đa không quá 40mg/kg. Sau 24 giờ tiếp theo dùng liều duy trì : 3 -5 mg/kg/ngày. Đảm bảo bacbital máu giữa 15-40 mg/l.
- Phenytoin: nếu không đáp ứng sau khi dùng liều cao phenobacbital. Phenytoin 20mg/kg truyền tĩnh mạch trong 20 phút, sau đó duy trì: 5mg/kg/ngày (chỉ dùng nước muối sinh lý để pha phenytoin). Chấp nhận dilantine máu giữa 15-20mg/l.
- Benzodiazepines: 0,05 – 0,1 mg/kg/liều tiêm tĩnh mạch
- Cắt cơn giật lâu dài: Có thể sử dụng thuốc co giật kéo dài từ 1-6 tháng hoặc hơn nếu trẻ sơ sinh có nguy cơ cao tái phát co giật về sau với tồn tại thiếu hụt thần kinh và bất thường trên EEG.
e. Kiểm soát phù não: tránh quá tải dịch
f. Điều trị các tổn thương khác:
- Rối loạn chức năng tim: hạn chế dịch, dopamin, milrinone.
- Rối loạn chức năng thận: hạn chế dịch, lợi tiểu, dopamin liều thấp
- Tổn thương dạ dày ruột: chỉ cho ăn khi huyết động ổn định.
- Rối loạn đông máu: truyền plasma tươi, tiểu cầu, huyết tương tươi đông lạnh tùy theo thiếu hụt.
h. Liệu pháp hạ thân nhiệt: là biện pháp bảo vệ não cho trẻ sơ sinh ngạt.
Mặc dù thiếu những so sánh cần thiết, làm lạnh vùng đầu và làm lạnh toàn thân cho thấy hiệu quả và độ an toàn như nhau. Làm lạnh toàn thân tạo thuận lợi cho việc theo dõi điện não đồ hơn.
- Các tiêu chuẩn bao gồm:
+ Tuổi thai ≥ 36 tuần và < 6 giờ tuổi
+ Một trong các tiêu chuẩn sau:
- PH ≤ 7 hoặc kiềm dư ≥16 mmol/l trong máu cuống rốn hoặc bất kỳ mẫu máu lấy trong vòng 1 giờ đầu sau đẻ.
- Apgar 10 phút: < 5điểm
- Cần tiếp tục hồi sức bắt đầu sau đẻ và kéo dài đến đến 10 phút ( Hô hấp hỗ trợ, ấn ngực, hoặc cần dùng thuốc).
- Bệnh não mức độ vừa đến nặng qua khám lâm sàng
- Khi liệu pháp hạ thân nhiệt không được dùng, khuyến cáo theo dõi sát nhiệt độ cơ thể, tránh tăng thân nhiệt.
- Tiêu chuẩn loại trừ của điều trị hạ thân nhiệt
- > 6h tuổi
- Đẻ non <36 tuần
- Cân nặng lúc đẻ ≤ 1800g
- Bệnh chuyển hóa bẩm sinh
- Nhiễm trùng nặng
- Đa dị tật
4. TIÊN LƯỢNG
Nói chung, tỷ lệ tử vong do ngạt ở trẻ sơ sinh đủ tháng từ 10-20%. Tỷ lệ di chứng thần kinh khoảng 30%. Nguy cơ bệnh não trên trẻ sống còn có ngạt chu sinh là 5-10% so với 0,2% dân số nói chung.
- Tiên lượng theo phân độ của SARNAT:
- Giai đoạn 1 hoặc HIE nhẹ: 98 -100% trẻ có thần kinh bình thường và < 1% tử vong.
- Giai đoạn 2 hoặc HIE trung bình: 20-37% tử vong hoặc có bất thường
- thần kinh về sau. Nhóm này có thể cải thiện tốt nếu hạ thân nhiệt điều trị.
- Giai đoạn 3 hoặc HIE nặng: hầu như trẻ với bệnh não nặng (độ 3) tử vong (50%) hoặc phát triển di chứng thần kinh (bại não, chậm phát triển, động kinh, não nhỏ).
- Khuyến cáo cho các tuyến
Khi có bệnh nhân HIE: cho hạ thân nhiệt thụ động
- Không bật nguồn sưởi khi cấp cứu tại phòng đẻ
- Hội chẩn với tuyến có khả năng điều trị hạ thân nhiệt để có thể chuyển bệnh nhân đến nơi điều trị an toàn và kịp thời.
- Đo nhiệt độ trực tràng mỗi 15 phút
- Trong quá trình vận chuyển bệnh nhân cần kiểm soát nhiệt độ trực tràng ở 33,50 C. Khi nhiệt độ xuống 340 C nên chuẩn bị sẵn nguồn nóng, nếu nhiệt độ trực tràng <330 C để nguồn sưởi ở mức thấp nhất. Điều chỉnh nguồn nóng để đạt được nhiệt độ mong muốn. Nếu nhiệt độ >340 Cthì mở cửa lồng ấp hoặc nới bớt chăn.
SUY HÔ HẤP SƠ SINH
1. ĐẠI CƯƠNG
Suy hô hấp cấp là sự rối loạn khả năng trao đổi khí giữa phế nang và mao mạch dẫn đến giảm O2 và/hoặc tăng CO2 trong máu động mạch.
2. NGUYÊN NHÂN
- Bệnh nhu mô phổi: bệnh màng trong, cơn khó thở nhanh thoáng qua, hít nước ối phân su.
- Bệnh màng phổi: tràn khí màng phổi, tràn dịch màng phổi, tràn dịch dưỡng chấp.
- Tim mạch: bệnh tim bẩm sinh, cao áp phổi nguyên phát, thiếu máu hay đa hồng cầu.- Thần kinh: ngạt chu sinh (ngưng thở, xuất huyết não, phù não), mẹ
dùng thuốc (thuốc mê, an thần), tổn thương thần kinh hoành, bệnh lý thần kinh cơ.
- Nhiễm trùng: viêm phổi, nhiễm trùng huyết.
- Chuyển hóa: toan chuyển hóa, hạ đường huyết, hạ thân nhiệt.
- Bệnh lý ngoại khoa: hẹp mũi sau, teo thực quản, thoát vị hoành, hội chứng Pierre Robin.
- Thanh quản: màng chắn thanh quản, u nhú thanh quản, mềm sụn thanh quản, liệt dây thanh âm.
- Khí quản: mềm khí quản, hẹp khí quản.
- U/kén phổi bẩm sinh.
- Bất thường xương sườn, lồng ngực.
3. CHẨN ĐOÁN
3.1. Lâm sàng
- Các yếu tố nguy cơ
- Sinh non: nguy cơ bệnh màng trong, cơn ngưng thở.
- Sinh già tháng: hít nước ối phân su.
- Sinh mổ: chậm hấp thu dịch phế nang.
- Sinh ngạt: nguy cơ hít.
- Da nhuộm phân su: viêm phổi hít phân su.
- Mẹ vỡ ối sớm, sốt trước hay trong lúc sinh, nước ối xấu hay có mùi hôi: viêm phổi.
- Mẹ tiểu đường: ảnh hưởng tổng hợp surfactant: bệnh màng trong.
- Trẻ bị lạnh, stress, bệnh lý khác: tăng tiêu thụ oxy.
- Khám lâm sàng:
+ Gồm 3 nhóm triệu chứng chính:
- Thay đổi nhịp thở: thở nhanh > 60l/ph, hoặc thở chậm < 30l/ph.
- Dấu hiệu thở gắng sức: phập phồng cánh mũi, rút lõm ngực, thở rên.
- Tím khi thở khí trời: tím quanh môi, đầu chi hoặc toàn thân, đo SpO2<m90%.
+Ngoài ra còn có những triệu chứng đáng chú ý khác: nhịp tim nhanh hay chậm, thay đổi tri giác, giảm phản xạ.
- Mức độ suy hô hấp được đánh giá bằng chỉ số Silverman, dựa vào 5 tiêu chí lâm sàng sau:
| Triệu chứng | 0 | 1 | 2 |
| Di động ngực bụng | Cùng chiều | Ngực < bụng | Ngược chiều |
| Co kéo liên sườn | - | + | ++ |
| Lõm hõm ức | – | + | ++ |
| Cánh mũi phập phồng | – | + | ++ |
| Tiếng rên | – | Qua ống nghe | Nghe được bằng tai |
- Tổng số điểm:
- <3 đ : Không suy hô hấp
- 4-6đ : Suy hô hấp nhẹ
- >7-10đ : Suy hô hấp nặng
3.2. Cận lâm sàng
- Công thức máu, CRP, cấy máu nếu nghi ngờ có nhiễm trùng huyết.
- X quang phổi: phát hiện nguyên nhân gây suy hô hấp và các bệnh lý đi kèm.
- Khí máu động mạch, mao mạch.
- Đường, canxi.
3.3. Chẩn đoán xác định
- Lâm sàng: thay đổi nhịp thở, khó thở, thở gắng sức.
- PaO2< 50-60 mmHg và/hoặc PaCO2> 60mmHg, pH < 7,25.
3.4. Chẩn đoán phân biệt
|
Bệnh lý |
Tuổi thai | Dấu hiệu | Tiền sử sản khoa | X quang |
|
Bệnh màng trong |
Non tháng | SHH sớm sau sinh | Sanh non +/- ngạt | Lưới hạt, khí phế quản đồ |
|
Hít phân su |
Già tháng, đủ tháng. |
Lồng ngực căng phồng; nhuộm phân su da, cuống rốn | Nước ối xanh, ngạt, có phân su trong dịch ối | Xẹp, xen kẽ ứ khí từng vùng |
| Ngạt, viêm phổi hít (ối, máu) | Già tháng, đủ tháng |
SHH, dấu hiệu thần kinh |
Ngạt chu sinh, đôi khi phải giúp thở ngay sau sanh | Tăng đậm mạch máu phổi, đôi khi trắng xóa 2 phổi |
|
Viêm phổi |
Mọi tuổi | Sốt hoặc hạ thân nhiệt, vàng da sớm | Vỡ ối sớm, nước ối mùi hôi, mẹ mắc bệnh nhiễm trùng | Mờ dạng đốm và/hoặc khí phế quản đồ, có thể khó phân biệt với bệnh màng trong |
|
Tràn khí màng phổi |
Đủ tháng > non tháng | Lồng ngực căng phồng bên tràn khí | Hít phân su, ngạt phải hồi sức hô hầp tuần hoàn | Tràn khí một bên |
|
Thở nhanh |
Đủ tháng > non tháng | Thở nhanh, rên nhẹ, ít gây SHH nặng |
Sanh mổ, kẹp rốn trễ | Tăng đậm mạch máu phổi, rãnh liên thùy, đường viền màng phổi |
|
Cơn ngưng |
Non tháng | Cơn ngưng thở >20giây kèm mạch chậm <100 l/p | Phổi sáng bình thường, cần chẩn đoán loại trừ | |
| Thoát vị hoành |
Đủ tháng > non tháng |
Phế âm mất 1 bên, bụng lõm | Có thể có chẩn đoán trước sinh | Quai ruột trong lồng ngực |
|
Teo thực quản |
Đủ tháng, non tháng |
Sùi bọt miệng, không thể đặt sonde dạ dày | Có thể có chẩn đoán trước sinh | Bóng khí của túi cùng thực quản |
|
Tim bẩm sinh |
Đủ tháng, non tháng | Suy hô hấp hiếm khi < 4giờ sau sanh | Bóng tim to, tuần hoàn phổi tăng hoặc giảm. |
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Thông đường thở.
- Cung cấp oxy.
- Điều trị nguyên nhân.
- Điều trị hỗ trợ.
4.2. Xử trí ban đầu
* Thông đường thở: Giải quyết nguyên nhân gây tắc, chèn ép đường hô hấp.
- Tắc mũi sau: Kích thích cho khóc hoặc đặt ống thông miệng hầu nhằm giúp thở qua miệng. Cần chuyên khoa tai mũi họng can thiệp.
- Hút đờm nhớt.
+ Cung cấp oxy:
+ Chỉ định:
- Thay đổi nhịp thở >60 l/p hoặc <30 l/p, kèm theo dấu hiệu thở gắngsức.
- Hoặc tím tái.
- Hoặc PaO2< 60mmHg (đủ tháng), PaO2<50 mmHg (non tháng).
+ Mục tiêu: Giữ SpO2 = 90-95% (đủ tháng và non tháng).
+ Nguyên tắc:
- Thực hiện khẩn trương, tích cực.
- Đảm bảo nồng độ oxy thích hợp, FiO2=100% nếu trẻ tím tái, sau đó giảm dần FiO2 xuống.
+ Phương pháp:
- Thở Oxy qua ống thông 2 mũi (cannula): 0,25 – 1 lít/phút.
- Thở áp lực dương liên tục qua mũi (NCPAP) khi:
- SHH do bệnh lý tại phổi thất bại với oxy:
- Các dấu hiệu lâm sàng của SHH không cải thiện với oxy qua thông mũi.
- Cơn ngưng thở kéo dài không cải thiện với oxy, thuốc kích thích hô hấp.
- SpO2< 85-90% (PaO2< 50-60mmHg) với thở oxy qua ống thông mũi.
- Thở không hiệu quả, thở nông nhanh hoặc gắng sức nhiều.
- Tràn khí màng phổi sau khi đã được dẫn lưu.
- Thở máy: Nếu thở NCPAP với FiO2=60-70% mà không duy trì được PaO2>50-60mmHg hay trẻ ngưng thở, hoặc ngưng thở kéo dài phải bóp bóng hỗ trợ ở trẻ non tháng nhiều hơn 3 lần/giờ mặc dù đã sử dụng NCPAP và cafein.
4.3. Điều trị nguyên nhân
- Các bệnh lý cần can thiệp ngoại khoa: thoát vị hoành, teo thực quản, teo tịt lỗ mũi sau...
- Các bệnh lý nội khoa có xử trí đặc hiệu:
- Viêm phổi hít phân su: bơm surfactant.
- Tràn khí màng phổi: lượng nhiều cần dẫn lưu.
- Ngộ độc Morphin hoặc dẫn xuất Morphin: Dùng Naloxone 0,1mg/kg/lần TM.
- Cơn ngưng thở ở trẻ sinh non: Cafein citrate 20mg/kg liều tấn công, 5mg/kg/ngày liều duy trì TM hoặc uống.
- Bệnh màng trong: bơm surfactant, thở NCPAP.
4.4. Xử trí tiếp theo
- Đảm bảo khả năng phân bố oxy cho mô và tế bào:
- Sốc: bồi hoàn thể tích tuần hoàn.
- Chỉ định truyền máu theo tuổi thai và bệnh chính.
- Điều trị toan máu:
- Chỉ bù Bicarbonate khi có toan chuyển hóa nặng (pH< 7,2) và không kèm toan hô hấp.
4.5. Điều trị hỗ trợ
- Đảm bảo môi trường nhiệt độ thích hợp.
- Cung cấp oxy ẩm, ấm.
- Cung cấp đủ năng lượng, tùy tình trạng bệnh có thể bơm sữa qua sonde dạ dày hoặc nuôi bằng đường tĩnh mạch.
- Điều trị nhiễm trùng: Bằng các loại kháng sinh phổ rộng.
5.PHÒNG BỆNH
- Thực hiện tốt hồi sức tại phòng sinh, xử trí ngạt.
- Phòng ngừa hít, sặc, chống trào ngược.
- Sử dụng corticoid trước sinh cho bà mẹ mang thai 24 -34 tuần có nguy cơ sinh non trong 7 ngày tới để phòng ngừa bệnh màng trong: dùng 2 liều Betamethason 12mg (TB) 24 giờ/lần hoặc 4 liều Dexamethasone 6mg (TB) 12giờ/lần.
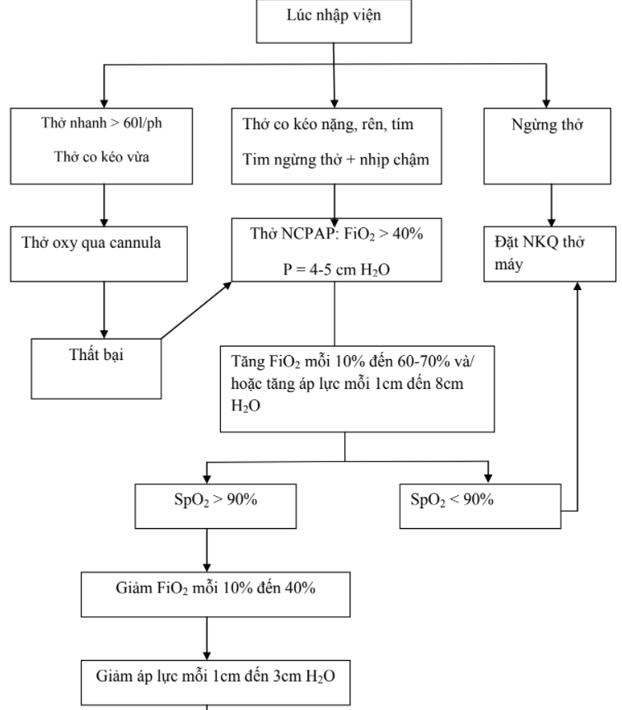

DINH DƯỠNG QUA ĐƯỜNG TIÊU HÓA CHO TRẺ SINH NON, NHẸ CÂN
1. ĐẠI CƯƠNG
Trẻ sinh non, nhẹ cân không có cơ hội tăng trưởng và phát triển đầy đủ trong tử cung nên có những đặc điểm sinh lí khác với trẻ đủ tháng, các hệ cơ
quan chưa trưởng thành, trong đó có hệ tiêu hoá, hoạt động chức năng chưa hoàn thiện như trẻ đủ tháng.
Có nhiều thách thức trong dinh dưỡng cho trẻ sinh non - nhẹ cân: dự trữ hạn chế, hấp thu và tiêu hoá kém, nhiều bệnh lí đi kèm nhưng lại cần nhu cầu cao hơn so với trẻ đủ tháng.
Chiến lược dinh dưỡng tăng cường cho trẻ sinh non nhẹ cân phải đạt mục tiêu:
- Giảm sụt cân sau sinh
- Lấy lại cân nặng lúc sinh sớm
- Giúp tăng trưởng bắt kịp. Bao gồm: (1) Trong bệnh viện, giúp trẻ đạt được tốc độ tăng trưởng sau khi sinh xấp xỉ với thai nhi bình thường có cùng tuổi thai, (2) Sau xuất viện, giúp trẻ đạt được tốc độ tăng trưởng sau khi sinh xấp xỉ với trẻ bình thường có cùng tuổi điều chỉnh trong suốt năm đầu đời.
Trong bài này chúng tôi sử dụng khuyến cáo điều trị dinh dưỡng cho trẻ sinh non, nhẹ cân của Hội nhi khoa Việt Nam và Hội chu sinh, sơ sinh thành phố Hồ Chí Minh.
2. CHỈ ĐỊNH NUÔI ĂN ĐƯỜNG TIÊU HOÁ TỐI THIỂU
- Trẻ non tháng, thường < 32 tuần (hay < 1800g), không chống chỉ định nuôi ăn tiêu hoá.
- Bắt đầu sớm sau khi sinh, thường vào ngày 1-2 sau sinh, có thể kéo dài trong 3-6 ngày.
- Ưu tiên dùng sữa mẹ, nếu không có sữa mẹ dùng sữa công thức cho trẻ non tháng 20 kcal/oz với thể tích 10-20 ml/kg/ngày.
- Chú ý: có thể cho trẻ nuôi ăn tối thiểu khi đang thở máy hay có catheter rốn, ngạt nặng bắt đầu sau 48-72 giờ. Không pha loãng sữa cho trẻ ăn.
3. TĂNG LƯỢNG SỮA NUÔI ĂN
- Khi bệnh nhân dung nạp với nuôi ăn tiêu hoá tối thiểu, tăng sữa với tốc độ tuỳ từng bệnh nhân từ 10-30 ml/kg/ngày.
- Hướng dẫn chung:
- trẻ < 1000 g: tăng 10 ml/ kg/ngày,
- trẻ 1000 – 1500 g: tăng 20 ml/ kg/ ngày
- trẻ ≥ 1500 g: tăng 30 ml/ kg/ ngày.
4. CÁCH NUÔI ĂN
Nên nuôi ăn ngắt quãng, mỗi 2 giờ cho trẻ < 1000g và mỗi 3 giờ đối với trẻ ≥ 1000g. Chú ý hiện tượng mất chất béo khi để chúc bơm xi-lanh nuôi ăn lâu. Chỉ dùng bơm liên tục trong một số trường hợp đặc biệt: nhu động ruột kéo dài, hội chứng ruột ngắn hay kém dung nạp tiêu hoá kéo dài.
5. LOẠI SỮA NUÔI ĂN
- Sữa mẹ tăng cường một phần (pha 2 gói bột tăng cường trong 100 ml sữa mẹ) khi trẻ dung nạp với thể tích sữa mẹ khoảng 80-100 ml/kg/ngày hay đang ăn sữa công thức cho trẻ non tháng thì chuyển sang loại 22 kcal/oz.
- Sữa mẹ tăng cường đầy đủ (pha 4 gói bột tăng cường trong 100 ml sữa mẹ) khi trẻ dung nạp với thể tích sữa mẹ khoảng 130 ml/kg/ngày hay đang ăn sữa công thức cho trẻ non tháng thì chuyển sang loại 24 kcal/oz.
- Thể tích sữa: với sữa mẹ tăng cường là 180 ml/kg/ngày. Và đối với sữa công thức cho trẻ non tháng là 160 ml/kg/ngày.
6. HƯỚNG DẪN CHUNG
| < 1000 g | 1000 - < 1500 g | ≥ 1500g | |
| Nuôi ăn tối thiểu | 1ml x 6 trong 3 -6 ngày | 2 ml x 8 trong 3 ngày | N1: 3 ml x 8 |
| Thể tích tăng thêm | Sau đó 1 ml x 12 và tăng 1ml mỗi 24 giờ | Sau đó 2 ml x 8 và tăng 1 ml mỗi 12 giờ | Từ N2: tăng 1 ml / mỗi 6 giờ |
| 150 ml/kg/ngày | # N15 | # N14 | # N7 |
7. CÁC TRIỆU CHỨNG KHÔNG DUNG NẠP TIÊU HOÁ
Bao gồm: trớ sữa, bụng chướng/vòng bụng tăng > 2 cm, nhu động ruột giảm, đổi màu da bụng, phân máu, triệu chứng toàn thân như cơn ngưng thở, cơn tím, tim chậm, li bì.
8. XỬ TRÍ DỊCH HÚT DẠ DÀY
9. CÁC BIỆN PHÁP CÓ THỂ GIÚP CẢI THIỆN DUNG NẠP TIÊU HOÁ
Bao gồm đặt nằm tư thế đầu cao khi ăn, tư thế nghiêng phải hay nằm sấp, thể tích sữa ăn không quá 160 - 180 ml/kg/ngày, điều trị bệnh nhiễm khuẩn đi kèm, đảm bảo sonde nuôi ăn đúng vị trí và đúng kích cỡ, thụt tháo nhẹ bằng Natri chlorua 0,9% nếu trẻ non tháng không tiêu quá 24 giờ, điều trị trào ngược dạ dày thực quản.
10. CHUYỂN TỪ ĂN QUA ỐNG SANG BÚ
Điều kiện chuyển khi trẻ > 32 tuần tuổi, tri giác tốt, thở < 60 l/p, nhịp tim< 180 l/p, SpO2 > 88% trong > 48 giờ ăn qua ống trước đó. Tập bú tăng dần số
lần ăn và thời gian bú mỗi lần, phần còn lại cho qua ống cho đến khi trẻ có thể bú hết và đủ các lần bú.
11. THEO DÕI DINH DƯỠNG TIÊU HOÁ
a. Giai đoạn tại bệnh viện
- Thời điểm lấy lại cân nặng lúc sinh: khoảng 3 tuần ở trẻ < 1000g, khoảng 2 tuần ở trẻ 1000 – < 1500g, ngắn hơn ở trẻ ≥ 1500g.
- Nếu trẻ tăng trưởng tốt: đánh giá lại mỗi tuần.
- Nếu chậm tăng trưởng: nếu trẻ đang được nuôi ăn sữa mẹ tăng cường toàn phần thì bổ sung 1⁄2 số lần ăn là sữa năng lượng 27 kcal/oz, nếu trẻ đang dùng sữa non tháng loại 24 kcal/oz thì chuyển sang loại sữa năng lượng 27 kcal/oz. Sau 2 tuần đánh giá lại, nếu vẫn tăng trưởng kém xem xét thay thế loại 27 kcal/oz bằng loại 30 kcal/oz.
b. Giai đoạn sau xuất viện
- Khi trẻ xuất viện thì sau 1 tuần và 1 tháng cần tái khám để theo dõi tăng trưởng, albumin, Ca/P, phosphatase kiềm, Hct, hồng cầu lưới. Siêu âm thận lúc 2 tháng tuổi.
- Dùng sữa mẹ tăng cường hay sữa công thức cho trẻ non tháng 24 kcal/oz cho tới khi trẻ đạt 3500g. Sau đó chuyển sang sữa mẹ tăng cường hay sữa công thức cho trẻ non tháng loại 22 kcal/oz cho tới khi trẻ đạt 9 tháng tuổi hiệu chỉnh.
PHỤ LỤC: BIỂU ĐỒ TĂNG TRƯỞNG FENTON
DỰ ĐOÁN, ĐÁNH GIÁ, ĐIỀU TRỊ VÀ TIÊN LƯỢNG TRẺ SƠ SINH CÓ NGUY CƠ CAO
1. ĐẠI CƯƠNG
1.1. Định nghĩa:
Theo Tổ chức Y tế thế giới, gọi là trẻ đẻ non khi trẻ sinh ra < 37 tuần thai (259 ngày), sơ sinh rất non khi < 33 tuần thai và sơ sinh cực non khi < 28 tuần thai. Trẻ sơ sinh “có thể sống” bắt đầu từ 22 tuần thai hoặc cân nặng < 500g.
1.2. Đặc điểm dịch tễ:
Trẻ đẻ non chiếm khoảng 5% trẻ sơ sinh, sơ sinh cực non chiếm 1-1,5%.
1.3. Nguyên nhân và yếu tố thuận lợi: thường ghi nhận các nguyên nhân sau:
- Phụ nữ < 16 tuổi hoặc trên 35 tuổi
- Đa thai
- Nhiễm trùng: nhiễm trùng trong tử cung, viêm màng ối,mẹ nhiễm trùng đường tiểu, cúm, sốt vàng...
- Ối vỡ non
- Tai biến chảy máu: khối máu tụ sau nhau, nhau bong non, nhau tiền đạo.
- Đa ối
- Bất thường tử cung: hở eo cổ tử cung, dị tật tử cung.
- Bệnh lý mạch máu nhau: nhau tiền đạo, suy dinh dưỡng bào thai.
- Suy thai (thiếu ôxy)
- Mẹ tiểu đường
- Bất đồng Rhesus
- Bệnh lý mẹ nặng: tim, hô hấp, ung thư, chấn thương...
- Tình trạng kinh tế xã hội thấp: được tính bằng thu nhập gia đình, trình độ học thức, vùng địa lý, tầng lớp xã hội và nghề nghiệp.
2. CÁC VẤN ĐỀ THƯỜNG GẶP Ở TRẺ ĐẺ NON
2.1. Hô hấp: có thể có các biểu hiện sau:
- Suy hô hấp nặng tại phòng sinh do kém thích nghi sau đẻ.
- Hội chứng suy hô hấp cấp do thiếu Surfactant và chưa trưởng thành phổi.
- Cơn ngừng thở do trung tâm hô hấp chưa trưởng thành.
- Loạn sản phổi, bệnh Winson-Mikity và bệnh phổi mãn tính do sinh non.
2.2. Thần kinh: trẻ đẻ non có nguy cơ cao đối với các vấn đề thần kinh:
- Ngạt chu sinh
- Xuất huyết nội sọ
2.3. Tim mạch:
- Hạ huyết áp:
- Giảm thể tích
- Rối loạn chức năng tim
- Giãn mạch do nhiễm trùng huyết
- Còn ống động mạch
2.4. Huyết học:
- Thiếu máu
- Tăng bilirubin máu
2.5. Dinh dưỡng:
Trẻ đẻ non thường kém dung nạp sữa và có nhu cầu dinh dưỡng khác biệt với trẻ đủ tháng, do đó cần chú ý đặc biệt đến thành phần, năng lượng, thể tích, đường cho ăn.
2.6. Dạ dày ruột:
Trẻ đẻ non có nguy cơ cao viêm ruột hoại tử.
2.7. Chuyển hóa:
Thường gặp là rối loạn chuyển hóa glucose và canxi.
2.8. Thận:
Thận chưa trưởng thành có đặc tính là tỷ lệ lọc của cầu thận thấp, cũng như chưa có khả năng xử lý nước, điện giải.
2.9. Điều hòa thân nhiệt: Dễ bị hạ thân nhiệt và tăng thân nhiệt.
2.10. Miễn dịch:
Do thiếu hụt các phản ứng hóc môn và tế bào, trẻ đẻ non có nguy cơ nhiễm trùng cao hơn trẻ đủ tháng.
2.11. Mắt:
Bệnh võng mạc có thể phát triển ở trẻ đẻ non < 32 tuần và cân nặng <1500g do võng mạc chưa trưởng thành và liên quan với nồng độ oxy. Nồng độ oxy tăng dẫn đến sự co các mạch máu chưa hoàn chỉnh ở võng mạc ngoại vi, từ đó gây ra thiếu máu cục bộ và tăng sinh tân mạch và xơ hóa ở vùng võng mạc thiếu máu, cuối cùng là bong võng mạc.
3. XỬ TRÍ
3.1. Điều trị ngay sau đẻ
- Phòng sinh phải được trang bị tốt và sẵn sàng.
- Hồi sức tốt và ổn định trẻ
3.2. Điều trị tiếp theo
- Điều hòa nhiệt độ: Đối với trẻ rất non đòi hỏi giường sưởi hoặc lồng ấp.
- Thông khí hỗ trợ và liệu pháp oxy thích hợp.
- Còn ống động mạch: hạn chế dịch và liệu pháp oxy có thể có hiệu quả, thuốc indomethacin hoặc ibuprofen có thể cần thiết. Trường hợp không đóng được ÔĐM có thể cần phẫu thuật thắt ống động mạch .
- Điều trị nước và điện giải: Phải tính đến lượng nước mất không nhận biết được để bù nước, duy trì đường máu bình thường và nồng độ điện giải huyết thanh.
- Nuôi dưỡng: cần thiết phải nuôi dưỡng qua đường tĩnh mạch đối với trẻ không có khả năng dung nạp sữa. Cho ăn qua ống thông dạ dày đối với những trẻ chưa phối hợp đồng bộ giữa bú và nuốt.
- Tăng Bilirubin máu: chiếu đèn sớm, trong trường hợp nặng, có thể cần thay máu.
- Nhiễm trùng: kháng sinh phù hợp
- Miễn dịch: tiêm vacxin theo lịch tiêm chủng
4. TIÊN LƯỢNG
- Di chứng phát triển tinh thần:
- Di chứng nặng: bại não, chậm phát triển tinh thần.
- Tổn thương giác quan: giảm thính lực, tổn thương thị giác.
- Rối loạn chức năng não: rối loạn ngôn ngữ, không có khả năng học, tăng hoạt động, thiếu chú ý, rối loạn hành vi.
- Bệnh võng mạc ở trẻ đẻ non
- Loạn sản phổi
- Kém phát triển thể chất- Tăng tỷ lệ bệnh tật trẻ em và hay nằm viện
II. SƠ SINH GIÀ THÁNG
1. ĐẠI CƯƠNG
1.1. Định nghĩa:
Gọi là sơ sinh già tháng khi mang thai > 42 tuần (294 ngày tính từ ngày đầu của kinh cuối).
1.2. Đặc điểm dịch tễ: chiếm gần 6% (3-14%)
1.3. Nguyên nhân:
Ngoài một số trường hợp không rõ nguyên nhân, ngoài ra có thể gặp:
- Đa thai không bằng nhau (Nulliparity)
- Béo phì
- Thai nhi nam
- Vô não
- Ba nhiễm sắc thể 16 và 18
- Hội chứng Seckel (bird-head dwarfism)
1.4. Nguy cơ bệnh lý:
Hít phân su, thiểu ối, nhịp tim thai không ổn định trong chuyển dạ, thai lớn, chỉ số Apgar thấp và tổn thương lúc đẻ.
2. HỘI CHỨNG GIÀ THÁNG:
Trẻ già tháng có thể giảm trọng lượng nhưng chiều dài và chu vi vòng đầu bình thường. Có thể được xếp loại như sau:
- Độ 1:
- Da khô, nứt, bong, lỏng lẻo và nhăn.
- Biểu hiện suy dinh dưỡng
- Giảm mô dưới da
- Mắt mở và linh lợi.
- Độ 2:
- Toàn bộ đặc trưng của độ 1
- Dịch ối có phân su
- Suy thai (một số trường hợp)
- Độ 3:
- Các dấu hiệu của độ 1 và độ 2
- Dính phân su ở dây rốn và móng tay chân do dịch ối nhuộm phân su kéo dài.
- Nguy cơ cao thai lưu, tử vong trong đẻ và sau đẻ.
3. XỬ TRÍ
3.1. Điều trị trước đẻ:
- Đánh giá cẩn thận chính xác tuổi thai, qua siêu âm thai.
- Đánh giá trước đẻ bởi khám và theo dõi thai tốt bắt đầu giữa 41- 42 tuần. Khám đánh giá thai không tốt, có chỉ định cho đẻ.
3.2. Điều trị trong đẻ:
Theo dõi thai, chuẩn bị hồi sức tốt, thực hiện hồi sức trường hợp nước ối có phân su đúng cách ( xem bài Hội chứng hít phân su).
3.3. Điều trị sau đẻ:
- Đánh giá đối với các vấn đề khác
- Các bất thường bẩm sinh
- Suy thai
- Tăng áp lực động mạch phổi tồn tại
- Hội chứng hít phân su
- Hạ đường máu
- Hạ can xi máu
- Đa hồng cầu
- Chú ý để hỗ trợ dinh dưỡng thích hợp
III. TRẺ NHỎ SO VỚI TUỔI THAI (SGA) HOẶC CHẬM PHÁT TRIỂN TRONG TỬ CUNG (IUGR)
1. ĐẠI CƯƠNG
1.1. Định nghĩa:
SGA hoặc IUGR được xác định khi trọng lượng lúc sinh hoặc chiều dài lúc sinh < 10th percentile so với tuổi thai hoặc < 2 độ lệch chuẩn (SD) đối với tuổi thai.
1.2. Đặc điểm dịch tễ:
SGA/IUGR chiếm tỷ lệ 3-10%.
1.3. Nguyên nhân:
Có sự phối hợp giữa các yếu tố sau:
1.3.1. Yếu tố mẹ:
- Di truyền, giòng giống, chủng tộc.
- Đa thai
- Cân nặng thấp trước khi mang thai (SDD).
- Tử cung bất thường
- Bệnh mãn tính: bệnh tim mạch, bệnh thận, cao huyết áp mãn hoặc do mang thai, thiếu máu, bệnh phổi, bệnh mạch máu-hệ tạo keo, đái tháo đường typ D,E, F, R; Bệnh tự miễn, bệnh tiểu cầu.
- Thai già tháng, sống ở môi trường núi cao, biểu hiện quái thai, ảnh hưởng của nhiễm xạ, rượu, thuốc lá, cocain.
1.3.2. Các yếu tố giải phẫu nhau và rốn:
- Dị tật: u máu màng ối, nhồi máu, dị tật mạch máu, chỉ có một động mạch rốn.
- Nhồi máu hoặc tổn thương tại chỗ, nhau bong non, nhau bám thấp.
3. Các yếu tố thai:
- Dị tật: bất thường hệ thống thần kinh trung ương và hệ thống xương.
- Bất thường nhiễm sắc thể.
- Nhiễm trùng bẩm sinh (nhóm TORCH ) và đa thai.
2. XỬ TRÍ
2.1. Mang thai:
Tìm nguyên nhân và điều trị theo nguyên nhân khi có thể.
Theo dõi thai tốt: sinh hóa, chuyển động thai, thể tích dịch ối, siêu âm thai.
Xem xét điều trị dự phòng bệnh phổi chưa trưởng thành bằng Glucocorticoide nếu chỉ định đẻ sớm.
2.2. Chuyển dạ:
Chuyển dạ sớm là cần thiết nếu thai có nguy cơ
- Nói chung, chỉ định chuyển dạ nếu thai ngừng phát triển và /hoặc suy thai.
- Tăng trưởng thành phổi với sử dụng glucocorticoide ở mẹ nếu phân tích dịch ối gợi lên phổi chưa trưởng thành hoặc chuyển dạ khi chưa đủ tháng.
- Nếu tưới máu nhau thai kém, thai không có thể thích nghi với đẻ thường, cần mổ đẻ.
- Trẻ SGA/IUGR nặng có thể có nhiều nguy cơ chu sinh, cuộc đẻ nên thực hiện ở gần trung tâm NICU hoặc chăm sóc chuyên khoa sơ sinh. Cần chuẩn bị hồi sức tốt trong trường hợp suy thai, ngạt chu sinh, hít phân su, suy hô hấp, hạ đường huyết và mất máu.
2.3. Sau đẻ:
- Nếu chưa biết rõ nguyên nhân:
- Thăm khám và tìm nguyên nhân, chủ yếu bất thường nhiễm sắc thể, dị tật bẩm sinh, nhiễm trùng bẩm sinh.
- Tìm bệnh lý nhau thai như nhồi máu hoặc nhiễm trùng bẩm sinh.
- Nếu bệnh sử hoặc thăm khám lâm sàng gợi ý nguyên nhân nhiễm trùng bẩm sinh cần làm xét nghiệm chẩn đoán (Sàng sọc huyết thanh, PCR) .
- SGA đòi hỏi trẻ cần nhiều năng lượng/kg hơn để thích hợp với tuổi thai. Tuy nhiên trẻ đủ tháng có cân nặng thấp chỉ nên nuôi dưỡng bằng sữa mẹ hoặc sữa công thức có năng lượng tương đương với sữa mẹ.
3. BIẾN CHỨNG, TIÊN LƯỢNG
3.1.Các biến chứng có khả năng liên quan đến SGA/IUGR:
- Bất thường bẩm sinh
- Ngạt chu sinh
- Hít phân su
- Xuất huyết phổi
- Tăng áp lực động mạch phổi tồn tại
- Hạ huyết áp
- Hạ đường máu do thiếu dự trữ glycogen
- Hạ can xi máu
- Hạ thân nhiệt do thiếu lớp mỡ dưới da
- Rối loạn lipide máu
- Đa hồng cầu
- Giảm bạch cầu
- Giảm tiểu cầu
- Hoại tử ống thận cấp/suy thận
3.2. Tiên lượng đối với trẻ SGA/IUGR
Nói chung, SGA/IUGR có nguy cơ cao kém phát triển sau đẻ, tổn thương thần kinh, chậm phát triển ý thức, hạn chế khả năng nhận thức, học tập . Một số người lớn có tiền sử SGA/IUGR có nguy cơ cao bệnh mạch vành, tăng huyết áp, đái tháo đường không phụ thuộc insulin, đột quỵ, bệnh phổi tắc nghẽn, tổn thương thận.
IV. TRẺ QUÁ LỚN SO VỚI TUỔI THAI
1. ĐẠI CƯƠNG
1.1. Định nghĩa:
Chưa có định nghĩa thống nhất, nhưng định nghĩa được đề cập nhiều nhất là trẻ quá dưỡng nếu lớn hơn 2SD so với tuổi thai hoặc trên 90th percentile.
1.2. Nguyên nhân:
- Trẻ lớn vì bố mẹ có vóc dáng lớn.
- Trẻ có mẹ đái đường.
- Một vài trẻ già tháng.
- Beckwith-Wiedemann và các hội chứng khác.
2. XỬ TRÍ
- Tìm các biểu hiện của chấn thương khi đẻ như: thương đám rối thần kinh cánh tay và ngạt chu sinh.
- Cho ăn sớm và theo dõi đường máu. Một số trẻ quá dưỡng có thể phát triển hạ đường máu thứ phát do cường insulin (chủ yếu trẻ có mẹ đái đường, HC Beckwith-Wiedemann, trẻ với erythroblastosis). Xử trí đa hồng cầu nếu có.
.
CHƯƠNG 4: BỆNH HÔ HẤP
VIÊM PHỔI DO VIRUS
Viêm phổi do virus xảy ra với tần suất cao 60 – 70% trong các trường hợp viêm phổi, nhất ở lứa tuổi 2-3 tuổi. Ở trẻ em, virus hay gặp RSV, cúm, á cúm, Adenovirus, Rhinovirus. Mùa hay gặp nhất là vào mùa đông (lạnh và ẩm). Hình thái và mức độ nặng của viêm phổi do virus thay đổi theo một số yếu tố như tuổi, mùa, trạng thái miễn dịch của bệnh nhân, môi trường. Bệnh khó phòng tránh, dễ lây nhiễm và tái phát. Viêm phổi do virus có thể dẫn đến các biến chứng như suy hô hấp, tràn dịch màng phổi, bội nhiễm vi khuẩn...
1.CHẨN ĐOÁN
1.1. Lâm sàng
- Giai đoạn ủ bệnh: dài hay ngắn tùy thuộc vào từng loại virus
- Giai đoạn khởi phát: triệu chứng viêm long đường hô hấp trên trong vài ngày (đau họng, chảy mũi, hắt hơi, ho), có thể kèm theo sốt nhẹ.
- Giai đoạn toàn phát: trẻ sốt vừa hoặc cao. Thở nhanh kèm theo rút lõm lồng ngực. Các trường hợp nặng có thể có tím, thở rên và mệt lả, đặc biệt ở trẻ nhỏ. Khám phổi có ran rít, ngáy hoặc ít ran ẩm. Triệu chứng thực thể nghèo nàn và không đặc hiệu. Trên lâm sàng rất khó phân biệt giữa viêm phổi virus với viêm phổi do vi khuẩn. Các triệu chứng ngoài phổi có thể gặp: nôn trớ, tiêu chảy, phát ban, viêm kết mạc, gan lách to...
1.2 Xét nghiệm
- Số lượng bạch cầu bình thường hay tăng nhẹ tỷ lệ lymphocyte chiếm ưu thế. CRP bình thường.
- Xquang phổi: tổn thương đa dạng và không điển hình, hay gặp hình ảnh thâm nhiễm khoảng kẽ lan toả hình lưới hay hình liễu rủ.
- Chẩn đoán xác định:
- Test nhanh phát hiện kháng nguyên virus cho kết quả nhanh trong vòng 15 phút. Hiện đang được áp dụng với cúm A, B, RSV.
- Real-time PCR phát hiện chuỗi RNA đặc hiệu của virus từ dịch tiết đường hô hấp, có độ nhậy và độ đặc hiệu cao.
- Chẩn đoán huyết thanh cũng có thể sử dụng với hai mẫu huyết thanh, 1 ở giai đoạn cấp và 1 ở giai đoạn lui bệnh để xác định sự tăng hiệu giá kháng thể đối với một loại virus (gấp 4 lần). Loại test này ít được dùng trên lâm sàng vì kết quả muộn.
2. ĐIỀU TRỊ
2.1.Nguyên tắc điều trị
- Chống suy hô hấp
- Chống nhiễm khuẩn
- Chống mất nước, rối loạn điện giải
- Đảm bảo dinh dưỡng
- Đảm bảo thân nhiệt
2.2. Điều trị cụ thể
a. Chống suy hô hấp
- Đặt trẻ nằm nơi thoáng khí, yên tĩnh, nới rộng quần áo, tã lót.
- Hỗ trợ kịp thời tùy theo mức độ suy hô hấp:
- Giảm tắc nghẽn đường hô hấp:
- Đặt trẻ ở tư thế thích hợp: trẻ dưới 1 tuổi nằm tư thế thẳng (tư thế trung gian), trẻ trên 1 tuổi tư thế cổ hơi ngửa ra phía sau.
- Thông thoáng mũi: nhỏ nước muối sinh lý trước khi ăn, bú và ngủ.
- Vỗ rung kèm dẫn lưu tư thế, hút thông đường hô hấp khi có nhiều đờm.
- Cho trẻ thở oxy mask, oxy gọng khi có khó thở, tím tái, cho thở liên tục đến khi hết tím tái và phải thường xuyên theo dõi nhịp thở, SpO2, mạch, huyết áp, nhiệt độ... để kịp thời xử trí. Trường hợp tím tái nặng, ngừng thở có thể đặt ống thông nội khí quản để dễ dàng hút thông đường thở, thở oxy, bóp bóng hô hấp hỗ trợ.
- Kiểm tra khí máu để đánh giá và điều chỉnh thăng bằng kiềm toan.
b. Chống nhiễm khuẩn
- Sử dụng kháng sinh cho trẻ khi có bội nhiễm
- Vệ sinh sạch sẽ: hàng ngày vệ sinh răng miệng và da
- Chống nhiễm khuẩn bệnh viện.
c. Đảm bảo thân nhiệt
- Nới rộng quần áo, tã lót duy trì thân nhiệt ổn định.
- Theo dõi nhiệt độ nếu trẻ sốt cao:
- Dùng khăn mềm thấm nước ấm để lau cho trẻ hoặc đắp chườm tại các vị trí trán, nách, bẹn.
- Dùng thuốc hạ nhiệt khi trẻ có sốt từ 38,50C trở lên. Không nên cho trẻ dùng aspirin.
- Cho trẻ uống nhiều nước hoặc bú tăng cường ở trẻ bú mẹ.
- Theo dõi sát thân nhiệt, đề phòng biến chứng sốt cao co giật.
- Trẻ sơ sinh đẻ non, suy dinh dưỡng cần phải ủ ấm và theo dõi sát nhiệt độ đề phòng hạ thân nhiệt ở trẻ.
d. Đảm bảo dinh dưỡng:
- Trẻ được cung cấp đủ năng lượng theo cân nặng, lứa tuổi.
- Nếu trẻ bú kém cần cho trẻ ăn bằng thìa để đảm bảo số lượng.
- Trẻ ăn dặm hoặc trẻ lớn cần cung cấp thức ăn dễ tiêu và đảm bảo lượng calo cần thiết.
- Trẻ không tự ăn được cần phải tiến hành cho ăn qua ống thông hoặc nuôi dưỡng tĩnh mạch khi trẻ không bú được, nôn trớ hoặc ỉa chảy.
- Cân trẻ 1 tuần/lần để theo dõi sự phát triển của trẻ.
e. Chống mất nước, rối loạn điện giải:
- Theo dõi và đánh giá tình trạng mất nước (thóp, môi, mắt, nếp véo da, khát nước, tinh thần, nước tiểu...). Đảm bảo nước và dinh dưỡng đủ.
- Cho trẻ uống nhiều nước. Truyền dịch cho trẻ khi có chỉ định.
- Theo dõi tình trạng điện giải để kịp thời điều chỉnh cho bệnh nhân.
2.3.Thuốc kháng virus đặc hiệu: Phụ thuộc vào phân lập được virus (+).
- Oseltamivir (Tamiflu): Điều trị cúm A
+ Trẻ em trên 13 tuổi: 75mg x 2 lần/ngày x 7 ngày
+ Trẻ em từ 1 – 13 tuổi: Dùng dung dịch uống tùy theo trọng lượng cơ thể:
- <15kg : 30mg x 2 lần/ngày x 7 ngày
- 16 – 23 kg : 45 mg x 2 lần/ngày x 7 ngày
- 24 – 40 kg : 60 mg x 2 lần/ngày x 7 ngày
- 40 kg : 75 mg x 2 lần/ngày x 7 ngày
+ Trẻ em dưới 12 tháng:
- < 3 tháng : 12 mg x 2 lần/ngày x 7 ngày
- 3 - 5 tháng : 20 mg x 2 lần/ngày x 7 ngày
- 6 – 11 tháng : 25 mg x 2 lần/ngày x 7 ngày
- Zanamivir: dạng hít định liều. Sử dụng trong trường hợp không có Oseltamivir.
- Người lớn và trẻ em trên 7 tuổi: 2 lần xịt 5 mg x 2 lần/ngày
- Trẻ em 5-7 tuổi: 2 lần xịt 5mg x 1 lần/ngày
- Ribavirin: dạng khí dung.
- Điều trị RSV, Adenovirus
- Ganciclovir: điều trị virus CMV
- Liều tấn công: 10 mg/kg/ngày x 7 ngày chia 2 lần truyền tĩnh mạch chậm.
- Liều duy trì: 5 mg/kg/ngày duy trì đến khi PCR CMV âm tính.
3. TIÊN LƯỢNG
- Đa số các trường hợp viêm phổi do virus đều tự khỏi. Tuy nhiên 1 vài trường hợp viêm phổi do RSV có thể nặng ở những trẻ nhỏ dưới 6 tuần tuổi.
- Một số bệnh nhân có thể ho dai dẳng sau khi đã lui bệnh, 1 số bội nhiễm vi khuẩn cần điều trị như viêm phổi vi khuẩn.
4. BỆNH NHÂN XUẤT VIỆN
- Tỉnh táo, ăn uống tốt
- Hết sốt, giảm hoặc hết ho
- Không khó thở, nhịp thở bình thường
- Phổi hết hoặc đỡ ran
- X quang phổi tiến triển tốt.
VIÊM PHỔI DO VI KHUẨN Ở TRẺ EM
Viêm phổi là tình trạng viêm cấp tính lan toả cả phế nang, mô kẽ và phế quản, có thể một hoặc hai bên phổi. Viêm phổi cộng đồng: viêm phổi mắc phải ở cộng đồng hoặc 48 giờ đầu nằm viện.
Chẩn đoán viêm phổi và mức độ nặng (viêm phổi, viêm phổi nặng) ở trẻ em chủ yếu dựa vào lâm sàng.
1.Viêm phổi
Trẻ ho, sốt kèm theo ít nhất một trong các dấu hiệu:
-Thở nhanh:
- < 2 tháng tuổi ≥ 60 lần/phút
- 2 - ≤ 12 tháng tuối ≥ 50 lần/phút
- 1-5 tuổi ≥ 40 lần/phút
- > 5 tuổi ≥ 30 lần/phút
- Rút lõm lồng ngực (phần dưới lồng ngực lõm vào ở thì hít vào)
- Nghe phổi có tiếng bất thường: ran ẩm nhỏ hạt, ran phế quản, ran nổ, giảm thông khí khu trú.
2. Viêm phổi nặng
Chẩn đoán viêm phổi nặng khi trẻ có dấu hiệu của viêm phổi kèm theo ít nhất một trong các dấu hiệu sau:
- Dấu hiệu toàn thân nặng:
- Bỏ bú hoặc không uống được
- Rối loạn tri giác: lơ mơ hoặc hôn mê
- Co giật
- Dấu hiệu suy hô hấp nặng
- Thở rên,
- Rút lõm lồng ngực rất nặng
- Tím tái hoặc SpO2 < 90%
- Trẻ dưới 2 tháng tuổi
2. CẬN LÂM SÀNG
- X quang tim phổi thẳng: đám mờ ranh giới không rõ lan toả hai phổi hoặc hình mờ hệ thống bên trong có hình ảnh phế quản chứa khí. Có thể thấy tổn thương đa dạng trong viêm phổi không điển hình.
- Công thức máu và CRP: bạch cầu máu ngoại vi, bạch cầu đa nhân trung tính, CRP máu thường tăng cao khi viêm phổi do vi khuẩn; bình thường nếu do virus hoặc do vi khuẩn không điển hình
- Xét nghiệm tìm nguyên nhân gây bệnh: dịch hô hấp (dịch tỵ hầu, dịch nội khí quản, dịch rửa phế quản): soi tươi, nuôi cấy. Với vi khuẩn không điển hình, có thể chẩn đoán xác định nhờ PCR tìm nguyên nhân từ dịch hô hấp hoặc ELISA tìm kháng thể trong máu.
3. NGUYÊN NHÂN GÂY BỆNH
Thay đổi tuỳ theo lứa tuổi.
- Trẻ sơ sinh: liên cầu B, trực khuẩn Gram âm đường ruột, Listeria monocytogent, Chlamydia trachomatis
- Trẻ 2 tháng đến 5 tuổi: phế cầu, HI, M. pneumonia, tụ cầu...
- Trẻ trên 5 tuổi: Mycoplasma, phế cầu, tụ cầu
4. ĐIỀU TRỊ
1. Viêm phổi
- Điều trị ngoại trú.
- Hướng đẫn bà mẹ chăm sóc tại nhà: cách cho trẻ uống thuốc, các nuôi dưỡng, cách làm thông thoáng mũi, theo dõi và phát hiện các dấu hiệu nặng để đưa đến khám lại ngay.
- Điều trị kháng sinh:
1.1. Trẻ dưới 5 tuổi:
Uống một trong các kháng sinh sau:
- Amoxicillin 80mg/kg/24 giờ, chia 2 lần hoặc
- Amoxicillin – clavulanic 80mg/kg/24 giờ, chia 2 lần .Thời gian điều trị 5 ngày.
- Nếu trẻ dị ứng với nhóm Beta – lactam hoặc nghi ngờ viêm phổi do vi khuẩn không điển hình thì dùng nhóm Macrolid: (Azithromycin, Clarithromycin hoặc Erythromycin).
1.2. Trẻ trên 5 tuổi:
- Viêm phổi do vi khuẩn không điển hình rất thường gặp. Kháng sinh lựa chọn ban đầu là nhóm Macrolid. Dùng một trong các thuốc sau:
- Erythromycin 40 mg/kg/24 giờ, chia 3 lần, uống khi đói. Hoặc
- Clarithromycin 15 mg/kg/24 giờ, uống, chia 2 lần. Hoặc
- Azithromycin 10 mg/kg/24 giờ, uống một lần khi đói.
- Thời gian điều trị 7 - 10 ngày. Azithromycin có thể dùng 5 ngày.
2. Viêm phổi nặng
Trẻ viêm phổi nặng được điều trị tại bệnh viện.
2.1. Chống suy hô hấp:
- Bệnh nhân nằm ở nơi thoáng, mát, yên tĩnh.
- Thông thoáng đường thở.
- Thở oxy khi SpO2 < 90%. Tùy mức độ suy hô hấp có thể thở mask, gọng mũi, thở liên tục hay ngắt quãng. Thở CPAP.
2.2. Điều trị triệu chứng
- Hạ sốt khi nhiệt độ ≥ 38.5oC, dùng Paracetamol 10 – 15 mg/kg/lần cách mỗi 6 giờ. Cho trẻ nằm trong phòng thoáng, lau người bằng nước ấm
- Chống hạ nhiệt độ: khi thân nhiệt đo ở nách dưới 36 độ C, điều trị bằng ủ ấm.
- Cung cấp đủ nước, điện giải và dinh dưỡng
- Phòng lây chéo và nhiễm khuẩn bệnh viện.
2.3. Điều trị kháng sinh
Kháng sinh lựa chọn ban đầu thuộc nhóm Penicilline A kết hợp một thuốc thuộc nhóm Aminosid. Lựa chọn:
- Ampicillin 200mg/kg/24 giờ, chia 4 lần, tiêm tĩnh mạch chậm cách mỗi 6 giờ. Hoặc
- Amoxicillin-clavulanic 90mg/kg/24 giờ, chia 3 lần, tiêm tĩnh mạch chậm hoặc tiêm bắp cách mỗi 8 giờ.
- Kết hợp với Gentamicin 7,5mg/kg tiêm tĩnh mạch chậm 30 phút hoặc tiêm bắp một lần. Có thể thay thế bằng Amikacin 15mg/kg tiêm tĩnh mạch chậm hoặc tiêm bắp.
- Dùng Ceftriaxon 80mg/kg/24h tiêm tĩnh mạch chậm 1 lần hoặc Cefotaxim 100 – 200 mg/kg/24 giờ, chia 2 - 3 lần tiêm tĩnh mạch chậm ; dùng khi thất bại với các thuốc trên hoặc dùng ngay từ đầu.
- Thời gian dùng kháng sinh ít nhất 5 ngày.
- Nếu có bằng chứng viêm phổi màng phổi do tụ cầu nhạy với Methicilline (cộng đồng), dùng Oxacillin hoặc Cloxacillin 200mg/kg/24 giờ, chia 4 lần, tiêm tĩnh mạch chậm. Kết hợp với Gentamycin 7,5mg / kg / 24 giờ, tiêm tĩnh mạch chậm. Chọc hút hoặc dẫn lưu mủ khi có tràn mủ màng phổi. Điều trị ít nhất 3 tuần.
- Nếu có bằng chứng viêm phổi do vi khuẩn không điển hình: uống Macrolid nếu trẻ không suy hấp. Nếu trẻ suy hô hấp, dùng Levofloxacin tiêm tĩnh mạch chậm 15-20 mg/kg/12h, ngày hai lần. Thời gian điều trị 1- 2 tuần.
VIÊM PHỔI KHÔNG ĐIỂN HÌNH Ở TRẺ EM
Năm 1938 Reiman đưa ra thuật ngữ viêm phổi không điển hình (atypical pneumonia) với tác nhân là Mycoplasma. Xu hướng viêm phổi không điển hình ngày một gia tăng. Tỷ lệ viêm phổi không điển hình từ 15-25% các trường hợp viêm phổi. Lứa tuổi hay gặp là 2 đến 10 tuổi, trong đó tuổi tiền học đường chiếm 75-80%. Tỷ lệ người lành mang vi khuẩn không điển hình chiếm 30-35%.
1. NGUYÊN NHÂN VI KHUẨN GÂY VIÊM PHỔI KHÔNG ĐIỂN HÌNH
- Có 3 loại vi khuẩn: - Mycoplasma pneumoniae 55 - 70%
- Chlamydia pneumoniae 10 - 15%
- Legionella pneumoniae 5 - 7%
- Đặc điểm chung của những vi khuẩn này là chúng chui vào trong tế bào vật chủ và phát triển, phá hủy tế bào vật chủ, bởi cấu trúc vi khuẩn bị thiếu hụt một phần ở thành vách tế bào, dễ biến thể, không đủ ARN.Vi khuẩn có khả năng tạo Hydrogen peroxit phá hủy tế bào. Những vi khuẩn này đều là vi khuẩn Gram âm.
2.TỔN THƯƠNG CƠ THỂ BỆNH
Tổn thương bộ máy hô hấp đa dạng. Chủ yếu ở tổ chức kẽ kèm tổn thương nhu mô phổi. Các tiểu phế quản nhỏ bị phù nề, hoại tử, nghẽn tắc mạch. Các đại thực bào và tế bào đơn nhân bị vi khuẩn phá hủy, tổn thương nhu mô lan tỏa.
3. LÂM SÀNG
- Đa số viêm phổi không điển hình có giai đoạn tiền triệu bằng triệu chứng viêm đường hô hấp. Đôi khi khởi phát nhanh đột ngột.
- Sốt cao, sốt liên tục > 39 - 40oC hay gặp.
- Ho nhiều, thành cơn hoặc ho khan lúc đầu sau có đờm khi ở giai đoạn xuất tiết trong lòng đường thở.
- Khàn tiếng khi ho nhiều
- Trẻ lớn có thể kèm đau ngực.
- Triệu chứng cơ năng và toàn thân thường rầm rộ, nặng nề.
- Triệu chứng thực thể thường nghèo nàn. Thăm khám thu được ít biểu hiện rõ ràng như ran ở phổi hay triệu chứng khác.
- Một đặc điểm lâm sàng gợi ý viêm phổi không điển hình là thường có kết hợp tổn thương ngoài phổi như: tổn thương màng phổi, tổn thương gan, lách hay cơ tim v.v...
4. CẬN LÂM SÀNG
- Xét nghiệm huyết học: số lượng BC tăng hoặc tăng nhẹ, tỷ lệ bạch cầu đa nhân trung tính có thể không tăng. CRP thường tăng cao.
- Các xét nghiệm sinh hóa ít có biến đổi, khi có suy thở nặng, đo khí máu sẽ thấy pH có thể giảm, paCO2 tăng, paO2 giảm, SaO2 giảm.
- Xét nghiệm vi sinh: có giá trị chẩn đoán xác định căn nguyên vi khuẩn. Phương pháp nuôi cấy vi khuẩn trực tiếp hay phương pháp PCR, realtime PCR tìm đoạn gen vi khuẩn không điển hình từ các bệnh phẩm dịch tiết hô hấp.
- Xquang: hình ảnh tổn thương phổi trên phim chủ yếu là tổn thương ở nhu mô, lan tỏa, hình lưới, mờ không đều, rải rác toàn bộ 2 phế trường kiểu hình ảnh tổn thương tổ chức kẽ. Đôi khi có hình ảnh tổn thương đám mờ đậm tập trung kiểu hoại tử. Một số trường hợp có tràn dịch màng phổi một hoặc hai bên kèm theo, tuy lượng dịch không nhiều.
5. CHẨN ĐOÁN
- Lứa tuổi, yếu tố dịch tễ, biểu hiện lâm sàng, xét nghiệm sinh hóa, huyết học, Xquang có giá trị gợi ý chẩn đoán viêm phổi không điển hình.
- Chẩn đoán xác định nguyên nhân dựa vào xét nghiệm vi sinh phân lập được vi khuẩn hay tìm được bằng chứng đoạn ADN của vi khuẩn.
6. ĐIỀU TRỊ
6.1. Chống suy hô hấp:
- Nếu có suy hô hấp cần sử dụng liệu pháp ôxy gen, theo dõi sát nhịp thở, SaO2, khí máu, hút thông đường thở.
- Truyền dịch: cung cấp đủ nước và điện giải.
6.2. Điều trị hỗ trợ:
Hạ sốt, cung cấp đủ dinh dưỡng, calo theo nhu cầu
6.3. Kháng sinh:
- Lựa chọn đầu tiên là kháng sinh nhóm Macrolid: Bao gồm hoặc Erythromycin (50 mg/kg /ngày), Clarithromycin (15 mg /kg /ngày) và Azythromycin (liều 10 mg/kg/ngày).
- Quinolone là nhóm kháng sinh tiếp theo có hiệu quả cao với vi khuẩn gây viêm phổi không điển hình, Levofloxacin 20 mg/kg/ngày.
- Có thể dùng dạng uống với thể viêm phổi không nặng. Nên dùng dạng kháng sinh tiêm khi viêm phổi nặng, có suy thở.
7. PHÒNG BỆNH
- Phòng bệnh đặc hiệu: hiện chưa có vacxin phòng bệnh đặc hiệu nhóm 3 loại vi khuẩn trên.
- Phòng bệnh không đặc hiệu chủ yếu dựa vào chăm sóc đủ dinh dưỡng, tiêm chủng đủ theo lịch, tránh ô nhiễm môi trường.
KHÓ THỞ THANH QUẢN Ở TRẺ EM
Khó thở thanh quản được coi như một cấp cứu hô hấp ở trẻ em.
1. CHẨN ĐOÁN XÁC ĐỊNH
1.1. Chẩn đoán xác định
Chủ yếu dựa vào lâm sàng để chẩn đoán khó thở thanh quản.
- Có 3 triệu chứng cơ bản, cổ điển là:
- Khó thở thì hít vào, khó thở chậm.
- Có tiếng rít thanh quản (Cornage)
- Co kéo cơ hô hấp nhất là lõm ức và rút lõm lồng ngực.
- Có 4 triệu chứng phụ hay gặp:
- Khàn tiếng hay mất tiếng (khi nói, ho, khóc).
- Đầu gật gù khi thở, thường ngửa đầu ra sau trong thì hít vào.
- Quan sát thấy sụn thanh quản nhô lên khi hít vào.
- Nhăn mặt và nở cánh mũi.
1.2. Chẩn đoán mức độ khó thở thanh quản
Đánh giá mức độ khó thở thanh quản rất quan trọng. Điều này giúp cho tiên lượng và có thái độ xử trí kịp thời. Có 3 mức độ khó thở thanh quản theo 3 mức nặng nhẹ.
- Độ 1:
- Khàn và rè tiếng khi khóc, nói.
- Tiếng ho còn trong hay hơi rè.
- Biểu hiện khó thở vào chưa điển hình, tiếng rít thanh quản nhẹ
- Hoặc chưa rõ co kéo cơ hô hấp phụ ít.
- Tình trạng toàn thân chưa ảnh hưởng.
- Độ 2:
- Mất tiếng, nói không rõ từ
- Tiếng ho ông ổng như chó sủa
- Triệu chứng khó thở thanh quản điển hình tiếng rít thanh quản rõ
- Co kéo cơ hô hấp mạnh
- Trẻ kích thích, vật vã, hốt hoảng, lo sợ.
- Độ 3:
- Mất tiếng hoàn toàn, khóc hoặc nói không thành tiếng, phào phào.
- Không ho thành tiếng hoặc không ho được.
- Triệu chứng khó thở dữ dội, có biểu hiện của tình trạng thiếu ôxy nặng. Trẻ có thể tím tái, rối loạn nhịp thở.
- Tình trạng toàn thân bị ảnh hưởng rõ thần kinh (hôn mê, lờ đờ hay vật vã), tim mạch, da tái vã mồ hôi v.v...
1.3. Chẩn đoán nguyên nhân khó thở thanh quản
1.3.1. Khó thở thanh quản cấp tính:
- Dị vật đường thở: thường có hội chứng xâm nhập
- Viêm thanh quản cấp: nguyên nhân có thể là do vi khuẩn (H.influenzae, Streptococcus.pneumonial, Staphylococcus.aureus) hoặc virus (hay gặp nhất là virus cúm, sau đó là virus nhóm myxovirus).
- Tétanie: thường ở trẻ còi xương có biểu hiện co thắt thanh quản cấp tính.
- Bạch hầu thanh quản: có thể khởi phát từ từ nhưng khi có giả mạc gây tắc thì khó thở dữ dội. Phát hiện dựa vào khám họng, soi thanh quản, cấy tìm vi khuẩn bạch cầu.
- Viêm thanh quản do sởi: có biểu hiện viêm long đường hô hấp, mọc ban sởi và dựa vào dịch tễ học.
- Abcès sau họng: biểu hiện nhiễm trùng nặng và không nuốt được.
1.3.2. Khó thở thanh quản mạn tính:
- Thở rít thanh quản bẩm sinh do mềm sụn thanh quản, dị dạng sụn thanh quản.
- Hẹp thanh quản mạn tính: do hậu quả của chấn thương hoặc hẹp do u máu, dị dạng bẩm sinh.
- U nhú thanh quản: là loại u nhú, lành tính ở thanh quản, u phát triển nhanh, tái phát gây khó thở thanh quản từ từ. Chẩn đoán nhờ soi thanh quản.
2. XỬ TRÍ KHÓ THỞ THANH QUẢN TRẺ EM
- Mức độ khó thở thanh quản.
- Có sốt hay không sốt.
- Đánh giá lại sau 10-15 phút điều trị- Điều trị nguyên nhân
- Cụ thể: theo mức độ khó thở thanh quản.
- Khó thở thanh quản độ 1: Điều trị ngoại trú, Dexamethason 0,15mg/ kg/ liều duy nhất hoặc Prednisone 2mg/kg trong 2-3 ngày, cần tái khám mỗi ngày.
- Khó thở thanh quản độ 2: nhập viện, Dexamethason 0,6mg/kg tiêm bắp hoặc tĩnh mạch một lần, có thể lặp lại sau 6-12 giờ nếu cần; hoặc cho uống với liều như trên, hoặc khí dung Budenoside 1-2 mg/liều duy nhất nếu có chống chỉ định dùng Corticoide toàn thân ví dụ như đang bị thủy đậu, lao, xuất huyết tiêu hóa, loét dạ dày, nôn ói nhiều. Sau 2 giờ nếu không cải thiện xem xét khí dung Adrenalin, kháng sinh nếu chưa loại nguyên nhân nhiễm khuẩn.
- Khó thở thanh quản độ 3: nằm cấp cứu, thở ôxy đảm bảo SpO2 > 95%, khí dung Adrenalin 1/1000 2-5ml hoặc 0,4-0,5ml/kg (tối đa 5ml), có thể lặp lại liều 2 sau 30 phút nếu còn khó thở nhiều và sau đó 1-2 giờ nếu cần, tối đa 3 liều; Dexamethason 0,6 mg/kg tiêm bắp hoặc tĩnh mạch 1 lần, có thể lặp lại sau 6-12 giờ nếu cần; kháng sinh Cefotaxim hay Ceftriaxone trong 3-5 ngày.
- Chỉ định đặt nội khí quản khi thất bại với Adrenalin và Dexamethason, vẫn còn tím tái, lơ mơ kiệt sức, cơn ngừng thở.
- Không khuyến cáo mở khí quản.
TRÀN KHÍ MÀNG PHỔI
1.ĐỊNH NGHĨA.
Tràn khí màng phổi là hội chứng có sự xuất hiện của khí trong khoang màng phổi. Không khí vào khoang màng phổi nhưng không ra được làm cho nhu mô phổi xẹp lại về phía rốn phổi. Đây là tình trạng bệnh lý cấp cứu, có thể gây suy hô hấp đột ngột và dẫn đến tử vong.
2. NGUYÊN NHÂN
2.1. Tràn khí màng phổi tự phát nguyên phát:
Vỡ nang phổi bẩm sinh, nang phế quản. Bệnh nhân thường không có tiền sử và biểu hiện của bệnh lý hô hấp trước đó.
2.2. Tràn khí màng phổi tự phát thứ phát:
Thường do biến chứng của các bệnh lý hô hấp như:
- Lao phổi
- Hen phế quản
- Viêm phế quản phổi
- Bệnh tụ cầu phổi màng phổi
- Áp-xe phổi
- Dị vật đường thở
2.3. Tràn khí màng phổi do chấn thương:
- Thủng, rách đường thở do chấn thương lồng ngực, nội soi phế quản, phẫu thuật lồng ngực.
- Vỡ phế nang do áp lực: hô hấp nhân tạo, bóp bóng, thở máy.
3. TRIỆU CHỨNG LÂM SÀNG
3.1. Triệu chứng cơ năng:
Phụ thuộc vào mức độ tràn khí màng phổi mà bệnh có thể khởi phát đột ngột. Bệnh nhân khó thở, tím tái, đau ngực, ho khan nhưng khó ho.
3.2. Triệu chứng thực thể:
- Lồng ngực giảm di động, vồng cao bên tràn khí.
- Nhịp thở nhanh, nông.
- Tam chứng Galliard: gõ vang trống, rung thanh giảm hoặc mất, rì rào phế nang giảm hoặc mất.
3.3. Các biểu hiện khác:
Vật vã, kích thích, sốt, tím tái, thở nhanh, mạch nhanh, huyết áp tụt, các biểu hiện bệnh lý kèm theo trước đó.
4. CHẨN ĐOÁN HÌNH ẢNH
- Hình ảnh tăng sáng, không có vân của phổi, nhu mô phổi bị ép lại, khoang liên sườn giãn, đẩy tim và trung thất về bên lành, vòm hoành hạ thấp.
- Nếu tràn khí màng phổi ít, chỉ định chụp tư thế thở ra cố, sẽ phát hiện rõ hình ảnh tràn khí màng phổi.
- Cần chụp cắt lớp vi tính lồng ngực để phân biệt tràn khí màng phổi với nang phổi hoặc ứ khí phổi nặng trên Xquang, vì nếu ta dẫn lưu nhầm sẽ gây dò phế quản màng phổi.
5. ĐIỀU TRỊ
Điều trị tràn khí màng phổi tùy thuộc vào tình trạng lâm sàng của bệnh nhân, mức độ và nguyên nhân tràn khí.
5.1. Chọc hút khí màng phổi: chỉ định cho các trường hợp:
- Tràn khí màng phổi tự phát nguyên phát và thứ phát
- Mức độ tràn khí trên 10-20%
- Bệnh nhân có khó thở
5.2. Dẫn lưu khí màng phổi:
- Chỉ định mở màng phổi tối thiểu để dẫn lưu khí màng phổi trong các trường hợp.
- Tràn khí màng phổi tái phát, tràn khí cả hai bên, lượng nhiều gây xẹp phổi hoàn toàn.
- Tràn khí do chấn thương
- Tràn máu tràn khí màng phổi, tràn dịch tràn khí màng phổi
- Tràn khí màng phổi dai dẳng, hoặc có dò phế quản màng phổi
- Chọc hút khí bằng kim không hiệu quả
- Tràn khí màng phổi áp lực: cần cấp cứu ngay bằng đặt kim dẫn lưu khí một chiều sau đó đặt đẫn lưu hút liên tục.
- Vị trí đặt dẫn lưu màng phổi ở khoang liên sườn II-III đường giữa đòn (nếu dùng trocart) hoặc khoang liên sườn IV đường nách giữa (nếu dùng ống
dẫn lưu kiểu Sherwood). Ống dẫn lưu nối với hệ thồng dẫn lưu kín, một chiều, vô trùng, hút liên tục với áp lực trung bình -5cmH20 đến -10cmH20.
- Cần chụp Xquang ít nhất 1lần/ngày để theo dõi xem phổi có nở ra không.
- Ống dẫn lưu màng phổi lưu đến khi không còn khí thoát ra. Kẹp ống dẫn lưu 12h-24h trước khi rút. Chụp Xquang phổi kiểm tra trước khi rút ống.
5.3. Điều trị nguyên nhân gây tràn khí màng phổi:
- Gắp dị vật đường thở
- Điều trị hen, viêm phổi, điều trị lao theo phác đồ.
5.4. Điều trị triệu chứng:
- Tư thế bệnh nhân: nằm đầu cao
- Thở oxy liên tục, lưu lượng cao
- Chống sốc và truỵ tim mạch, nâng huyết áp, trợ tim,.
- Giảm đau: paracetamol hoặc các thuốc giảm đau khác.
- An thần, giảm ho.
5.5. Phẫu thuật: chỉ định khi:
- Cắt bỏ nang phổi, nang phế quản
- Phẫu thuật sửa chữa chấn thương, vết thương
- Dẫn lưu sau 1 tuần không kết quả.
- Tràn khí màng phổi tái phát sau khi đã gây dính màng phổi.
VIÊM TIỂU PHẾ QUẢN CẤP Ở TRẺ EM
Viêm tiểu phế quản là bệnh hô hấp cấp tính rất hay gặp ở trẻ còn bú, vào mùa đông xuân, thời tiết ẩm ướt. Bệnh có thể nhẹ nhưng có thể rất nặng do suy hô hấp gây tử vong.
1.1. Tác nhân nhiễm trùng
- Virus hợp bào hô hấp (RSV) chiếm 30-50% các trường hợp.
- Virus cúm và á cúm (25%)
- Virus Adenovirus (10%)
1.2. Yếu tố nguy cơ
- Trẻ nằm trong vụ dịch cúm hay viêm đường hô hấp trên do VRS.
- Trẻ bị ốm do nhiễm virus trước đó (viêm mũi họng, amydal, viêm VA v.v...)
- Tuổi nhỏ < 6 tháng
- Hút thuốc lá bị động
- Bệnh tim bẩm sinh
- Bệnh phổi bẩm sinh, Bệnh xơ nang, loạn sản phế quản phổi v.v...
- Suy giảm miễn dịch
2. CƠ CHẾ BỆNH SINH
Tác nhân vi sinh tấn công vào lớp tế bào biểu mô niêm mạc phế quản gây phù nề, thoái hóa, hoại tử. Tăng tiết dịch, tăng độ nhày đặc biệt tập trung ở các tiểu phế quản gây tắc nghẽn. Một số vùng phế quản tổn thương sâu gây co thắt - tắc nghẽn và co thắt ở các tiểu phế quản làm xẹp phổi hay ứ khí phế nang. Hậu quả suy thở do rối loạn thông khí đe dọa tử vong.
3. CHẨN ĐOÁN
Lâm sàng có giá trị gợi ý, khẳng định chẩn đoán dựa trên nuôi cấy phân lập được virus.
3.1. Tiêu chuẩn lâm sàng
- Triệu chứng cơ năng và toàn thân
- Ho, chảy nước mũi trong, sốt vừa hoặc cao.
- Thể nhẹ: những biểu hiện viêm long thuyên giảm sau vài ba ngày.
- Thể nặng: khò khè tăng, không bú được, dễ kiệt sức.
- Sau 3-5 ngày ho tăng lên, xuất hiện khó thở, thở rít, có thể nặng thì tím tái, ngừng thở.
- Thăm khám
- Nhịp thở nhanh
- Sốt vừa
- Co kéo cơ hô hấp, rút lõm lồng ngực, thở rên
- Ran rít, ran ngáy, thông khí phổi kém
- Hiện tượng ứ khí, lồng ngực căng đẩy cơ hoành xuống thấp, có thể sờ thấy gan lách.
3.2. Tiêu chuẩn cận lâm sàng
- Công thức máu ngoại vi: số lượng bạch cầu giảm hoặc bình thường, hay tăng tỷ lệ lympho.
- Khí máu: PaO2 giảm; PaCO2 tăng; Nhiễm toan hô hấp kèm theo, có giá trị đánh giá mức độ nặng của suy hô hấp.
- X-quang phổi: hình ảnh mờ lan tỏa, ứ khí, xẹp phổi từng vùng v.v...
- Xét nghiệm phát hiện virus: trong dịch tiết đường hô hấp hoặc trong tổ chức phổi hoặc phản ứng huyết thanh (ELISA).
3.3. Chẩn đoán phân biệt
- Hen phế quản: rất khó phân biệt với những cơn hen đầu tiên
- Viêm phổi do vi khuẩn hoặc virus
- Mềm sụn thanh khí quản
- Chèn ép khí phế quản từ ngoài vào (mạch máu, u)
- Tắc nghẽn đường hô hấp ở trong: u, u mạch máu, hẹp khí quản
- Dị vật đường thở
- Trào ngược dạ dày thực quản
- Khó thở thứ phát sau nhiễm virus.
4. BIẾN CHỨNG
4.1. Biến chứng gần
- Suy thở cấp
- Tràn khí màng phổi
- Viêm phổi - trung thất
- Xẹp phổi
- Tử vong
4.2. Biến chứng xa
- Rối loạn chức năng hô hấp
- Xuất hiện từng cơn khó thở ra tái phát
- Viêm tiểu phế quản lan tỏa
5. XỬ TRÍ
5.1. Xử trí cấp cứu thể nặng (Có suy hô hấp cấp)
- Liệu pháp Oxygen (FiO2 100% sau đó giảm dần)
- Hút thông đường hô hấp trên, tư thế fowler
- Thuốc giãn phế quản đường khí dung ẩm (thuốc nhóm kích thích beta2 Adrenergic như Salbutamol. Liều 150mcg/kg/lần) hoặc Adrenalin 0,4 0,5 ml/kg/ lần.
- Truyền nước, điện giải, cung cấp đủ theo nhu cầu bù lượng bị thiếu hụt.
- Khi suy thở không cải thiện: thở NCPAP, đặt nội khí quản, hô hấp hỗ trợ
- theo dõi ở trung tâm hồi sức.
- Phối hợp vật lý trị liệu hô hấp, vỗ rung giải thoát đờm khi không có suy thở.
- Chỉ sử dụng kháng sinh trường hợp có biểu hiện nhiễm vi khuẩn thứ phát.
- Điều trị đặc hiệu antivirus bằng Ribavirin (nếu có).
- Cân nhắc khi sử dụng Corticoid nếu cần thiết có thể dùng Methylprenisolon 2 mg/kg/24h.
5.2. Điều trị các thể thông thường: (Không có suy hô hấp)
- Hút thông đường thở, giải phóng các chất xuất tiết.
- Khí dung ẩm thuốc giãn phế quản tác dụng nhanh như salbutamol (150mcg/lần/kg) khi có co thắt phế quản hay thở rít.
- Bù đủ dịch và điện giải theo nhu cầu và thiếu hụt do thở nhanh, sốt, nôn
- Vật lý trị liệu hô hấp, vỗ rung, hút đờm.
- Ăn uống đủ chất.
- Rất cân nhắc khi sử dụng kháng sinh.
6. DỰ PHÒNG
- Chưa có vaccin đặc hiệu cho tất cả các căn nguyên. Tuy nhiên có thể sử dụng một số chế phẩm kháng thể kháng virus như: Respigam (Intravenons Gamma Globulin), synagis là kháng thể đơn dòng, tiêm bắp, kháng RSV.
- Các biện pháp phòng ngừa không đặc hiệu.
- Hạn chế tiếp xúc người bệnh, biện pháp cách ly khi có bệnh.
- Rửa tay thường xuyên, không hút thuốc lá.
- Bú mẹ đầy đủ.
DỊ VẬT ĐƯỜNG THỞ
1. ĐẶC ĐIỂM GIẢI PHẪU ĐƯỜNG THỞ TRẺ EM
- Trẻ càng nhỏ, sự phân chia của cây phế quản càng ít, lòng phế quản càng dễ hẹp và co thắt biến dạng.
- Thành phế quản mềm, khẩu kính không phải hình trụ tròn mà đường kính trước sau nhỏ hơn đường kính ngang.
- Bề mặt phế quản trẻ em trơn nhẵn, ít có sự cản trở, nên dị vật dễ rơi sâu vào phế quản thùy hay phế quản phân thùy.
- Di vật mắc ở hạ thanh môn do buồng Morgagni hẹp, dễ gây tử vong đột ngột.
2. TẦN SỐ, KIỂU LOẠI DỊ VẬT HAY GẶP
- Hay gặp dị vật đường thở ở lứa tuổi nhà trẻ, mẫu giáo (6 tháng đến 5 tuổi).
- 80% dị vật là các vật dụng nhỏ, đồ chơi và thức ăn.
- 60% dị vật có bản chất thực vật.
3. TRIỆU CHỨNG VÀ DẤU HIỆU LÂM SÀNG
Giúp chẩn đoán hay gợi ý chẩn đoán
3.1. Hội chứng xâm nhập
Ngay sau khi dị vật tiếp xúc vào nắp thanh môn, phản xạ tức thời làm đóng thanh môn, hai dây thanh khép lại. Áp lực trong buồng thanh quản, hệ thống phế quản sẽ tăng đột ngột và phản xạ ho sặc sụa nhằm tống dị vật ra ngoài khi mở đột ngột thanh môn.
3.2. Triệu chứng định khu
- Nếu dị vật ở thanh quản:
- Triệu chứng khó thở thanh quản ở các mức độ khác nhau: Khó thở 2 thì, thở chậm, có tiếng rít, có khan tiếng, tiếng ho ông ổng. Nếu dị vật gây phù nề ở hạ thanh môn dễ gây khó thở cấp diễn.
- Nếu dị vật ở khí quản: Độ nguy hiểm cao
- Nếu dị vật to, sắc cạnh gây mắc cố định tại khí quản: Gây khó thở kiểu khó thở thanh quản hay khó thở như hen.
- Nếu dị vật di động trong khí quản: Có hội chứng xâm nhập và có cơn ho rũ, tím tái, đồng thời có những cơn khó thở kiểu thanh quản dữ dội do dị vật di động lên hạ thanh môn.
- Đặc biệt là tiếng lật phật: Tiếng bật xuất hiện không thường xuyên, xuất hiện sau kích thích gây ho, sau thay đổi tư thế, sau vỗ. Nếu có dấu hiệu này thì khẳng định có dị vật và di động.
- Nếu dị vật ở phế quản:
- Có những cơn ho vì dị vật tròn nhẵn, dễ di động gây kích thích. Dị vật thường gây tiếng rít ở một bên phổi. Có thể thay đổi tiếng rít khi thay đổi tư thế hay sau cơn ho, cơn kích thích.
- Ít có cơn khó thở cấp diễn như dị vật khí quản, thanh quản.
- Nếu dị vật bỏ quên lâu: Có thể ho ra máu. Nếu dị vật trên 1 tuần, có tổ chức viêm sùi quanh dị vật.
3.3. Hình ảnh X-quang
- Trường hợp dị vật mới, Xquang phổi ít có giá trị trong chẩn đoán, hầu như không có dấu hiệu, trừ dị vật cản quang.
- Những ngày sau khi có dị vật: Xquang phổi có hình ảnh viêm phế quản, xẹp phổi, ứ khí.
- Xẹp phổi thường do nguyên nhân phù nề dưới dị vật
- Ứ khí do nguyên nhân phù nề phía trên dị vật
- Áp xe phổi do dị vật bỏ quên
- Giãn phế quản thường do dị vật để quá lâu.
4. CÁC THỂ LÂM SÀNG
4.1. Dị vật bỏ quên
- Do không khai thác được hội chứng xâm nhập
- Trẻ khỏe mạnh, tự nhiên có cơn khó thở
- Cơn ho rũ rượi
- Khó thở đột ngột
- Rì rào phế nang giảm một bên
- Cơn khó thở
- Cơn ho kéo dài
- Điều trị không đỡ
- Xquang xẹp phổi, khí phế thũng, giãn phế quản
=> Chỉ định soi phế quản (Nhằm mục đích chẩn đoán)
- Nếu có dị vật bỏ quên ở thanh quản, thường được chẩn đoán nhờ khi có xuất hiện cơn khó thở thanh quản.
4.2. Dị vật sống đường thở
- Đi đến hoặc sống ở miền núi
- Ho ra máu thường xuyên
- Khó thở từng cơn
- Khàn tiếng từng lúc
5. BIẾN CHỨNG
- Viêm phế quản
- Áp xe phổi
- Viêm màng phổi mủ, tràn khí trung thất, tràn khí dưới da (thường do dị vật cứng gây rách phế quản, khí quản hay do vỡ phế nang do ho nhiều gây tăng áp lực đột ngột).
- Giãn phế quản
- Sẹo hẹp khí phế quản
6. TIÊN LƯỢNG
- Nếu chẩn đoán sớm và can thiệp đúng kỹ thuật, tiên lượng tốt hơn
- Người già và trẻ em, tiên lượng xấu hơn
7. CHẨN ĐOÁN
Dựa vào lâm sàng:
- Hội chứng xâm nhập
- Tổ chức định khu
- Tiêu chuẩn để soi phế quản
8. ĐIỀU TRỊ: Chia ra hai giai đoạn
8.1. Giai đoạn cấp cứu ban đầu
- Thường không ở đơn vị chuyên khoa và không đủ dụng cụ, thường can thiệp khi bệnh nhân đe dọa tử vong do ngạt thở cấp.
- Áp dụng ngay kỹ thuật Heimlich: Đứng, nằm ấn vào thượng vị tạo áp lực tăng đột ngột, dồn nén hơi trong phổi đẩy bật ra.
- Hoặc dùng ngay kim 13 chọc qua màng giáp nhẫn để mở thông tắt đường thở dưới dị vật.
8.2. Giai đoạn cấp cứu chuyên khoa
- Soi thanh khí phế quản + tiền mê + tê tại chỗ
- Soi thanh khí phế quản + mê nội khí quản + giãn cơ + thở máy
- Nếu dị vật thanh quản:
- Không mở khí quản:
- Dùng Mac Intosh
- Dùng ống Chevalier - Jackson soi: Lấy pince gắp dị vật luôn ở tư thế nằm ngang đối với dị vật mảnh dẹt mở pince theo kiểu trước sau đối với dị vật tròn.
- Mở khí quản:
- Trước khi gắp, nên bịt ống canuyl để thanh môn mở ra, nhìn thấy dị vật rồi luồn pince vào gắp. Nếu không gắp được dị vật, phải dùng ống soi phế quản lách qua thanh môn để lấy dị vật.
- Nếu dị vật phế quản:
+ Dị vật khí phế quản còn sớm: Khi không gây mê, soi thực quản rồi gắp qua thanh môn vì dị vật thường còn di động.
+ Dị vật khí phế quản muộn hoặc cố định:
- Bước 1: Tìm dị vật
- Bước 2: Lấy dị vật
+ Đối với dị vật khí phế quản có mở khí quản, phải soi từ thanh quản xuống phế quản.
9. THEO DÕI SAU SOI PHẾ QUẢN
- Bệnh nhân cần được theo dõi thường xuyên nồng độ oxy qua da, mạch, huyết áp...
- Bệnh nhân cần nhịn ăn sau khi soi phế quản 2-3 giờ, cho đến khi bệnh nhân nuốt dễ dàng, không bị sặc. Khi ăn, cho bệnh nhân ăn từ lỏng đến đặc.
10. PHÒNG BỆNH
- Tuyên truyền để nhiều người được biết rõ những nguy hiểm của dị vật đường thở.
- Không nên để cho trẻ em đưa các vật và đồ chơi vào mồm ngậm mút.
- Không nên để cho trẻ ăn thức ăn dễ hóc như: hạt na, lạc, quất, hồng bì, hạt dưa, hạt bí...
- Nếu thấy trẻ đang ngậm hoặc ăn những thứ dễ gây nên hóc, không nên hoảng hốt, la hét, mắng trẻ vì làm như vậy trẻ sợ hãi, dễ bị hóc.
- Người lớn cần tránh thói quen ngậm dụng cụ vào miệng khi làm việc.
- Nếu bị hóc hoặc nghi bị hóc vào đường thở, cần đưa đi bệnh viện ngay.
VIÊM MỦ MÀNG PHỔI
Viêm mủ màng phổi (VMMP) là hiện tượng viêm và ứ mủ trong khoang màng phổi. Đây có thể là dịch mủ thật sự, nhưng cũng có khi là chất dịch đục hoặc màu nâu nhạt nhưng bao giờ cũng chứa xác bạch cầu đa nhân, thành phần cơ bản của mủ
Nguyên nhân của VMMP: Vi khuẩn thường gặp hiện nay là: Tụ cầu vàng, Liên cầu, Phế cầu, các vi khuẩn Gram âm như P.pneumoniae, K. pneumoniae, E. coli..
1. CHẨN ĐOÁN
1.1.Lâm sàng
- Bệnh nhân được chẩn đoán VMMP khi có các dấu hiệu sau:
- Hội chứng nhiễm trùng, nhiễm độc: sốt cao, đau đầu, mất ngủ, kém ăn, gày sút.
- Ho, đau ngực, khó thở (do chèn ép phổi)
- Hội chứng 3 giảm ở phổi (ở trẻ nhỏ: rì rào phế nang giảm + gõ đục)
- Chọc dò màng phổi có mủ.
- Xét nghiệm
- Máu ngoại biên: Số lượng bạch cầu tăng, tỷ lệ bạch cầu đa nhân trung tính tăng, CRP tăng.
- XQ phổi (thẳng, nghiêng): hình ảnh góc sườn hoành tù, mờ đồng nhất hay không đều, mờ nhiều hay ít phụ thuộc vào mức độ tràn dịch hoặc có hình ảnh vách hoá khoang màng phổi.
- Siêu âm khoang màng phổi: hình ảnh tràn dịch hay vách hoá tạo thành ổ cặn (giai đoạn muộn).
- Xét nghiệm dịch màng phổi:
- Sinh hoá, tế bào, vi sinh (nhuộm Gram, nuôi cấy tìm vi khuẩn, làm kháng sinh đồ:
- Cấy máu.
2. ĐIỀU TRỊ
Nguyên tắc:
- Dùng kháng sinh liều cao, phối hợp, dùng kháng sinh theo KSĐ
- Làm sạch khoang màng phổi
- Điều trị hỗ trợ
- Điều trị triệu chứng
2.1. Điều trị kháng sinh:
2.1.1. Với nhóm vi khuẩn Gram (+): Tụ cầu, phế cầu .v.v.
- Kết hợp nhóm Beta-lactam và Aminosid:
- Cloxacillin (200 mg/kg/24h/TM) + Amikacin (15mg/kg/24h/TB)
- Hoặc: Oxacillin (200mg/kg/24h/TM) + Amikacin (15mg/kg/24h/TB)
- Bệnh nhân trong bệnh cảnh nhiễm khuẩn huyết: Vancomycin 40-60mg / kg /24h.
- TM chậm + Amikacin (15mg/kg/24h/TB).
2.1.2. Với nhóm vi khuẩn Gram (-):
- Ceftazidim (100-150mg/kg/24h/TM) + Amikacin (15mg/kg/24h/TB)
- Hoặc Cefoperazone (100-150mg/kg/24h/TM) + Amikacin (15mg/kg/24h /TB).
2.1.3. Hoặc điều trị theo kết quả kháng sinh đồ nếu có
Thời gian điều trị kháng sinh ≥ 4 tuần
2.2. Các biện pháp làm sạch mủ trong khoang màng phổi:
2.2.1. Chọc hút màng phổi:
Áp dụng với tất cả các bệnh nhân để chẩn đoán nguyên nhân và hỗ trợ điều trị. Lấy dịch màng phổi để làm xét nghiệm sinh hoá, tế bào, soi tươi, nuôi
cấy. Chọc tháo mủ làm giảm khó thở khi lượng dịch màng phổi nhiều gây chèn ép.
2.2.2. Mở màng phổi dẫn lưu kín:
- Xquang có dịch >3 khoang liên sườn
- Có hiện tượng vách hoá nhưng lượng dịch nhiều, mở khoang màng phổi dẫn lưu trong khi chờ phẫu thuật.
- Thời gian dẫn lưu trung bình 5-7 ngày, rút ống dẫn lưu khi lượng dịch hút < 30ml/ ngày
2.2.3. Phẫu thuật bóc tách màng phổi và các ổ cặn mủ khi:
- Điều trị bằng kháng sinh và dẫn lưu sau 7ngày không có kết quả
- Tình trạng toàn thân xấu đi
- Suy hô hấp dai dẳng
- Có hình ảnh ổ cặn mủ trên phim Xquang và siêu âm
- Có hiện tượng rò khí – phế mạc (chỉ định mổ cấp cứu)
Mổ bóc tách màng phổi và ổ cặn mủ sớm giúp giảm thời gian điều trị và hạn chế tối đa biến chứng của bệnh.
2.3. Điều trị hỗ trợ, điều trị triệu chứng:
- Liệu pháp oxy (khi cần)
- Liệu pháp bù dịch, thăng bằng toan kiềm.
- Kiểm soát albumin máu.
- Đảm bảo về dinh dưỡng, năng lượng, nâng cao thể trạng: cho bệnh nhân ăn uống tốt, truyền đạm, truyền máu, các loại sinh tố..
- Tập thở để phục hồi khả năng đàn hồi của nhu mô phổi và làm phổi nở
CHƯƠNG 5: TIM MẠCH
TỒN TẠI ỐNG ĐỘNG MẠCH
1.ĐẠI CƯƠNG
- Tồn tại ống động mạch (patent ductus arteriosus) là bệnh tim rất thường gặp chiếm 10% các bệnh tim bẩm sinh.
- Là bệnh dễ chẩn đoán, dễ điều trị khỏi bằng phẫu thuật tim kín.
- Thường gặp trên nữ tỉ lệ nữ/nam: 3 /1 .
- Nguyên nhân: Phần lớn các trường hợp bệnh không rõ nguyên nhân.
- Là bệnh thường gặp trong trường hợp mẹ mang thai bị rubella.
- Một số trường hợp tồn tại ống động mạch có tính gia đình nhưng hiếm.
- Cuộc sống vùng cao với tình trạng giảm oxy kéo dài làm tăng tần suất của bệnh tồn tại ống động mạch.
- Ở trẻ bình thường, ống động mạch tự đóng trong khoảng từ ngày thứ 2 đến ngày thứ 6 sau khi ra đời, nếu đóng kéo dài hơn thì gọi là sự chậm trễ đóng ống động mạch. Nếu không đóng thì ta gọi là tồn tại ống động mạch.
2. CHẨN ĐOÁN
2.1. Lâm sàng
a. Triệu chứng toàn thân và cơ năng:
- Phụ thuộc vào độ nặng của luồng thông
- Chậm phát triển chiều cao, cân nặng
- Khó thở gắng sức
- Khó thở liên quan đến tần suất bội nhiễm phổi
- Suy tim
b. Khám thực thể:
- Đôi khi có biến dạng lồng ngực: ngực nhô ra trước tại khoảng liên sườn 3-4.
- Tăng động vùng trước ngực
- Nghe: Âm thổi liên tục vùng dưới đòn (trái).
- Mạch nẩy mạnh ở ngoại biên và giảm huyết áp ĐM tâm trương.
2.2. Cận lâm sàng
a. X quang tim phổi:
- Bóng tim to
- Cung giữa (trái) phồng.
- Tăng tuần hoàn phổi.
b. Điện tâm đồ:
- Tăng gánh tâm trương thất (T).
- Trục QRS lệch (T).
- Trường hợp có tăng áp phổi nặng:
- Dấu tăng gánh tâm thu thất (P)
- R > S ở V1
- T (-) chuyển đạo vùng trước ngực (P)
c. Siêu âm tim:
Mục đích siêu âm:
- Xác định tổn thương: siêu âm tim 2D xác định hình thái và kích thước ống động mạch
- Xác định luồng thông: siêu âm Doppler xác định luồng shunt T P, hoặc shunt 2 chiều
- Đánh giá áp lực ĐMP: Áp lực ĐMP tâm thu và áp lực ĐMP trung bình.
- Các tổn thương phối hợp.
- Chỉ định phẫu thuật và theo dõi hậu phẫu.
d. Thông tim:
- Xác định vị trí và kích thước ống động mạch.
- Đánh giá áp lực ĐMP và sức cản ĐMP.
- Xác định các tổn thương phối hợp.
- Kết hợp can thiệp bịt ống động mạch bằng dụng cụ.
2.3. Chẩn đoán phân biệt:
- Cửa sổ phế chủ: hiếm gập.
- Hội chứng Laubry-Pezzi: thông liên thất phối hợp hở van ĐMC.
- Vỡ túi phình xoang Valsalva vào buồng tim.
- Dò ĐMV vào buồng tim .
- Dò động tĩnh mạch phổi, hoặc dò động tĩnh mạch vành.
3. BIẾN CHỨNG
- Tăng áp ĐMP nghẽn tắc: chống chỉ định ngoại khoa.
- Viêm nội tâm mạc nhiễm trùng.
- Đọng vôi ở thành ống động mạch.
- Suy tim .
4. ĐIỀU TRỊ
4.1. Hướng điều trị:
- Điều trị nội khoa: dùng thuốc giúp đóng ống ĐM.
- Điều trị ngoại khoa: phẫu thuật tim kín.
- Thông tim can thiệp: bít ống ĐM.
4.2. Chỉ định điều trị
a. Nội khoa
- Dùng Indomethacine cho trẻ sơ sinh thiếu tháng trong 1-2 tuần đầu
+ Ống nhỏ <2mm: ống có thể tự đóng, cần theo dõi siêu âm định kỳ.
+ Ống >3mm: dùng thuốc Indomethacine truyền tĩnh mạch liều ban đầu:
- 0,10mg/kg (trẻ >48 giờ)
- 0,20mg/kg (trẻ 2-7 ngày)
- 0,25mg/kg (trẻ >7 ngày)
+ Có thể nhắc lại liều như trên sau mỗi 12 giờ.
- Sơ sinh đủ tháng:
- Ống động mạch nhỏ: theo dõi diễn biến lâm sàng và siêu âm. Nếu không thấy có viêm phổi tái diễn, chậm phát triển thể chất, suy tim, tăng áp lực ĐMP.... có thể chỉ định phẫu thuật lúc trẻ được 3-6 tháng tuổi (chú ý theo dõi và phòng viêm nội tâm mạc nhiễm khuẩn).
- Ống động mạch lớn: bệnh nhân có viêm phổi, suy tim, tăng áp lực ĐMP không đáp ứng với điều trị nội khoa, cần chỉ định mổ cấp cứu thắt ống ĐM.
- Còn ống ĐM không gây tăng áp ĐM phổi nhiều, lâm sàng tốt: can thiệp phẫu thuật thường sau 1 năm.
b. Bịt ống động mạch bằng dụng cụ:
- Dùng Coil để bịt ống động mạch khi đường kính phía đầu phổi < 3mm.
- Dùng Amplatzer khi đường kính ống >5mm, thủ thuật này ngày càng được cải tiến để trở thành một phương pháp thường quy thay thế phẫu thuật.
c. Điều trị ngoại khoa
- Phẫu thuật thắt hoặc cắt ống động mạch, là phương pháp điều trị bệnh còn ống động mạch có từ rất lâu, chỉ thực hiện đối với các trường hợp còn ống động mạch lớn không thể thông tim can thiệp được.
- Tử vong chung của phẫu thuật cắt ống động mạch khoảng 2%. Ở trẻ có áp lực ĐMP cao nên phẫu thuật sớm để tránh bệnh mạch phổi tắc nghẽn.
- Các biến chứng hoặc di chứng sau phẫu thuật còn ống động mạch bao gồm:
- Túi phình giả ống động mạch (ductal false aneurysm).
- Liệt cơ hoành do cắt đứt thần kinh hoành.
- Liệt dây âm thanh.
- Tăng áp động mạch phổi còn tồn tại .
- Tràn dịch dưỡng chấp màng phổi.
VIÊM CƠ TIM DO VIRUS
1. ĐỊNH NGHĨA
Viêm cơ tim do siêu vi là viêm thành cơ tim có đặc điểm: thâm nhiễm tế bào viêm, hoại tử và/hoặc thoái hóa tế bào cơ lân cận nhưng không giống tổn thương thiếu máu trong bệnh mạch vành.
2. NGUYÊN NHÂN
Nguyên nhân hàng đầu là Enterovirus (70 serotypes) trong đó Coxsackie B1-5, A4, A16 chiếm 50% trường hợp. Ngoài ra còn có các siêu vi khác như: Echoviruses, Adenovirus; Herpes simplex virus; Influenza; Rubella; Cytomegalovirus; Infectious mononucleosis; quai bị; sởi; viêm gan siêu vi; Respiratory syncytial virus; Mycoplasma pneumoniae; HIV.
3. CHẨN ĐOÁN
3.1. Công việc chẩn đoán
a. Hỏi bệnh
- Triệu chứng của nhiễm siêu vi trước đó: sốt, ho, sổ mũi, quai bị, phát ban, vàng da.
- Triệu chứng cơ năng: khó thở, ho, quấy khóc, bứt rứt, vật vã, vã mồ hôi, phù, ói, tiểu ít.
b. Khám bệnh: khám toàn diện, chú ý:
- Đánh giá tình trạng huyết động học: mạch, huyết áp, nhịp thở, da niêm, tri giác, nước tiểu.
- Khám tim: tim to, nhịp tim nhanh, tiếng tim mờ, nhịp ngựa phi, rối loạn nhịp tim.
- Phổi có rale ẩm, rale ngáy, rale rít.
- Gan to, tĩnh mạch cổ nổi.
- Phù ngoại vi do suy tim ứ huyết.
c. Đề nghị cận lâm sàng
- Phết máu ngoại biên, VS.
- Ion đồ máu, chức năng thận.
- Troponin I.
- ECG.
- TPTNT.
- X quang phổi.
- Siêu âm tim.
3.2. Chẩn đoán xác định
Lâm sàng + kết quả sinh thiết cơ tim + phân lập siêu vi hoặc huyết thanh chẩn đoán siêu vi gây bệnh.
3.3. Chẩn đoán có thể: dựa vào
a. Lâm sàng
- Bệnh cảnh nhiễm siêu vi trước đó .
- Xuất hiện cấp tính các triệu chứng sau:
- Suy tim ứ huyết -> sốc tim -> phù phổi cấp.
- Tim to nhanh, tiếng tim mờ, nhịp ngựa phi.
- Rối loạn nhịp tim.
b. Cận lâm sàng
- Troponin I tăng, VS tăng.
- X quang lồng ngực: tim to nhanh, cấp tính + ứ huyết phổi.
- ECG: nhịp tim nhanh, điện thế thấp, thay đổi ST-T, block nhánh, block nhĩ-thất, QT dài, ngoại tâm thu nhĩ, ngoại tâm thu thất, nhịp nhanh thất, nhịp nhanh trên thất.
- Siêu âm tim: chức năng co bóp cơ tim (EF, SF) giảm; loại trừ các bất thường cấu trúc tim.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Điều trị triệu chứng: suy tim, sốc tim, phù phổi cấp (xem các bài riêng).
- Điều trị loạn nhịp: tùy theo kết quả ECG (xem bài “Rối loạn nhịp tim”).
4.2. Xử trí theo lưu đồ dưới đây:
Chú ý: Chống chỉ định dùng corticoides trong điều trị viêm cơ tim do siêu vi thể tối cấp.
| Vấn đề | Mức độ chứng cớ |
| Không có bằng chứng cho thấy thuốc ức chế miễn dịch có hiệu quả đối với viêm cơ tim | II NEJM, 2001 |
| Một số nghiên cứu cho thấy có sự cải thiện chức năng thất trái khi dùng IVIG, tuy nhiên những thử nghiệm ngẫu nhiên có cỡ mẫu lớn hơn chưa được tiến hành do đó việc sử dụng IVIG thường quy trong viêm cơ tim chưa được chỉ định. | II NEJM, 2001 |
SUY TIM Ứ HUYẾT
1. ĐẠI CƯƠNG
Suy tim là tình trạng tim không đủ khả năng bơm máu để đáp ứng nhu cầu chuyển hóa của các mô trong cơ thể.
2. NGUYÊN NHÂN SUY TIM
- Bệnh tim bẩm sinh
- Bệnh van tim mắc phải (hậu thấp, ...)
- Viêm cơ tim, bệnh cơ tim
- Thiếu máu cơ tim
- Quá tải thể tích tuần hoàn
- Rối loạn nhịp tim
- Thiếu máu nặng
- Cao huyết áp
3. CHẨN ĐOÁN
3.1. Công việc chẩn đoán
a. Hỏi bệnh
- Tiền căn bệnh tim, cao huyết áp, thiếu máu mạn (Thalassemia), truyền dịch.
- Trẻ nhũ nhi: bỏ bú, bú chậm, khó thở, đổ mồ hôi, tím tái, ho, quấy.
- Trẻ lớn: Khó thở, biếng ăn, xanh xao, chậm lớn, tức ngực, ngồi thở.
- Thời điểm xuất hiện triệu chứng.
- Biểu hiện nhiễm trùng hô hấp kèm theo làm nặng tình trạng suy tim: sốt, ho, sổ mũi.
b. Khám lâm sàng
- Mạch, huyết áp, nhịp thở, nhiệt độ, thời gian phục hồi màu da.
- Khám tim: mỏm tim, nhịp tim, tiếng thổi, nhịp ngựa phi (gallop).
- Ran phổi, khò khè.
- Gan to, phù, tĩnh mạch cổ nổi, phản hồi gan - TM cổ (trẻ lớn).
c. Cận lâm sàng
- Công thức máu.
- X quang phổi.
- ECG.
- Đo SpO2.
- Ion đồ máu, chức năng thận, tổng phân tích nước tiểu.
- Khí máu động mạch khi suy hô hấp.
- Siêu âm tim.
3.2. Chẩn đoán xác định
a. Lâm sàng
- Tim nhanh, thở nhanh.
- Tim to.
- Ứ trệ tuần hoàn hệ thống: gan to, phù chân hoặc mặt, tĩnh mạch cổ nổi, khó thở phải ngồi.
- Phù phổi: khó thở, ho, ran phổi, khạc bọt hồng.
- Da xanh, tím tái, tụt huyết áp (dấu hiệu nặng)
b. Cận lâm sàng
- X quang: tim to, ứ trệ tuần hoàn phổi hoặc phù phổi.
- ECG: dày, dãn buồng tim, rối loạn nhịp tim.
- Siêu âm: phát hiện bất thường van tim, vách ngăn tim, các mạch máu lớn, giảm sức co bóp cơ tim và phân suất tống máu.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Cung cấp ôxy.
- Thuốc tăng sức co bóp cơ tim.
- Giảm ứ đọng tuần hoàn phổi và hệ thống.
- Giảm kháng lực ngoại biên.
- Điều trị nguyên nhân và yếu tố thúc đẩy.
4.2. Điều trị cấp cứu
a. Điều trị chung
- Ngưng ngay dịch và kiểm tra CVP nếu đang truyền dịch.
- Thở oxy ẩm qua canulla, nếu có phù phổi phải thở CPAP hoặc thở máy.
- Nằm đầu cao, trẻ nhỏ nên cho mẹ bồng để giảm kích thích.
- Lợi tiểu: Furosemide 1-2 mg/kg/TMC, ngoại trừ nguyên nhân chèn ép tim do tràn dịch màng ngoài tim.
- Digoxin TM: là thuốc hiệu quả trong hầu hết các trường hợp, Digoxin dùng ngay sau khi cho lợi tiểu ngoại trừ chống chỉ định như: tim chậm, blốc nhĩ that độ II, III, tràn dịch màng tim và bệnh cơ tim phì đại.
- Tổng liều trong 24 giờ đầu theo tuổi và cân nặng.
- Sơ sinh thiếu tháng: 10-20 g/kg/24 giờ. Đủ tháng: 30 g/kg/24 giờ.
- Nhũ nhi 1-12 tháng: 35 g/kg/24 giờ.
- Trẻ > 12 tháng: 20-40 g/kg/24 giờ (trẻ >10 tuổi 0,5mg/ngày).
- Cách cho: 1/2 liều TMC, sau đó 1/4 liều TMC giờ thứ 8 và 1/4 liều giờ thứ 16.
- Liều duy trì: 12 giờ sau liều tấn công cuối cùng bắt đầu cho liều duy trì bằng 1⁄4 tổng liều tấn công mỗi ngày, chia 2 lần, nếu đáp ứng tốt có thể chuyển sang đường uống và cần theo dõi nồng độ Digoxin máu; luôn giữ nồng độ Digoxin từ 0,5 – 2ng/ml và theo dõi Kali máu, ECG để tránh ngộ độc. Dấu hiệu sớm của ngộ độc Digoxin là nôn ói, nhịp tim chậm < 100 lần/phút hoặc xuất hiện ngoại tâm thu.
- Thuốc tăng sức co bóp cơ tim khác:
- Dopamine và Dobutamine được chỉ định trong trường hợp suy tim kèm tụt huyết áp.
- Dopamine liều 3-5 g/kg/phút.
- Dobutamine liều 3-10 g/kg/phút là thuốc chọn lựa trong trường hợp phù phổi, bệnh cơ tim hoặc thất bại Dopamine.
- Isuprel: Suy tim kèm do rối loạn nhịp chậm. Liều 0,05-0,1 g/kg/phút.
- Thuốc hạ áp: nếu có cao huyết áp (xem phác đồ điều trị cao huyết áp).
- Thuốc dãn mạch, giảm kháng lực ngoại biên:
- Captopril: giảm hậu tải, chỉ dùng sau khi hội chẩn bác sĩ chuyên khoa tim mạch. Liều: 0,15-0,2 mg/kg/liều khởi đầu. Duy trì 1,5-2 mg/kg/24 giờ.
- Isosorbide dinitrate: giảm tiền tải, thường chỉ định trong trường hợp cấp cứu suy tim, phù phổi. Liều: 0,5 mg/kg/liều ngậm dưới lưỡi.
b. Điều trị nguyên nhân và yếu tố thúc đẩy
- Điều trị rối loạn nhịp (xem phác đồ điều trị rối loạn nhịp).
- Điều trị thấp tim (xem phác đồ điều trị bệnh thấp).
- Điều trị yếu tố thúc đẩy:
- Hạ sốt: Nên chỉ định sớm thuốc hạ nhiệt khi thân nhiệt > 38oC để giảm công cơ tim đang suy.
- Thiếu máu nặng với Hct < 20%: truyền hồng cầu lắng 5-10 mL/kg tốc độ chậm.
- Điều trị viêm phổi (xem phác đồ điều trị viêm phổi).
- Điều chỉnh rối loạn điện giải và kiềm toan.
4.3. Điều trị tiếp theo
- Hạn chế dịch bằng 3/4 nhu cầu hàng ngày, ăn nhạt, hạn chế Natri, bổ sung thêm Kali đặc biệt trong trường hợp có dùng lợi tiểu quai và Digoxin. Trong trường hợp không ăn được nên chọn nuôi ăn qua sonde dạ dày vì an toàn hơn nuôi ăn tĩnh mạch.
- Theo dõi mạch, huyết áp, nhịp tim, ECG, ion đồ máu, lượng nước xuất nhập.
- Tất cả các bệnh nhân phải được khám và quản lý tại chuyên khoa tim mạch để xác định và điều trị nguyên nhân, đặc biệt là chỉ định phẫu thuật.
| Vấn đề | Mức độ chứng cớ |
| Ức chế men chuyển và ức chế beta nếu được dùng với liều thích hợp và có theo dõi sẽ cải thiện tiên lượng bệnh nhân suy tim mạn. | I BMJ 1999 |
| Lợi tiểu và digoxin vẫn còn giá trị trong cải thiện những triệu chứng của suy tim | I BMJ 1999 |
| Thuốc chống loạn nhịp nhóm I, thuốc tăng co bóp cơ tim không phải glycoside, thuốc ức chế kênh can xi có tác dụng giảm co bóp cơ tim đi kèm với nguy cơ tử vong và nên được tránh trong suy tim | I BMJ 1999 |
VIÊM MỦ MÀNG NGOÀI TIM
1. ĐẠI CƯƠNG
Viêm mủ màng ngoài tim (Purulent Pericarditis) là tình trạng viêm do vi khuẩn sinh mủ trong khoang màng ngoài tim. Viêm mủ màng ngoài tim thường gặp ở lứa tuổi nhỏ, tuổi trung bình bị bệnh là 6 – 7 tuổi. Viên mủ màng ngoài tim gặp 30 -50% trong bệnh lý viêm màng ngoài tim ở trẻ em.
2. NGUYÊN NHÂN
- Viêm mủ màng ngoài tim tiên phát hiếm gặp, bệnh thường liên quan đến nhiễm khuẩn ở nơi khác như viêm phổi, tràn mủ màng phổi, cốt tủy viêm, nhiễm trùng da và mô mềm.
- Vi khuẩn gây viêm mủ màng ngoài tim thường gặp nhất là tụ cầu vàng sau đó là Hemophilus Influenza, liên cầu, phế cầu, não mô cầu... Vi khuẩn thường thường được đi theo đường máu từ các ổ nhiễm trùng tiên phát như viêm phổi, tràn mủ màng phổi, cốt tủy viêm... đôi khi có trường hợp sau viêm nội tâm mạc.
- Khi vi khuẩn sinh mủ xâm nhập vào khoang màng ngoài tim, hình thành một lớp giả mạc chứa các bạch cầu đa nhân trung tính thoái hóa, vi khuẩn, và các tế bào màng ngoài tim bị tổn thương. Lượng dịch viêm trong ổ tân mạch tăng nhiều, rồi nhanh chóng tạo ra một lớp dịch tích lũy ở khoang màng ngoài tim. Khi lượng dịch ít, cơ tim còn tốt thì huyết động học có thể bình thường, khi lượng dịch nhiều và tốc độ tạo dịch nhanh có thể gây tình tràng ép tim.
- Nếu viêm mủ màng ngoài tim không được điều trị, hoặc điều trị muộn, màng ngoài tim xơ dầy, lớp mủ đặc ở khoang màng ngoài tim chèn ép trực tiếp vào thượng tâm mạc và cơ tim sẽ dẫn tới bệnh nhân bị tử vong do ép tim cấp hoặc viêm màng ngoài tim co thắt sau này.
3.CHẨN ĐOÁN
3.1. Lâm sàng
- Triệu chứng lâm sàng viêm mủ màng ngoài tim thường khác nhau, tùy thuộc vào vi khuẩn gây bệnh, tuổi bệnh nhi mắc bệnh và nguyên nhân ổ nhiễm khuẩn tiên phát, cũng như lượng dịch viêm và tốc độ xuất hiện dịch trong khoang màng ngoài tim.
- Triệu chứng cổ điển bao gồm:
- Hội chứng nhiễm khuẩn, nhiễm độc, bệnh nhân thường trong bệnh cảnh nhiễm trùng máu, sau một thời gian sốt cao, nhiệt độ không giảm, toàn trạng suy sụp.
- Đau vùng trước tim (đối với trẻ lớn) gặp 15 – 80% các trường hợp, đặc điểm của đau ngực thường xuất hiện đột ngột, khi ho, hít vào sâu, hoặc thay đổi tư thế. Đau ngực thường lan ra sau lưng do 1/3 dưới màng ngoài tim có dây thần kinh hoành.
- Bằng chứng có dịch trong khoang màng ngoài tim: tiếng cọ màng ngoài tim, tiếng tim mờ.
- Các triệu chứng khác: khó thở, phù, gan to, mạch nhanh, tĩnh mạch cổ nổi và khi có dấu hiệu ép tim bệnh nhi có dấu hiệu mạch nghịch là khi đo huyết áp thì huyết áp tâm thu giảm ≥ 10mmHg trong thì hít vào so với thì thở ra.
3.2. Cận lâm sàng
3.2.1.Chiếu chụp Xquang tim phổi
Tùy theo số lượng dịch trong khoang màng ngoài tim, ở trẻ em khi lượng dịch >150ml sẽ có triệu chứng điển hình: bóng tim to bè, cuống tim ngắn tạo cho hình tim tròn như quả bầu nậm, các cung tim bị xóa, tim co bóp yếu, góc tâm hoành mờ, bờ tù, cơ hoành ít di động và bị đẩy xuống thấp.
3.2.2. Điện tâm đồ
- Rối loạn tái cực với thay đổi đoạn ST và sóng T ở các chuyển đoạn ngoại biên và trước tim.
- Gian đoạn I: Đoạn ST chênh lên, sóng T dương là do viêm lớp nông dưới thượng tâm mạc.
- Gian đoạn II: đoạn ST trở về đường đẳng điện, sóng T dẹt.
- Gian đoạn III: đoạn ST đẳng điện, sóng T đảo ngược và đối xứng.
- Gian đoạn IV: đoạn ST và sóng T trở về bình thường.
- Điện thế phức bội QRS giảm ở các chuyển đạo.
- Chuyển đạo ngoại biên: biên độ tuyệt đối lớn nhất của QRS thường ≤ 5mm.
- Chuyển đạo trước tim: biên độ tuyệt đối lớn nhất của QRS đối với chuyển đạo V2 ≤ 9mm, đối với V5, V6 ≤ 7mm
- Dấu hiệu luân phiên điện học gợi ý cho tình trạng ép tim.
3.2.3. Siêu âm tim
- Màng ngoài tim dày.
- Dịch trong khoang màng ngoài tim, có hiện tượng tăng âm của dịch và Fibrin hóa. Có thể ước lượng số lượng dịch trong khoang màng ngoài tim bằng siêu âm tim, khi khoảng cách giữa lá thành và lá tạng < 5mm là tràn dịch nhẹ, từ 5 – 20mm là tràn dịch mức độ trung bình, và > 20mm là tràn dịch mức độ nặng.
- Dấu hiệu ép tim: xẹp nhĩ phải trong thì tâm thu, xẹp thất phải thì tâm trương, tăng đổ đầy thất phải và giảm đổ đầy thất trái ở thì hít vào.
3.2.4.Vi sinh
Cấy máu, cấy mủ trong khoang màng ngoài tim có thể tìm thấy bằng chứng vi khuẩn gây bệnh.
4.ĐIỀU TRỊ
4.1.Nội khoa
- Nguyên tắc điều trị:
- Kháng sinh theo kháng sinh đồ, khi chưa có kháng sinh đồ thì dựa vào đặc điểm lâm sàng mà lựa chọn kháng sinh phù hợp.
- Chọc hút dịch màng ngoài tim khi có ép tim.
- Phẫu thuật: khi có tràn dịch màng ngoài tim nhiều, khoàng màng ngoài tim nhiều Fibrin tạo thành ổ cặn mủ, màng ngoài tim dầy.
4.1.1. Kháng sinh
- Điều trị theo kháng sinh đồ khi cấy máu hoặc dịch khoang màng ngoài tim theo vi khuẩn gây bệnh.
- Khi chưa có kết quả cấy máu hoặc cấy dịch khoang màng ngoài tim, hoặc kết quả âm tính, thì điều trị sử dụng kháng sinh dựa vào diễn biến lâm sàng và tính chất của dịch khoang màng ngoài tim.
- Thời gian điều trị kháng sinh thường điều trị từ 2 -4 tuần.
4.1.1.1. Kháng sinh điều trị vi khuẩn gây bệnh là Tụ cầu vàng
- Methicilin hoặc oxacilin 150-200mg/kg/24 giờ, tiêm tĩnh mạch chia làm 4 lần, cách 6 giờ, phối hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút, 1 lần.
- Hoặc Cepholosporin thế hệ III:
- Cefotaxim 100 -200mg/kg/24 giờ tiêm tĩnh mạch, chia 3 lần, cách nhau 8 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
- Ceftriaxon 100mg/kg/24 giờ, truyền tĩnh mạch 60 phút, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
- Hoặc Vancomycin 60mg/kg/24 giờ, truyền tĩnh mạch 60 phút, chia 4 lần, cách nhau 6 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
4.1.1.2. Kháng sinh điều trị vi khuẩn gây bệnh là Hemophilus Influenza
- Ampicilin 150 -200mg/kg/24 giờ, tiêm tĩnh mạch, chia 4 lần, cách nhau 6 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
- Hoặc Cefotaxim 100 -200mg/kg/24 giờ tiêm tĩnh mạch, chia 3 lần, cách nhau 8 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
- Hoặc Chloramphenicol 30mg/kg/24 giờ, tiêm tĩnh mạch, chia 2 lần, cách nhau 12 giờ kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
4.1.1.3. Kháng sinh điều trị vi khuẩn gây bệnh là Phế cầu
- Cepholosporin thế hệ I: 100mg/kg/24 giờ, tiêm tĩnh mạch, chia 3 lần, cách nhau 8 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
- Hoặc Penicillin 100mg/kg/24 giờ, tiêm tĩnh mạch, chia 4 lần, cách nhau 6 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
4.1.1.4. Kháng sinh điều trị vi khuẩn gây bệnh là Liên cầu
Penicillin 100mg/kg/24 giờ, tiêm tĩnh mạch, chia 4 lần, cách nhau 6 giờ, kết hợp với Amikacin 15mg/kg/24 giờ truyền tĩnh mạch 60 phút 1 lần.
4.1.2. Các thuốc khác
4.1.2.1. Lợi tiểu (khi có dấu hiệu suy tim hoặc ép tim)
- Furocemid: 2mg/kg/24 giờ, uống hoặc tiêm tĩnh mạch, chia 2 lần, cách nhau 12 giờ (chú ý bổ sung thêm Kali).
- Spironolactone: 2mg/kg/24 giờ, uống chia 2 lần, cách nhau 12 giờ.
4.1.2.2. Men Urokinase hoặc Septokinase
Sử dụng men Urokinase hoặc Septokinase bơm vào trong khoang màng ngoài tim với liều 400.000UI, sau đó 200.000UI để đạt được nồng độ cao tại chỗ. Men này sẽ thẩm thấu tốt hơn vào các mảng fibrin để tiêu các sợi fibrin.
4.1.3.Chọc hút dịch khoang màng ngoài tim
- Trước khi chọc dịch màng ngoài tim phải cho thuốc an thần như Midazolam 0,1 – 0,2mg/kg tiêm tĩnh mạch, hoặc Phenobacbital 5 -10mg/kg tiêm bắp hoặc tiêm tĩnh mạch, kết hợp với Atropin 0,02mg/kg tiêm tĩnh mạch để ngăn ngừa phản xạ ngừng tim.
- Kỹ thuật: chọc hút dịch khoang màng ngoài tim theo hai đường:
- Đường dưới mũi ức (Marfan) thường được sử dụng. Vị trí chọc dưới mữi ức 0,5cm, chọc kim thẳng góc 900 so với mặt da, qua cơ thành bụng, hạ đốc kim để thân kim tạo với thành bụng một góc khoảng 150 , sau đó đẩy kim lên trên sát phía sau xương ức, hơi lệch sang trái về mỏm tim, thường khoảng 4 – 5 cm là tới khoang màng ngoài tim, rút dịch ra từ từ hoặc hút dẫn lưu với áp lực âm.
- Đường lồng ngực trái (Dieulafoy). Bệnh nhân được nằm tư thế nằm, hoặc nửa nằm, đường chọc ở khoang liên sườn 4 – 5 cách bờ trái xương ức 3 – 5 cm, kim chọc thẳng góc 900 so với mặt da, sát bờ trên của xương sườn dưới, đẩy kim vào khoảng 3 cm là tới khoang màng ngoài tim, vừa đẩy kim, vừa hút dịch ra từ từ, khi được giữ nguyên vị trí kim để hút dịch, nếu cần thì hút dẫn lưu liên tục với áp lực âm.
- Trong lúc chọc hút dịch khoang màng ngoài tim ta có thể mắc điện cực và theo dõi trên Monitor điện tim, nếu thấy có ngoại tâm thu, sóng ST chênh lên đột ngột là mũi kim đã chạm vào cơ tim. Hoặc có thể chọc hút dịch khoàng màng ngoài tim dưới hướng dẫn của siêu âm tim.
- Chỉ định cho các trường hợp viêm mủ màng ngoài tim gian đoạn đầu, với mức độ nhẹ đến vừa. Một số trường hợp kết hợp với hút dẫn lưu kín với áp lực âm liên tục khi bệnh nhi có dấu hiêu ép tim nhưng chưa đủ điều kiện phẫu thuật.
4.1.4. Phẫu thuật
4.1.4.1.Chỉ định
- Có dấu hiệu ép tim.
- Điều trị nội khoa không kết quả sau 7 ngày.
- Siêu âm có hiện tượng dày dính màng ngoài tim hoặc có nhiều fibrin trong khoang màng ngoài tim hoặc tạo thành các ổ cặn mủ trong khoang màng ngoài tim.
4.1.4.2. Kỹ thuật
- Phẫu thuật nội soi: cắt màng ngoài tim kết hợp với bơm rửa khoang màng ngoài tim.
- Phẫu thuật mở: bóc tách và cắt màng ngoài tim đến trên phễu động mạch phổi và xuống dưới qua mỏm tim, kết hợp lấy hết mủ, fibrin và bơm rửa khoang màng ngoài tim.
VIÊM NỘI TÂM MẠC NHIỄM TRÙNG
1.ĐỊNH NGHĨA
Viêm nội tâm mạc nhiễm khuẩn là tổn thương nhiễm trùng hiện diện tại nội mạc cơ tim, hay trên các cấu trúc nhân tạo trong tim (van nhân tao, vật liệu nhân tạo khác..). Biểu hiện tổn thương đặc hiệu dạng sùi (vegetation). Đây là tổn thương hình thành với sự hình thành của fibrin, tiểu cầu, vi khuẩn tăng sinh, hay nấm. Tác nhân là vi khuẩn, nấm hay virus và có thể biểu hiện dưới dạng cấp hay bán cấp. Nguyên nhân thường gặp nhất là là do vi khuẩn và phạm vi bài này chỉ đề cập đến vi nội tâm mạc bán cấp do vi khuẩn.
2.NGUYÊN NHÂN
Vi khuẩn gây bệnh
- Streptocoques nhiều nhất khoảng trên 40%
- Staphylocoques chiếm khoảng 40% đang có xu hướng tăng dần do can thiệp ngoại khoa ngày càng nhiều và phức tạp hơn.
- Các vi khuẩn khác:
- Escherichia Coli
- Trực khuẩn gram âm
- Nhóm HACEK (Haemophilus spp, Actinobacillus actinomyceter comitants, Cardiobacterium hominis, Eikenella spp, Kingella kingae)
Bảng 1. Định hướng tác nhân gây bệnh dựa vào đường vào của vi khuẩn
| Đường vào | Tác nhân vi khuẩn gợi ý |
| Răng miệng | Streptocoque |
| Ruột | Streptocoque bovis, enterocoque |
| Tai mũi họng | Streprocoque |
| Đường tiết niệu | Enterocoque |
| Sinh dục | Enterocoque, staphylocoque |
| Da- thủ thuật catherter | Staphylocoque |
| Phẫu thuật tim, mạch máu lớn | Staphylocoque, trực quẩn gram âm |
3.CHẨN ĐOÁN
- Bệnh sử: Trên bệnh nhân có bệnh lý tim mạch, hay bệnh nhân mà khi khám lâm sàng nghe được tiếng thổi ở tim có xuất hiện các triệu chứng dưới đây thì cần nghĩ đến viêm nội tâm mạc
- Sốt kéo dài trên 8 ngày mà chưa tìm được nguyên nhân chính xác
- Mệt mỏi, và tổng trạng chung của bệnh nhi giảm sút
- Thay đổi tiếng tim
- Lách lớn hay có sang thương da nghi nghờ
- Sốt lại sau khi ngưng kháng sinh
- Sốt trong vòng 2 tháng sau khi phẫu thuật tim hay tim mạch can thiệp
3.1.Thể lâm sàng
- Thể kinh điển với sốt kéo dài:
- Sốt kéo dài: trên 8 ngày, không rõ lí do, tái diễn khi ngưng kháng sinh, sốt cao rét run trên bệnh nhi có yếu tố nguy cơ.
- Thể trạng chung kém, xuất hiện tiếng thổi ở tim hay tiếng thổi thay đổi so với trứơc, gan lách lớn, các sang thương khác: mảng Janeway, giả chín mé osler, nốt xuất huyết, thương tổn Roth khi soi đáy mắt.
- Thể bệnh âm ỉ: từng đợt khó chẩn đoán, thường bị chẩn đoán muộn.
- Thể biến chứng:
- Các biến chứng tại tim như biểu hiện phù phổi cấp (ít gặp ở trẻ nhỏ), suy tim toàn bộ, tình trạng huyết động không ổn định hay chẹn tim (tamponade).
- Các biến chứng ngoài tim: Nhồi máu phổi, nhồi máu hệ thống một hay nhiều chổ, có triệu chứng hay không có triệu chứng, bệnh nhân có thể trong tình trạng nhiễm trùng huyết hay xuất huyết não do vỡ các túi phình.
- Thể sau phẫu thuật tim: Gặp trên bệnh nhân có chạy tuần hoàn ngoài cơ thể hay chỉ phẫu thuật tạm thời, dưới 2 tháng sau mổ tim, biểu hiện sốt, tiếng tim thay đổi và xuất hiện các biến chứng đã miêu tả.
3.2.Cận lâm sàng:
- Bilan ban đầu: Huyết đồ, CRP, chức năng gan, ion đồ, nước tiểu 10 thông số, phức hợp miễn dịch lưu hành, X quang phổi và ECG.
+ Cấy máu cần lưu ý như sau:
- Trước khi cho kháng sinh kể cả kháng sinh uống nếu được.
- Lặp lại: 3-6 lần trong 24-48 giờ
- Khi sốt cao hay rét run, nếu không thì chia đều trong 24 giờ
- Cấy trên cả hai môi trường yếm khí và kỵ khí, nếu cần thiết cần cấy trên môi trường được làm giàu.
- Giữ lâu hơn bình thường trên môi trường nuôi cấy
- Trên môi trường làm giàu vi khuẩn nếu như có kháng sinh trước đó.
- Kháng sinh đồ và nồng độ ức chế vi khuẩn tối thiểu.
+ Làm xét nghiệm tìm kiếm đường vào: Nước tiểu, họng, những sang thương ghi nhận được khi thăm khám lâm sàng
+ PCR bệnh phẩm khi bệnh nhân phẫu thuật
+ Huyết thanh chẩn đoán Coxiella burnetii (sốt Q)
+ Siêu âm tim
- Đóng vai trò cơ bản giúp chẩn đoán, điều trị (can thiệp ngoại khoa?), tiên lượng và theo dõi diễn tiến bệnh.
- Siêu âm tim qua đường thực quản khi cần thiết chẩn đoán các biến chứng ap-xe quanh van.
- Bilan mở rộng để tìm các biến chứng nhồi máu hay phình mạch dạng nấm thực hiện tùy theo gợi ý lâm sàng: chụp CT scanner sọ não, bụng hay ngực.
3.3.Tiêu chuẩn chẩn đoán
Chẩn đoán viêm nội tâm mạc theo tiêu chuẩn chẩn đoán Duke.
Bảng 2. Tiêu chuẩn chẩn đoán viêm nội tâm mạc
| Tiêu chuẩn chẩn đoán viêm nội tâm mạc |
|
Chắc chắn có viêm nội tâm mạc - Tiêu chuẩn tổ chức học:
- Tiêu chuẩn lâm sàng:
|
|
- Có thể có viêm nội tâm mạc - Có những dấu hiệu gợi ý viêm nội tâm mạc nhưng không đủ nằm trong tiêu chuẩn của chắc chắn viên nội tâm mạc hay loại trừ |
Viêm nội tâm mạc được loại trừ
|
Bảng 3. Định nghĩa các tiêu chuẩn theo Duke
| Tiêu chuẩn chính |
|
- Cấy máu dương tính. Cấy máu trở thành tiêu chuẩn chính khi thỏa mãn
Hoặc
- Thương tổn nội mạc khi siêu âm tim: có sùi, ap-xe quanh van, có hở quanh van nhân tạo mới khi so sánh với các lần siêu âm trước - Lâm sàng xuất hiện tiếng thổi hở van mới khi so sánh với các lần thăm khám trước đó |
| Tiêu chuẩn phụ |
|
4. ĐIỀU TRỊ
Bao gồm điều trị nội khoa và ngoại khoa
- Cấp 1: khi nghi ngờ bệnh nhân có viêm nội tâm mạc cần làm các xét nghiệm ban đầu và hội chẩn chuyên khoa
- Cấp 2: Điều trị nội khoa
- Kháng sinh liệu pháp
- Cần phải dùng kháng sinh phối hợp, diệt khuẩn, thích hợp với vi khuẩn gây bệnh theo kháng sinh đồ, đường tĩnh mạch, kéo dài từ 4 đến 6 tuần với nồng độ huyết thanh hiệu quả.
- Kháng sinh ban đầu trước khi có kháng sinh đồ có thể sử dụng
- Amoxicillin 200mg/kg/ngày + gentamycin 3mg/kg/ngày
- Trên bệnh nhân có tổn thương da hay hậu phẫu mổ tim
- Oxacillin 200mg/kg/ngày hay vancomycin 60mg/kg/ngày
- Kháng sinh được điều chỉnh theo kháng sinh đồ và vị trí thuyên tắc.
- Điều trị các biến chứng của bệnh và do quá trình
4.1.Theo dõi điều trị
- Lâm sàng: đường biểu diễn nhiệt độ, tổng trạng, tiếng tim, tình trạng huyết động (nhịp tim, huyết áp, nước tiểu), đường đi mạch máu tìm hiện tượng thuyên tắc, dấu hiệu thần kinh.
- Sinh học: huyết đồ, CRP, thận gan
- Vi khuẩn: cấy máu, nồng độ huyết thanh của kháng sinh
- Tim mạch: X quang, ECG, siêu âm tim theo dõi diễn tiến sùi và đánh giá biến chứng.
- Các biến chứng có thể gặp trong thời gian điều trị: shock tim, phù phổi cấp, block nhĩ thất hoàn toàn, tình trạng nhiễm trùng huyết không khống chế dược, thương tổn van nặng hơn, các biến chứng trên vật liệu sinh học thay thế đang dùng trên bệnh nhi.
4.2.Chỉ định điều trị ngoại khoa còn tranh cãi tuy nhiên tỷ lệ can thiệp ngoại khoa sớm ngày càng tăng lên:
- Suy tim dai dẳng đã được điều trị nội khoa tích cực.
- Nhiễm khuẩn huyết không khống chế được: đối với những trường hợp cấy máu dương tính mà sau khi sử dụng kháng sinh 7 ngày cấy máu kiểm tra vẫn còn vi khuẩn thì cần hội chẩn ngoại khoa.
- Huyết khối nhiều chỗ đặc biệt là nhồi máu hệ thống
- Đường kính sùi trên 10mm di động mạnh ở buồng tim trái.
- Áp-xe quanh van, tổ chức cạnh van hay làm mủ khu trú trong cơ tim với rối loạn dẫn truyền.
5. DỰ PHÒNG
5.1.Nguyên tắc chung:
- Phát hiện và điều trị sớm tất cả các loại nhiễm khuẩn
- Điều trị ngoại khoa triệt để các bệnh tim bẩm sinh
- Vệ sinh cá nhân và dinh dưỡng tốt
- Sử dụng kháng sinh trước khi làm thủ thuật. Kháng sinh phụ thuộc vào cơ địa, đường vào và vi khuẩn.
5.2.Đối tượng cần dự phòng
- Đối với các can thiệp răng miệng
- Nhổ răng
- Phẫu thuật quang răng
- Cấy răng giả
- Điều trị tủy răng
- Đặt dụng cụ chỉnh nha
- Chích gây tê tại chỗ trong dây chằng
- Lấy cao răng
- Đối với phẫu thuật có nguy có khác
Bảng 3: Đối với phẫu thuật có nguy có khác
| Phẫu thuật đường hô hấp |
- Cắt amygdale, nạo VA - Phẫu thuật trên niêm mạc đường tiêu hóa - Nội soi phế quản với ống cứng |
| Tiêu hóa | - Tiêm xơ trong giãn tĩnh mạch thực quản - Nong thực quản qua nội soi - Chụp đường mật ngược dòng - Phẫu thuật đường mật và niêm mạc đường tiêu hóa |
| Tiết niệu | - Soi bàng quang - Can thiệp nong niệu đạo |
Kháng sinh dự phòng cho thủ thuật thuật răng miệng hay đường hô hấp trên với gây tê tại chỗ
Bảng 4: Kháng sinh dùng một lần trước khi làm thủ thuật 1 giờ
| Đối tượng | Thuốc | Đường dung và liều lượng |
| Không dị ứng betalactam | Amoxicillin | 75mg/kg uống |
| Dị ứng với betalactam | Pristinamycin | 25mg/kg uống |
Kháng sinh dự phòng cho thủ thuật răng miệng hay đường hô hấp trên với gây mê toàn thân.
Bảng 5. Kháng sinh dự phòng cho thủ thuật răng miệng hay đường hô hấp trên với gây mê toàn thân
| Đối tượng | Thuốc | Liều lượng và đường dùng | |
| 1 giờ trước thủ thuật | 6 giờ sau | ||
| Không dị ứng với betalactam |
Amoxicillin | 50mg/kg TM | 25mg/kg uống |
| Dị ứng với betalactam |
Vancomycin | 20mg/kg TM | Không dùng liều 2 |
Kháng sinh dự phòng với phẫu thuật tiết niệu và tiêu hóa
Bảng 6: Kháng sinh dự phòng với phẫu thuật tiết niệu và tiêu hóa
| Đối tượng | Thuốc | Liều lượng và đường dùng | |
| 1 giờ trước thủ thuật | 6 giờ sau | ||
| Không dị ứng với betalactam |
Amoxicillin Và Gentamycin |
50mg/kg TM 2mg/kg (tối đa 80mg) |
25mg/kg uống |
| Dị ứng với betalactam |
Vancomycin Và Gentamycin |
20mg/kg TM (tối đa 1mg) 2mg (tối đa 80mg) |
Không dùng liều 2 |
Bảng 7. Liều dùng, đường dùng, số lần dùng của các kháng sinh trong viêm nội tâm mạc
| Kháng sinh | Liều dùng | Số lần |
| Amphotericin B | 1mg/kg/24 giờ IV | Hàng ngày |
| Ampicillin | 300mg/kg/24 giờ IV | Liên tục hay cách nhau 4 h |
| Cefazolin | 80-100mg/kg/24 giờ IV | Cách nhau 8 giờ |
| Cefotaxim | 100-200mg/kg/24giờ IV | Cách nhau 6 giờ |
| Ceftazidim | 100-150mg/kg/24giờ IV | Cách nhau 8 giờ |
| Ceftriaxon | 50-100mg/kg/24 giờ IV | 12-24 giờ |
| Ciprofloxacin | 20-30mg/kg/24 giờ IV | Cách nhau 12 giờ |
| 30-40mg/kg/24giờ uống | Cách nhau 12 giờ | |
| Gentamycin | 2-2.5mg/kg/liều | Cách nhau 8 giờ |
| Imipeneme/cilastatin | 60-100mg/kg/24giờ IV | Cách nhau 6 giờ |
| Oxacillin | 150-200mg/ | Cách nhau 4-6 giờ |
| Penicillin G |
150.000-200.000 UI/kg/24 giờ |
Liên tục hay cách nhau 4 giờ |
| Penicillin G |
liều cao 200.000-300.000 UI/kg/24 giờ |
Liên tục hay cách nhau 4 giờ |
| Rifamycin | 10mg/kg/24 liều uống | Cách nhau 12 giờ |
|
Streptomycin |
7,5 mg-10 mg/kg/ liều IM |
Cách nhau 12 giờ |
| Vancomycin | 40mg/kg/24 giờ IV | Cách nhau 6-12 giờ |
CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH KAWASAKI
1. ĐẠI CƯƠNG
Kawasaki là bệnh sốt có mọc ban cấp tính kèm viêm lan tỏa hệ mạch máu vừa và nhỏ chưa rõ căn nguyên, thường gặp ở nhũ nhi và trẻ dưới 5 tuổi. Biểu hiện và biến chứng hay gặp của bệnh là viêm tim, phình giãn động mạch vành gây nhồi máu cơ tim và suy vành mãn tính về sau.
Bệnh có xu hướng gia tăng tại các nước phát triển và tần suất gặp nhiều hơn ở trẻ em Châu Á. Tại Nhật Bản hàng năm gặp từ 215-218 trường hợp trên 100.000 trẻ dưới 5 tuổi.
2. NGUYÊN NHÂN
- Đến nay chưa rõ nguyên nhân gây Kawasaki nhưng hướng nhiều đến bệnh có nguồn gốc nhiễm khuẩn, nhiễm độc kết hợp với yếu tố môi trường và chủng tộc.
- Tác nhân nhiễm khuẩn được cho là vi khuẩn tụ cầu, liên cầu, hoặc xoắn khuẩn hay chủng vi rút nào đó. Tác nhân không nhiễm khuẩn như thuốc sâu, kim loại nặng, các chất tẩy rửa hóa học.
3. CHẨN ĐOÁN
3.1. Lâm sàng
a. Những biểu hiện lâm sàng hay gặp có giá trị chẩn đoán (Bảng)
Sốt được xem là triệu chứng khởi đầu của bệnh, thường sốt cao liên tục, không đáp ứng kháng sinh, thời gian trung bình 9 đến 11 ngày nếu không được điều trị. Hầu hết biểu hiện lâm sàng xuất hiện trong giai đoạn cấp và tồn tại trên dưới một tuần. Ban ngoài da dạng hồng ban, đôi khi dạng sởi hoặc dạng sẩn dị ứng, không phỏng nước. Viêm kết mạc hai bên không có nhử và sưng hạch một bên.
b. Các biểu hiện lâm sàng quan trọng khác
- Biểu hiện tim mạch: Viêm cơ tim, tràn dịch màng tim, loạn nhịp tim. Muộn hơn là phình dãn động mạch vành (ĐMV), nghẽn tắc, suy vành và nhồi máu cơ tim.
- Biểu hiện khác: Rối loạn tiêu hóa hay gặp trẻ nhỏ; dãn túi mật và ít gặp hơn như sưng đau các khớp ngón, khớp gối, cổ tay hoặc biểu hiện thần kinh như li bì, co giật, viêm màng não vô khuẩn. Có thể tấy đỏ sẹo BCG, bong loét da vùng dục.
Bảng 1: Sáu biểu hiện lâm sàng chính thường gặp (6 tiêu chuẩn lâm sàng)
| 1 | Sốt liên tục 5 ngày hoặc hơn |
| 2 | Viêm đỏ kết mạc 2 bên |
| 3 | Thay đổi khoang miệng: Môi đỏ sẫm , mọng hoặc rỉ máu; Phù đỏ khoang m6iệng; Lưỡi đỏ nổi gai, “ lưỡi dâu tây” ( Strawberry tongue) |
| 4 | Thay đổi đầu chi: Giai đoạn đầu: Phù nề mu tay, mu chân; Đỏ tía gan bàn tay, bàn chân, Giai đoan bán cấp ( tuần 2-3): Bong da đầu ngón tay, đầu ngón chân |
| 5 | Ban đỏ đa dạng toàn thân |
| 6 | Sưng hạch góc hàm, >1,5 cm, không hóa mủ. |
3.2. Thay đổi cận lâm sàng
a. Xét nghiệm máu và nước tiểu
- Máu ngoại biện: Tăng bạch cầu , chủ yếu đa nhân trung tính; Thiếu máu nhược sắc các mức độ; Sau 7 ngày thường gặp tăng số lượng tiểu cầu
- Phản ứng viêm: Tốc độ lắng máu cao , sớm và kéo dài, Protein- C phản ứng (C-RP) tăng cao và tăng sớm .
- Xét nghiệm khác: Thường tăng men gan, bilirubin; giảm albumine máu
- Nước tiểu: Protein niệu, hồng cầu niệu, bạch cầu niệu.
b. Siêu âm tim (Giai đoạn cấp và bán cấp, 1-4 tuần đầu)
- Hình ảnh dãn hay phình ĐMV, khi đường kính trong (lumen diameter) >3 mm ở trẻ dưới 5 tuổi và > 4 mm trẻ 5 tuổi hoặc hơn; Hoặc đường kính nơi tổn thương gấp rưỡi đoạn kế theo. Tính theo diện tích da(Z score): Đường kính ĐMV phải hay nhánh liên thất trước ĐMV trái ≥ + 2.5 SD.
- Dấu hiệu tổn thương viêm ĐMV hay viêm tim (2 tuần đầu): Tăng sáng thành mạch; mất thuôn lòng mạch; đường kính ĐMV phải hoặc nhánh liên thất trước từ 2.0-2.5SD; hoặc dịch màng tim; hở van 2 lá, chức năng tâm thu thất trái giảm.
3.3. Chẩn đoán
a. Chẩn đoán xác định (thể điển hình)
- Có ít nhất 5 trong số 6 biểu hiện lâm sàng chính (bảng 1).
- Hoặc 4 biểu hiện chính kèm giãn, phình ĐMV trên siêu âm hoặc chụp mạch. Đồng thời phải loại trừ những bệnh có biểu hiện lâm sàng tương tự.( Theo Ủy ban nghiên cứu bệnh Kawasaki Nhật bản-J.R.C.K.D)
- Hiệp hội Tim mạch Mỹ (AHA): sốt liên tục ≥ 5 ngày là tiêu chuẩn bắt buộc.
b. Thể không điển hình hay không đủ triệu chứng (Incomplet, Atypical KD).
- Xác định chẩn đoán: ít hơn hoặc đủ 4 biểu hiện lâm sàng chính, kèm theo:
- Bằng chứng tổn thương ĐMV: giãn hay phình mạch vành, hoặc hình ảnh gơi ý viêm ĐMV trong giai đoạn cấp của bệnh.
- Tăng phản ứng viêm: CRP≥ 3,0 mg/dl và tốc độ lắng máu ≥ 40 ml /1 h.
- Có ít nhất 3 trong 6 tiêu chuẩn xét nghiêm là Albumin huyết thanh <3 gr/dl; Tạch cầu ngoại vi >15.000 /mm3; Tiểu cầu sau 7 ngày> 450.000/ mm3;Thiếu máu các mức độ; Men gan tăng; Nước tiểu >10 bạch cầu/ vi trường.
3.4. Chẩn đoán phân biệt
Kawasaki cần chẩn đoán phân biệt với các bệnh sau: Bệnh sởi; Sốt tinh hồng nhiệt; Phản ứng dị ứng thuốc; Nhiễm Leptospirose; Viêm khớp dạng thấp thiếu niên; Hội chứng sốc; Hội chứng Stevens-Johnson; Nhiễm vi rút. Thực tế lâm sàng cần loai trừ các bệnh nhiễm trùng toàn thân, đặc biệt nhiễm tụ cầu trùng, liên cầu nhóm A, sốt xuất huyết hay sốt phát ban nhiệt đới có bội nhiễm.
4. ĐIỀU TRỊ
4.1. Nguyên tắc chung:
Điều trị triệu chứng như hạ sốt, giảm suy tim; phòng và điều trị biến chứng, đặc biệt biến chứng mạch vành.
4.2. Dùng thuốc
a. Aspirin: Chống viêm và giảm ngưng tập tiểu cầu , với 2 mục đích
- Liều chống viêm: 80 mg- 100mg/kg/24 h, uống chia 4 lần, đến khi hết sốt 3 ngày hoặc ngày thứ 14 của bệnh. Các tác giả Nhật bản khuyến cáo sử dụng liều aspirine chống viêm thấp hơn cho trẻ châu Á, với liều 30-50 mg /kg /24 giờ.
- Liều thấp duy trì: 3-7 mg/kg/ ngày, dùng 6-8 tuần.
b. Gamma globulin miễn dịch (Immuno Globuline tĩnh mạch -IVIG)
- Giúp thuyên giảm triệu chứng và hạn chế thương tổn ĐMV nếu dùng sớm.
- Chỉ định:
- Khi xác định chẩn đoán bệnh. Nên dùng sớm trong 10 ngày đầu của bệnh. Tuy nhiên trước 5 ngày dễ mất triệu chứng và tăng tỷ lệ kháng thuốc.
- Trường hợp phát hiện muộn (sau10 ngày) còn sốt hoặc có thương tổn ĐMV trên siêu âm tim và tăng phản ứng viêm vẫn chỉ định IVIG .
- Liều lượng: tổng liều 1- 2 gram/kg. Xu hướng hiện nay sử dụng đủ 2 gr/kg. (<1gr không có tác dụng ngăn chặn thương tổn ĐMV).
- Cách dùng:
- Liều cấp tốc: truyền tĩnh mạch liên tục trong 10-12 giờ .
- Liều từ từ: 400 mg/kg/ngày ; trong 4-5 ngày liên tiếp. Hiện ít sử dụng.
c. Không đáp ứng hay kháng gammaglobulin (Noneresponder- Resistant IVIG):
- Biểu hiện: sau điều trị IVIG vẫn sốt cao liên tục trên 36 giờ hoặc tái sốt kéo dài trên 48-72 giờ và tồn tại một triệu chứng chính hoặc hơn; Biểu hiện viêm không giảm ( BC >12.000, CRP >3gr/Dl) và đã loại trừ nguyên nhân gây sốt khác.
- Điều trị: truyền IVIG 2gr/kg liên tục 10-12 giờ ; Tiếp tục dùng aspirine 80 mg /kg/24 trong ít nhất 3 ngày sau hết sốt.
- Trường hợp liệu pháp IVIG lần 2 vẫn không đáp ứng: tiếp tục sốt kèm không thuyên giảm triệu chứng lâm sàng và xét nghiệm, được xem là thể kháng thuốc. Điều trị IVIG liều 1gr/kg kết hợp methylpretnisolone 30mg/kg/ngày, tĩnh mạch trong 2-3 giờ. Có thể dùng từ 1 đến 3 ngày, đến khi hết sốt.
4.3. Theo dõi bệnh nhân
- Theo dõi ít nhất 6 tháng -1 năm với mọi bệnh nhân.
- Kiểm tra công thức máu , tốc độ lắng máu và CRP hàng tháng, trong 2 tháng đầu.
- Siêu âm tim đáng giá ĐMV trong tuần thứ 4, 8 và sau 6 tháng.
- Nếu có tổn thương ĐMV tiếp tuc điều trị aspirin tới khi kích thước ĐMV về bình thường.
- Trường hợp ĐMV phình giãn lớn, đường kính trên 8 mm, hoặc hẹp ĐMV nên dùng heparine và kháng vitamin K để phòng nghẽn vành và nhồi máu cơ tim.
5. TIẾN TRIỂN VÀ BIẾN CHƯNG
5.1. Tiến triển:
Bệnh thường qua 3 giai đoạn.
- Giai đoạn cấp trong 1-2 tuần đầu, các biểu hiện lâm sàng rầm rộ.
- Giai đoạn bán cấp từ cuối tuần 2 đến tuần 4, sốt và đa phần triệu chứng thoái lui. Đặc trưng giai đoạn này là dấu hiệu bong da đầu ngón và xuất hiện thương tổn phình giãn ĐMV tim ở một số bệnh nhân.
- Giai đoạn phục hồi sau 6-8 tuần, các xét nghiệm dần về bình thường.
5.2. Biến chứng:
- Thương tổn động mạch vành:
- Là biểu hiện vừa là biến chứng hiểm nghèo của bệnh, gặp khoảng phần ba số trường hợp không hoặc điều trị muộn.
Chia 5 mức tùy theo có giãn hay không, mức độ phình dãn, hẹp tắc và sự phục hồi .
- Các biến chứng tim mạch khác:
- Nhồi máu cơ tim là nguyên nhân chính gây tử vong. Kawasaki có thể gây xơ chun nội mạc, cơ tim dãn, suy cơ tim, bệnh van tim. Hoặc gây tổn thương mạch máu khác như hẹp giãn động mạch thận, động mạch chậu, mạch quai chủ và các mạch tạng khác.
- Các biến chứng ngoài tim:
- Tuy hiếm gặp, Kawasaki có thể gây liệt mặt, liệt nửa người, huyết khối hoặc nhũn não, điếc hoặc giảm thính lực, viêm xơ thận.
CHƯƠNG 6: TIÊU HÓA – DINH DƯỠNG
TIÊU CHẢY CẤP
1. ĐỊNH NGHĨA
Tiêu chảy: Là tình trạng đi ngoài phân lỏng hoặc toé nước ≥ 3 lần trong 24 giờ.
Tiêu chảy cấp: Là tiêu chảy khởi đầu cấp tính và kéo dài không quá 14 ngày.
2. NGUYÊN NHÂN
2.1. Tiêu chảy do nhiễm khuẩn.
a. Nhiễm trùng tại ruột.
- Rotavirus là tác nhân chính gây tiêu chảy nặng và đe doạ tử vong ở trẻ dưới 2 tuổi. Ngoài ra Adenovirus, Norwalkvirus ... cũng gây bệnh tiêu chảy.
- Vi khuẩn:
- E.coli: Bao gồm các loại ETEC (E.coli sinh độc tố), EPEC (E.coli gây bệnh), EHEC (E.coli gây chảy máu), EIEC (E.coli xâm nhập), EAEC (E.coli bám dính).
- Shigella: Lỵ trực trùng
- Tả: Thường gây những vụ dịch
- Các vi khuẩn khác: Campylobacter Jejuni , Salmonella ...
- Ký sinh trùng: Giardia, Cryptosporodia, amip
b. Nhiễm trùng ngoài ruột.
- Nhiễm khuẩn hô hấp
- Nhiễm khuẩn đường tiểu
- Viêm màng não
- Tiêu chảy do thuốc: Liên quan đến việc sử dụng một số loại thuốc như kháng sinh, thuốc nhuận tràng...
- Tiêu chảy do dị ứng thức ăn: Dị ứng protein sữa bò, sữa đậu nành hoặc một số loại thức ăn khác: lạc, trứng, tôm, cá biển...
- Tiêu chảy do các nguyên nhân hiếm gặp khác
- Rối loạn quá trình tiêu hóa, hấp thu.
- Viêm ruột do hóa trị hoặc xạ trị.
- Các bệnh lý ngoại khoa: lồng ruột, viêm ruột thừa cấp.
- Thiếu vitamin.
- Uống kim loại nặng.
- Các yếu tố thuận lợi gây tiêu chảy.
- Tuổi: 80% trẻ bị tiêu chảy < 2 tuổi, lứa tuổi cao nhất từ 6-18 tháng .
- Trẻ mắc một số bệnh gây giảm miễn dịch: SDD, sau sởi, HIV/AIDS...
- Tập quán làm tăng nguy cơ tiêu chảy cấp:
- Cho trẻ bú chai hoặc không nuôi con bằng sữa mẹ trong 4-6 tháng đầu
- Cai sữa quá sớm.
- Thức ăn bị ô nhiễm
- Nước uống bị ô nhiễm hoặc không đun chín
- Không rửa tay trước khi ăn
- Mùa: Mùa hè các bệnh tiêu chảy do nhiễm khuẩn cao, mùa đông tiêu chảy thường do Rotavirus
3. CHẨN ĐOÁN
3.1. Lâm sàng
a. Hỏi bệnh:
Hỏi bà mẹ hoặc người chăm sóc trẻ các thông tin sau:
- Trẻ bị đi ngoài từ bao giờ
- Có máu trong phân không
- Số lần tiêu chảy trong ngày
- Số lần nôn và chất nôn
- Các triệu chứng khác kèm theo: ho sốt, viêm phổi, sởi....
- Chế độ nuôi dưỡng trước khi mắc bệnh và trong khi bị bệnh
- Các thuốc đã dùng
- Các loại vaccine đã được tiêm chủng
b. Khám bệnh:
- Kiểm tra các dấu hiệu mất nước:
- Toàn trạng: tỉnh táo, kích thích quấy khóc, li bì, hôn mê.
- Khát nước: Uống bình thường, uống háo hức, uống kém hoặc không uống được.
- Mắt có trũng không? Hỏi người mẹ có khác khi bình thường?
- Độ chun giãn của da
- Các triệu chứng khác
- Chân tay: Da ở phần thấp của chân, tay bình thường ấm và khô, móng tay có màu hồng. Khi mất nước nặng, có dấu hiệu sốc thì da lạnh và ẩm, nổi vân tím...
- Mạch: Khi mất nước, mạch quay và đùi nhanh hơn, nếu nặng có thể nhỏ và yếu.
- Thở: Tần số tăng khi trẻ bị mất nước nặng do toan chuyển hoá.
- Sụt cân.
- Giảm dưới 5%: Chưa có dấu hiệu mất nước trên lâm sàng.
- Mất 5 -10 %: Có biểu hiện mất nước vừa và nhẹ.
- Mất nước trên 10%: Có biểu hiện mất nước nặng.
- Thóp trước: Khi có mất nước nhẹ và trung bình thóp trước trũng hơn bình thường và rất lõm khi có mất nước nặng.
- Đái ít.
- Trẻ có tình trạng suy dinh dưỡng không.
- Sốt và nhiễm khuẩn: Trẻ ỉa chảy có thể bị nhiễm khuẩn phối hợp, phải khám toàn diện tìm các dấu hiệu nhiễm khuẩn kèm theo.
- Co giật: Một số nguyên nhân gây co giật trong tiêu chảy như sốt cao, hạ đường huyết, tăng hoặc hạ natri máu.
- Chướng bụng: Thường do hạ kali máu hoặc do dùng các thuốc cầm tiêu chảy không phù hợp.
c. Đánh giá mức độ mất nước
- Trẻ 2 tháng – 5 tuổi
| Dấu hiệu mất nước | Phân loại mức độ mất nước |
| Hai trong các dấu hiệu sau: - Li bì hay khó đánh thức - Mắt trũng. - Không uống được hoặc uống kém - Nếp véo da mất rất chậm |
Mất nước nặng |
| Hai trong các dấu hiệu sau: - Vật vã, kích thích. - Mắt trũng - Khát, uống nước háo hức - Nếp véo da mất chậm |
Có mất nước |
| Không đủ các dấu hiệu để phân loại có mất nước hoặc mất nước nặng |
Không mất nước |
-Trẻ từ 1 tuần 2 tháng tuổi
| Dấu hiệu Mất nước | Đánh giá tình trạng mất nước |
| Hai trong các dấu hiệu sau: - Ngủ li bì hay khó đánh thức - Mắt trũng - Nếp véo da mất rất chậm |
Mất nước nặng |
| Hai trong các dấu hiệu sau: - Vật vã, kích thích - Mắt trũng - Nếp véo da mất chậm |
Có mất nước |
| Không đủ các dấu hiệu để phân loại có mất nước hoặc mất nước nặng | Không mất nước |
d. Chẩn đoán biến chứng
Rối loạn nước – điện giải
- Tiêu chảy cấp mất nước đẳng trương
- Lượng muối và nước mất tương đương.
- Nồng độ Na+: 130-150mmol/L.
- Nồng độ thẩm thấu huyết tương: 275-295 mOsmol/l.
- Mất nghiêm trọng nước ngoài tế bào gây giảm khối lượng tuần hoàn
- Tiêu chảy cấp mất nước nhược trương.
- Mất muối nhiều hơn nước.
- Nồng độ Na+ < 130mmol/l.
- Độ thẩm thấu huyết tương <275 mosmol/l.
- Bệnh nhân li bì, có thể co giật
- Tiêu chảy cấp mất nước ưu trương.
- Mất nhiều nước hơn Na+
- Nồng độ Na+ > 150mmol/l.
- Độ thẩm thấu huyết tương >295 mosmol/l.
- Bệnh nhân kích thích, rất khát nước, co giật.
- Xảy ra khi uống các dung dịch ưu trương
Các rối loạn khác:
- Kali máu:
+ Hạ Kali:
- Kali < 3,5 mmol/l.
- Lâm sàng: cơ nhẽo, yếu cơ, bụng chướng, giảm phản xạ, rối loạn nhịp tim.
- Điện tâm đồ: ST xẹp, sóng T thấp, xuất hiện sóng U, nếu giảm quá nặng PR kéo dài, QT giãn rộng.
+ Tăng Kali:
- Kali > 5,5 mmol/l
- Lâm sàng: yếu cơ, loạn nhịp tim
- EGC: T cao nhọn, QT ngắn, block A-V, rung thất ( Kali ≥ 9mmol/l)
+ Toan chuyển hóa: pH < 7.2, HCO3ˉ < 15 mEq/l, thở nhanh, sâu, môi đỏ.
+ Suy thận cấp: tiểu ít hoặc vô niệu, BUN, Creatinin máu tăng.
3.2. Cận lâm sàng.
- Phần lớn trẻ bị tiêu chảy cấp không cần thiết chỉ định làm xét nghiệm thường quy.
- Chỉ định làm xét nghiệm điện giải đồ khi trẻ được điều trị tại bệnh viện và có biểu hiện mất nước, mất nước nặng hoặc diễn biến bệnh và các biểu hiện lâm sàng không tương xứng với mức độ của tiêu chảy.
- Chỉ định làm xét nghiệm công thức máu, CRP cho các trường hợp nghi ngờ có nhiễm khuẩn kèm theo hoặc mất nước nặng.
- Chỉ định cấy phân cho các trường hợp tiêu chảy phân máu, tiêu chảy phân nước nặng nghi ngờ tả, tiêu chảy nặng và kéo dài, tiêu chảy trên trẻ suy giảm miễn dịch
- Soi tươi tìm ký sinh trùng trong phân khi lâm sàng có dấu hiệu nghi ngờ nhiễm ký sinh trùng
4. ĐIỀU TRỊ
4.1. Điều trị cần thiết
a. Bù nước và điện giải
- Phác đồ A: Điều trị những trường hợp tiêu chảy chưa có biểu hiện mấtnước. Cho trẻ uống nhiều nước hơn bình thường phòng mất nước. Cách cho
uống như sau:
+ Số lượng uống: Cho trẻ uống nước sau mỗi lần đi ngoài với số lượng nước như sau:
| Tuổi | Lượng ORS cho uống sau mỗi lần đi ngoài |
Lượng ORS cần cung cấp để dùng tại nhà |
| < 24 tháng | 50-100 ml | 500ml/ngày |
| 2t- 10 tuổi | 100-200 ml | 1000ml/ngày |
| 10 tuổi trở lên | uống cho đến khi hết khát | 2000 ml/ngày |
+ Các loại dịch dùng trong tiêu chảy: Dung dịch ORESOL (ORS) áp lực thẩm thấu thấp là tốt nhất
+ Cách cho uống:
- Trẻ < 2 tuổi, cho uống từng thìa, trẻ lớn cho uống từng ngụm một bằng cốc hoặc bằng bát.
- Trẻ bị nôn, dừng lại đợi 5-10 phút sau lại tiếp tục cho uống.
- Cần động viên người mẹ chịu khó cho con uống, vì chỉ có cho uống mới tránh được hậu quả nguy hiểm khi trẻ bị tiêu chảy.
- Phác đồ B: Điều trị các trường hợp mất nước vừa và nhẹ, cho bệnh nhi uống ORS dựa theo cân nặng hay tuổi (nếu không cân được)
+ Lượng ORS cho uống trong 4 giờ đầu (ml)
+ Nếu biết cân nặng có thể tính lượng dịch cần bù bằng công thức:
Số lượng nước (ml) uống trong 4 giờ = Cân nặng bệnh nhi x 75 ml.
+ Cách cho uống:
- Trẻ nhỏ 2 tuổi thì cho uống từng thìa, cứ 1-2 phút cho uống 1 thìa, đối với trẻ lớn cho uống từng ngụm bằng chén.
- Nếu trẻ nôn cho ngừng uống 10 phút sau đó cho uống chậm hơn.
- Sau 4 giờ đánh giá lại tình trạng mất nước; nếu hết triệu chứng mất nước chuyển sang phác đồ A, trẻ còn dấu hiệu mất nước vừa và nhẹ thì tiếp tục theo phác đồ B. Nếu nặng lên thì chuyển sang phác đồ C .
- Phác đồ C: Áp dụng trong những trường hợp mất nước nặng
+ Truyền tĩnh mạch ngay 100ml/kg dung dịch Ringe Lactate (hoặc dung dịch muối sinh lý) chia số lượng và thời gian như sau:
| Tuổi | Lúc đầu 30ml/kg trong | Sau đó 70ml/kg trong |
| < 12 tháng | 1 giờ | 5 giờ |
| Bệnh nhân lớn hơn | 30 phút | 2giờ30 phút |
+ Cứ 1-2 giờ đánh giá lại bệnh nhân. N- Lại truyền một lần nữa với số lượng và thời gian tương tự nếu mạch quay còn yếu hoặc không bắt được. Nếu tình trạng mất nước không tiến triển tốt thì truyền nhanh hơn.
+ Ngay khi bệnh nhân có thể uống được, hãy cho uống ORS (5ml / kg/giờ).
+ Nếu không truyền được, tuỳ từng điều kiện cụ thể có thể chuyển bệnh nhân lên tuyến trên để truyền dịch hoặc đặt ống thông dạ dày cho ORS với số
lượng 20ml/kg/giờ (tổng số 120ml/kg)
- Cho ăn trở lại ngay khi trẻ có thể ăn được như tiếp tục bú mẹ hoặc cho trẻ ăn các thức ăn giàu dinh dưỡng
4.2. Sử dụng kháng sinh trong điều trị tiêu chảy cấp.
- Không chỉ định sử dụng kháng sinh cho tất cả các trường hợp tiêu chảy cấp.
- Chỉ định kháng sinh cho các trường hợp tiêu chảy cấp sau:
- Tiêu chảy phân máu.
- Tiêu chảy phân nước mất nước nặng nghi ngờ tả.
- Tiêu chảy do Giardia.
- Trẻ mắc tiêu chảy kèm theo các nhiễm trùng khác: viêm phổi, nhiễm khuẩn huyết, nhiễm khuẩn tiết niệu...
- Kháng sinh sử dụng trong điều trị các nguyên ngân gây tiêu chảy
| Nguyên nhân | Kháng sinh lựa chọn | Kháng sinh thay thế |
| Tả |
Erythromycin 12,5mg/kg x 4 lần/ngày x 3 ngày |
Tetracyclin 12,5mg/kg x 4 lần/ngày x 3 ngày |
| Azithromycin 6 – 20mg/kg x 1 lần/ngày x 1-5 ngày | ||
| Lỵ trực khuẩn | Ciprofloxacin 15mg/kg/lần x 2 lần/ngày x 3 ngày | Pivmecillinam 20mg/kg/lần x 4 lần/ngày x 5 ngày |
| Ceftriaxon tiêm bắp hoặc tĩnh mạch 50–100mg/kg/ngày x 2 – 5 ngày | ||
| Campylorbacter | Azithromycin 6 – 20mg/kg x 1 lần/ngày x 1-5 ngày | |
| Lỵ a míp |
Metronidazole 10 mg/kg/lần x 3 lần/ngày x 5 - 10 ngày (10 ngày với trường hợp bệnh nặng), dùng đường uống |
|
| Giardia |
Metronidazole 5 mg/kg/lần x 3 lần/ngày x 5 ngày, dùng đường uống |
|
4.3. Bổ sung kẽm trong điều trị tiêu chảy cấp.
- Trẻ 1- < 6 tháng tuổi: 10mg/ngày x 10 – 14 ngày
- Trẻ ≥ 6 tháng tuổi: 20mg/ngày x 10 – 14 ngày
4.4. Chế độ dinh dưỡng cho bệnh nhân tiêu chảy cấp.
Cho trẻ ăn sớm khẩu phần ăn hàng ngày 4 – 6 giờ sau bù nước và điện giải với lượng tăng dần
- Nếu trẻ bú mẹ: tiếp tục cho bú nhiều lần hơn và lâu hơn.
- Nếu trẻ không bú sữa mẹ:
- Cho trẻ loại sữa mà trẻ ăn trước đó.
- Không pha loãng sữa.
- Không sử dụng sữa không có lactose thường quy trong dinh dưỡng trẻ bị tiêu chảy cấp.
- Tránh thức ăn có năng lượng, protein và điện giải thấp và nhiều carbonhydrate.
- Sau khi khỏi tiêu chảy, cho ăn thêm ngày 1 bữa ngoài những bữa ăn bình thường trong 2-4 tuần.
4.5. Điều trị hỗ trợ
- S. Boulardii: 200 – 250mg/ngày x 5 - 6 ngày kết hợp với bù nước và điện giải đầy đủ.
- Racecadotril: 1,5mg/kg/lần x 3 lần/ngày kết hợp với bù nước, điện giải đầy đủ và không dùng quá 7 ngày
- Không sử dụng thuốc cầm nôn, cầm đi ngoài
5. CHỈ ĐỊNH NHẬP VIỆN VÀ TÁI KHÁM
5.1. Chỉ định nhập viện.
Trẻ cần được theo dõi tại cơ sở y tế và đánh giá lại trong quá trình theo dõi khi có các dấu hiệu sau:
- Mất nước nặng (≥ 10% trọng lượng cơ thể), shock.
- Có các biểu hiện thần kinh: li bì, co giật, hôn mê.
- Nôn tái diễn hoặc nôn ra mật.
- Thất bại với bù dịch bằng đường uống.
- Trẻ có các biểu hiện toàn thân: sốt cao, nhiễm trùng, nhiễm độc.
- Có các tình trạng bệnh lý khác kèm theo: tim mạch, bất thường về thần kinh, vận động hoặc các bệnh lý khác chưa xác định được.
- Cha mẹ/người chăm sóc không đảm bảo việc cho uống đủ nước và dinh dưỡng tại nhà.
- Khó đánh giá mức độ mất nước (trẻ béo phì).
- Tái khám ngay khi có 1 trong các dấu hiệu: ăn uống kém, sốt cao, tiêu chảy tăng lên, nôn nhiều, toàn trạng mệt mỏi.
5.2. Hướng dẫn tái khám:
Hướng dẫn người mẹ phát hiện sớm các dấu hiệu mất nước để đưa đến cơ sở y tế kịp thời khi:
- Trẻ đi ngoài nhiều lần, phân nhiều nước hơn.
- Khát nhiều.
- Sốt hoặc sốt cao hơn.
- Phân nhày máu mũi.
- Nôn tất cả mọi thứ
- Không chịu ăn.
6. DỰ PHÒNG
- Nuôi con bằng sữa mẹ: Cho trẻ bú mẹ ngay sau sinh và bú sữa mẹ hoàn toàn trong 6 tháng đầu.
- Sử dụng vaccine phòng bệnh:
- Tiêm phòng đủ theo chương trình tiêm chủng mở rộng.
- Phòng đặc hiệu tiêu chảy bằng vaccin: Rotavirus, tả, thương hàn.
- Cải thiện tập quán ăn sam.
- Sử dụng nguồn nước sạch cho vệ sinh và ăn uống.
- Thực hành an toàn vệ sinh thực phẩm khi chế biến hoặc bảo quản thức ăn.
- Rửa tay thường xuyên khi chăm sóc trẻ.
- Sử dụng hố xí hợp vệ sinh.
TIÊU CHẢY KÉO DÀI
1. ĐỊNH NGHĨA.
Tiêu chảy kéo dài (TCKD) là đợt tiêu chảy khởi đầu cấp tính & kéo dài 14 ngày.
2. NGUYÊN NHÂN: Các nguyên nhân thường gặp ở trẻ em
- Nhiễm trùng:
- Vi khuẩn: Shigella, Salmonella, Yersinia enterocolitica, Escherichia coli, Clostridium difficile, Campylobacter jejuni, Vibrio cholerae, Mycobacterium avium complex
- Virus: rotavirus, adenovirus, astrovirus, norovirus, cytomegalovirus, HIV.
- Ký sinh trùng: Cryptosporidium, Giardia, Entamoeba histolytica, Isospora, Strongyloides
- Chế độ ăn không hợp lý: ăn nhiều đường, thực phẩm dinh dưỡng chứa sorbitol, mannitol, hoặc xylitol;
- Kém hấp thu đường:
- Bất dung nạp lactose, thiếu men sucrase-isomaltase, thiếu men lactase, bất dung nạp glucose-galactose, bất dung nạp fructose...
3. LÂM SÀNG
3.1. Hỏi bệnh sử
- Tiêu chảy bao nhiêu ngày?
- Số lần tiêu chảy trong ngày, lượng phân.
- Tính chất phân: nhầy, mỡ, có máu trong phân không?- Các triệu chứng đi kèm: sốt, đau bụng, mót rặn, quấy khóc, nôn, khó tiêu, chán ăn, thay đổi khẩu
vị, mệt mỏi, sụt cân.
- Chế độ ăn hiện tại: bú mẹ? Loại thức ăn, sữa khác...
- Thuốc điều trị trước đó.
- Tiền sử gia đình:
- Tiêu chảy kéo dài ở người thân trong gia đình
- Dị ứng hay bệnh lý miễn dịch
3.2. Khám tìm dấu hiệu và triệu chứng lâm sàng
- Dấu hiệu sinh tồn
- Dấu hiệu mất nước
- Tình trạng nhiễm trùng
- Tình trạng dinh dưỡng:
- Chiều cao và cân nặng< 80%
- Dấu hiệu phù mu bàn chân 2 bên
- Triệu chứng thiếu máu: kết mạc mắt và lòng bàn tay nhạt
- Triệu chứng thiếu vitamin và yếu tố vi lượng: loét miệng, mờ giác mạc, viêm da, tóc dễ gãy, rụng...
- Thăm khám bụng:
- Chướng bụng, gõ vang, đau bụng khi thăm khám
- Gan, lách, tuần hoàn bàng hệ
- Tổn thương các hệ cơ quan khác: tim mạch, hô hấp...
4. CẬN LÂM SÀNG
- Các xét nghiệm đề nghị:
- Thường quy: huyết đồ, soi cấy phân.
- Các xét nghiệm khác: tùy thuộc vào bệnh cảnh lâm sàng
- Bệnh cảnh nặng, nhiễm trùng, mất nước: điện giải đồ, protit máu, albumin máu, đường huyết, chức năng gan thận, CRP, khí máu động mạch, cấy
máu, tổng phân tích nước tiểu
- Nghi bệnh lý miễn dịch: VS, điện di đạm, pANCA, ASCA, nội soi, giải phẫu bệnh mẫu sinh thiết...
- Nghi kém tiêu hóa: lượng đạm, mỡ trong phân
- Suy kiệt, tiền căn tiếp xúc: xét nghiệm lao, HIV
5. TIÊU CHUẤN CHẨN ĐOÁN
- Tiêu chảy kéo dài nặng: là tiêu chảy kéo dài kèm một trong các vấn đề sau: dấu hiệu mất nước, suy dinh dưỡng nặng, nhiễm trùng nặng, trẻ nhỏ hơn 4
tháng.
- Tiêu chảy kéo dài không nặng: tiêu chảy kéo dài không có các vấn đề nêu trên.
6. ĐIỀU TRỊ
6.1. Tiêu chảy kéo dài nặng:
* Nguyên tắc điều trị:
- Điều chỉnh rối loạn nước, điện giải, toan kiềm
- Điều trị nhiễm trùng
- Điều trị theo nguyên nhân
- Xử lý kịp thời các biến chứng.
- Phục hồi dinh dưỡng
* Xử trí ban đầu:
- Đánh giá và bù nước theo phác đồ B hoặc C.
- Bù dịch bằng ORS, một số trẻ không hấp thu được Glucose trong ORS làm tăng tiêu chảy do đó cần bù dịch bằng đường tĩnh mạch cho đến khi đáp ứng với ORS.
- Một số trường hợp mất nước B kèm ói nhiều, uống kém hoặc tốc độ thảiphân cao (>10ml/kg/giờ) cần bù nước bằng đường tĩnh mạch. Dịch được lựa chọn là Lactate Ringer, Natri Chlorua 0,9% tốc độ truyền 75ml/kg/4giờ (phác đồ B IMCI)
- Điều chỉnh các rối loạn điện giải, kiềm toan nếu có
* Ðiều trị đặc hiệu:
- Điều trị nhiễm trùng
- Không điều trị kháng sinh thường quy trong TCKD.
- Phát hiện và điều trị nhiễm trùng ngoài đường tiêu hóa: nhiễm trùng huyết, nhiễm trùng tiểu, viêm phổi, viêm họng, viêm tai giữa.
- Soi phân có máu: điều trị kháng sinh uống nhạy với Shigella:
- Ciprofloxacin (trẻ 2 tháng -5 tuổi) 15 mg/kg x 2 lần/ngày.
- Trẻ < 2tháng: Cefriaxone (IM) 100mg/kg/ x 1 lần/ngày trong 5 ngày.
- Soi phân có E. hystolytica dạng dưỡng bào trong hồng cầu: Metronidazole 10mg/kg x 3lần/ngày trong 5 ngày
- Phân có bào nang hoặc dưỡng bào của Giardia lamblia: Metronidazole 5mg/kg x 3lần/ngày trong 5 ngày.
- Điều trị Campylobacter: Erythromycine 30-50mg/kg/ngày trong 5 - 10 ngày.
- Chế độ dinh dưỡng: Rất quan trọng với mọi trẻ TCKD. Khẩu phần cung cấp 150 kcal/kg/24h.
+ Trẻ < 4 tháng:
- Bú mẹ liên tục, thường xuyên, kéo dài
- Nếu không có sữa mẹ, uống sữa giảm hoặc không có lactose, sữa protein thủy phân.
+ Trẻ > 4 tháng:
- Khuyến khích tiếp tục bú mẹ,
- Chế độ ăn đặc biệt giảm lactose, tăng số lần (6 bữa hoặc hơn) và tổng năng lượng khoảng 150 kcal/kg/ngày
- Nếu trẻ ăn uống kém cần nuôi ăn qua sonde dạ dày
- Cung cấp vitamin và khoáng chất: bổ sung thêm vitamin và khoáng chất mỗi ngày trong 2 tuần: folate, vitamin A, đồng, kẽm, sắt, magne.
- Hội chẩn dinh dưỡng: Suy dinh dưỡng nặng, thất bại trong nuôi ăn (sau 7 ngày điều trị: tiêu chảy > 10 lần/ngày, xuất hiện lại dấu hiệu mất nước, không
tăng cân) hoặc có chỉ định nuôi ăn qua sonde
* Theo dõi mỗi ngày:
- Cân nặng, thân nhiệt, lượng ăn vào, số lần tiêu chảy, tính chất phân.
- Các dấu hiệu, biến chứng: nhiễm trùng, rối loạn nước – điện giải, kiềm toan, bụng ngoại khoa: thủng ruột...
6.2. Tiêu chảy kéo dài không nặng: không cần điều trị tại bệnh viện nhưng cần chế độ ăn đặc biệt và bù dịch tại nhà.
- Phòng ngừa mất nước: Uống nhiều nước, theo phác đồ A: ORS, hoặc nước trái cây, nước thường.
- Chế độ ăn:
- Tăng cường bú mẹ.
- Dùng sữa giảm hoặc không lactose.
- Chia nhỏ cữ ăn.
7. TIÊU CHUẨN NHẬP VIỆN
- Các trường hợp TCKD có vấn đề kèm theo như:
- Tuổi < 4 tháng
- Cân nặng/Chiều cao < 80% hoặc SDD phù.
- Mất nước.
- Nhiễm trùng hoặc nghi ngờ nhiễm trùng
8. TIÊU CHUẨN XUẤT VIỆN
- Ăn uống khá
- Trẻ tăng cân
- Hết tiêu chảy
- Không còn dấu hiệu nhiễm trùng, đã điều trị đủ liều kháng sinh
9. HƯỚNG DẪN CHO THÂN NHÂN
- Cho trẻ bú sữa mẹ
- Phòng ngừa các yếu tố nguy cơ
- Vệ sinh trong ăn uống
- Xử trí tốt các trường hợp tiêu chảy cấp
- Khám lại ngay nếu có 1 trong các biểu hiện:
- Trẻ mệt hoặc sốt.
- Giảm ăn uống, giảm bú.
- Phân có máu.
- Khát nước.
10. THEO DÕI VÀ TÁI KHÁM
- TCKD nặng:
- Tái khám định kỳ.
- Tham vấn dinh dưỡng.
- TCKD không nặng:
- Tái khám sau 5 ngày, hoặc sớm hơn nếu tiêu chảy tăng, hoặc có dấu mất nước.
- Bớt tiêu chảy < 3 lần/ngày, tăng cân: tiếp tục chế độ ăn theo lứa tuổi.
TÁO BÓN
1.ĐỊNH NGHĨA
Táo bón là tình trạng đi ngoài không thường xuyên, phân to cứng, đau và khó khăn khi đi ngoài kèm theo đi ngoài phân són. Theo tiêu chuẩn ROME III , một trẻ được chẩn đoán là táo bón khi có ít nhất 2 trong số các triệu chứng sau trong vòng 1 tháng với trẻ < 4 tuổi, 2 tháng đối với trẻ > 4 tuổi:
- < 3 lần đi ngoài mỗi tuần.
- Ít nhất một lần són phân mỗi tuần ở trẻ đã được huấn luyện đi ngoài.
- Tiền sử nhịn đi ngoài hoặc đi ngoài đau và khó khăn.
- Có khối phân lớn trong trực tràng.
- Có tiền sử đi ngoài đau hoặc khó khăn.
- Tiền sử đi ngoài phân to có thể gây tắc bồn cầu.
2. PHÂN LOẠI
- Táo bón cơ năng.
- Táo bón thực thể
3. NGUYÊN NHÂN
- Táo bón do rối loạn cơ năng.
- Táo bón do nguyên nhân thần kinh: thần kinh dạ dày – ruột ( Bệnh Hirschsprung, loạn sản thần kinh ruột, bệnh Chaga) hoặc thần kinh trung ương (bại não, thoát vị màng não tủy, u dây sống, tật nứt dọc tủy sống).
- Táo bón do nguyên nhân nội tiết chuyển hóa hoặc bệnh hệ thống: suy giáp trạng, đa xơ cứng, tăng hoặc giảm can xi máu...
3.1. Biểu hiện lâm sàng
3.1.1. Cơ năng
a. Hỏi bệnh:
- Thời điểm xuất hiện triệu chứng.
- Số lần đi ngoài trong một tuần: ít hơn 3 lần/1tuần.
- Tính chất phân:
- Phân cứng chắc, to.
- Máu quanh phân hoặc trong giấy vệ sinh.
- Són phân: thỉnh thoảng từng đợt vài lần một ngày, phân nhỏ són hoặc nhiều (đôi khi mẹ bệnh nhân nhầm lẫn với tiêu chảy).
- Hành vi nín nhịn đi ngoài:
- Ngồi xổm.
- Bắt chéo hai chân.
- Gồng cứng người.
- Đỏ mặt, đổ mồ hôi, khóc.
- Bấu vào mẹ, đồ vật.
- Trốn đi ngoài.
- Đau bụng:
- Không đặc trưng, không có đỉểm đau khu trú.
- Giảm khi trẻ đi ngoài.
b. Toàn thân:
- Trẻ chán ăn, giảm cảm giác thèm ăn.
- Phát triển vận động có bình thường không, có biểu hiện bệnh lý thần kinh hay không?
3.1.2. Thực thể:
a. Khám bụng:
- Có thể có bụng chướng.
- Có thể thấy dấu hiệu tắc ruột.
- Sờ thấy khối phân.
b. Khám hậu môn - trực tràng
- Vị trí hậu môn: Thường bình thường, có lỗ dò hay không.
- Có nứt kẽ hậu môn.
- Dấu hiệu của trẻ bị ngược đãi (lạm dụng tình dục).
- Thăm trực tràng:
- Có khối phân trong trực tràng:
- Sự co dãn tự động của cơ thắt hậu môn.
- Hẹp trực tràng.
c. Thăm khám các cơ quan khác để phát hiện các nguyên nhân khác gây táo bón.
3.2. Cận lâm sàng.
3.2.1. XQ bụng không chuẩn bị:
Tìm triệu chứng của tình trạng ứ đọng phân. Thường được áp dụng khi không thăm khám được hậu môn trực tràng (trẻ không hợp tác hoặc nghi ngờ có tổn thương)
3.2.2. XQ có thuốc cản quang:
Chụp đại tràng thẳng nghiêng khi nghi ngờ táo bón do nguyên nhân thực thể (phình đại tràng bẩm sinh).
3.2.3. Chụp lưu thông đại tràng có chất đánh dấu phóng xạ:
Ít sử dụng, giúp phân biệt trẻ són phân do táo bón và són phân không liên quan táo bón.
3.2.4. Đo áp lực hậu môn trực tràng
- Có thể có ích đối với những trường hợp táo bón kéo dài và khó chữa.
- Giúp phát hiện bệnh phình đại tràng bẩm sinh.
- Tiên lượng kết quả và đáp ứng điều trị ở một số bệnh nhân.
3.2.4. Các xét nghiệm cận lâm sàng khác (khi nghi ngờ táo bón do nguyên nhân thực thể):
- Sinh hóa máu: T4, TSH chẩn đoán suy giáp trạng bẩm sinh.
- Chụp CT- scanner hoặc MRI chẩn đoán táo bón do nguyên nhân thần kinh...
4. CHẨN ĐOÁN
Đối với táo bón cơ năng, hỏi bệnh sử và thăm khám lâm sàng là đủ để chẩn đoán bệnh.
4.1. Tiêu chuẩn chẩn đoán táo bón cơ năng: (Rome III)
Có ít nhất 2 trong các triệu chứng sau, trong vòng 1 tháng đối với trẻ <4 tuổi hoặc trong vòng 2 tháng đối với trẻ > 4 tuổi:
- Đi ngoài ít hơn 3 lần/1 tuần.
- Ít nhất 1 lần són phân mỗi tuần.
- Tiền sử nhịn đi ngoài hoặc ứ phân rất nhiều (do nhịn).
- Có tiền sử đi ngoài đau hoặc khó khăn.
- Có khối phân lớn trong trực tràng.
- Tiền sử đi ngoài phân to có thể gây tắc bồn cầu.
4.2. Các triệu chứng đi kèm (sẽ hết khi trẻ đi ngoài):
- Chán ăn.
- Chướng bụng, đau bụng.
4.3. Các dấu hiệu gợi ý táo bón do nguyên nhân thực thể.
- Táo bón xuất hiện ở trẻ dưới 1 tuổi.
- Chậm phân su.
- Bóng trực tràng rỗng.
- Có máu trong phân.
- Không có sự nín nhịn đi ngoài.
- Không đi ngoài són.
- Xuất hiện triệu chứng ngoài ruột.
- Bất thường sắc tố.
- Bệnh liên quan đến bàng quang.
- Không đáp ứng với điều trị thông thường.
- Cơ thắt hậu môn chặt.
- Chậm phát triển.
Khi có các dấu hiệu gợi ý trên cần thăm khám lâm sàng để tìm nguyên nhân thực thể gây táo bón.
5. ĐIỀU TRỊ
5.1. Điều trị táo bón cơ năng.
- Mục tiêu:
- Khôi phục lại khuôn phân bình thường (phân mềm, không đau khi ngoài, không són phân).
- Ngăn ngừa sự tái phát.
5.2. Điều trị cụ thể
a. Tư vấn: Giải thích cho cha mẹ và trẻ biết tình trạng và các can thiệp.
b. Thụt tháo phân (trước khi điều trị duy trì):
- PEG (Poly ethylene glycol): 1 – 1,5g/1kg/ngày x 3 ngày (uống).
- Thụt hậu môn: Phosphate soda enemas (Fleet): trẻ > 2 tuổi.
- Dầu paraffin: trẻ > 1 tuổi: 15- 30ml/tuổi (năm) chia 2 lần.
c. Điều trị duy trì (bao gồm điều trị thuốc, chế độ ăn và huấn luyện đi ngoài).
- Điều trị thuốc:
+ Nhuận tràng thẩm thấu:
- Lactulose: 1- 3ml/kg/ngày, chia 2 lần.
- Sorbitol : 1- 3ml/kg/ngày, chia 2 lần.
- PEG 3350 không có điện giải: 1g/kg/ngày.
- Magiesium hydroxide: 1- 3ml/kg/ngày, chia 2 lần.
+ Nhuận tràng bôi trơn (ít dùng)
- Dầu paraffin: trẻ > 1 tuổi: 1- 3ml/kg/ngày, chia 2 lần.
+ Nhuận tràng kích thích:
- Bisacodyl ≥ 2 tuổi: 0,5 – 1 viên đạn 10mg/lần.
- 1 – 3 viên nén 5mg/lần.
- Glycerin đặt hậu môn.
- Chế độ ăn:
- Tăng lượng dịch, carbonhydrate và chất xơ.
- Lượng chất xơ = tuổi + 5 (gam/ngày) đối với trẻ < 2 tuổi.
- + Một số trẻ táo bón do bất dung nạp sữa bò: Dùng sữa đậu nành hoặc sữa đạm thủy phân.
- + Thực phẩm giàu chất xơ: rau quả, bánh mỳ nguyên cám, ngũ cốc nguyên hạt.
- Huấn luyện đi ngoài.
5.3. Điều trị táo bón thực thể:
Tùy thuộc vào nguyên nhân:
- Bệnh phình đại tràng bẩm sinh: phẫu thuật cắt bỏ đoạn đại tràng vô hạch.
- Bệnh suy giáp trạng bẩm sinh: liệu pháp hormone thay thế.
- Khối u vùng tủy- thắt lưng, các dị tật thần kinh như thoát vị màng não tủy hoặc tật nứt dọc đốt sống phải được điều trị triệt để bằng phẫu thuật...
NHIỄM KÝ SINH TRÙNG ĐƯỜNG RUỘT Ở TRẺ EM
1. ĐẠI CƯƠNG
Tình trạng nhiễm giun nơi trẻ em thường gặp ở các nước đang phát triển, tỉ lệ nhiễm rất cao có nơi lên đến trên 90%. Có thể gặp những trường hợp nhiễm nhiều ký sinh trùng trên cùng một trẻ (giun đũa, giun móc, giun kim..)
2. NGUYÊN NHÂN
Lây nhiễm chủ yếu qua đường miệng và qua đường ăn uống nấu không chín (giun đũa, giun kim, giun tóc, các loại sán...), qua da (giun móc, giun
lươn). Tùy theo vùng sinh sống và điều kiện sống mà chúng ta sẽ gặp trẻ bị nhiễm loại ký sinh trùng nào thường hơn.
3. CHẨN ĐOÁN
3.1. Nhiễm giun ở trẻ em: chẩn đoán chủ yếu dựa vào triệu chứng lâm sàng
a. Giun đũa:
- Triệu chứng lâm sàng:
- Trẻ xanh xao, ăn kém ngon.
- Biểu hiện ở phổi gây ra hội chứng Loeffler: ho đờm có thể lẫn máu, đôi khi sốt. Khi có nhiều ấu trùng vào phế nang và phế quản có thể gây nên viêm phế quản, viêm phổi.
- Ngoài da: nổi mề đay, phát ban không đặc hiệu.
- Đường tiêu hóa: đau bụng, nôn mửa, chán ăn, tiêu chảy đôi khi phân mỡ. Giun có thể cuộn thành búi gây tắc ruột, có thể chui vào ống mật gây viêm túi mật, tắc mật, áp-xe gan; chui vào ống dẫn tụy gây viêm tụy, có khi chui qua thành ruột gây viêm phúc mạc.
- Chẩn đoán:
+ Soi phân tìm trứng giun đũa
+ Xét nghiệm công thức máu thấy bạch cầu ái toan tăng là dấu hiệu gợi ý
+ Điều trị: Mebendazole (Vermox, Fugacar)
+ Trên 12 tháng:
- Vermox 100mg 1 viên x 2 trong 3 ngày liên tiếp
- Hoặc Fugacar 500mg 1 viên duy nhất.
- Hoặc Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg (tối đa 1g), liều duy nhất.
+ Dưới 12 tháng:
- Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg (tối đa 1g), liều duy nhất.
b. Giun kim:
- Lứa tuổi nhiễm nhiều nhất là 3 – 7 tuổi. Tỉ lệ nhiễm ở trẻ đi mẫu giáo, nhà trẻ rất cao. Bệnh nhiễm giun kim mang tính chất gia đình.
+ Triệu chứng lâm sàng: trẻ bị nhiễm giun kim thường khó ngủ, thức giấc nửa đêm, khóc đêm, đái dầm, đôi khi tiêu phân lỏng do buổi tối giun hay bò ra ngoài hậu môn đẻ trứng gây ngứa ngáy khó chịu cho trẻ. Nếu trẻ luôn tay để gãi thì trứng giun có thể dính vào móng tay và khi cầm thức ăn sẽ gây tái nhiễm.
+ Chẩn đoán: Tìm trứng giun trong phân qua phương pháp quệt (swab) hoặc dán băng keo vào vùng hậu môn buổi sáng trong vài ngày liên tiếp
+ Điều trị:
- Trên 12 tháng: Mebendazole (Fugacar) viên 500mg, 1 viên duy nhất, lặp lại sau 2 tuần.
- Hoặc Albendazole (Zentel) viên 200mg, 2 viên duy nhất, lặp lại sau 2 tuần.
- Hoặc Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg (tối đa 1g), lặp lại sau 2 tuần.
+ Dưới 12 tháng:
- Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg (tối đa 1g), lập lại sau 2 tuần.
- Điều trị cùng lúc cho các thành viên trong gia đình để tránh tái nhiễm.
c. Giun móc:
Thường gặp ở những trẻ em sống trong các vùng làm rẫy, làm ruộng đi chân đất.
- Triệu chứng lâm sàng:
- Toàn trạng chung: mệt mỏi xanh xao, thiếu máu.
- Ngoài da: nơi ấu trùng xâm nhập rất ngứa ngáy, ửng đỏ, nổi mụn nước.
- Phổi: gây ra hội chứng Loeffler như giun đũa.
- Tiêu hóa: đau bụng, ăn không ngon, khó tiêu, tiêu chảy, buồn nôn, nôn mửa, đôi khi thấy phân đen.
- Chẩn đoán:
- Dựa vào vùng dịch tễ, bệnh cảnh lâm sàng
- Soi phân thấy trứng giun móc, có thể thấy hồng cầu.
- Công thức máu: Hct giảm, Hb máu giảm, bạch cầu ái toan tăng
- Sắt huyết thanh giảm.
- Điều trị:
+ Trên 12 tháng: Mebendazole (Vermox, Fugacar)
- Vermox 100mg 1 viên x 2 trong 3 ngày liên tiếp
- Hoặc Fugacar 500mg 1 viên duy nhất
- Hoặc Albendazole (Zentel) viên 200mg, 2 viên duy nhất.
- Hoặc Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg/ngày trong 3 ngày liên tiếp.(tối đa 1g/ngày),
+ Dưới 12 tháng:
- Pyrantel pamoat (Combantrin, Helmintox), viên 125mg, 11mg/kg/ ngày trong 3 ngày liên tiếp.
+ Điều trị thiếu máu kèm theo (nếu có)
d. Giun tóc (Trichuris trichiura):
- Nhiễm giun tóc gây ra những rối loạn tiêu hóa không đáng kể nhưng đôi khi có biểu hiện xuất huyết trực tràng và sa trực tràng.
- Chẩn đoán: tìm trứng trong phân
- Điều trị: tương tự giun đũa
3.2. Các loại giun khác:
- Giun chó (Toxocara canis): Thường gặp ở những trẻ thường xuyên tiếp xúc với chó, mèo.
+ Trẻ bị nhiễm thường mệt mỏi, sốt nhẹ, đôi khi đau hạ sườn phải hoặc than đau đầu kéo dài.
+ Chẩn đoán: thường dựa vào bạch cầu ái toan tăng trong máu và huyết thanh chẩn đoán.
+ Điều trị:
- Albendazole (Zentel) viên 200mg, 2 viên/ngày trong 5 ngày.
- Hoặc Mebendazol 100-200mg/ngày, chia làm 2 lần trong 5 ngày
- Giun xoắn (Trichinella): Trẻ bị nhiễm do ăn phải thịt heo hoặc thịt ngựa có chứa ấu trùng của giun xoắn.
+ Triệu chứng rất đặc trưng: tiêu chảy, sốt cao, phù mặt và mí mắt. Đau cơ cũng thường gặp nhưng đôi khi khó xác định rõ nơi trẻ em.
+ Chẩn đoán: thường dựa vào tập hợp các bằng chứng, triệu chứng lâm sàng biểu hiện trong gia đình và trong vùng, ăn thịt heo hoặc thịt ngựa. Xét nghiệm máu thấy bạch cầu ái toan tăng, tăng enzyme cơ.
+ Điều trị:
- Corticosteroides khi có triệu chứng nặng 1mg/kg/ngày trong 5 ngày
- Mebendazole 200 – 400mg chia 3 lần x 3 ngày, sau đó 400 – 500mg chia 2 lần trong 10 ngày hoặc Albendazole 400mg chia 2 lần x 8 – 14 ngày.
- Giun lươn (Strongyloides stercoralis): Người bị nhiễm khi ấu trùng dạng lây nhiễm trong đất nhiễm phân xâm nhập qua da và niêm mạc. Giun lươn có điểm khác biệt với các loại giun sán khác là khả năng nhân đôi trong cơ thể người.
+ Thường thì không có triệu chứng hay có triệu chứng nhẹ ở da và tiêu hóa. Biểu hiện ngoài da thường gặp nhất là nổi mề đay tái phát ở mông và cổ tay. Ấu trùng di chuyển tạo ra những đường ngoằn ngoèo răng cưa đặc trưng cho bệnh – ấu trùng chạy – tổn thương dạng hồng ban, nhô cao và ngứa. Giun trưởng thành đào đường hầm vào trong niêm mạc ruột non gây đau bụng, buồn nôn, tiêu chảy, chảy máu đường tiêu hóa, viêm đại tràng mạn tính. Nếu nhiễm sớm và nặng có thể gây ra tắc ruột non, nhiễm trùng huyết khi nhiễm nặng.
+ Chẩn đoán: dựa vào
- Tìm ấu trùng trong phân
- Huyết thanh chẩn đoán trong trường hợp nhiễm giun lươn không biến chứng.
+ Điều trị:
- Ivermectin 200 μg/kg/ngày trong 2 ngày
- Hoặc Thiabendazole 25mg/kg, 2 lần/ngày trong 2 ngày.
- Giun Angiostrongylus cantonensis: là loại giun sống trong phổi chuột, là nguyên nhân gây viêm màng não tăng bạch cầu ái toan. Người bị nhiễm khi ăn cua, ốc, tôm mang ấu trùng còn sống hoặc rau xanh dính phân của những động vật này.
- Chẩn đoán: dựa vào triệu chứng lâm sàng, viêm màng não tăng bạch cầu ái toan (E >20% trong dịch não tủy) và tiền căn dịch tễ.
- Điều trị: Nâng đỡ, giảm đau, an thần và Corticoides trong những trường hợp nặng.
- Giun chỉ (Filarioses): Có 8 loại gây bệnh cho người, trong đó có 4 loài: Wucherecia bancrofti, Brugia malayi, Onchocerca volvulus và Loa loa – gây ra phần lớn các bệnh nhiễm giun chỉ nặng.
- Bệnh giun chỉ bạch huyết (do Wucherecia bancrofti, Brugia malayi) người bị nhiễm bệnh do muỗi đốt. Triệu chứng lâm sàng đa số là không triệu
chứng, đôi khi người bị nhiễm phôi ấu trùng có 1 vài biểu hiện như tiểu máu vi thể hoặc có protein niệu, dãn mạch bạch huyết, có thể thấy dãn bạch buyết ở bìu nơi trẻ trai.
- Điều trị: Diethylcarbamazin (DEC) 6mg/kg/ngày trong 15 ngày
Hoặc Albendazole 400mg x 2 lần/ngày trong 21 ngày.
- Bệnh Loa loa (do Loa loa) do ruồi trâu đốt, bệnh do nhiễm phôi ấu trùng không triệu chứng, chỉ có thể phát hiện bệnh khi giun trưởng thành di trú dưới kết mạc hay phù Calabar từng đợt. Phù mạch và ban đỏ, thường xuất hiện ở đầu chi và ít xuất hiện ở nơi khác, mau chóng biến mất.
- Điều trị: DEC 8 – 10mg/kg/ngày trong 21 ngày.
- Trường hợp nặng có thể khởi đầu bằng Corticoides: Prednisone 40-60mg/ngày sau đó giảm liều nếu không có tác dụng phụ.
- Bệnh Onchocerca (do Onchocerca volvulus) do ruồi đen đốt, bệnh ảnh hưởng ở da, mắt và hạch bạch huyết.
- Điều trị: Ivermectin liều duy nhất 150 μg/kg kết hợp điều trị triệu chứng.
- Chẩn đoán bệnh giun chỉ hiện nay dựa vào huyết thanh chẩn đoán.
3.3. Nhiễm sán ở trẻ em
* Nhiễm sán nơi trẻ em thường ít gặp hơn nhiễm giun, biểu hiện lâm sàng cũng không ồ ạt thường là không có triệu chứng, đôi khi gây ra rối loạn tiêu hóa như chán ăn, buồn nôn hoặc tiêu chảy. Nhưng về lâu dài sẽ ảnh hưởng đến sự phát triển thể chất của trẻ, trẻ sẽ chán ăn và đưa đến suy dinh dưỡng.
* Bệnh nhiễm sán ở người bắt đầu bằng sự xâm nhập trực tiếp qua tiếp xúc ở da hay hệ tiêu hóa. Bệnh xuất hiện ở nhiều vùng địa lý và có thể gây ra 1 tỉ lệ bệnh đáng kể đôi khi tử vong.
* Bệnh sán máng (Schistosomasis): thường gặp ở những người đi bơi hay lội qua vùng nước ngọt, do ấu trùng đuôi xâm nhập qua da, tùy theo vùng địa lý sẽ bị nhiễm loại sán khác nhau.
+ Biểu hiện lâm sàng thay đổi tùy theo loài gây bệnh và mật độ nhiễm sán: sốt, viêm da, triệu chứng ở đường tiêu hóa đặc trưng là đau bụng kiểu đại tràng, gan to, đôi khi tăng áp tĩnh mạch cửa.
+ Chẩn đoán: dựa vào sự phối hợp giữa tiền sử bệnh lý, biểu hiện lâm sàng đặc trưng và sự hiện diện của trứng trong các chất bài tiết kết hợp với huyết thanh chẩn đoán.
+ Điều trị: thuốc được lựa chọn là Praziquantel
- S. mansoni, S. intercalatum, S. Haematobium: Prariquartel 40mg/kg/ngày,chia 2 lần trong 1 ngày.
- S. japonicum, S. Mekongi: Prariquartel 60mg/kg/ngày, chia 3 lần trong 1ngày.
* Bệnh sán lá gan:
- Bệnh sán lá Clonorchis: là do nhiễm Clonorchis sinensis, người bị nhiễm do ăn cá nước ngọt chứa ấu trùng đuôi trưởng thành còn sống hoặc nấu không kỹ.
+ Triệu chứng lâm sàng không rõ ràng thường là không có triệu chứng, có thể gây đau mơ hồ vùng hạ sườn phải nếu nhiễm sán ở mức độ trung bình và nặng.
- Bệnh sán lá Fasciola: do nhiễm Fasciola hepatica; người bị nhiễm do dùng nước ô nhiễm hoặc ăn phải rau cải được rửa trong các loại nước này.
+ Triệu chứng xuất hiện khi ký sinh trùng di chuyển (1- 2 tuần sau khi nhiễm sán), bệnh nhân sốt, đau hạ sườn phải, gan to.
+ Chẩn đoán:
- Dựa vào tiền căn địa lý, tăng bạch cầu ái toan trong máu.
- Xét nghiệm huyết thanh học có giá trị trong chẩn đoán.
+ Điều trị:
- C. Sinensis: Praziquantel 75mg/kg/ngày, chia 3 lần trong 1 ngày.
- Hoặc Albendazole 10mg/kg/ngày, trong 7 ngày.
- F. hepatica: Triclabendazole 10mg/kg 1 liều duy nhất.
* Bệnh sán lá phổi: do nhiễm sán lá phổi Paragonimus westermani, người bị nhiễm do ăn phải ấu trùng nang lây nhiễm trong cơ và nội tạng của tôm và cua nước ngọt.
+ Triệu chứng biểu hiện rõ rệt trên những người bị nhiễm sán ở mức độ trung bình hay nặng, thường là ho khạc đờm nâu hay ho ra máu, có thể có dấu hiệu của viêm màng phổi. Trong trường hợp mạn tính có thể gặp biểu hiện của viêm phế quản hay dãn phế quản.
+ Chẩn đoán:
- Dựa vào việc phát hiện trứng sán trong đờm hoặc trong phân.
- Huyết thanh chẩn đoán có giá trị trong trường hợp tìm trứng cho kết quả âm tính.
+ Điều trị:
- Praziquantel 75mg/kg/ngày, chia 3 lần trong 2 ngày.
* Bệnh sán dây:
- Bệnh sán dây bò do Taenia saginata, người bị nhiễm do ăn thịt bò sống hoặc chưa nấu chín.
+ Biểu hiện lâm sàng có thể đau nhẹ hay khó chịu ở bụng, buồn nôn, ăn mất ngon, mệt mỏi và sụt cân. Bệnh nhân biết mình nhiễm sán thường là thấy các đốt sán trong phân.
+ Chẩn đoán: được xác định khi phát hiện ra trứng hơặc đốt sán trong phân, nếu không tìm thấy có thể kiểm tra vùng hậu môn bằng cách dán 1 dải giấy bóng kính như cách tìm giun kim. Xét nghiệm máu thấy tăng bạch cầu ái toan.
+ Điều trị:
- Liều duy nhất Praziquantel 5 - 10mg/kg
- Bệnh sán dây heo do Taenia solium và bệnh do Cysticercus: người bị nhiễm do ăn thịt heo nấu không chín.
+ Nhiễm T. solium ở ruột thường là không có triệu chứng, thỉnh thoảng bệnh nhân cảm thấy khó chịu ở vùng thượng vị, buồn nôn, sụt cân và tiêu chảy. Bệnh nhân có thể thấy đốt sán ra theo phân.
+Chẩn đoán xác định khi tìm thấy trứng hơặc đốt sán trong phân.
+ Điều trị:
- Liều duy nhất Praziquantel 5 - 10mg/kg
- Bệnh do Cysticercus hay có biểu hiện thần kinh, khi có phản ứng viêm quanh ấu trùng trong nhu mô não, thường xuất hiện động kinh. Các dấu hiệu tăng áp lực nội sọ gồm nhức đầu, buồn nôn, nôn, biến đổi thị lực, mất điều hòa, chóng mặt hoặc hay nhầm lẫn. Ở bệnh nhân bị tràn dịch não thất có thể thấy phù gai thị và rối loạn tâm thần. Ngoài ra có thể tìm thấy những nốt dưới da.
+ Chẩn đoán xác định:
- Khi tìm thấy ấu trùng từ những mẫu sinh thiết mô học qua kính hiển vi hoặc phát hiện ký sinh trùng khi soi đáy mắt.
- CT hoặc MRI não có thể phát hiện ấu trùng nang sán trong não thất.
- Huyết thanh chẩn đoán có giá trị trong trường hợp này.
+ Điều trị:
- Điều trị triệu chứng động kinh và tràn dịch não thất (nếu có)
- Praziquantel 50 - 60mg/kg/ngày, chia 3 lần/ngày trong 15 ngày
- Hoặc: Albendazole 15mg/kg/ngày (tối đa 800mg),chia 2 lần/ngày trong 8- 28 ngày.
- Bệnh sán dây chó do nhiễm Echinococcus granulosus hay E.multilocularis, ký chủ vĩnh viễn là chó, thải trứng qua phân. Bệnh thường gặp ở các vùng có gia súc nuôi chung với chó.
- Bệnh nhân bị nhiễm Echinococcus ở gan có triệu chứng thường đau bụng hay sờ thấy khối u ở vùng hạ sườn phải. Có triệu chứng giống như sỏi mật tái phát và nghẽn mật có thể gây vàng da.
+ Chẩn đoán:
- X quang phổi có thể phát hiện các nang ở phổi
- CT ngực khối u hoặc vách nang can xi hóa
- Huyết thanh chẩn đoán có thể có giá trị nhưng nếu âm tính không loại trừ được nhiễm Echinococcus.
+ Điều trị:
- Phẫu thuật cắt bỏ nang sán phối hợp với Albendazole
- Albendazole 15mg/kg/ngày chia làm 2 lần (tối đa 800mg/ngày), bắt đầu tối thiểu 4 ngày trước khi thực hiện thủ thuật, tiếp tục ít nhất 4 tuần sau đối với E.granulosus và 2 năm đối với E. multilocularis.
- Bệnh Gnathostoma do Gnathostoma spinigerum hay Gnathostoma hispidum.
+ Người bị nhiễm có triệu chứng ngứa ngoài da do ấu trùng di chuyển, đau bụng, đôi khi có thể gặp triệu chứng ho hoặc tiểu máu.
+ Điều trị:
- Albendazole 400mg/ngày chia 2 lần trong 21 ngày
- Hoặc: Ivermectin 200 μg/kg/ngày trong 2 ngày
- Có thể kết hợp với phẫu thuật cắt bỏ nang.
3.4. Nhiễm đơn bào
- Bệnh amip: Là bệnh nhiễm trùng do đơn bào Entamoeba histolityca gây ra. Người mắc bệnh khi nuốt bào nang của chúng từ nước, thức ăn hoặc tay bị nhiễm phân.
+ Các dạng lâm sàng
- Bệnh amip ở ruột: Viêm đại tràng do amip: đau bụng dưới và tiêu chảy nhẹ tiến triển từ từ, sau đó là uể oải, sụt cân và tiêu phân nhầy máu.
- Áp-xe gan do amip: Bệnh nhân sốt và đau ha sườn phải, thường gặp điểm đau trên gan và tràn dịch màng phổi phải. Áp-xe vỡ vào phúc mạc có thể gây đau bụng cấp, nếu áp-xe ở thùy trái gan có thể vỡ vào màng ngoài tim có tiên luợng xấu nhất.
- Những vị trí nhiễm ký sinh trùng ngoài ruột khác: ðýờng tiết niệu sinh dục có thể bị ảnh hưởng (loét sinh dục gây ðau).
+ Chẩn đoán:
- Xét nghiệm phân tìm thấy thể E. histolytica ăn hồng cầu.
- Huyết thanh chẩn đoán có giá trị.
- Siêu âm bụng, CT scan hoặc MRI phát hiện nang.
+ Điều trị:
- Metronidazole 35 – 50mg/kg/ngày, chia làm 3 lần trong 7 – 10 ngày uống hoặc IV.
- Hoặc: Tinidazole 50mg/kg/ngày (tối đa 2g) trong 5 ngày.
- Bệnh giardia:
+ Do đơn bào Giardia lamblia gây ra, người bị nhiễm bệnh khi ăn phải những bào nang có trong thức ăn và nước uống bị nhiễm.
+ Đa số là không có triệu chứng hoặc nếu có là bệnh nhân tiêu chảy nhiều, buồn nôn, nôn, sưng phù và đau bụng.
+ Chẩn đoán:
- Xét nghiệm phân tươi tìm bào nang hoặc thể tư dưỡng.
- Tìm kháng nguyên của ký sinh trùng trong phân.
+ Điều trị:
- Metronidazole 15 – 30mg/kg/ngày, chia làm 3 lần trong 5 ngày uống.
- Hoặc Tinidazole 50mg/kg, liều duy nhất, (tối đa 2g)
- Hoặc Furazolidone 6mg/kg/ngày, chia làm 4 lần trong 7 – 10 ngày uống.
4. PHÒNG NGỪA
- Rửa tay cho trẻ trước khi ăn và sau khi đi tiêu.
- Cho trẻ ăn chín, uống nước chín đun sôi để nguội.
- Cho trẻ đi tiêu đúng hố xí hợp vệ sinh.
- Vệ sinh thân thể cho trẻ, thường xuyên giặt mùng mền chiếu gối.
- Rửa đồ chơi cho trẻ thường xuyên.
- Sổ giun định kỳ 6 tháng một lần.
- Không cho trẻ đi chân đất nhất là ở những vùng có trồng hoa màu, trồng cây ăn trái.
ĐAU BỤNG CHỨC NĂNG
1. ĐẠI CƯƠNG
Đau bụng mạn tính là một trong các triệu chứng hay gặp nhất ở trẻ em và trẻ lớn từ 1-19%, trong đó chủ yếu là đau bụng chức năng (ĐBCN), chỉ có 8% liên quan đến thực thể. Bệnh đặc trưng bởi sự đau bụng mạn tính, tái diễn hoặc liên tục không có vị trí rõ ràng (1).
2. NGUYÊN NHÂN
Nhiều cơ chế bệnh sinh như nhiễm trùng, viêm, chuyển hóa hoặc bất thường giải phẫu dẫn đến đau bụng mạn tính hoặc ĐBCN. Tuy nhiên, trong nhi
khoa phần lớn đau bụng là chức năng, không đi kèm các bằng chứng của rối loạn thực thể nào (1) và liên quan đến cơ thế bệnh sinh như tăng nhạy cảm nội tạng và dẫn truyền thông tin não-ruột (1, 4).
3. CHẨN ĐOÁN
3.1. Tiền sử và khám lâm sàng
Tâm lí căng thẳng, lo lắng và trầm cảm của gia đình và xung quanh là dấu hiệu gợi ý ĐBCN. ĐBCN chỉ được chẩn đoán khi không có các dấu hiệu báo động và khám lâm sàng bình thường. Chúng ta cần lưu ý, 50% trẻ táo bón chức năng có ĐBCN (1).
Bảng 1: Các dấu hiệu báo động
| Bệnh sử | Khám thực thể |
| - Giảm trọng lượng hoặc chậm phát triển thể chất - Chậm dạy thì - Nôn, ỉa lỏng - Xuất huyết tiêu hóa - Sốt chưa rõ nguyên nhân - Phát ban, viêm khớp hoặc tiền sử viêm ruột trong gia đình |
- Đau khu trú tại 1⁄4 trên hoặc dưới bên phải ổ bụng - Đau toàn bổ bụng hoặc có khối - Gan to, lách to - Gai cột sống hoặc góc sườn cột sống - Loét miệng, nứt hoặc dò quanh hậu môn |
Phân nhóm ĐBCN được áp dụng theo tiêu chuẩn ROM III (Bảng 2) (1).
3.2. Xét nghiệm
Chỉ tiến hành xét nghiệm khi có dấu hiệu báo động và chỉ định theo định hướng nguyên nhân gây đau bụng. Kết quả siêu âm cho thấy dưới 1%
có bất thường nhưng đây là xét nghiệm dễ thực hiện do đó được khuyến cáo rộng rãi. Kết quả nội soi tiêu hóa, sinh thiết và đo pH thực quản ở trẻ, đau bụng tái diễn cho thấy tỷ lệ phát hiện bất thường từ 25-56% (1). Tuy nhiên, các xét nghiệm xâm nhập này cần cân nhắc hơn khi chỉ định.
Bảng 2: Phânloại các đau bụng chức năng theo tiêu chuẩn Rome III (1)
|
- Chứng khó tiêu chức năng
|
|
- Hội chứng kích thích ruột +Khó chịu ở bụng (không mô tả là đau) hoặc đau kết hợp với ít nhất 2 trong số các biểu hiện sau và ít nhất 25% thời gian có biểu hiện
+ Ít nhất 1 lần 1 tuần và kéo dài ít nhất 2 tháng + Các triệu chứng hỗ trợ chẩn đoán : Tần xuất phân bất thường (≥4 lần/ngày hoặc ≤ 2lần/tuần), bất thường về hình thái phân (phân nhiều cục/rắn hoặc lỏng/nước), bất thường về quá trình tống phân (phải rặn nhiều, đi khẩn cấp, hoặc cảm giác đi không hết phân), đại tiện ra nhày và cảm giác căng chướng bụng. |
|
- Đau bụng migraine
|
|
- Đau bụng chức năng ở trẻ em
|
|
- Hội chứng đau bụng chức năng ở trẻ em + Phải đủ tiêu chuẩn đau bụng chức năng ít nhất là 25% thời gian có biểu hiện và kèm theo từ 1 biểu hiện sau đây trở lên:
+ Các tiêu chuẩn này diễn ra ít nhất 1 lần 1 tuần và kéo dài ít nhất 2 tháng. Lưu ý:Tất cả các phân nhóm trên: không tìm thấy dấu hiệu của viêm, bất thường giải phẫu hoặc tiến triển ác tính có thể giải thích được các biểu hiện |
4. ĐIỀU TRỊ
4.1. Mục tiêu
- Khẳng định với cha mẹ rằng, ĐBCN không ảnh hưởng đến sức khỏe của trẻ trong tương lai.
- Giải thích cơ thế bệnh sinh như tăng nhạy cảm nội tạng và dẫn truyền thông tin não-ruột. Động viên cha mẹ và trẻ cùng chia sẻ về kiến thức, nhưng không phân tích sâu dẫn đến khó hiểu.
- Mục tiêu đầu tiên của điều trị không phải là loại trừ hoàn toàn đau bụng, mà cần cho trẻ bắt đầu lại các phong cách sống bình thường như đi học đều, tham gia tất cả các hoạt động tại trường học theo khả năng của trẻ (1).
4.2. Điều chỉnh các yếu tố gây sang chấn tinh thần cho trẻ
- Các sang chấn tâm lý trong cuộc sống có thể làm tăng đau bụng như gia đình có người mất hoặc bố mẹ bỏ nhau, vần đề không tốt ở trường học, sự thay đổi các mối quan hệ xã hội, tình trạng hôn nhân và tài chính trong gia đình không thuận lợi (1, 3). Đây là vấn đề lớn của trẻ tuổi học đường, đặc biệt từ 5-10 tuổi. Tâm lí lo lắng của gia đình cũng rất quan trọng như tâm thần của bản thân trẻ, thể hiện ra ngoài bởi các phong cách khác nhau (2).
- Thái độ hợp lý của gia đình khi trẻ đau, nên thể hiện vừa đủ để hỗ trợ và hiểu biết nhưng không thái quá, lưu ý cho trẻ tham gia các bài tập thể dục và đi học đều.
- Chú ý các yếu tố âm tính khi trẻ đau nếu trẻ cảm giác không được quí trọng, không được quan tâm sẽ làm gia tăng hành vi đau (1).
4.3. Can thiệp chế độ ăn
- Bổ sung chất xơ
- Loại trừ lactose, tuy nhiên hiệu quả không rõ ràng.
- Loại trừ thức ăn bị dị ứng hoặc liệu pháp uống muối Cromolyn có thay thế việc loại trừ chế độ ăn.
- Bổ sung vi khuẩn có lợi thuộc nhóm Bifidobacterium infantis (1).
4.4. Điều trị thuốc
- Mục tiêu của điều trị bằng thuốc là giảm nhẹ triệu chứng hơn là nhằm vào sự bất thường của cơ chế bệnh sinh.
- Thuốc ức chế thụ thể H2: có hiệu quả trong đau bụng và khó tiêu chức năng.
- Các nhóm khác như chất kích thích giải phóng serotonine và thuốc trầm cảm 3 vòng: hiệu quả không ổn định và tác dụng phụ nguy hiểm nên không khuyến cáo sử dụng.
- Cảm giác đau bụng có thể được tạo nên bởi hiện tượng sinh lí bao gồm đau dạ dày sau ăn hoặc dãn quai ruột hoặc co thắt ruột hoặc ruột nhiều hơi hoặc trào ngược dạ dày thực quản, cần điều trị bằng các thuốc chống co thắt, chống trào ngược (1).
4.5. Điều trị tâm thần
- Nếu các điều trị ban đầu đã được áp dụng nhưng các triệu chứng kéo dài hoặc tái diễn, bậc tiếp cận tiếp theo là thử nghiệm một trong các phương pháp điều trị tâm bệnh.
- Điều trị tâm thần đặc biệt ưu tiên cho các trẻ đau bụng tái diễn liên quan đến lo âu và các triệu chứng trầm cảm nhằm thay đổi nhận thức và hành vi (1).
4.6. Điều trị bổ sung
Điều trị hỗ trợ như tinh dầu bạc hà, gừng, xoa bóp, châm cứu và bấm huyệt ở bệnh nhân đau bụng mạn tính nhưng hiệu quả không ổn định (1).
5. TIẾN TRIỂN VÀ TIÊN LƯỢNG
ĐBCN có tỷ lệ thuyên giảm tự nhiên rất cao từ 30-70%. Tuy nhiên, 25- 66% trẻ đau bụng tiếp diễn hoặc xuất hiện thêm triệu chứng khác như đau đầu mạn tính, đau lưng, đau cơ, lo âu, và rối loạn giấc ngủ suốt thời gian vị thành niên đến khi trưởng thành. 29% trẻ đau bụng chức năng xuất hiện hội chứng ruột kích thích 29% ở tuổi trưởng thành (1).
BỆNH TRÀO NGƯỢC DẠ DÀY THỰC QUẢN
Trào ngược dạ dày thự c quản là hiện tượ ng trào ngư ợc các chất chứa trong dạ dày vào thực quản có thể là sinh lí hay bệnh lí. Bệnh trào ngược dạ dày thực quản (TNDDTQ) là sự có mặt của các chất trong dạ dày trào ngư ợc lên thực quản gây nên các triệu chứng khó chịu và hoặc các biến chứng (5).
2. NGUYÊN NHÂN
Bệnh TNDDTQ là do sự dãn nở bất thường của cơ thắt thực quản dưới (5). Các yếu tố nguy cơ cao với bệnh TNDDTQ:
- Sau mổ teo thực quản thực quản
- Thoát vị khe hoành trượ t
- Bệnh lí thần kinh
- Béo phì
- Rối loạn hô hấp mạn tính: loạn sản phế quản phổi, xơ nang, xơ hóa kẽ, xơ hóa nang.
- Ghép phổi, đẻ non (2)
3. CHẨ N ĐOÁ N
3.1. Lâm sàng
Bảng 1: Các triệu chứng lâm sàng (2)
| Trẻ bú mẹ | Trẻ lớn |
| - Khóc khi ăn - Nôn tái diễn - Cân nặng thấp - Quấy khóc không rõ nguyên nhân - Rối loạn giấc ngủ - Các biểu hiện hô hấp tái diễn: ho khò khè, khàn tiếng, thở rít |
- Đau bụng hoặc ợ nóng - Nôn tái diễn - Nuốt khó - Hen - Viêm phổi tái diễn - Biểu hiện hô hấp trên mạn tính: ho, khàn tiếng |
Trong trường hợp nôn trớ, phải loại trừ các dấu hiệu báo động trước khi nghĩ đến bệnh TNDDTQ (2).
Bảng 2: Các dấu hiệu báo động
| - Nôn dịch mật - Chảy máu tiêu hóa - Nôn máu - Ỉa máu - Nôn tốc độ mạnh - Sốt - Li bì |
- Gan lách to - Thóp phồng - Não to hoặc não bé - Co giật - Bụng chướng - Các số liệu hoặc bằng chứng gợi ý hội chứng di truyền hoặc chuyển hóa - Bệnh mạn tính đi kèm |
- Biểu hiện hô hấp gợi ý mối liên quan giữa bệnh TNDDTQ và hô hấp:
- Nôn và khò khè 3 giờ đầu khi ngủ
- Viêm thanh quản và hen không tìm thấy nguyên nhân hoặc giảm biểu hiện hô hấp, giảm tiêu thụ corticoit khi điều trị trào ngược và sự xuất hiện lại các triệu chứng hô hấp khi ngừng điều trị chống trào ngược.
- Ngoài ra, viêm tai giữa, viêm xoang mãn tính (2) và biểu hiện khác như hơi thở hôi, sâu răng có thể liên quan đến trào ngược (4).
3.2. Cận lâm sàng
Mặc dù , các phương pháp chẩn đoán bệnh TNDDTQ phát triển nhưng hiện nay không có một phương pháp nào có giá trị cho tất cả các tình huống. Do vậy, xét nghiệm thăm dò được chỉ định tùy theo từng bệnh nhân cụ thể.
3.2.1. Đo pH thực quản 24 giờ
- Đây là mộ t xét nghiệm rất qu an trọ ng trong chẩn đoán bệnh TNDDTQ (2).
- Khi chỉ số trào ngược (tỷ lệ % pH thự c quản dưới 4 trong cả quá trình đo) > 7% là bệnh lý (5).

Hình 1: Đường biểu diễn pH thực quản 24 giờ
3.2.2. Nội soi tiêu hóa trên:
Là phương pháp chẩn đoán viêm thực quản và phát hiện các bất thường về giải phẫu như vị trí bất thường tâm-phình vị hoặc hẹp thực quản, hẹp thực quản (4).
3.2.3. Tế bào học thực quản:
Giúp loại trừ nguyên nhân viêm thực quản do tăng bạch cầu ái toan, do nấm và chẩn đoán dị sản thực quản (2).
3.2.4. Chụp lưu thông thực quản dạ dày tá tràng:
Có giá trị loại trừ các bất thường giải phẫu (hẹp thực quản, ruột quay bất thường, thoát vị khe... (4).
3.2.5. Chụp phóng xạ, siêu âm:
Không được khuyến cáo thường qui trong bệnh TNDDTQ (2).
3.2.6. Các xét nghiệm khác:
Đo áp lực và chức năng vận động thực quản góp phần tìm hiểu nguyên nhân của trào ngược (7). Đo trở kháng nhiều kênh: phát hiện cả trào ngược axít và không axít (2). Tuy nhiên, các xét nghiệm này chủ yếu sử dụng trong nghiên cứu.
4. ĐIỀ U TRỊ
4.1. Nguyên tắc điều trị
- Giảm các triệu chứng để đạt cân nặng và tăng trưởng bình thường.
- Khỏi viêm thực quản.
- Dự phòng các biến chứng hô hấp và biến chứng khác phối hợp với trào ngược mạn tính (3).
4.2. Chăm sóc và thay đổi lối sống
- Trong 2-4 tuần, không ăn sữa mẹ, chế độ ăn hạn chế sữa và trứng ít nhất về buổi sáng. Áp dụng sữa thủy phân protein hoặc axít amin.
- Tăng độ quánh của thức ăn bằng cách cho thêm 1 thìa cà phê bộ t g ạo vào 30g sữa công thức hoặc sử dụng loại sữa tăng độ quánh nhưng không khuyến cáo dùng cho trẻ sơ sinh đẻ non <37 tuần tuổi .
- Tránh thuốc lá thụ động và chủ động, cafein, rượu, chế độ ăn cay.
- Tư thế khuyến cáo chung là nằm ngửa hoặc nửa nằm nửa ngồi (2).
4.3. Điều trị bằng thuốc
4.3.1. Kháng bài tiết
- Thuốc điều trị chủ đạo trong bệnh TNDDTQ là thuốc kháng bài tiết axít. Trong đo thuốc ức chế bơm Proton: có hiệu quả hơn hẳn nhóm kháng H 2 (2, 5). Thời gian điều trị trung bình từ 8-12 tuần (2).
Bảng 3: Thuốc kháng bài tiết axít
| Thuốc | Liều mg/kg/ngày | Lứa tuổi áp dụng |
| Cimetidine | 30–40mg; chia 3-4 lần | ≥16 tuổi |
| Ranitidine | 5–10mg; chia 2-3 lần | 1 tháng-16 tuổi |
| Omeprazole | 0.7–3.3 mg/kg/d | 2-17 tuổi |
| Lansoprazole | 0.7–3 mg/kg/d | 1-17 tuổi |
| Esomeprazole | 0.7–3.3 mg/kg/d | 1-17 tuổi |
4.3.2. Bảo vệ niêm mạc, trung hoà axít và điều hòa nhu động
- Ngày nay, các nhóm thuốc này không được khuyến cáo sử dụng thường qui trong bệnh TNDDTQ nữa do hiệu quả không rõ ràng và nguy cơ tác dụng phụ (2).
4.4. Điều trị ngoại khoa
- Điều trị nội khoa không đáp ứng
- Nguy cơ hít, không bảo vệ được đường thở (2).
5. TIẾN TRIỂN VÀ TIÊN LƯỢNG
- Bệnh TNDDTQ rất thường gặp ở trẻ bú mẹ và phần lớn tự ổn định t ừ 6-18 tháng tuổi (4). Khoảng 60% trẻ bú mẹ bị trào ngược ngừng nôn ngay khi có ăn thức ăn đặc, 90% không có các biểu hiện tiêu hóa nữa sau 4 tuổi. Tuy nhiên, các biểu hiện ngoài tiêu hóa lại hay gặp hơn và t ần xuất phát hiện trào ngược chiếm khoảng 40-60% ở các bệnh nhân có biểu hiện hô hấp tái diễn (1).
- Nếu chẩn đoán và điều trị muộ n có thể dẫn đến viêm , loét thậm trí ung thư thự c quản hoặ c ngất xỉu và tử vong (4).
XUẤT HUYẾT TIÊU HÓA
1. ĐẠI CƯƠNG
Xuất huyết tiêu hóa ở trẻ em ít gặp, biểu hiện bằng nôn máu, đi ngoài phân máu, và thường là nhẹ.
Tùy theo vị trí xuất huyết so với góc Treitz mà người ta phân loại: xuất huyết tiêu hóa trên và xuất huyết tiêu hóa dưới trong đó xuất huyết tiêu hóa trên thường gặp.
Từ khi áp dụng nội soi chẩn đoán và điều trị thì rất ít trường hợp cần phẫu thuật và tiên lượng bệnh nhân tốt hơn.
Nguyên nhân xuất huyết tiêu hóa:
- Xuất huyết tiêu hóa trên:
Thường gặp viêm loét dạ dày, vỡ, dãn tĩnh mạch thực quản, Mallory weiss, trào ngược dạ dày thực quản.
| Sơ sinh | Trẻ em |
| Rối loạn đông máu Viêm dạ dày Stress ulcer Nuốt máu mẹ Viêm thực quản Dị dạng mạch máu Rối loạn đông máu |
Stress ulcer Viêm dạ dày Viêm thực quản do trào ngược dạ dày thực quản Mallory Weiss do nôn ói nhiều gây trầy niêm mạc thực quản Vỡ, dãn tĩnh mạch thực quản Dị dạng mạch máu Rối loạn đông máu |
- Xuất huyết tiêu hóa dưới:
Thường gặp lồng ruột, túi thừa Meckel, nứt hậu môn, polype đại tràng, dị dạng mạch máu.
| Sơ sinh | Trẻ em |
| Viêm ruột nhiễm trùng Dị ứng sữa Lồng ruột Nứt hậu môn Dị sản hạch limphô Xoắn ruột Viêm ruột hoại tử Túi thừa Meckel |
Viêm ruột nhiễm trùng Nứt hậu môn Polype đại tràng Lồng ruột Xoắn ruột Túi thừa Meckel Henoch Scholein Dị dạng mạch máu H/c tán huyết urê huyết Bệnh viêm ruột |
2. CHẨN ĐOÁN
2.1.Công việc chẩn đoán
a. Hỏi bệnh:
- Xuất huyết tiêu hóa trên:
- Lượng máu mất, tính chất máu, có hoặc không tiêu máu đỏ hay tiêu phân đen.
- Nôn nhiều trước nôn máu.
- Triệu chứng kèm: sốt, đau bụng (loét dạ dày tá tràng).
- Dùng thuốc gây tổn thương dạ dày: Aspirin, kháng viêm non-steroide, corticoides.
- Tiền sử: bệnh dạ dày tá tràng, xuất huyết tiêu hóa, bệnh gan và huyết học (xuất huyết giảm tiểu cầu, rối loạn đông máu bẩm sinh).
- Xuất huyết tiêu hóa dưới:
- Tính chất phân: máu dính phân (nứt hậu môn), máu trộn lẫn phân, phân đen như bã cà phê, máu bầm, nếu máu đỏ tươi cần hỏi xem có máu cục hay không.
- Có uống các thuốc làm phân có màu đen: sắt, bismuth...
- Tiền căn xuất huyết tiêu hóa dưới.
b. Khám lâm sàng:
- Chú ý tình trạng huyết động học: mạch, huyết áp, màu da và thời gian phục hồi màu da.
- Dấu hiệu thiếu máu nặng.
- Khám vùng mũi hầu để loại trừ nguyên nhân xuất huyết từ vùng mũi hầu.
- Tìm dấu bầm máu, ban máu.
- Khám bụng loại trừ nguyên nhân ngoại khoa như lồng ruột (khối u, dấu hiệu tắc ruột), bệnh lý gan (gan lách to, tuần hoàn bàng hệ, vàng da vàng mắt), đau vùng thượng vị.
- Khám trực tràng nếu xuất huyết tiêu hóa dưới: xác định chẩn đoán và xem tính chất phân, tìm sang thương như polype, nứt hậu môn.
c. Đề nghị cận lâm sàng:
- CTM, đếm tiểu cầu, dung tích hồng cầu.
- Đông máu toàn bộ.
- Siêu âm bụng, X-quang bụng không sửa soạn.
- Nội soi cấp cứu nếu có chỉ định (xem phần chỉ định nội soi cấp cứu).
2.2. Chẩn đoán xác định
- Xuất huyết tiêu hóa trên:
- Đau bụng
- Nôn máu, hoặc sonde dạ dày ra máu
- Nếu không có hai dấu hiệu trên cũng cần nghĩ đến nếu tiêu phân đen hoặc tiêu máu đỏ tươi ồ ạt.
+ Viêm loét dạ dày
- Tiền sử đau bụng vùng thường vị lúc đói, uống thuốc kháng viêm, corticoide, aspirine
+ Vỡ dãn tĩnh mạch thực quản
- Tiền sử: viêm gan, xơ gan, vàng da xuất huyết tái phát
- Lâm sàng: gan lách to, cổ chướng.
- Xét nghiệm: giảm tiểu cầu, giảm bạch cầu, transaminase tăng
- Xuất huyết tiêu hóa dưới:
- Tiêu phân đen sệt hay máu đỏ hoặc thăm trực tràng có máu.
3. CHẨN ĐOÁN NGUYÊN NHÂN
- Nội soi: Tùy theo xuất huyết tiêu hóa trên hay dưới mà tiến hành nội soi tiêu hóa trên hay dưới để xác định nguyên nhân.
- Siêu âm bụng.
- Xquang dạ dày tá tràng cản quang hoặc chụp đại tràng cản quang.
- Chụp đồng vị phóng xạ T99 chẩn đoán viêm loét túi thừa Meckel.
- Nội soi ruột non.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Nhịn ăn uống
- Bồi hoàn thể tích máu mất.
- Nội soi tiêu hóa để chẩn đoán và điều trị cầm máu.
- Tìm và điều trị nguyên nhân.
4.2. Bệnh nhân có sốc, thiếu máu nặng:
- Thở oxy qua cannula mũi hay mask.
- Thiết lập hai đường truyền tĩnh mạch lớn.
- Lấy máu thử Hct, nhóm máu. Nếu Hct bình thường vẫn không loại trừ mất máu cấp.
- Truyền nhanh Lactate Ringer hay nước muối sinh lý 20 mL/kg/15 phút, sau đó 20 mL/kg/giờ cho đến khi có huyết áp.
- Truyền máu toàn phần 20 mL/kg/giờ nếu Hct < 30% và bệnh nhân tiếp tục ói máu.
- Nhịn ăn.
- Rửa dạ dày với nước muối sinh lý để cầm máu hiện nay không dùng vì có thể gây tăng xuất huyết do ngăn cản cục máu đông thành lập ở vị trí chảy máu.
- Trong trường hợp xuất huyết tiêu hóa trên nghi do viêm loét dạ dày tá tràng: Thuốc ức chế bơm proton :
- Omeprazole tĩnh mạch trong 3 ngày sau đó chuyển sang đường uống.
- Thuốc thay thế Ranidine 1-2mg/kg/liều TMC, mỗi 6 - 8 giờ (tối đa 50mg).
- Omeprazol là thuốc chọn lựa hiệu quả hơn Ranitidine..
- Trong trường hợp xuất huyết tiêu hóa do vỡ dãn tĩnh mạch thực quản
- Octreotide: Sandostatine tổng hợp cõ tác dụng làm giảm áp lực tĩnh mạch cửa, co mạch nội tạng nên làm giảm xuất huyết liều 1-2 mcg/kg tiêm tĩnh mạch chậm sau đó 1mcg/kg/ giờ, 0,25 mcg/kg/giờ.
- Vasopresine hiện nay do nhiều biến chứng so với Sandostatine nên ít được khuyến cáo.
- Đặt sonde Sengstaken – Blackmore: hiện nay từ khi có phương tiện nội soi thì ít dùng vì ít hiệu quả và nhiều biến chứng nguy hiểm.
- Vitamine K1: chỉ định trong các trường hợp bệnh lý gan, rối loạn đông máu, liều 1 mg/kg TB hay TM (tối đa 10 mg).
- Huyết tương đông lạnh trong trường hợp rối loạn đông máu: 10 mL/kg TTM.
- Hội chẩn:
- Chuyên khoa tiêu hóa để nội soi tiêu hóa
- Thường sau 12-24 giờ khi ổn định huyết động học và tình trạng xuất huyết.
- Nội soi cấp cứu để cầm máu khi thất bại điều trị nội khoa, tiếp tục xuất huyết ồ ạt, huyết động học không ổn định .
- Ngoại khoa: Phẫu thuật cầm máu khi thất bại với các phương pháp nội khoa và nội soi cầm máu hoặc tổng lượng máu truyền > 85 ml/kg.
4.3. Bệnh nhân ổn định: Không sốc, chảy máu ít, toàn trạng chung ổn:
- Tạm nhịn ăn trong khi xem xét chỉ định nội soi và phẫu thuật.
- Không rửa dạ dày.
- Tìm và điều trị nguyên nhân
- Omeprazole tĩnh mạch hoặc uống kết hợp thuốc diệt HP nếu có bằng chứng nhiễm ( sinh thiết, test thở hoặc test phát hiện kháng nguyên trong phân).
- Hội chẩn tiêu hóa: xem xét chỉ định nội soi tiêu hóa điều trị: thời điểm thường là sau u 24 giờ nọi soi chích cầm máu Adrenaline hoặc chích xơ (vỡ dãn tĩnh mạch thực quản)
- Nghi túi thừa Meckel: xem xét chỉ định nội soi ổ bụng, chụp T99.
- Chụp dạ dày cản quang hay đại tràng cản quang.
- Lồng ruột, polype: phẫu thuật.
4.4. Chỉ định nội soi tiêu hóa
- Xuất huyết tiêu hóa nặng cần truyền máu hoặc đe dọa tính mạng
- Xuất huyết tiêu hóa tái phát.
- Cấp cứu khi: Thường xuất huyết tiêu hóa trên ở trẻ em tự cầm sau điều trị nội khoa vì thể hiếm khi cần nọi soi cấp cứu. Nên nội soi ở phòng mổ kết hợp với bác sĩ nội soi để thất bại cầm máu nội soi sẽ tiến hành phẩu thuật ngay
- Nội soi tiêu hóa: Cần phải ổn định dấu hiệu sinh tồn trước và không có rối loạn đông máu nặng.
4.5. Chỉ định phẫu thuật
- Bệnh lý ngoại khoa: Lồng ruột, polype, túi thừa Meckel, ruột đôi.
- Thất bại điều trị nội khoa và nội soi cầm máu, còn xuất huyết khi lượng máu truyền trên 85 ml/kg.
4.6. Theo dõi
- Dấu hiệu sinh tồn mỗi 15 – 30 phút trong giai đoạn hồi sức, sau đó mỗi 1-6 giờ.
- Tình trạng xuất huyết: lượng, tính chất nôn máu, tiêu máu
- Dung tích hồng cầu.
- Lượng dịch xuất nhập
- Diễn tiến:
- Tiêu phân đen có thể vẫn còn ở ngày 3-5 sau khi ngưng xuất huyết tiêu hóa.
- Tiên lượng: thường tự hết
- Tỉ lệ tái phát cao gần 40%
- Hiếm phẫu thuật (5%) từ khi áp dụng nội soi tiêu hóa cầm máu.
5. PHÒNG NGỪA
- Viêm loét dạ dày:
- Viêm loét dạ dày: tránh uống thuốc kháng viêm, Aspirine.
- Dãn tĩnh mạch thực quản
- Điều trị nguyên nhân

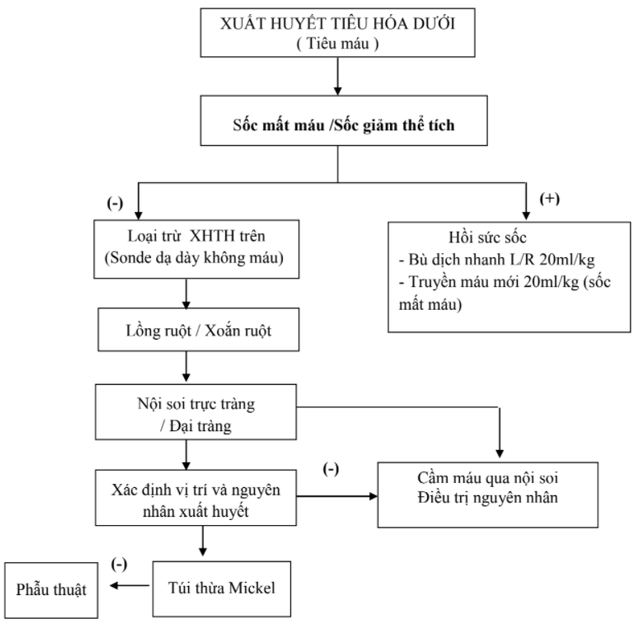
LOÉT DẠ DÀY TÁ TRÀNG Ở TRẺ EM
1. ĐỊNH NGHĨA.
Loét dạ dày tá tràng là tình trạng tổn thương sâu gây mất niêm mạc có giới hạn cả phần cơ và dưới niêm mạc của niêm mạc dạ dày.
2. PHÂN LOẠI
- Loét tiên phát: Loét dạ dày tá tràng do những thay đổi chức năng của dạ dày (tăng tiết HCl và pepsin), thường 1-2 ổ loét lớn nằm ở bờ cong nhỏ, hang vị, hành tá tràng.
- Loét thứ phát: gây nên bởi các bệnh lý bên ngoài dạ dày tá tràng (bệnh Crohn, uống chất ãn mòn, viêm dạ dày trong bệnh viêm mao mạch dị ứng, viêm dạ dày tự miễn, viêm dạ dày tăng bạch cầu acid...). Hoặc do thuốc (NSAID, steroid, thuốc chữa ung thư. Hoặc do stress (là những bệnh lý nội ngoại khoa rất nặng - ở các khoa hồi sức).
3. NGUYÊN NHÂN
- Chủ yếu nhất là nhiễm HP
- Các thuốc
- Stress.
3.1. Triệu chứng lâm sàng
- Đau bụng: Là triệu chứng phổ biến nhất và không điển hình như người lớn. Đau liên quan đến bữa ăn (loét dạ dày đau tăng ngay sau ăn, loét tá tràng đau tăng sau ăn vài giờ).
- Nóng rát thượng vị, tức, đầy vùng thượng vị.
- Nôn tái diễn có thể liên quan đến bữa ăn.
- Xuất huyêt tiêu hóa: nôn máu, đi ngoài phân đen (máu).
- Thiếu máu
- Thiếu máu nhược sắc kín đáo (loét câm).
- Có thể xuất huyết tiêu hóa đột ngột gây thiếu máu nặng, sốc.
- Thiếu máu nhược sắc có thể diễn biến từ từ đến nặng, trẻ có thể vào viện vì thiếu máu nặng chưa rõ nguyên nhân.
- Với những trường hợp loét thứ phát: các triệu chứng lâm sàng của bệnh chính nổi bật và có thể che lấp triệu chứng của loét dạ dày tá tràng.
3.2. Triệu chứng cận lâm sàng
- Nội soi dạ dày tá tràng phân loại theo Forrest.
| Loét đang chảy máu | Loét không chảy máu | Loét không chảy máu |
| Ia: Thành tia Ib: Rỉ máu |
IIa: Thấy rõ mạch máu IIb: Thấy cục máu đông IIC:Thấy vết đỏ, bẩm tím |
III: Nền ổ loét sạch. |
- Lâm sàng chia 2 loại:
- Chảy máu mới: Gồm Forrest Ia, Ib, IIa, IIb.
- Không có chảy máu mới: IIc, III.
- Chẩn đoán nhiễm HP: Xem phần viêm dạ dày có nhiễm HP.
- Xét nghiệm máu: để đánh giá mức độ thiếu máu, bệnh lý kèm theo (trường hợp loét thứ phát).
- Các xét nghiệm sâu hơn: để đánh giá tình trạng tăng tiết của dạ dày
- Pepsinogen A (PGA), C (PGC).
- Gastrin: 34 (G34), 17 (G17).
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định
- Lâm sàng
- Nội soi: Có tính quyết định chẩn đoán.
4.2. Chẩn đoán phân biệt loét tiên phát và thứ phát
| Chẩn đoán phân biệt | Loét tiên phát | Loét thứ phát |
| Tuổi | Trẻ lớn | Mọi lứa tuổi, hay ở trẻ nhỏ |
| Tiền sử đau bụng | Có | Không rõ rệt |
| Tiền sử dùng thuốc | Không | Có |
| Bệnh nặng kèm theo | Không | Có |
| Lâm sàng |
Đau bụng kéo dài, XHTH tái diễn |
Xuất huyết tiêu hóa cấp |
| Nội soi | Loét 1-2 ổ, loét lớn | Loét trợt nhiều ổ |
| HP | (+) rất cao | Âm tính |
4.3. Chẩn đoán phân biệt với một số bệnh và hội chứng
- Hội chứng Zollinger Ellison (U tăng tiết Gastrin).
- Nôn, tiêu chảy phân mỡ, suy kiệt.
- Nội soi: nhiều ổ loét ở thực quản, dạ dày, tá tràng.
- Gastrin, acid HCl dịch vị tăng rất cao.
- Siêu âm bụng có thể thấy u.
- MRI mật tụy có thể thấy u- Bệnh Crohn.
- Đau bụng kéo dài, tiêu chảy từng đợt, giảm cân.
- Phân có thể có máu, nhày.
- Giảm protid, albumin máu.
- Nội soi đại tràng làm sinh thiết có thể giúp chẩn đoán xác định và chẩn đoán phân biệt.
- Chảy máu đường mật.
- Tình trạng nhiễm khuẩn.
- Tình trạng tắc mật.
- Siêu âm mật tụy có thể tìm được nguyên nhân.
- MRI mật tụy có thể tìm được nguyên nhân.
- Chụp mật tụy ngược dòng có thể tìm được nguyên nhân.
5. ĐIỀU TRỊ
5.1. Loét cấp tính thứ phát
- Điều trị bệnh chính đi kèm: bỏng, nhiễm khuẩn, sốc,...
- Đặt sonde dạ dày, hút dịch.
- PPI 1-2 mg/kg/ngày, bơm máy, truyền tĩnh mạch.
- Cầm máu bằng nội soi nếu có xuất huyết tiêu hóa gây thiếu máu nặng.
- Truyền máu nếu có chỉ định.
5.2. Loét tiên phát.
- PPI 1-2 mg/kg/ngày, thường dùng đường uống.
- Phác đồ kháng sinh diệt HP (phần Viêm dạ dày HP+).
- Cầm máu bằng nội soi nếu có chỉ định.
- Truyền máu nếu có chỉ định.
5.3. Điều trị duy trì
Với loét tiên phát, HP +, sau khi điều trị làm sạch HP bệnh nhân cần được điều trị duy trì bằng thuốc ức chế bài tiết anti H2, thường dùng Ranitidine 5-7mg/kg/ngày. Thời gian điều trị 6 tháng.
5.4. Điều trị hỗ trợ
- Chế độ ăn dễ tiêu, kiêng chua cay, chất kích thích.
- Bổ sung sắt, acid folic nếu có thiếu máu.
5.5. Điều trị ngoại khoa
- Chỉ định khi:
- Chảy máu tiêu hóa không cầm được khi điều trị nội khoa thất bại: truyền ≥70ml máu/kg.
- Biến chứng: hẹp, thủng ống tiêu hóa.
- Có nguyên nhân điều trị ngoại khoa: U tụy, u gastrin dạ dày,...
PHÁC ĐỒ ĐIỀU TRỊ VIÊM LOÉT DẠ DÀY DO HELICOBACTE PYLORI TẠI BỆNH VIỆN
1. CHỈ ĐỊNH SOI DẠ DÀY TÁ TRÀNG
Bệnh nhân có các triệu chứng gợi ý viêm loét dạ dày tá tràng:
- Đau bụng tái diễn: đau bụng ≥ 3 lần trong vòng 3 tháng, ảnh hưởng đến sinh hoạt của trẻ.
- Nôn, buồn nôn, chướng bụng, khó tiêu, nóng rát thượng vị.
- Xuất huyết tiêu hóa.
- Thiếu máu thiếu sắt chưa rõ nguyên nhân đã loại trừ các nguyên nhân khác.
2. TIÊU CHUẨN CHẨN ĐOÁN VIÊM LOÉT DẠ DÀY TÁ TRÀNG DO HELICOBACTER PYLORI
- Chẩn đoán loét dạ dày tá tràng dựa vào nội soi.
- Chẩn đoán viêm dạ dày dựa vào mô bệnh học (theo phân loại Sydney).
- Chẩn đoán nhiễm Helicobacter pylori: khi có ≥ 2 trong số các tiêu chuẩn sau:
- Mô bệnh học có vi khuẩn Helicobacter pylori (+)
- Test nhanh Urease(+).
- Nuôi cấy mảnh sinh thiết dạ dày có vi khuẩn HP(+).
- Nếu chỉ 1 trong 2 xét nghiệm mô bệnh học và test urease (+), tiến hành làm thêm test thở hoặc test phân(mọi lứa tuổi), nếu test thở hoặc test phân dương tính xác định có nhiễm Helicobacter pylori.
- Trường hợp ngoại lệ:
+ Nếu gia đình từ chối nội soi: chỉ định làm test thở hoặc test phân (mọi lứa tuổi).
- Nếu test (-) tìm nguyên nhân khác.
- Nếu test (+) thảo luận gia đình để soi dạ dày chẩn đoán nguyên nhân đau bụng.
+ Trẻ biểu hiện lâm sàng và có tổn thương loét trên nội soi và có nhiễm H. pylori được xác định bằng test nhanh urease, test thở hoặc test phân (+), bố mẹ điều trị ung thư dạ dày hoặc loét dạ dày tá tràng => điều trị theo phác đồ 1.
+ Trẻ có tổn thương trên nội soi và mô bệnh học có Hp (+): giải thích cho gia đình và đưa ra quyết định có điều trị diệt Hp hay không sau thảo luận với cha mẹ/người giám hộ trẻ.
3. PHÁC ĐỒ ĐIỀU TRỊ
- Điều trị phác đồ 1:
+ Trẻ <8 tuổi
- Amoxicillin + Clarithromycin + PPI
- Amoxicillin + Metronidazole + PPI
+ Trẻ >8 tuổi Amoxicillin + Clarithromycin + PPI
- - Amoxicillin + Metronidazole + PPI
- Tetracyclin ( hoặc) Doxycyclin+Metronidazol+ PPI (Trẻ đã thay hết răng)
Liều:
- Amoxicillin : 50mg/kg/ngày
- Clarithromycin : 20 mg/kg/ngày
- PPI (omeprazole): 1 mg/kg/ngày
- Metronidazol : 20 mg/kg/ngày
- Tetracyclin : 50 mg/kg/ ngày
- Doxycyclin : 5 mg/kg/ngày
- Đánh giá hiệu quả diệt H. Pylori:
+ Tiến hành sau khi:
- Dừng kháng sinh ≥4 tuần
- Dừng PPI ≥2 tuần.
+ Phương pháp: Test thở C13 hoặc Test phân
+ Kết quả:
- Nếu test (-) sạch vi khuẩn
- Nếu (+) còn vi khuẩn, phác đồ thất bại.
- Trường hợp điều trị thất bại:
- Nếu bệnh nhân không có biểu hiện lâm sàng: cần theo dõi và hẹn khám lại định kỳ.
- Nếu bệnh nhân có các biểu hiện lâm sàng: bệnh nhân được tiến hành nội soi dạ dày, urease test, mô bệnh học, nuôi cấy HP và làm kháng sinh đồ.
+ Nếu cấy H.pylori (+) và làm được kháng sinh đồ: điều trị theo kháng sinh đồ: kết hợp 2 loại kháng sinh nhạy cảm + PPI trong 2 tuần.
+ Nếu cấy H.pylori (-):
- Thay kháng sinh khác loại kháng sinh đã dùng trong phác đồ 1
- Tăng liều
- Kéo dài thời gian điều trị
- Phối hợp Bismuth
- Chữ viết tắt:
- PPI : Proton-pump-inhibitor (thuốc ức chế bơm proton)
- DDTT : Dạ dày tá tràng
- H.pylory, HP: Helicobacter pylori./.
BỆNH SUY DINH DƯỠNG DO THIẾU PROTEIN – NĂNG LƯỢNG
Định nghĩa: Suy dinh dưỡng là thuật ngữ chuyên ngành chỉ tình trạng bệnh lý gây ra bởi sự cung cấp không đủ hay không cân đối của các chất dinh dưỡng trong chế độ ăn cho cơ thể.
Suy dinh dưỡng do thiếu protein – năng lượng là một tình trạng bệnh lý xảy ra khi chế độ ăn nghèo protein và năng lượng lâu dài, dẫn đến sự chậm phát triển về thể chất cũng như tinh thần của trẻ.
SDD hiện nay đang là vấn đề sức khoẻ quan trọng và phổ biến nhất của trẻ em trong các nước đang phát triển như ở nước ta hiện nay. WHO (2009) ước tính có 27% trẻ dưới 5 tuổi ở các nước đang phát triển bị SDD. Việt Nam (2013) tỷ lệ SDD 15,3% nhẹ cân, 25,9% thấp còi và gày còm là 6,6%.
2. NGUYÊN NHÂN CỦA SUY DINH DƯỠNG
2.1. Sự thiếu kiến thức về dinh dưỡng:
- Mẹ thiếu sữa nuôi trẻ bằng nước cháo, bột loãng.
- Ăn bổ sung quá sớm hoặc quá muộn.
- Kiêng khem: Khi trẻ bị bệnh, đặc biệt bị tiêu chảy cha mẹ cho trẻ nhịn ăn, kiêng bú, cho ăn cháo muối
- Chất lượng bữa ăn không đảm bảo cả về số lượng và chất lượng: nuôi con bằng bột muối, mỳ chính hay bột đường.
2.2. Do nhiễm trùng:
- Nhiễm trùng tiên phát: Trẻ bị sởi, lỵ, tiêu chảy kéo dài đều là nguyên nhân dẫn đến tình trạng suy dinh dưỡng.
- Giữa nhiễm trùng và bệnh suy dinh dưỡng có một vòng xoắn bệnh lý luẩn quẩn: khi trẻ suy dinh dưỡng dễ bị mắc các bệnh nhiễm trùng, nhiễm trùng thứ phát làm cho tình trạng suy dinh dưỡng nặng hơn.
2.3. Các yếu tố thuận lợi:
- Trẻ sinh non, nhẹ cân, suy dinh dưỡng bào thai.
- Dị tật bẩm sinh: sứt môi hở hàm ếch, Megacolon, bệnh lý dị tật tim mạch...
- Bệnh di truyền: Landon-Down
- Trẻ có cơ địa tiết dịch: chàm
- Điều kiện môi trường: Tập quán dinh dưỡng, ô nhiễm môi trường, dịch vụ y tế...
- Nghèo đói: tiềm năng nhân tài, vật lực của đất nước chưa khai thác và quản lý tốt. Kinh tế chưa phát triển và thiếu hạ tầng cơ sở.
3.PHÂN LOẠI SUY DINH DƯỠNG
Ở trẻ em hiện nay người ta nhận định tình trạng dinh dưỡng chủ yếu dựa vào cân nặng và chiều cao và chỉ số vòng cánh tay theo các chỉ tiêu sau:
- Cân nặng theo tuổi (CN/T)
- Chiều cao theo tuổi (CC/T)
- Cân nặng theo chiều cao (CN/CC)
- Chỉ số vòng cánh tay (MUAC- Mid Upper Arm Circumference)
- Trong đó, chỉ tiêu cân nặng theo tuổi cho phép nhận định tình trạng dinh dưỡng hiện tại là thiếu hay đủ nhưng không cho biết thiếu dinh dưỡng gần đây hay đã lâu. Cân nặng nói lên khối lượng và trọng lượng hay độ lớn tổng hợp của toàn bộ cơ thể, liên quan đến mức độ và tỷ lệ giữa sự hấp thu và tiêu hao.
- Chỉ tiêu chiều cao theo tuổi cho phép nhận định tình trạng dinh dưỡng đã lâu, chiều cao là một trong những kích thước cơ bản nhất trong các cuộc điều tra về nhân trắc. Chiều cao nói lên chiều dài của toàn thân, được dùng để đánh giá sức lớn của trẻ.
- Cân nặng theo chiều cao cho phép nhận định tình trạng dinh dưỡng hiện tại. Đối với bệnh nhân điều trị nội trú, đây là chỉ số quan trọng, Khi trẻ bị suy dinh dưỡng cấp nặng (CN/CC <-3SD) tăng nguy cơ biến chứng và tử vong.
- Chỉ số MUAC cho phép nhận định về nguy cơ tử vong liên quan đến tình trạng dinh dưỡng ở trẻ từ 6-59 tháng tuổi.
- Phân loại tình trạng dinh dưỡng:
a. Cân nặng theo tuổi:
Hiện nay, WHO đề nghị lấy điểm ngưỡng ở dưới 2 độ lệch chuẩn (-2SD) so với quần thể tham chiếu để coi là nhẹ cân. Từ đó có thể chia thêm các mức độ sau đây:
- Từ -2SD đến -3SD : Thiếu dinh dưỡng độ I (vừa)
- Từ -3SD đến -4SD : Thiếu dinh dưỡng độ II (nặng)
- Dưới -4SD : Thiếu dinh dưỡng độ III (rất nặng)
b. Chiều cao theo tuổi:
Chiều cao theo tuổi thấp phản ánh tình trạng thiếu dinh dưỡng kéo dài hoặc thuộc về quá khứ, làm cho đứa trẻ bị còi (stunting). Thường lấy điểm ngưỡng ở -2SD (thể vừa) và -3SD (thể nặng) so với quần thể tham chiếu.
c) Cân nặng theo chiều cao
- Cân nặng theo chiều cao thấp phản ánh tình trạng thiếu dinh dưỡng ở thời kỳ hiện tại, gần đây, làm cho đứa trẻ ngừng lên cân hoặc tụt cân nên bị còm (wasting). Các điểm ngưỡng giống như hai chỉ tiêu trên.
- Khi cả hai chỉ tiêu chiều cao theo tuổi và cân nặng theo chiều cao đều thấp hơn ngưỡng đề nghị, đó là thiếu dinh dưỡng thể phối hợp, đứa trẻ vừa còi vừa còm.
Phân loại của Welcome: Ở các thể nặng người ta dùng để phân biệt Marasmus và kwashiorkor (dựa vào chỉ tiêu cân nặng theo tuổi và phù)
| Cân nặng % so với chuẩn | Phù | |
| Có | Không | |
| 60 - 80% | Kwashiorkor | SDD vừa và nặng |
| < 60% | Marasmus - Kwashiorkor | Marasmus |
Cách phân loại này có ưu điểm: Phân loại được các thể của suy dinh dưỡng nặng.
d. Chỉ số MUAC: Áp dụng cho trẻ từ 6-59 tháng tuổi
- MUAC< 115 mm : SDD cấp nặng
- 115 mm<MUAC <125 mm : SDD cấp mức độ trung bình
- MUAC> 125 mm : Trẻ bình thường
4. TRIỆU CHỨNG LÂM SÀNG
Ở giai đoạn đầu triệu chứng rất nghèo nàn dễ bỏ sót, thường biểu hiện bằng:
Ngừng tăng cân hoặc sụt cân. Lớp mỡ dưới da mỏng dần. Trẻ chậm biết đi, ít hoạt bát. Da xanh dần
Suy dinh dưỡng trung bình ( SDD độ 1):
- Cân nặng/tuổi còn 70-80% ( -2SD đến -3SD)
- Lớp mỡ dưới da mỏng
- Trẻ vẫn thèm ăn và chưa có biểu hiện rối loạn tiêu hoá
Suy dinh dưỡng nặng (SDD độ 2):
- Cân nặng/tuổi còn 60-70% ( -3SD đến -4SD)
- Mất lớp mỡ dưới da bụng, mông, chi
- Rối loạn tiêu hoá từng đợt
- Trẻ biếng ăn
Đến giai đoạn rất nặng, biểu hiện triệu chứng của 3 thể bệnh:
* Thể phů ( Kwashiorkor)
- Trẻ bị suy dinh dưỡng do ăn quá nhiều bột (thừa gluxit, thiếu lipit và đặc biệt thiếu protit trầm trọng. Do mẹ không có sữa, ăn toàn bột và nước cháo hoặc khi mẹ cai sữa trẻ ăn nhiều bột.
- Các triệu chứng gồm:
+ Phù bắt đầu từ mặt và hai chi dưới, sau toàn thân nặng, có thể có cổ chướng, trắng, mềm, ấn lõm.
+ Triệu chứng phù lúc đầu thường làm mẹ dễ nhầm là con mình bụ vì cân chưa giảm, vòng cánh tay bình thường, nhưng trẻ này thường kém chơi, rối loạn tiêu hoá, hay viêm phổi.
+ Rối loạn sắc tố da: cùng với phù, trẻ xuất hiện những nốt đỏ ở bẹn, chi, mông, các nốt này tập chung thành từng mảng đỏ, thâm đen và bong ra, để lại ở dưới lớp da non dễ nhiễm trùng làm da trẻ loang lổ như da rắn.
+ Cân nặng còn 60 – 80 % trọng lượng chuẩn
+ Tình trạng suy dinh dưỡng còn biểu hiện ở các nơi khác như:
+ Tóc thưa, khô, bạc màu, dễ gãy dễ rụng
+ Răng mất bóng, sẫm màu, dễ bị sâu, mọc chậm
+ Mắt khô, sợ ánh sáng, loét giác mạc, dễ đưa đến mù do thiếu vitamin A theo các mức độ.
- XN : Quáng gà
- X1A : Khô kết mạc
- X1B : Vệt Bi tôt
- X2 : khô giác mạc
- X3A : Loét giác mạc < 1/3 diện tích
- X3B : Loét giác mạc >1/3 diện tích
- XS : Sẹo giác mạc
- XF : Khô đáy mắt
+ Xương loãng, thiếu chất vôi, chậm cốt hoá, dễ bị biến dạng xương.
+ Gan thường to, chắc do thoái hoá mỡ, có thể dẫn đến suy gan, một nguyên nhân chính gây tử vong.
+ Cơ tim: Dễ bị suy do thiếu đạm, thiếu máu, thiếu vitamin B1 hoặc do thiếu vitamin K máu và trẻ có thể tử vong đột ngột trong đêm hoặc sau khi truyền dịch quá tải.
+ Ruột: Do thiếu dinh dưỡng, niêm mạc ruột teo dần, mất các nếp nhăn. chức năng hấp thu kém, dễ gây rối loạn tiêu hoá, nhu động ruột giảm, dễ gây chướng bụng.
+ Tuỵ teo dần và giảm men tiêu hoá.
+ Não: Nếu tình trạng SDD nặng và sớm, lúc tế bào não chưa hình thành đầy đủ (quý III của thời kỳ bào thai và 6 tháng đầu sau đẻ) và lúc các dây thần kinh chưa Myeline hoá (trước 3 tuổi) sẽ tác đến sự trưởng thành của não và giảm trí thông minh
* Thể Marasmus:
- Trẻ SDD do bị đói thực sự, thiếu tất cả các chất protid, gluxit, chất béo nặng. Để sống trẻ phải huy động gluxit, chất béo, sau cùng là đạm của cơ thể nên trẻ mất hết mỡ dưới da ở mặt, mông, chi, trẻ gầy đét, mặt hốc hác, mắt trũng, da khô, nhăn nheo như cụ già.
- Cân nặng giảm < 60% trọng lượng chuẩn, không phù. Trẻ cũng có các triệu chứng thiếu vitamin A, D,B1, Vitamin K, B12.... nhưng nhẹ hơn.
- Gan không to, tình trạng thiếu đạm, thiếu máu, thiếu K nhẹ hơn thể phù.
- Trẻ ít bị tiêu chảy hay rối loạn tiêu hoá do đó nếu cho trẻ ăn sớm, đầy đủ và giải quyết nguyên nhân thì trẻ nhanh chóng hồi phục hơn.
- Tiên lượng trước mắt tốt hơn thể phù.
- Cả hai thể Kwashiorkor và Marasmus đều dễ bị mắc các bệnh nhiễm trùng đặc biệt là viêm phổi và tiêu chảy.
* Thể phối hợp:
- Cân nặng còn < 60% so với cân nặng chuẩn
- Có phù.
- Có triệu chứng của cả hai thể trên
5. XÉT NGHIỆM
5.1. Xét nghiệm máu
- Huyết sắc tố giảm, hematocrit giảm
- Protein máu giảm nhẹ ở trẻ Marasmus, nặng ở thể Kwashiorkor.
- Albumin huyết thanh giảm đặc biệt trong thể phù, tỉ lệ A/G đảo ngược
- Chỉ số White head: Acid amin không cần thiết / Acid amin cần thiết: Tăng cao ở thể Kwashiorkor (bình thường 0,8 – 2 )
- Điện giải đồ: K, Na thường giảm, đặc biệt thể Kwashiorkor có Na và K giảm nặng.
- Đường máu giảm.
- Sắt huyết thanh giảm nhiều trong thể Kwashiorkor.
- Trường hợp suy dinh dưỡng nặng có thể có suy giảm chức năng gan.
5.2. Phân:
Cặn dư phân: có biểu hiện của kém hấp thu, có thể tinh bột, sợi cơ, hạt mỡ.
5.3. Dịch tiêu hoá: Độ toan giảm , men tiêu hoá giảm.
5.4. Miễn dịch:
- Miễn dịch tại chỗ giảm, khả năng bảo vệ của cơ thể giảm sút, hệ thống bổ thể cũng giảm sút.
- Miễn dịch dịch thể ( Ig ) giảm.
- Miễn dịch tế bào giảm ; Lympho T giảm.
- Miễn dịch tại chỗ Ig A tiết giảm.
6. ĐIỀU TRỊ
- Suy dinh dưỡng thiếu protein năng lượng thường phối hợp với các bệnh thiếu dinh dưỡng khác như thiếu vitamin A, sắt, kẽm,,,và có hay không có bệnh lý đi kèm như nhiễm khuẩn đường hô hấp, tiêu hóa, dị tật bẩm sinh, hội chứng kém hấp thu ...
- Nguyên tắc điều trị:
- Điều trị bệnh lý đi kèm
- Cung cấp chế độ ăn phù hợp
- Bổ sung vitamin và khoáng chất
6.1. Suy dinh dưỡng thể nhẹ hoặc vừa
- Điều trị tại nhà, tư vấn chế độ ăn và chăm sóc.
- Điều chỉnh chế độ ăn: xây dựng chế độ ăn cân đối theo ô vuông thức ăn. Nếu trẻ còn bú mẹ, khuyên bà mẹ tiếp tục cho trẻ bú và kéo dài từ 18 đến 24 tháng hoặc lâu hơn.
- Phòng và phát hiện sớm các bệnh nhiễm trùng để điểu trị kịp .
- Theo dõi cân nặng để có tư vấn kịp thời.
6.2. Suy dinh dưỡng rất nặng:
Đối với trẻ SDD rất nặng hoặc SDD cấp nặng có biến chứng hay có bệnh lý phối hợp kèm theo thì được điều trị nội trú theo hướng dẫn của WHO.
BỆNH CÒI XƯƠNG DO THIẾU VITAMIN D Ở TRẺ EM
1.ĐẠI CƯƠNG
1.1.Định nghĩa
Còi xương là bệnh loạn dưỡng xương do thiếu vitamin D hay rối loạn chuyển hoá vitamin D dẫn đến xương mềm và dễ gãy. Bệnh còi xương do thiếu
vitamin D gọi là còi xương dinh dưỡng là bệnh phổ biến ở trẻ em (thế giới có 40-50% dân số thiếu vitamin D). Bệnh còi xương dinh dưỡng ảnh hưởng rất lớn đến sự phát triển thể chất của trẻ, làm tăng tần suất mắc các bệnh nhiễm khuẩn đặc biệt là nhiễm khuẩn đường hô hấp.
1.2.Chuyển hoá
- Vitamin D là vitamin tan trong dầu, thực chất là một loại hocmon hay kích thích tố. Vitamin D (D2, D3) được hấp thụ ở ruột non nhờ tác dụng của muối mật, vào máu qua hệ bạch huyết. Trong máu vitamin D được gắn với 1 protein và chuyển đến gan (đó là một globulin). Hay tiền vitamin D (7 Dehydrocholesterol) có nhiều ở lớp malpighi của biều bì da, dưới tác dụng của tia cực tím trong ánh sáng mặt trời (bước sóng 270-300nm) chuyển thành vitamin D3 (cholecalciferol). Các tế bào mỡ vận chuyển Cholecalciferol vào hệ thống tuần hoàn đến gan, và sẽ qua hai giai đoạn chuyển hoá.
- Giai đoạn 1 (tại gan): Cholecalciferol trải qua quá trình chuyển hoá (được OXH ở vị trí C5) và sản sinh ra 25(OH)D3/ 25 (OH)D2 hay 25-hydroxyvitamin D nhờ men 25-hydroxylaza, quá trình này xảy ra tại các microsome của tế bào gan. Kết quả tại tế bào gan, các vitamin D tạo thành calcidiol.
- Giai đoạn 2 (tại thận): 25(OH)D3 được vận chuyển đến thận để hydroxy hoá ở vị trí C1 thành 1α25-hydroxyvitamin D gọi là calcitriol (thường viết tắt là 1,25(OH)2D3) nhờ men 1,α-hydroxylaza của ti lạp thể ở liên bào ống thận. 1,25(OH)2D3 là chất chuyển hoá cuối cùng của vitamin D. Sự tổng hợp 1,25 (OH)2D ở thận được điều hoà chặt chẽ theo cơ chế feedback tuỳ theo nhu cầu của cơ thể về can xi và phospho. Các yếu tố điều hòa bao gồm: nồng độ calcitriol, nồng độ can xi, phospho và nồng độ hormon tuyến cận giáp trong huyết thanh.
1.3.Vai trò
- Tại ruột: 1,25 (OH) 2D kích thích hấp thụ Ca, P, tăng tạo Ca-ATPaza và tăng tổng hợp protein vận chuyển Ca tại diềm bàn chải của tế bào biểu mô ruột.
- Tại xương: Tăng cường tạo khuôn xương bằng cách tăng hoạt tính của
- DNA trong nguyên bào xương. Kích thích vận chuyển và lắng đọng Ca vào khuông xương thông qua việc giữ cân bằng Ca trong máu.
- Điều hoà nồng độ Ca và P máu dưới ảnh hưởng của hocmon cận giáp. Thiếu vitamin D làm giảm hấp thu Ca ở ruột từ thức ăn xuống 40% đến 10,15%.
- Cốt hoá răng: tham gia vào độ chắc cho răng của con người
- Chức năng khác: điều hoà chức năng một số gen, ảnh hưởng đến hệ miễn dịch, phát triển hệ sinh sản và da ở nữ giới.
1.4. Nguồn cung cấp vitamin D
Từ hai nguồn chính. Riêng trẻ sơ sinh có thêm nguồn vitamin D được dự trữ từ thời kỳ bào thai.
- Nguồn vitamin D nội sinh: Do các tiền vitamin D (Dehydrocholesterol) ở trong da, dưới tác dụng của tia cực tím trong ánh sáng mặt trời chuyển thành
vitamin D3 (cholecalciferol). Đây là nguồn cung cấp vitamin D chính của cơ thể (chiếm 80% -90% nhu cầu vitamin D). Nếu cơ thể tiếp xúc đủ với ánh sáng, cơ thể tổng hợp được 400-800 UI D3. Sự tổng hợp vitamin D là 18UI/cm2 da/ngày do vậy chỉ cần tiếp xúc rộng với ánh sáng mặt trời 10-15 phút/ngày là đủ.
- Nguồn vitamin D ngoại sinh: Từ thức ăn
- Vitamin D nguồn gốc động vật (Vitamin D3): có nhiều trong gan cá, trứng sữa.
- 1 lít sữa mẹ có 40UI D3, 1 lít sữa bò có 20 UI D3, 1 quả trứng có 130 UI D3 (lòng đỏ trứng có 20UI D3).
- Vitamin D nguồn gốc thực vật (vitamin D2 ergocalciferol) có nhiều trong các loại nấm (ezgosterol dưới tác dụng của tia cực tím chuyển thành ezgocalciferol). Nấm có 400-500UI vitamin D.
1.5. Nhu cầu vitamin D của cơ thể: phụ thuộc vào tuổi
- Trẻ dưới 15 tuổi: 400UI/ngày.
- Người lớn: 200UI/ngày.
- Phụ nữ có thai hoặc cho con bú tăng thêm 200-300 UI/ngày
2. TRIỆU CHỨNG LÂM SÀNG
2.1. Các biểu hiện ở hệ thần kinh:
- Là triệu chứng xuất hiện sớm, nhất là thể cấp tính. Trẻ ra mồ hôi trộm, ra nhiều ngay cả khi trời mát, buổi đêm, kích thích, khó ngủ hay giật mình, hay bị rụng tóc sau gáy và mụn ngứa ở lưng, ngực
- Đối với còi xương cấp có thể gặp các biểu hiện của hạ Ca máu: thở rít thanh quản, cơn khóc lặng, nôn, nấc khi ăn do hạ Ca máu
2.2.Chậm phát triển vận động: Chậm biết lẫy, bò
2.3.Biểu hiện xương:
- Xương sọ: Trẻ nhỏ có mềm xương sọ (Craniotabez), bờ thóp rộng mềm, thóp lâu liền. Biến dạng xương sọ: bướu trán, chẩm, đỉnh làm cho đầu to ra.
- Răng: biến dạng xương hàm, răng mọc lộn xộn, chậm mọc răng, răng thưa, răng yếu, men răng xấu, dễ sâu răng.
- Xương lồng ngực: Chỗ nối giữa sụn và xương phì đại tạo nên chuỗi hạt sườn. Biến dạng lồng ngực: lồng ngực gà, hình chuông. Rãnh Filatop-Harrison: là rãnh ở phía dưới vú, chạy chếch ra 2 bên. Rãnh này là kết quả của bụng chướng và các xương bị mềm.
- Xương dài: thường biểu hiện muộn hơn. Đầu xương to bè tạo thành vòng cổ tay, cổ chân. Xương chi dưới bị cong tạo thành chữ X,O. Còi xương gây chậm phát triển thể chất biểu hiện bằng chiều cao thấp. Xưong cột sống: gù vẹo.
- Xương xốp mềm, dễ gãy xương khi có sang chấn, đặc biệt là gãy cành tươi. Đau mỏi xương.
- Xương chậu: hẹp
2.4.Cơ và dây chằng:
Lỏng lẻo, giảm trương lực cơ, yếu cơ. Chuột rút khi có hạ can xi máu nặng
2.5. Thiếu máu:
- Khi còi xương nặng, trẻ có thể có thiếu máu sắt, gan lách to (thiếu máu Vonjackch – Hayemluzet).
- Rối loạn chức năng miễn dịch nên trẻ dễ mắc bệnh nhiễm khuẩn.
3. XÉT NGHIỆM LÂM SÀNG
- Giai đoạn 1: 25OH-D trong máu giảm, kết quả làm giảm can xi và phospho máu vẫn bình thường. 1,25 OH2D có thể tăng hoặc không đổi.
- Giai đoạn 2: 25OH-D tiếp tục giảm, PTH tăng hoạt động để duy trì can xi máu ổn định, kết quả là tăng khử khoáng từ xương, bệnh nhân có triệu chứng tăng nhẹ phosphataza kiềm xương, giảm phospho máu và can xi máu bình thường
- Giai đoạn 3: 25OH-D giảm nặng, can xi và phospho máu giảm, Phosphataza kiềm máu tăng, có dấu hiệu phá huỷ xương.
- Nhưng thực tế các xét nghiệm thường làm cho bệnh nhân:
+ Biến đổi sinh hoá máu
- Phosphataza kiềm cao biểu hiện sớm (bình thường 40-140UI).
- Ca máu bình thường hoặc giảm nhẹ.
- Phospho máu có thể thấp <4mg/dl.
- Định lượng 25 OH-D giảm (bình thường 20-40ng/ml) nếu >100ng/ml là ngộ độc vitamin D.
- Điện giải đồ, thăm dò chức năng thận ( BUN và creatinine)khi nghi nghờ do bệnh lý thận.
+ Sinh thiết xương: ít làm nhưng giúp cho chẩn đoán chắc chắn còi xương.
+ PTH có thể tăng
+ Công thức máu: có thiếu máu nhược sắc
+ Khí máu: có thể có biểu hiện của toan chuyển hoá. Dự trữ kiềm giảm Biến đổi trong nước tiểu: can xi niệu giảm. phospho niệu tăng. Acid amin niệu tăng. Ph niệu giảm và bài tiết nhiều NH3 nên nước tiểu có mùi khai hơn bình thường.
+ XQ xương: (xương dài, xương sườn) có thể có biểu hiện của mất Ca xương (loãng xương do mất chất vôi) hay biến dạng xương. Mở rộng và bất
thường ở hành xương (đầu các xương dài), điểm cốt hoá chậm, đường cốt hoá nham nhở, lõm. Có thể thấy dấu vết của các vệt can xương do gãy xương trước đây. Xương lồng ngực: thấy chuỗi hạt sườn hình nút chai.
+ Sinh thiết xương: ít làm nhưng giúp cho chẩn đoán chắc chắn còi xương.
4. NGUYÊN NHÂN
- Nguyên nhân của còi xương là thiếu hụt vitamin D, can xi, phospho.
- Thiếu vitamin D có thể do: thiếu dinh dưỡng, thiếu vitamin D bẩm sinh, thiếu vitamin D thứ phát (kém hấp thu, tăng phân hủy, thiếu men 25 hydroxylase ở gan), suy thận mạn, còi xương phụ thuộc vitamin D type 1, còi xương phụ thuộc vitamin D type 2.
- Thiếu can xi do: chế độ ăn thấp can xi, giảm hấp thu (do bệnh tiên phát hoặc chế độ ăn có nhiều chất ức chế hấp thu canxi).
- Thiếu phospho do: chế độ ăn mất cân đối, thuốc kháng acid có chứa aluminum
- Bệnh lý gây mất can xi, Vitamin D, phospho qua thận. Thường là những bệnh lý bẩm sinh di truyền.
- Còi xương dinh dưỡng là nguyên nhân chủ yếu ở trẻ em. Còi xương này gây ra bởi sự thiếu vitamin D do các nguyên nhân sau.
+ Thiếu ánh sáng mặt trời:
+ Nhà ở chật chội, tập quán kiêng khem quá mức, mặc nhiều quần áo
+ Môi trường và thời tiết: Mùa đông cường độ ánh sáng mặt trời giảm.
+ Vùng núi cao nhiều sương mù, vùng công nghiệp nhiều bụi.
+ Chế độ ăn:
- Thiếu sữa mẹ, nuôi con bằng sữa bò. Trẻ ăn bột quá nhiều: Trong bột có nhiều acid phytic sẽ cản trở sự hấp thụ Ca. Chế độ ăn thiếu dầu mỡ
- Bất dung nạp lactose nên không dùng được sữa và tiêu hoá sữa kém
- Không dùng sản phẩm sữa hay không uống sữa. Người ăn kiêng
- Trẻ nhỏ bú mẹ hoàn toàn dễ bị còi xương nhất là về mùa đông hay con của các bà mẹ bị thiếu vitamin D trong thời kỳ mang thai.
- Bệnh lý đường tiêu hóa và bệnh lý gan mật.
+ Các yếu tố nguy cơ :
- Tuổi: Trẻ từ 6 tháng đến 24 tháng có nguy cơ mắc bệnh cao nhất vì đây là giai đoạn tốc độ xương phát triển nhanh.
- Trẻ đẻ non, thấp cân: do tích luỹ trong thời kỳ bào thai thấp, tốc độ phát triển nhanh.
- Bệnh tật: Bệnh nhiễm khuẩn, rối loạn tiêu hoá kéo dài, viêm gan, tắc mật. Mẹ thiếu vitamin D trong thời kỳ có thai và cho con bú
- Màu da: người da màu dễ mắc còi xương do tình trạng sắc tố của da cũng ảnh hưởng đến sự bức xạ của tia cực tím.
5.CHẨN ĐOÁN
- Chẩn đoán dựa vào hỏi về tiền sử gia đình, tiền sử bệnh tật, chế độ ăn.
- Chẩn đoán xác định: Dựa vào dấu hiệu thần kinh thực vật và phosphataza kiềm tăng
- Các thể lâm sàng:
+ Chia theo mức độ:
- Độ (I – nhẹ): Chủ yếu là triệu chứng thần kinh thực vật, biểu hiện ở xương ít, khỏi không để lại di chứng.
- Độ (II- trung bình): Biểu hiện lâm sàng rõ, toàn trạng bị ảnh hưởng, thiếu máu nhẹ.
- Độ (III-nặng): các biểu hiện ở xương rất nặng, thiếu máu rõ, giảm trương lực cơ.
+ Chia theo thời kỳ:
- Thời kỳ khởi phát. Nổi bật là dấu hiệu thần kinh thực vật, có thể có dấu hiệu mềm xương, phosphataza kiềm tăng.
- Thời kỳ toàn phát: có đủ các triệu chứng lâm sàng và cận lâm sàng
- Thời kỳ hồi phục: hết triệu chứng thần kinh thực vật, Xquang xương có đọng chất vôi, đường cốt hóa rõ, phosphataza kiềm giảm.
- Thời kỳ di chứng: không có triệu chứng thần kinh thực vật, các xét nghiệm bình thường chỉ còn di chứng ở hệ xương.
+ Theo tính chất tiến triển:
- Còi xương cấp: thường gặp trẻ < 6 tháng tuổi, đẻ non. Triệu chứng phát triển nhanh, chủ yếu là triệu chứng thần kinh, mềm xương, phosphataza kiềm tăng cao.
- Bán cấp: tiến triển chậm thường từ 9-12 tháng, có các dấu hiệu quá sản của tổ chức xương (bướu, vòng cổ tay).
- Thể tái phát: chủ yếu dựa vào Xquang.
6.PHÒNG BỆNH VÀ ĐIỀU TRỊ
6.1 Điều trị:
- Mục tiêu của điều trị: mất triệu chứng của bệnh, điều trị nguyên nhân bằng cách tăng cường can xi, phospho và vitamin D trong chế độ ăn.
- Còi xương dinh dưỡng điều trị đơn giản được điều trị bằng bổ sung vitamin D và canxi. Nếu cung cấp đủ can xi và D sớm thì tổn thương xương được hồi phục sau vài ngày đến vài tháng tuỳ mức độ.
- Điều trị cụ thể:
- D2 (ezgocalciferol). D3 (cholecalciferol): 2000 - 5000UI/ngày X 4-6 tuần. sau đó tiếp tục dùng liều dự phòng (400UI/ngày cho trẻ <1 tuổi, 600UI/ngày cho trẻ >1 tuổi- điển hình là được bổ sung dưới dạng multivitamins. Khi có bệnh cấp tính hoặc có nhiễm khuẩn cấp (viêm phổi, tiêu chảy) có thể dùng 10.000UI/ngày x 10 ngày. Trong quá trình điều trị cần chú ý phát hiện các dấu hiệu ngộ độc vitamin D.
- Điều trị phối hợp: phải đảm bảo trẻ được cung cấp chế độ đầy đủ và cân đối can xi, phospho. Cho thêm các vitamin khác. Cung cấp muối Ca 500mg/ngày với trẻ sơ sinh và trẻ nhỏ, 1-2 g/ngày với trẻ lớn.
-Chế độ ăn đủ dinh dưỡng, đặc biệt là dầu, mỡ, sữa và các chế phẩm của sữa.
6.2.Phòng bệnh:
- Giáo dục cha mẹ về các yếu tố nguy cơ và cách phòng chống. Giáo dục cách nuôi con hợp lý, chọn thực phẩm giàu can xi, D.
- Bổ sung cho bà mẹ mang thai vitamin D 1000UI/ngày từ tháng thứ 7 hoặc uống 100.000UI-200.000UI 1 lần vào tháng thứ 7 của thai kỳ, có lời khuyên dinh dưỡng hợp lý, ra ngoài trời nhiều.
- Tắm nắng hàng ngày có thể tiến hành từ tuần thứ 2 sau đẻ, chế độ ăn đủ vitamin D, canxi.
- Bổ sung vitamin D: Uống vitamin D, liều 400UI/ngày từ tháng thứ hai cho những trẻ được bú mẹ hoàn toàn do sữa mẹ hàm lượng vitamin D thấp, trẻ đẻ non, suy dinh dưỡng thai, trẻ phát triển nhanh, không có điều kiện tắm nắng, trẻ >1 tuổi nên bổ sung vitamin D liều 600UI/ngày. Vitamin D3 Cholecalciferol (D3), dễ hấp thu hơn vitamin D2 Ergocalciferol (D2).
- Với gia đình có tiền sử bệnh nên chẩn đoán trước sinh, có lời khuyên di truyền.
6.3. Hai quan điểm về cách sử dụng vitamin D:
- Nguyên nhân của còi xương là do thiếu vitamin D, việc điều trị chủ yếu uống vitamin D kết hợp với canxi.
- Quan điểm 1: Dùng một liều cao tức thì: 200.000-400.000UI dựa trên cơ sở Vitamin D sẽ dự trữ trong các mô của cơ thể, sau đó được giải phóng dần theo nhu cầu của cơ thể. Nếu trẻ không được chăm sóc chu đáo hay không có điều kiện tiếp cận dịch vụ y tế, nên dùng liều cao cách nhau một thời gian. Từ 6- 18 tháng cứ 6 tháng uống 1 liều 200.000UI. Từ 18-60 tháng dùng liều duy nhất vào đầu mỗi mùa đông trong năm.
- Quan điểm 2: dùng liều sinh lý hàng ngày để đảm bảo an toàn, tránh ngộ độc. Nếu trẻ được chăm sóc chu đáo thì dùng vitamin D liều hàng ngày là tốt nhất
BÉO PHÌ Ở TRẺ EM
1. ĐẠI CƯƠNG
Béo phì ở trẻ em có ý nghĩa sức khoẻ cộng đồng vì nó liên quan đến sức khoẻ, bệnh tật, tử vong của trẻ em tuổi trưởng thành.
Béo phì và thừa cân đang tăng lên đến mức báo động tại khắp các miền trên thế giới, đặc biệt tại các nước đang phát triển. Trước đây béo phì rất hiếm gặp, nhưng ngày nay khá phổ biến nhất là các nước phát triển như Mỹ (15% trẻ 12-19 tuổi bị béo phì).
Việt Nam (2007) tại TP Hồ Chí Minh thừa cân là 20,5% và béo phì là 16,3%, và tỷ lệ giữa thừa cân/béo phì tương đương giữa các vùng có kinh tế khá 38,9% và kinh tế nghèo 35,9%. Tỷ lệ trẻ có thừa cân trong gia đình có cả hai cha mẹ bị thừa cân là 1,87 lần và 2,59 lần ở trường hợp cả hai cha mẹ bị béo phì so với trẻ bị béo phì trong gia đình bình thường.
Việt Nam hiện nay phải đối đầu kép đó là tình trạng suy dinh dưỡng vẫn còn cao và tỷ lệ béo phì gia tăng ở các vùng đô thị hóa.
2. ĐỊNH NGHĨA: WHO định nghĩa thừa cân béo phì như sau:
- Thừa cân: là tình trạng cân nặng vượt quá cân nặng “nên có” so với chiều cao.
- Béo phì: là tình trạng bệnh lý đặc trưng bởi sự tích luỹ mỡ thái quá và không bình thường một cách cục bộ hay toàn thể tới mức ảnh hưởng xấu đến sức khoẻ.
- Đánh giá béo phì không chỉ tính đến cân nặng mà còn quan tâm đến tỷ lệ mỡ của cơ thể.
- Béo phì được coi là bệnh vì nó chính là yếu tố nguy cơ mắc bệnh mạn tính không lây và là yếu tố nguy cơ tử vong.
3. PHƯƠNG PHÁP ĐÁNH GIÁ THỪA CÂN BÉO PHÌ
- Dựa vào chỉ số cân nặng, chiều cao, độ dày lớp mỡ dưới da, sự phân bố mỡ trong cơ thể.
- Cân nặng/tuổi > 3SD (trẻ <5 tuổi)
- Chỉ số cân nặng/chiều cao >2Z-score hoặc 2SD.
- Zscore = (kích thước đo được - số trung bình của quần thể tham chiếu)/ Độ lệch chuẩn của quần thể tham chiếu
- Đánh giá béo phì có thể dựa vào cân nặng/chiều cao (CN/CC) tăng ít nhất trên 20% so với bình thường hoặc % mỡ của cơ thể > 25% ở trẻ nam và 32% ở trẻ nữ (tỷ lệ mỡ chỉ đo ở trẻ >10 tuổi).
- BMI: chỉ số khối cơ thể BMI được tính theo giới và tuổi của trẻ. Chỉ số BMI ≥ 85 percentile là thừa cân. Béo phì xác định khi BMI theo tuổi và giới của trẻ ≥95percentile, hoặc BMI ≥ 85 percentile cộng thêm bề dày lớp mỡ dưới da cơ tam đầu và vùng dưới xương bả vai ≥90percentile.
- BMI = cân nặng (kg)/chiều cao2 (m2)
- Độ dày lớp mỡ dưới da: dùng để ước tính lượng mỡ chung của cơ thể cũng như đặc điểm của sự phân bố mỡ trong cơ thể. Lớp mỡ dưới da của cơ tam đầu dùng để đánh giá mỡ ngoại vi. Lớp mỡ dưới da của vị trí dưới vai để đánhgiá lượng mỡ của phần thân.
4. CƠ CHẾ BỆNH SINH CỦA BÉO PHÌ
- Ở vùng dưới đồi có 2 trung tâm:
- VLH: Ventrolateral nuclear of the hypothalamus là nhân bụng bên của vùng dưới đồi kích thích ăn
- VMH: Ventromethial nuclear of the hypothalamus là nhân bụng giữa của vùng dưới đồi hạn chế ăn.
- Khi nồng độ glucose, Insulin trong huyết thanh tăng, sự căng của dạ dày ruột sau bữa ăn, cùng với bài tiết adrenalin sẽ kích thích trung tâm no của vùng dưới đồi, kích thích lên vỏ não dẫn đến ức chế việc ăn.
- Ngoài ra các yếu tố như xã hội, văn hoá, môi trường, dân tộc cũng ảnh hưởng đến vỏ não, điều khiển việc ăn uống. Thường trẻ béo phì đều háu ăn và ăn nhiều hơn trẻ bình thường.
5. PHÂN LOẠI BÉO PHÌ
Có nhiều cách phân loại
5.1. Phân loại theo cơ chế bệnh sinh: béo phì đơn thuần là loại béo phì không có nguyên nhân rõ ràng và béo phì bệnh lý (có các vấn đề bệnh lý rõ rệt).
5.2. Phân loại theo tuổi xuất hiện:
- Béo phì xuất hiện trước 5 tuổi
- Béo phì xuất hiện sau 5 tuổi
Hoặc
- Béo phì xuất hiện ở tuổi nhỏ
- Béo phì xuất hiện ở người lớn
5.3. Phân loại theo hình thái mô mỡ, vị trí, giải phẫu:
- Béo bụng: hay còn gọi phì hình quả táo, là nguy cơ bệnh tim mạch, tiểu đường, cao huyết áp, rối loạn mỡ máu.
- Béo thân, béo đùi: gọi là béo phì hình quả lê, loại này thường gặp ở béo bệnh lý.
5.4. Phân loại mức độ:
- Trẻ < 9 tuổi: (theo chỉ số Cân nặng/chiều cao- W/H)
- 2SD <W/H < + 3SD : béo phì độ 1
- 3SD <W/H < + 4SD : béo phì độ 2
- W/H > +4SD : béo phì độ 3
- Trẻ > 9 tuổi:
- 85 th <BMI <95th: béo phì nhẹ
- BMI > 95 th : béo phì trung bình và nặng
6. NGUYÊN NHÂN
60-80% béo phì là do nguyên nhân dinh dưỡng, bên cạnh đó có thể do các rối loạn chuyển hoá của cơ thể thông qua vai trò của hệ thần kinh, tuyến nội tiết như tuyến yên, thượng thận, giáp trạng và tuỵ nhưng chỉ chiếm tỷ lệ rất nhỏ.
6.1. Nguyên nhân của béo phì đơn thuần:
- Béo phì đơn thuần hay còn gọi béo ngoại sinh, rất hay gặp trong lâm sàng và ở cả cộng đồng. Nguyên nhân của béo phì đơn thuần rất phức tạp, là hậu quả của nhiều yếu tố kết hợp (sự tương tác giữa di truyền và môi trường).
- Nguyên nhân chủ yếu là do thay đổi cân bằng năng lượng: năng lượng ăn vào > năng lượng tiêu hao dẫn đến hậu quả tích luỹ mỡ.
- Nguyên nhân và cơ chế bệnh sinh của béo phì được chia như sau:
- Thói quen ăn uống
- Những thức ăn có quá nhiều chất béo như đồ ăn nhanh, nước uống công nghiệp, thức ăn này nhiều calo hơn lượng cần thiết sử dụng để tăng trưởng. Thay đổi hành vi ăn uống của trẻ như ăn kể cả khi không đói, ăn khi đang xem TV hoặc làm việc khác.
- Gen di truyền:
- Rối loạn nội tiết và gen chỉ chiếm số lượng nhỏ trong trẻ em bị béo phì. Béo phì cũng có tính chất di truyền rõ rệt trong gia đình. Tình trạng kinh tế xã hội: ở gia đình có thu nhập thấp, cha mẹ thất nghiệp thấy có năng lượng đưa vào cơ thể nhiều hơn so với mức năng lượng tiêu hao cho các hoạt động và vận động.
- Giảm hoạt động thể lực: ít lao động kể cả lao động chân tay và trí óc.
- Thuốc:
- Béo phì còn có thể gây ra do tác dụng của thuốc hay bệnh nội tiết, nhưng tỷ lệ này rất rất thấp, đó là do sự mất cân bằng hocmon trong cơ thể, gây ra thay đổi bất thường quá trình dự trữ mỡ và chất béo trong cơ thể.
- Điều hoà nhu cầu năng lượng (NL): cân nặng ổn định là do có sự điều hoà giữa NL ăn vào và NL tiêu hao nhờ các cơ chế:
- Điều hoà thần kinh: trung tâm cân bằng NL ở vùng dưới đồi kiểm soát việc ăn uống, cơ chế dạ dày rỗng co bóp gây cảm giác đói. Mô mỡ bài tiết ra leptin, các thụ cảm của leptin ở vùng dưới đồi. Nồng độ của leptin được điều hoà bởi đói, ăn, nồng độ Insulin, glucocorticoid và các yếu tố khác. Các nghiên cứu đều thấy rằng hầu hết người béo kháng với leptin hơn là giảm leptin.
- Điều hoà thể dịch: lượng Insulin tăng hoặc Glucose máu giảm gây cảm giác đói.
- Điều hoà nhiệt: nhiệt độ môi trường liên quan đến cảm giác thèm ăn và do đó ảnh hưởng đến lượng thức ăn ăn vào.
- Ngủ ít: là nguy cơ cao ở trẻ thừa cân < 5 tuổi. Nguyên nhân chưa rõ
- SDD thể thấp còi: trẻ khi cân nặng lúc sinh và lúc 1 tuổi thấp thì về sau mỡ có khuynh hướng tập trung ở bụng. Popkin 1996 thấy có mối liên quan giữa tình trạng thấp còi và thừa cân ở trẻ 3-6 tuổi, 7-9 tuổi tại 4 quốc gia.
6.2. Béo phì do nguyên nhân nội tiết:
| Nội tiết | Các đầu mối chẩn đoán |
| - Suy giáp - Cường năng tuyến thượng thận - Cường insulin nguyên phát - Giả nhược cận giáp - Bệnh lý vùng dưới đồi mắc phải |
- Tăng TSH, tăng T4 - Test ức chế dexamethasone bất thường, tăng cortisol tự do trong nước tiểu 24 giờ - Tăng insulin huyết thanh, tăng C-peptid - Hạ can xi máu, tăng phospate máu, tăng PTH - U vùng dưới đồi, nhiễm trùng, chấn thương, sang thương mạch máu |
| Di truyền | Các đặc trưng kèm theo |
|
- Prader-Wili - Laurence Moon/Barddet- - Altrom - Borjeson-Eorssman Lehmann - Cohen |
- Béo phì, thèm ăn vô độ, chậm phát triển tâm thần, nhược năng tuyến sinh dục, lé. - Béo phì, chậm phát triển tâm thần, bệnh lý võng mạc sắc tố, nhược năng tuyến sinh dục, liệt 2 chi dưới co thắt. - Béo phì, viêm võng mạc sắc tố, điếc, tiểu đường. - Béo phì, chậm phát triển tâm thần, nhược năng sinh dục, giảm chuyển hóa, động kinh. - Béo phì kiểu bụng, chậm phát triển tâm thần, nhược cơ, nhược năng sinh dục. - Lùn, không phân biệt giới tính, các bất thường tim, cổ có màng (webbed neck), béo phì, kiểu gen 45,X |
| - Loạn dưỡng mô mỡ (lipodystrophy) có tính gia đình - Beckwith-Wiedemann - Soto‟s - Weaver - Ruvalca |
- Phì đại cơ, dạng to đầu chi, gan to, đề kháng insulin, tăng triglyceride máu, chậm phát triển tâm thần. - Khổng lồ, lồi mắt, lưỡi to, các tạng to. - Não khổng lồ, tăng trưởng quá phát, nhược cơ, chậm phát triển tâm thần vận động. - Hội chứng tăng trưởng quá phát ở trẻ nhỏ, xương trưởng thành nhanh, vẻ mặt bất thường - Chậm phát triển tâm thần, đầu nhỏ, bất thường khung xương, nhược năng sinh dục, cận thị. |
7. QUY TRÌNH KHÁM VÀ ĐÁNH GIÁ BỆNH NHÂN BÉO PHÌ

Chú thích : CC/T : Chiều cao/tuổi ; CN/CC : Cân nặng/chiều cao
8. HẬU QUẢ CỦA BÉO PHÌ VÀ THỪA CÂN Ở TRẺ EM
- Hầu hết các hậu quả lâu dài của trẻ béo phì là dai dẳng cho đến khi thanh niên (70% béo phì trẻ em tồn tại đến người lớn), là loại béo phì khó điều trị, ảnh hưởng nhiều đến sức khỏe. Béo phì ở trẻ em nếu không phòng ngừa, điều trị sớm sẽ trở thành gánh nặng cho xã hội và y tế.
- Người lớn béo phì có tiền sử từ nhỏ, có nguy cơ mắc các bệnh (Cao huyết áp, tai biến mạch não, tăng cholesterol dẫn tới nhồi máu cơ tim, tiểu đường, mắc các bệnh xương khớp. Có nguy cơ cao mắc một số bệnh ung thư, giảm tuổi thọ ở người lớn.
- Tỷ lệ mắc bệnh tăng, Ảnh hưởng tâm lý xã hội.
- Biến chứng gan và dạ dày
- Các biến chứng liên quan đến giải phẫu: Bệnh Blount (một xương dị dạng do phát triển quá mạnh xương chày); dễ bị tổn thương do va chạm như bong gân đầu gối, mắt cá chân.
- Biến chứng khác: Ngừng thở khi ngủ, bệnh não là bệnh hiếm gặp liên quan đến tăng áp lực nội sọ não đòi hỏi đến bác sĩ ngay.
9. ĐIỀU TRỊ BÉO PHÌ Ở TRẺ EM
9.1. Mục tiêu điều trị: để cho trẻ có một cân nặng và sức khoẻ lý tưởng bằng cách là làm chậm tăng cân hoặc ngừng tăng cân.
- Kiểm soát và duy trì cân nặng lý tưởng theo chiều cao
- Bảo đảm trẻ tăng trưởng tốt theo lứa tuổi
- Giảm nguy cơ biến chứng do béo phì
9.2. Nguyên tắc:
- Trẻ em là cơ thể đang phát triển vì vậy điều trị béo phì ở trẻ em không đặt ra vấn đề giảm cân, mà là giảm tốc tăng cân hay tránh tăng cân thêm để đảm bảo sự phát triển chiều cao của trẻ. Cho phép trẻ vẫn tiếp tục tăng trưởng từ từ cùng với cân nặng qua thời gian, điều này có thể kéo dài 1 đến 2 năm hoặc hơn phụ thuộc vào tuổi, cân nặng và cách phát triển của trẻ
- Do đó điều trị béo phì trẻ em gồm 3 vấn đề chính là:
- Điều chỉnh chế độ ăn: nhằm giảm năng lượng ăn vào.
- Tăng cường hoạt động thể lực: nhằm tăng năng lượng tiêu hao.
- Đảm bảo cung cấp đủ vitamin và khoáng chất theo lứa tuổi
9.3. Các biện pháp cụ thể:
a. Xây dựng chế độ ăn hợp lý:
- Những điều nên làm:
- Xây dựng thực đơn khẩu phần ăn cân đối, hợp lý. Phối hợp nhiều loại thức ăn trong một bữa, khẩu phần ăn vẫn phải đủ các chất dinh dưỡng.
- Nên uống sữa không đường, trẻ lớn nên uống sữa gầy.
- Hạn chế các món quay, xào. Hạn chế mỡ không quá 25-30% tổng năng lượng.
- Nên ăn đều đặn các bữa, tránh bỏ bữa.
- Không đẻ trẻ quá đói (vì nếu trẻ bị đói, trẻ bị đói trẻ sẽ ăn nhiều hơn vào các bữa sau làm mỡ tích lũy nhanh hơn).
- Nên ăn nhiều vào buổi sáng, giảm ăn về buổi chiều và tối.
- Nên ăn nhiều rau xanh, hoa quả ít ngọt.
- Giảm bớt gạo thay bằng khoai, ngô là những thức ăn cơ bản giàu chất xơ. Chọn ngũ cốc hoặc bánh mỳ có ít hoặc không có chất béo.
- Nhai kỹ và cho trẻ ăn chậm, giúp trẻ cảm nhận được no và sẽ ngừng ăn khi no. Nếu ăn quá nhanh thì sẽ ăn nhiều hơn nhu cầu cần thiết.
- Gia đình nên ăn cùng nhau bất cứ lúc nào có thể. Tạo ra thời gian trong bữa ăn là thời gian thoái mái, trao đổi và chia sẻ những việc đã xảy ra trong ngày.
- Chế độ ăn của trẻ phải cân bằng về năng lượng (calo) để giúp cho sự tăng trưởng và phát triển để có cơ thể khỏe mạnh, ăn đa dạng thức ăn. Không ăn thực phẩm ăn nhanh, nếu có thể không quá 1 tuần/lần. Nên kiểm soát cả những bữa ăn bên ngoài ( ví dụ như ăn ở trường học...) để đảm bảo cân bằng
- Những điều không nên làm:
- Hạn chế các loại đường , kẹo,sữa đặc có đường .
- Tránh cho trẻ nhai kẹo cao su làm cho trẻ lúc nào cũng muốn nhai.
- Không nên ăn vào lúc trước khi đi ngủ.
b. Tăng năng lượng tiêu hao cho hoạt động thể lực: Mục tiêu là trẻ tham gia các hoạt động vừa ít nhất trong 60 phút/ngày, ít nhất 3 ngày/tuần.
- Nghiêm cấm trẻ ngồi lâu với các hoạt động tĩnh.
- Uống đủ nước để bù lại lượng nước trẻ mất qua mồ hôi trong quá trình luyện tập.
10. PHÒNG BỆNH
- Trẻ nhỏ được bú mẹ đầy đủ, ăn bổ sung hợp lý sẽ ngăn ngừa được béo phì. NCBSM giảm được 5% nguy cơ béo phì cho mỗi tháng em bé được nuôi thêm bằng sữa mẹ.
- Giáo dục cho trẻ nếp sống lành mạnh, ăn uống hợp lý.
- Hoạt động thể thao đều đặn hàng ngày.
- Xem ti vi hay các hoạt động tĩnh không nên quá 7h/ngày. Tránhvừa ăn vừa xem TV
- Thường xuyên theo dõi cân nặng và chiều cao của trẻ để có thể can thiệp kịp thời tránh dẫn đến béo phì.
CHƯƠNG 7: GAN MẬT
CÁC NGUYÊN NHÂN GÂY VÀNG DA Ứ MẬT Ở TRẺ EM
1. ĐỊNH NGHĨA: Các nguyên nhân gây vàng da ứ mật ở trẻ em
Vàng da ứ mật kéo dài (VDƯM) là hội chứng do nhiều nguyên nhân gây hậu quả rối loạn chuyển hóa, lưu thông hoặc bài tiết dịch mật. Chẩn đoán VDƯM khi Bilirubin toàn phần trên 54mol/l, trong đó Bilirubin trực tiếp chiếm trên 20% Bilirubin toàn phần.
2. NGUYÊN NHÂN GÂY VÀNG DA Ứ MẬT
2.1. Vàng da do nhiễm khuẩn
2.1.1. Vàng da do vi khuẩn
- Giang mai bẩm sinh: suy hô hấp, gan lách to, vàng da, não úng thủy, tổn thương ở da và cơ, khớp, giảm trương lực cơ...
- Lao gan: Thường gặp trong bệnh cảnh lao toàn thể, nặng và cấp tính.
- Nhiễm Toxoplasma: vàng da, gan lách to, ban xuất huyết trên da, não bé hoặc não úng thủy, có điểm vôi hóa trong nhu mô não, viêm não màng não, chậm phát triển...
2.1.2. Vàng da ứ mật do nguyên nhân virus.
- VDƯM do virus viêm gan B: Trẻ nhiễm HBV từ mẹ hoặc qua đường máu. Thường biểu hiện lâm sàng kín đáo, chỉ vàng da ở giai đoạn viêm gan cấp.
- VDƯM do virus viêm gan C: Trẻ nhiễm HCV từ mẹ hoặc qua đường máu. Bệnh diễn biến thầm lặng, thường không có triệu chứng, dễ tiến triển thành viêm gan C mạn tính.
- VDƯM do virus viêm gan D: Virus gây bệnh thuộc họ viroid, phụ thuộc vào sự nhân lên của HBV, chỉ gây bệnh khi đồng nhiễm HBV. Ít lây truyền dọc, chủ yếu qua đường máu, tình dục. Xét nghiệm anti-HDV, HDVAg, HDV ARN.
- VDƯM do HEV: Virus viêm gan E có 4 genome, lây truyền qua đường phân- miệng, nước và thức ăn nhiễm bẩn, đặc biệt các thức ăn chế biến từ thịt lợn.
- VDƯM do HGV: Virus lây truyền theo đường máu, hay gặp đồng nhiễm cùng HIV.
- VDƯM do Cytomegalo virus: Virus gây bệnh thuộc nhóm Herpes, có nhân DNA. Nhiễm CMV bẩm sinh gây thiếu máu, tổn thương gan, tổn thương hệ thần kinh TW, vôi hóa quanh não thất, chậm phát triển... Nhiễm CMV mắc phải gây sốt, vàng da, gan lách to, viêm phổi kéo dài, tiêu chảy, viêm gan. Chẩn đoán: phân lập virus CMV từ máu, dịch tiết, định lượng nồng độ virus. Điều trị bằng thuốc Ganciclovir.
- VDƯM do Enterovirus: Virus có kích thước nhỏ, nhân có 1 sợi ARN. Ở sơ sinh, bệnh thường khởi phát ở ngày 4-7 vớí biểu hiện sốt, li bì, bỏ bú, cổ chướng, gan lách to, viêm màng não. Thể bệnh nặng có thể gây suy đa tạng, hoại tử gan.
- VDƯM do Herpes simplex: Trẻ lây Herpes trong tử cung hoặc trong cuộc đẻ. Thể hiện bệnh vài ngày sau đẻ với các tổn thương dạng nốt phỏng trên da, mắt, màng nhầy, não, phổi, tổn thương gan nặng, suy đa tạng...
2.1.3. Một số nguyên nhân nhiễm khuẩn khác
- Human Herpes virus 6: Hiếm gặp ở trẻ nhỏ. Trẻ có thể sốt, giảm trương lực cơ, li bì, sốc. Xét nghiệm: tăng AST, ALT, giảm tiểu cầu. Điều trị bằng Ganciclovir.
- Các virus khác: Pravovirus B19 hoặc Reovirus type 3
2.2. Vàng da do nguyên nhân nhiễm độc
- Thuốc: Salicylat, Halothan, Acetaminophen, thuốc điều trị lao, thuốc hạ sốt, giảm đau, thuốc chống ung thư, thuốc kháng động kinh...
- Các kim loại nặng: nhôm, benzen, chì, thủy ngân...
- Một số thực vật: lá cây móc diều, nấm rừng
2.3. Vàng da do rối loạn tổng hợp và bài tiết mật.
- Do bất thường chuyển hóa, vận chuyển, sinh tổng hợp các acid mật (Progressive famifial intrahepatic cholestasis).
- PFIC type 1: Đột biến gen ATP8B1 (18q21-22) gây ứ mật, ngứa, kém hấp thu, tổn thương gan, tụy, chậm lớn, tiêu chảy kéo dài.
- PFCI type 2: Đột biến gen ABCB11 (2q24), gen có chức phận mã hóa BSEP (chất vận chuyển ở màng vi quản mật), giảm vận chuyển acid mật ra khỏi tế bào gan. Có hai thể: Thể PFIC type 2: Tiến triển mạn tính liên tục; Thể BRIC type 2 (benign recurrent intrahepatic cholestasis): ứ mật trong gan lành tính, hay tái phát.
- PFIC type 3: Đột biến gen ABCB4 (7q21) gây thiếu hụt MDR3 (Multi – drug resistance protein 3), một phospholipid vận chuyển phosphatidylcholin qua màng, gây rối loạn vận chuyển và bài tiết ở màng vi quản mật.
- Hội chứng viêm xơ đường mật- da vẩy cá ở trẻ sơ sinh ( Neonatal ichthyosis-sclerosing cholangitis syndrome- NISCH)
- Hội chứng ứ mật- suy thận-co cứng khớp. (Arthrogryposis- renal dysfunction- cholestasis syndrome-ARC)
- Hội chứng Aagenaes ( LCS- lymphedema cholestasis syndrome): Vàng da ứ mật, phù bạch huyết hai chi dưới, cholesterol và GGT thấp dù bilirrubin trực tiếp tăng. Bệnh nhân thường suy gan sớm.
- Các bệnh thiếu hụt enzym gây rối loạn sinh tổng hợp acid mật: Các bất thường trong sinh tổng hợp acid mật như thiếu 3-Oxo-4steroid 5beta– reductase, 3beta- Hydroxy 5C27steroid dehydrogenase...
- Thiếu hụt chất vận chuyển acid mật: Thiếu acyltransferase, cơ chất vận chuyển acid mật gây tăng nồng độ acid mật trong máu, chậm lớn, ngứa, rối loạn đông máu. Bệnh có tính chất gia đình và đáp ứng tốt với điều trị bằng UDCA.
2.4. Nguyên nhân gây vàng da do rối loạn chuyển hóa.
- Tyrosinaemia: Bệnh di truyền lặn do thiếu fumaryl acetoacetate hydrolase (FAH), gây ứ đọng fumaryl acetoacetate, maleyacetoaetate, succinylacetoacetate, succinylacetone...gây độc cho gan, ống lượn gần và rối loạn chuyển hóa porphyrin. Biểu hiện lâm sàng trước 6 tháng tuổi với triệu chứng: Suy gan, rối loạn đông máu nặng, tăng men gan, vàng da, tăng Tyrosin, phenylalanine, methionine, AFP. Chẩn đoán xác định nếu có succinyl acetone trong nước tiểu. Điều trị: bổ sung NTBC (2-C2 - nitro - 4 -trifloromethybenzoyl) - 1,3 –cyclohexanedione
- Bệnh lý ty thể gây rối loạn chuỗi hô hấp tế bào: Bệnh có thể biểu hiện từ sơ sinh hoặc diễn biến kín đáo rồi đột ngột bùng phát với triệu chứng vàng da, tăng bilirubin, rối loạn đông máu, tăng transaminase, hạ đường máu, tăng lactat, kèm theo các triệu chứng ngoài gan như li bì, giảm trương lực cơ, bỏ bú, nôn trớ, bệnh cơ tim giãn, bệnh ống thận....Dịch não tủy: protein tăng cao, tỷ số lactate dịch não tủy/máu tăng. MRI não có biểu hiện bất thường.
- Bệnh lý thiếu hụt citrin: Bệnh rối loạn chuyển hóa, do đột biến gen SLC25A13 (7q21.3) gây giảm citrin và argininosuccinate synthetase (ASS) của chu trình ure. Có hai thể lâm sàng: thể NICCD (neonatal intrahepatic cholestasis cause by citrin deficiency) ở trẻ nhỏ với các biểu hiện vàng da ứ mật, chậm lớn, suy gan...Thể CTLN2 ở người lớn với triệu chứng thần kinh cấp tính, suy gan nặng. Chẩn đoán xác định khi bệnh nhân mang đồng hợp tử hoặc dị hợp tử kép đột biến gen SLC25A13. Điều trị bằng chế độ ăn, hạn chế carbonhydrat và điều trị hỗ trợ, tỷ lệ ổn định cao.
- Bệnh Wilson: Bệnh di truyền lặn, do đột biến gen ATP7B (13q14.3) gây thiếu P-type ATPase gây hậu quả lắng đọng đồng ở não, gan, đáy mắt, thận...Chẩn đoán dựa vào các triệu chứng: Đồng niệu 24 giờ > 100mcg/24h ( >1,6 mcmol/24h), đồng trong tổ chức gan khô: >250mcg/g ( bình thường <50mcg/g), đồng tự do trong máu > 25 mcg/l (bình thường<10mcg/l), Ceruloplamin<200mg/L (20mg/dL). Điều trị: Penicillamin hoặc Trientine phối hợp kẽm acetat hoặc kẽm sunfrit, bổ sung thêm vitamin B6, vitamin E. Hạn chế các thức ăn chứa nhiều đồng như sò, các loại hạt, chocolat, nấm, phủ tạng động vật.
- Thiếu Anpha 1 antitrypsin: A1AT thuộc nhóm chất ức chế proteinas (proteinase inhibitor - PI), có vai trò ức chế các enzym thủy phân protein, tham gia vào chức năng tiêu hóa, thực bào, quá trình viêm cấp và viêm mạn...Các triệu chứng của bệnh: vàng da ứ mật, gan lách to, bệnh phổi mạn tính ở người lớn..., định lượng anpha 1 antitrypsin trong máu thấp < 1mg/l. Điều trị triệu trứng.
2.5. Viêm da ứ mật do nguyên nhân mạch máu.
Hội chứng Budd Chiary: tắc tĩnh mạch gan gây đau bụng, cổ chướng, gan to, vàng da, tăng men gan. Chụp CT hoặc MRI mạch gan có thể thấy các bất thường: hẹp tĩnh mạch gan, thiểu sản tĩnh mạch trên gan...Cần phân biệt với viêm màng tim co thắt (hội chứng Pick).
2.6. Vàng da do bệnh tự miễn.
Viêm gan tự miễn đơn độc hoặc kết hợp các bệnh hệ thống là hậu quả của các rối loạn về miễn dịch, các yếu tố miễn dịch khi chống lại các yếu tố ngoại lai, đồng thời cũng gây tổn thương các tế bào của chính cơ thể mình. Chẩn đoán xác định dựa vào tình trạng tăng gamaglobulin, giảm nồng độ bổ thể (C3, C4) và sự có mặt của các tự kháng thể. Điều trị: các thuốc ức chế miễn dịch Corticoid, azthioprine, mycophenolate đơn độc hoặc phối hợp. Những trường hợp không đáp ứng thuốc có thể cân nhắc sử dụng Cyclosporine A, Tacrolimus.
2.7. Vàng da ứ mật do nguyên nhân tắc nghẽn.
- Teo mật bẩm sinh: Trẻ teo mật thường vàng da tăng dần từ sau sinh, phân bạc mầu sớm và liên tục, gan lách to. Chẩn đoán dựa vào siêu âm, chụp SPECT, sinh thiết gan...Điều trị: phẫu thuật nối rốn gan-hỗng tràng theo phương pháp Kasai.
- Hội chứng Alagille: Bệnh gây ra do đột biến gen Jagged-1. Bộ mặt điển hình: vàng da, đầu hình củ hành, trán rộng, cằm nhọn, hai mắt xa nhau. Thường kèm nhiều dị tật: tim bẩm sinh, đốt sống hình cánh bướm, nứt đốt sống, bệnh thận...
2.8. Vàng da ứ mật do một số nguyên nhân khác.
Neonatal haemochromatosis, Haemophagocytic lymphohistiocytosis-HLH, Vàng da xơ gan ở trẻ em Indian Bắc Mỹ.
3. TIẾP CẬN TRẺ VÀNG DA


TEO ĐƯỜNG MẬT BẨM SINH
1. KHÁI NIỆM
Teo đường mật bẩm sinh là bệnh lý hiếm gặp của gan và đường mật, đặc trưng bởi sự gián đoạn hoặc thiếu hụt của hệ thống đường mật ngoài gan, dẫn
đến cản trở dòng chảy của mật. Tần xuất gặp ở 1/8 000- 14 000 trẻ sinh sống, châu Á có tỷ lệ mắc bệnh cao.
2. NGUYÊN NHÂN GÂY BỆNH
Có nhiều giả thiết gây về nguyên nhân gây bệnh như sự không thông nòng trở lại của đường mật, sự bất thường của thai kỳ hay hậu quả của độc chất hoặc virus.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Bệnh xuất hiện với triệu chứng vàng da ứ mật tăng dần, phân bạc màu sớm và liên tục, gan lách to. Các triệu chứng suy gan, cổ chướng, tuần hoàn bàng hệ, phù....có thể gặp ở bệnh nhân teo đường mật đến muộn.
3.2. Cận lâm sàng.
- Các xét nghiệm sinh hóa: Tăng bilirubin, chủ yếu là bilirubin trực tiếp, tăng phosphatase kiềm và transaminase. Suy chức năng gan ở các trường hợp nặng: Giảm tỷ lệ prothrombin, thời gian prothrombin kéo dài bất thường, giảm protid và albumin máu.
- Siêu âm gan- mật có chuẩn bị: xét nghiệm có giá trị chẩn đoán cao. Bệnh nhân cần nhịn bú ít nhất 3 giờ trước siêu âm. Đánh giá đường kính và chiều dài túi mật tại 3 thời điểm: khi đói, sau bú 15 phút và sau bú 1 giờ, dấu hiệu TC sign (triangular cord sign). Các bệnh nhân teo mật bẩm sinh thường có một trong các biểu hiện siêu âm bất thường: không thấy túi mật trên siêu âm, túi mật nhỏ- không thay đổi kích thước sau bữa ăn, túi mật có hình dáng hoặc thành túi mật bất thường, dấu hiệu TC ( triangular cord sign) trên 3mm.
- Một số các xét nghiệm khác:
- Chụp gan mật bằng đồng vị phóng xạ Tc 99m, do tắc mật nên chất phóng xạ tuy được hấp thu vào gan nhưng không được bài tiết xuống ruột.
- Chụp cộng hưởng từ và chụp CT đường mật
- Sinh thiết gan chẩn đoán
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định:
Dựa vào các triệu chứng: vàng da ứ mật kéo dài, phân bạc màu liên tục, siêu âm có túi mật bất thường, dấu hiệu TC sign >3mm.
4.2. Chẩn đoán phân biệt:
Cần phân biệt với các nguyên nhân gây vàng da ứ mật khác như viêm gan, vàng da do rối loạn chuyển hóa...
4.3. Phân loại: Phân loại của Karrer và Lyli (1993)
- Loại 1: teo toàn bộ đường mật ngoài gan
- Loại 2: teo ống gan chung, túi mật và ống mật chủ vẫn có nòng
- Loại 3: teo phần cuối đường mật ngoài gan, đoạn trên giãn
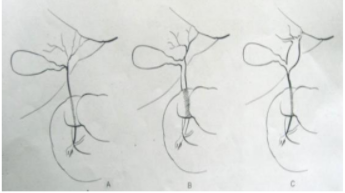
5. ĐIỀU TRỊ
Phẫu thuật nối rốn gan và hỗng tràng theo phương pháp Kasai có cải tiến là phương pháp điều trị duy nhất nhằm dẫn lưu một phần dịch mật. Bệnh nhân cần được phẫu thuật càng sớm càng tốt.
6. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT.
6.1. Điều trị sau phẫu thuật
- Nhịn ăn nuôi dưỡng tĩnh mạch tới khi trẻ có phân vàng hoặc xanh sau mổ. Tùy tính chất và màu phân để điều chỉnh khẩu phần ăn hàng ngày.
- Dùng kháng sinh phòng nhiễm trùng đường mật sớm ngay sau mổ, trong 6 tháng đầu sau mổ với Cotrimoxazol liều dự phòng.
- Ursodeoxycholic (UDCA): sử dụng kéo dài trong 18-24 tháng hoặc tới khi trẻ hết ứ mật với liều 15-30 mg/kg/24h.
- Bổ sung các vitamin tan trong dầu A, D, E, K hàng ngày.
- Sử dụng sữa có đạm thủy phân, có các chuỗi acid béo chuỗi ngắn và trung bình .
6.2. Các biến chứng sớm
- Bục miệng nối.
- Chảy dịch ổ bụng nhiều và kéo dài
- Rối loạn điện giải, hạ Natri máu là biến chứng nặng và khó hồi phục.
- Viêm đường mật là biến chứng hay gặp cả trong giai đoạn sớm và muộn sau mổ. Bệnh nhân sốt cao, bụng chướng, phân bạc màu, tăng bạch cầu, tăng bilirrubin máu, tăng transaminase. Viêm đường mật có thể làm ứ trệ việc dẫn lưu mật. Nếu tái phát nhiều lần có thể làm tiến triển nhanh hơn tình trạng xơ gan, suy gan. Cần điều trị bằng kháng sinh phổ rộng, nhạy cảm với vi khuẩn Gram âm bằng đường tĩnh mạch.
6.3. Các biến chứng muộn
- Tăng áp lực tĩnh mạch cửa.
Biến chứng thường gặp ở các bệnh nhân teo mật bẩm sinh, kể cả khi trẻ sau mổ bài tiết mật tốt, hết vàng da. Cần kiểm tra định kỳ bằng siêu âm Doppler gan và hệ tĩnh mạch cửa, đánh giá số lượng tiểu cầu. Khi đã có triệu chứng tăng áp lực tĩnh mạch cửa cần nội soi thực quản dạ dày 6 tháng - 1 năm/lần để đánh giá và điều trị phòng dự phòng xuất huyết tiêu hóa.
- Điều trị dự phòng tiên phát xuất huyết tiêu hóa do tăng áp lực tĩnh mạch cửa khi giãn tĩnh mạch thực quản > độ II bằng propranolon liều 0,5-1mg/kg/24. Lưu ý kiểm tra điện tâm đồ, siêu âm tim, đường máu trước chỉ định và định kỳ khi khám lại. Theo dõi mạch bệnh nhân hàng ngày trong thời gian điều trị.
- Điều trị can thiệp nội soi: thắt búi tĩnh mạch, tiêm xơ...nếu giãn tĩnh mạch độ III- IV, nguy cơ xuất huyết tiêu hóa cao.
- Nếu các phương pháp điều trị bảo tồn thất bại cần cân nhắc chỉ định phẫu thuật nối cửa - chủ.
- Suy dinh dưỡng:
- Biến chứng thường gặp trên 50% trẻ teo mật sau phẫu thuật. Cần tư vấn và thiết kế chế độ ăn điều trị phục hồi dinh dưỡng bởi bác sĩ chuyên khoa.
- Suy gan:
- Biến chứng muộn sau mổ, do hậu quả xơ gan tiến triển. Cần kiểm tra định kỳ để phát hiện và điều trị sớm.
- Nếu suy gan không hồi phục, cần cân nhắc chỉ định ghép gan điều trị.
TIẾP CẬN SUY GAN CẤP Ở TRẺ EM
1. ĐẠI CƯƠNG
Suy gan cấp (SGC) ở trẻ em hiếm gặp song thường nặng và có nguy cơ tử vong cao. Các tiến bộ khoa học trong y học gần đây, đặc biệt là lọc máu, phẫu
thuật ghép gan đã đưa lại những cơ hội sống cho các trẻ SGC.
Tổn thương gây SGC có thể thứ phát sau tác động của virus, thuốc, độc tố do các bệnh lý chuyển hóa hoặc các bất thường về miễn dịch. Bệnh cảnh SGC tùy thuộc vào tuổi, đặc điểm của mỗi cá thể. Đặc điểm bệnh học chính của SGC bao gồm hoại tử tế bào và các thành phần trong tiểu thùy gan gây phá hủy cấu trúc bình thường và mất khả năng tái sinh của tế bào gan.
2. ĐỊNH NGHĨA
- SGC xảy ra khi có tình trạng gan bị mất chức năng do các tế bào gan bị tổn thương và chết với số lượng lớn, trong một thời gian ngắn.
- Theo PALFSG (the Pediatric Acute Liver Failure Study Group), có thể xác đinh suy gan cấp ở trẻ em khi có các triệu chứng sau:
- Các xét nghiệm sinh hóa chứng tỏ có tổn thương tế bào gan.
- Không có tiền sử mắc bệnh lý gan mãn tính.
- Rối loạn đông máu không đáp ứng với điều trị bằng Vitamin K.
- INR trên 1,5 nếu người bệnh có hôn mê gan hoặc trên 2 nếu người bệnh không có hôn mê gan.
3. NGUYÊN NHÂN
Nguyên nhân của suy gan cấp thay đổi tùy thuộc tuổi của trẻ. Ở trẻ sơ sinh, suy gan do các bệnh rối loạn chuyển hóa di truyền hoặc nhiễm trùng nặng là nguyên nhân thường gặp trong khi viêm gan virus, bệnh gan tự miễn hay suy gan do thuốc hoặc nhiễm độc thường gặp ở trẻ lớn hơn.
- Nguyên nhân nhiễm khuẩn:
- Nguyên nhân virus: Virus HAV, HCV, HBV, HEV, HGV, Cytomegalovirus, Herpes Simplex virus, EBV, Enterovirus.
- Nguyên nhân vi khuẩn: Tình trạng nhiễm trùng nặng toàn thân, nhiễm trùng đường mật do vi khuẩn Gram âm.
- Nguyên nhân ký sinh trùng: sốt rét, nhiễm sán lá gan, sán máng
- Suy gan do shock và suy đa phủ tạng:
- Thường gặp trong giai đoạn muộn của các trường hợp nhiễm trùng nặng
- Nguyên nhân miễn dịch:
- Suy gan do viêm gan tự miễn, suy gan trong các bệnh hệ thống.
- Suy gan do thuốc hoặc ngộ độc:
- Thuốc: Suy gan do sử dụng hạ sốt giảm đau quá liều là nguyên nhân gây SGC thường gặp nhất ở trẻ em, các thuốc điều trị lao, thuốc kháng viêm không steroid, thuốc chống động kinh, thuốc điều trị ung thư...
- Ngộ độc: Phospho hữu cơ, kim loại nặng, thủy ngân.
- Thực vật: lá móc diều, cây ma hoàng...
- Nấm: họ nấm Amanita chứa độc tố Amatoxin, nấm mốc Aflatoxin
- Bệnh lý rối loạn chuyển hóa: Bệnh Wilson, thiếu hụt anpha1 antitrypsin, tyrosinemia, galactosemia, rối loạn chuyển hóa acid amin, rối loạn chuyển hóa acid béo, rối loạn chuỗi hô hấp tế bào...
- Các bệnh hiếm: Rối loạn chuyển hóa sắt sơ sinh, bệnh lý mô bào...
4. TRIỆU CHỨNG LÂM SÀNG VÀ CẬN LÂM SÀNG
- Các biểu hiện lâm sàng chính
- Vàng da ứ mật do giảm bài tiết bilirubin.
- Xuất huyết da niêm mạc và phủ tạng do thiếu yếu tố đông máu.
- Phù, cổ chướng do suy chức năng tổng hợp protid, albumin.
- Hôn mê gan là giai đoạn cuối của suy gan, thường khó phát hiện ở trẻ sơ sinh và trẻ nhỏ. Ở giai đoạn đầu của bệnh, trẻ nhỏ nôn mửa, bú kém.... Các biểu hiện kích thích, ngủ gà, bất thường giấc ngủ thường biểu hiện ở giai đoạn muộn của bệnh. Ở trẻ lớn có thể gặp triệu chứng kích động, múa vờn, co giật hoặc lơ mơ, ngủ gà, li bì...
Thang điểm đánh giá hôn mê gan ở trẻ em dưới 4 tuổi
| Giai đoạn | Dấu hiệu lâm sàng | Phản xạ | Dấu hiệu thần kinh |
| Sớm ( I và II) | Quấy khóc vô cớ, ngủ không yên giấc, mất tập trung | Tăng |
Không đánh giá được |
| Phát bệnh (III) |
Lơ mơ. Sững sờ Hung hăng bất thường |
Tăng |
Không đánh giá được |
| Muộn |
Hôn mê IVa: đáp ứng với kích thích đau |
Mất phản xạ |
Tư thế mất não (decerebrate) hoặc mất vỏ (decorticate) |
- Triệu chứng cận lâm sàng:
- Tăng Bilirubin, tăng phosphatese kiềm, tăng Glutamyl Transferases.
- Tăng transaminse, trường hợp suy gan nặng transaminase có thể giảm đảo chiều với sự tăng bilirubin kèm theo rối loạn đông máu nặng.
- Rối loạn đông máu: giảm yếu tố V, giảm tỷ lệ Prothombin. Giảm fibrinogene, yếu tố II, VII và X..
- Các xét nghiệm khác: Hạ đường huyết, tăng Amoniac máu, giảm Albumine máu, kiềm hô hấp do nguyên nhân trung tâm. Tăng ure và creatinine máu ở bệnh nhân có hội chứng gan thận. Tăng lactate trong trường hợp suy gan nặng hoặc suy gan do bệnh rối loạn chuyển hóa
4.1. Một số trường hợp cần lưu ý
- Suy gan do tình trạng nhiễm khuẩn nặng thường hay gặp ở trẻ nhỏ.
- Viêm gan do HEV tuy lành tính song có khả năng gây suy gan ở trẻ nhỏ. Nhiễm HSV đặc biệt là HSV typ 6, Enterovirus có thể gây suy gan, suy đa tạng. Ở trẻ sơ sinh, bệnh thường khởi phát ở ngày 4-7 vớí các biểu hiện sốt, li bì, bỏ bú, gan lách to, dịch cổ chướng, rối loạn đông máu nặng.
- Suy gan cấp do viêm gan tự miễn có thể sốt kèm theo huyết tán, thiếu máu, đau khớp kèm tổn thương đa cơ quan. Chẩn đoán dựa vào tăng gama globulin, giảm bổ thể (C3, C4) và sự có mặt của các kháng thể tự miễn: kháng thể kháng nhân, kháng thể kháng cơ trơn, kháng thể kháng tế bào gan thận, kháng thể kháng ty lạp thể.
- Các bệnh nhân nghi ngờ suy gan do thuốc hoặc hóa chất cần được lưu ý khai thác tiền sử ăn uống và dùng thuốc. Xác định nguyên nhân gây ngộ độc, định lượng nồng độ thuốc/ hóa chất nghi ngờ càng sớm càng tốt.
- Bệnh lý tổn thương ty lạp thể gây suy gan cấp và tổn thương đa cơ quan. Bệnh nhân thường chậm phát triển tinh thần vận động, tổn thương đa cơ quan, thường suy đa tạng ở giai đoạn cuối. Kiểm tra khí máu, lactate máu, lactate dịch não tủy, định lượng acid amin máu, acid hữu cơ niệu. Các tổn thương thần kinh có thể phát hiện qua chụp cắt lớp vi tính hoặc cộng hưởng từ. Bằng kính hiển vi điện tử có thể phát hiện các tổn thương ty lạp thể ở bệnh phẩm sinh thiết mô cơ, mô gan.
- Bệnh Wilson (bệnh lý rối loạn chuyển hóa đồng) thường gây viêm gan mạn và xơ gan, chỉ khoảng 3-5% các bệnh nhân Wilson có suy gan tối cấp với rối loạn đông máu nặng nề, kèm theo huyết tán, hôn mê gan. Cần lưu ý chẩn đoán Wilson ở tất cả các bệnh nhân suy gan không rõ nguyên nhân, đặc biệt những trường hợp có huyết tán cấp. Các xét nghiệm cần cho chẩn đoán gồm: định lượng ceruloplasmin, đồng máu, đồng niệu 24h, soi đáy mắt tìm vòng Kayer Fleisher, chụp cộng hưởng từ sọ não để phát hiện sự lắng đọng đồng.
- Rối loạn chuyển hóa acid béo: Bệnh nhân có gan lách to, tăng men gan, rối loạn đông máu, giai đoạn muộn có hôn mê gan. Sinh thiết gan có tổn thương gan dạng thoái hóa mỡ và hoại tử tế bào gan. Xét nghiệm có tăng acetylcarnitines chuỗi trung bình hoặc chuỗi dài.
- Tyrosinemia: Ở trẻ em chủ yếu là thể tăng tyrosine máu type I (tyrosinaemia type I) thường biểu hiện ở trẻ từ 1 đến 6 tháng tuổi với các triệu chứng suy gan cấp, rối loạn đông máu trầm trọng, không tương xứng với sự hủy hoại tế bào gan và tăng men gan, vàng da ứ mật, chậm phát triển cân nặng, nhiễm toan ống thận, hạ đường máu, hội chứng cường insulin. Chẩn đoán dựa trên sự gia tăng tyrosine, phenylalanine, methionine huyết tương, xác định có succinylacetone trong nước tiểu hoặc bằng phân tích enzyme của các nguyên bào sợi ở da (skin fibroblast).
- Galactosemia: Trẻ sơ sinh bị bệnh Galactosemia cổ điển thường có biểu hiện sớm sau khi cho ăn sữa mẹ hoặc sữa công thức với các triệu chứng vàng da vàng mắt, ói mửa, tăng cân chậm, hạ đường huyết, bú kém, trẻ khó chịu, hôn mê, co giật ...Nếu không được điều trị, các triệu chứng muộn có thể xuất hiện như chậm phát triển tinh thần vận động, đục thủy tinh thể, gan lách to, tổn thương não, suy gan, tổn thương thận...Chẩn đoán định lượng Galactose máu và nước tiểu.
- Fructosemia: Bệnh hiếm gặp, các triệu chứng xuất hiện ngay sau khi các thức ăn có chứa fructose, sucrose. Bệnh nhân ngủ nhiều, co giật hoặc kích thích, bỏ bú, nôn, vàng da tiến triển nhanh kèm các triệu chứng suy gan. Xác định chẩn đoán: định lượng Fructose máu, tăng acid uric máu, chẩn đoán xác định nếu thiếu hụt enzyme và tìm đột biến gen.
- Nhiễm sắc tố sắt sơ sinh (neonatal haemochromatosis- NH): Bệnh hiếm gặp, lặp lại ở các trẻ sinh sau trong gia đình với tỷ lệ trên 80%. Trẻ bị NH thường suy gan sớm sau sinh, rối loạn đông máu nặng, nguy cơ tử vong cao nếu không điều trị sớm. Lưu ý về tiền sử bệnh tật trong gia đình và tiền sử sản khoa của người mẹ. Nghi ngờ NH khi trẻ sơ sinh suy gan có feritin tăng cao trên 800 μg/l, tăng AFP kèm biểu hiện của nhiễm sắt tại gan và tổ chức ngoài gan như cơ tim, tuyến thượng thận, tuyến nước bọt...Trẻ sơ sinh tử vong do suy gan không rõ nguyên nhân nếu nghi ngờ NH cần được chẩn đoán xác định tình trạng nhiễm sắt từ các bệnh phẩm sinh thiết gan, lách, thận, cơ tim, tủy xương... để có thể tư vấn cho gia đình ở những lần sinh sau.
5. CÁC YẾU TỐ GÂY SUY GAN VÀ HÔN MÊ GAN NẶNG HƠN
Xuất huyết tiêu hóa, giảm thể tích tuần hoàn, mất Kali, hạ đường máu, các thuốc an thần, thuốc gây mê... tình trạng tăng ure máu, nhiễm khuẩn, chế độ ăn giàu protein, táo bón.
CHƯƠNG 8: THẬN TIẾT NIỆU
TIẾP CẬN CHẨN ĐOÁN PROTEIN NIỆU
1. ĐẠI CƯƠNG
Tỉ lệ xuất hiện protein niệu từ 1.5% đến 15% số trẻ em được xét nghiệm sàng lọc nước tiểu bằng que thử.
Có mối tương quan giữa protein niệu và tiến triển của bệnh thận.
Protein niệu có thể xuất hiện khi trẻ bị sốt, mất nước, stress mà không liên quan đến bệnh thận.
2.CHẨN ĐOÁN PROTEIN NIỆU
- Thử bằng que thử : ≥ 1
- Sulfosalicylic acid test : ≥ 1
- Protein: creatinine ration (g/mmol)
- Trẻ > 2 tuổi : > 0.02
- Trẻ 6 tháng – 2 tuổi : > 0.06
- Protein niệu 24 giờ
- g/ngày/1.73m2: >0.15
- mg/m2/giờ : > 4
3. NGUYÊN NHÂN CỦA PROTEIN NIỆU
| Protein niệu nhất thời | Protein niệu thường xuyên | |
| Bệnh cầu thận | Bệnh ống thận | |
|
Protein niệu tư thế Protein niệu không liên quan đến tư thế bệnh nhân
|
Bệnh cầu thận tiên phát - Mất nước - HC thận hư bẩm sinh |
Di truyền |
| - Không rõ nguyên nhân | Bệnh cầu thận thứ phát - Viêm cầu thận sau nhiễm khuẩn - Viêm thận lupus - Bệnh thận IgA - Scholein Henoch - HC Alport - Viêm gan B - Viêm gan C - HIV - Amyloid - HC huyết tán ure máu cao - Bệnh thận do đái tháo đường - Cao huyết áp - Luồng trào ngược bàng quang niệu quản - Tổn thương cầu thận |
Mắc phải - Viêm thận bể thận - Viêm thận kẽ - Tổn thương thận cấp - Lạm dụng thuốc giảm đau - Thuốc (penicillamine) - Kim loại nặng (chì, đồng, thủy ngân) - Vitamin D |
4. PHƯƠNG PHÁP TIẾP CẬN CHẨN ĐOÁN PROTEIN NIỆU
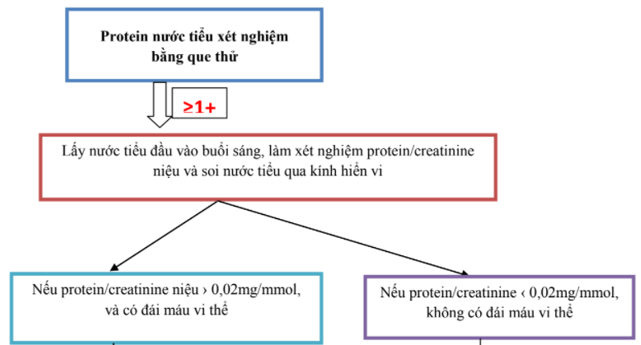
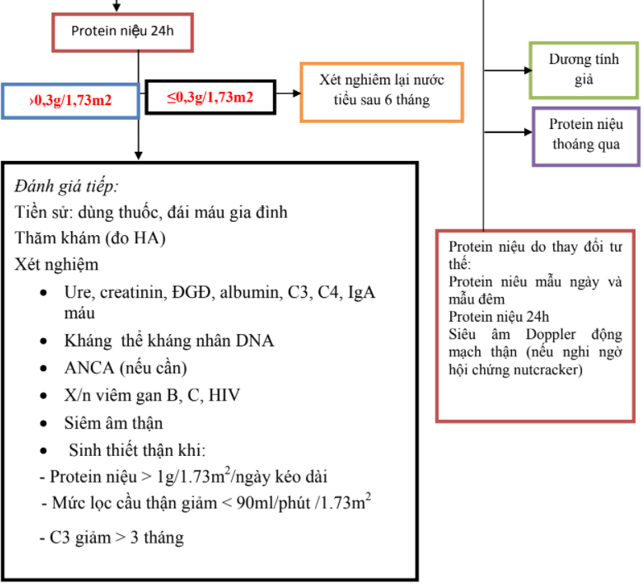
TIẾP CẬN CHẨN ĐOÁN ĐÁI MÁU
1. ĐỊNH NGHĨA ĐÁI MÁU
- Soi nước tiểu tươi lấy giữa dòng có 5 hồng cầu/ml
- Có >3 hồng cầu trong mẫu quay ly tâm 10 ml nước tiểu tươi lấy giữa dòng .
- Đái máu chia làm hai loại đái máu đại thể và đái máu vi thể. Đái máu đại thể hay là đái máu nhìn thấy bằng mắt thường. Đái máu vi thể thường phát hiện thấy thông qua xét nghiệm sàng lọc thường quy.
2. CHẨN ĐOÁN ĐÁI MÁU
2.1. Chẩn đoán xác định đái máu
2.1.1.Que thử nước tiểu
- Hemoglobin peroxidase hoạt động chuyển đổi chromogen tetramethylbenzidine không kết hợp trong que thử thành dạng oxidized, kết quả
sẽ cho mầu xanh lá cây.
- Đây là một xét nghiệm rất nhạy cảm và có thể phát hiện 1 lượng rất nhỏ như là 150mcg/L hemoglobin tự do.
- Kết quả âm tính giả và dương tính giả khi dùng que thử là rất ít gặp.
- Nguyên nhân gây dương tính giả.
- Hemoglobin niệu.
- Myoglobin niệu.
- Sự hiện diện của các tác nhân oxy hóa trong nước tiểu (hypochlorite và peroxidases của vi khuẩn kết hợp với nhiễm trùng đường tiết niệu.
- Nguyên nhân gây âm tính giả.
- Sự xuất hiện một khối lượng lớn các chất khử.
- Tỷ trọng nước tiểu tăng
2.1.2. Chẩn đoán phân biệt
Trẻ đái máu có thể có nước tiểu mầu đỏ hoặc mầu nâu sẫm hoặc mầu coca cola do đó cần chẩn đoán phân biệt với.
- Nước tiểu có mầu vàng hoặc mầu nước cam.
- Tỷ trọng nước tiểu bình thường.
- Do thuốc (rifampicin, warfarin, pyridium).
- Mầu nâu sẫm hoặc mầu đen.
- Sắc tố mật.
- Methe hemoglobin.
- Alanin.
- Thuốc nhuận tràng.
- Thuốc (thymol, resorcinol).
- Mầu đỏ hoặc mầu hồng.
- Đái huyết sắc tố.
- Myoglobin niệu.
- Porphyrins.
- Nhiều urate trong nước tiểu (mầu hồng nhạt).
- Một số thức ăn (củ cải đường, quả mâm xôi, thuoocs nhuộm màu đỏ).
- Một số thuốc (chloroquine, desferoxamine, benzene, phenolphtalein, phenazopypyridine).
2.2. Soi nước tiểu dưới kính hiển vi.
- Soi nước tiểu tươi để lắng cặn là rất quan trọng để chẩn đoán và đánh giá mức độ đái máu.
- Soi nước tiểu dưới kính hiển vi có thể cho kết quả âm tính giả khi nước tiểu có tỷ trọng thấp hoặc PH niệu kiềm.
3. CHẨN ĐOÁN NGUYÊN NHÂN ĐÁI MÁU
- Đái máu có thể có nguồn gốc từ cầu thận, ống thận và khoảng gian bào hoặc đường tiết niệu (bao gồm niệu quản, bàng quàng, niệu đạo).
- Xác định được nguyên nhân đái máu là tại cầu thận hay ngoài cầu thận là rất quan trọng:
- Đái máu do nguyên nhân cầu thận > 30% hồng cầu biến dạng.
- Đái máu do nguyên nhân không phải cầu thận > 90 – 95% hồng cầu không thay đổi hình dáng.
| Tại cầu thận | Ngoài cầu thận |
| Đái máu lành tính có tính chất gia đình (Bệnh mỏng màng đáy) Đái máu lành tính không có tính chất gia đình Viêm cầu thận cấp sau nhiễm trùng Viêm cầu thận tăng sinh màng Viêm cầu thận tiến triển nhanh Bệnh thận IgA Viêm thận Scholein Henoch Viêm thận Lupus Viêm mao mạch họai tử Hội chứng huyết tán ure máu cao Hội chứng Alport Tắc mạch thận Viêm thận kẽ Nang thận |
Nhiễm trùng tiết niệu Tăng can xi niệu Sỏi thận Chấn thương Do tập thể dục Rối loạn đông máu Dị tật mạch máu Hội chứng Nutcracker Khối u ác tính U nguyên bào thận Ung thư tế bào thận Ung thư bang quang Kinh nguyệt Factitlous |
4. CÁC BƯỚC TIẾP CẬN CHẨN ĐOÁN ĐÁI MÁU
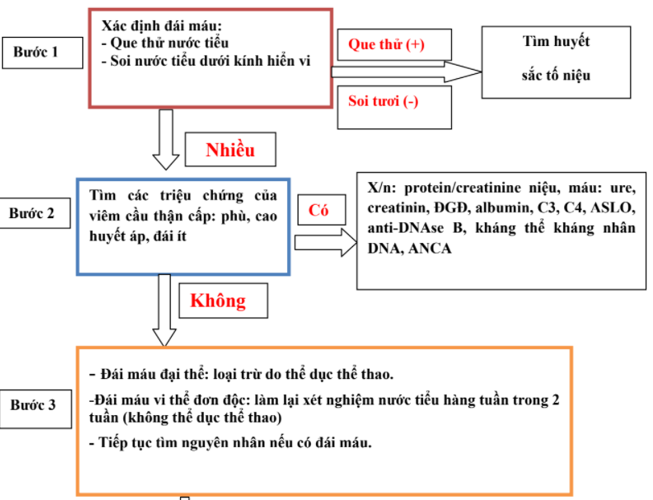
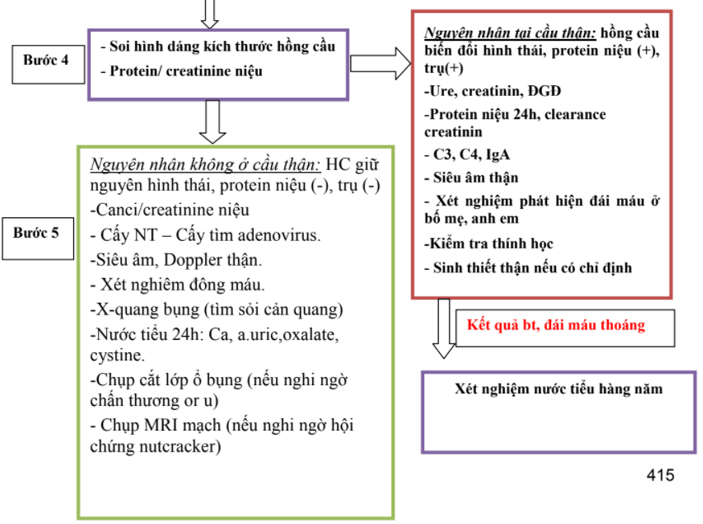
5. CHỈ ĐỊNH SINH THIẾT THẬN
- Protein niệu > 1g/1.73 m2/ngày
- Bổ thể C3 thấp kéo dài trên 3 tháng.
- Mức lọc cầu thận giảm < 80ml/phút/1.73m2.
- Viêm thận lupus, viêm thân scholein henoch.
- Tiền sử gia đình có bệnh thận nghi ngờ hội chứng Alport.
- Đái máu đại thể tái phát mà không rõ nguyên nhân.
- Đái máu do cầu thận mà gia đình thiết tha muốn biết nguyên nhân và tiên lượng của bệnh mặc dù protein niệu không cao.
NHIỄM TRÙNG ĐƯỜNG TIỂU (NTĐT)
Nhiễm trùng đường tiểu (NTĐT) là một bệnh nhiễm trùng thường gặp, xuất hiện khi vi khuẩn gây bệnh đi vào niệu đạo và nhân lên trong đường tiểu hoặc do vi khuẩn từ máu đến thận và đường tiết niệu. Dòng chảy của nước tiểu là một lực cơ học giúp tống xuất vi khuẩn.
2. DỊCH TỄ
Nhiễm khuẩn đường tiểu đứng hàng thứ 3 sau nhiễm khuẩn hô hấp và nhiễm khuẩn tiêu hoá. Nữ thường dễ mắc NTĐT hơn nam. NTĐT xảy ra ở khoảng 5% trẻ em gái và 1-2% ở trẻ em trai. Tỉ lệ mắc NTĐT ở trẻ sơ sinh vào khoảng 0,1-1% và tăng cao đến 10% ở trẻ sơ sinh nhẹ cân.
3. NGUYÊN NHÂN VÀ YÊU TỐ NGUY CƠ
3.1. Nguyên nhân
- Vi khuẩn: Escherichia coli (E. coli) gây nên 90% trường hợp NTĐT. Các vi khuẩn khác gây NTĐT bao gồm Proteus, Klebsiella...Proteus có thể gây sỏi.
- Virus, nấm...
3.2. Yếu tố nguy cơ:
- Thủ thuật thông tiểu cũng là yếu tố nguy cơ gây bệnh. Nếu ống thông lưu càng lâu ngày thì nguy cơ mắc bệnh càng cao.
- Vệ sinh không đúng cách
- Các yếu tố nguy cơ khác gồm:
- Tắt nghẽn đường ra của bàng quang do sỏi.
- Rối loạn chức năng bàng quang ví dụ chấn thương cột sống, bàng quang thần kinh...
- Những dị tật đường tiết niệu như trào ngược bàng quang niệu quản... hẹp niệu đạo do bẩm sinh hoặc do chấn thương.
- Suy giảm miễn dịch.
- Đái tháo đường.
- Hẹp bao quy đầu.
- Sỏi thận.
- Bất động lâu ngày (chấn thương, bại liệt).
- Uống ít nước.
- Táo bón.
- Một số người có E.Colivới tuýp 1 Fimbria tạo điều kiện cho vi khuẩn dễ bám vào tế bào lót bề mặt đường tiểu gây nên NTĐT tái diễn.
4. PHÂN LOẠI NHIỄM TRÙNG ĐƯỜNG TIỂU
- Nhiễm trùng đường tiểu được phân thành:
- Nhiễm trùng đường tiểu dưới(còn gọi là viêm bàng quang)
- Nhiễm trùng đường tiểu trên (còn gọi là viêm thận-bể thận cấp) có thể do nhiễm trùng ngược dòng từ bàng quang lên hoặc do từ dòng máu.
- NTĐT không triệu chứng: không có triệu chứng lâm sàng, bạch cầu niệu âm tính, cấy nước tiểu 2 lần đều thấy vi khuẩn niệu dương tính.
- Một số tác giả phân thành NTĐT tiên phát (không có dị tật tiết niệu) và NTĐT thứ phát (có dị tật tiết niệu kèm theo).
5. TRIỆU CHỨNG
- Triệu chứng NTĐT ở trẻ sơ sinh:
- Trẻ có thể sốt hoặc hạ nhiệt độ.
- Trẻ bị vàng da, có thể gặp gan, lách to.
- Rối loạn tiêu hoá: nôn, bú kém hoặc bỏ bú, ỉa lỏng...
- Triệu chứng NTĐT ở trẻ bú mẹ:
- Dấu hiệu nhiễm trùng: Sốt cao, rét run hoặc sốt kéo dài không rõ nguyên nhân.
- Rối loạn tiểu tiện: đái buốt, đái dắt, bí đái, tiểu máu đôi khi tiểu đục...
- Rối loạn tiêu hoá: nôn, ỉa lỏng, bú kém...
- Chậm tăng cân.
- Triệu chứng NTĐT ở trẻ lớn:
- Dấu hiệu nhiễm trùng: Sốt cao, rét run.
- Rối loạn tiểu tiện: đái buốt, đái dắt, bí đái, tiểu máu đôi khi tiểu đục hoặc có mùi bất thường...
- Đau thắt lưng hoặc đau bên mạn sườn hoặc đau vùng bụng dưới.
6. XÉT NGHIỆM CHẨN ĐOÁN:
- Que thử nước tiểu nhanh có thể là một test sàng lọc.
- Các xét nghiệm đủ để chẩn đoán là:
+ Tế bào niệu: bạch cầu > 10 / mm3 ở trẻ nam và > 30/mm3 ở trẻ nữ (bằng phương pháp soi tươi Webb- Stansfeld ) hoặc xuất hiện trên 10 bạch cầu
trên một vi trường rất giá trị cho chẩn đoán NTĐT.
+ BC niệu trên xét nghiệm que thử tổng phân tích nước tiểu có thể sử dụng để phát hiện BC niệu. Để chẩn đoán NTĐT thì sự kết hợp giữa test
esterase BC và nitrite có thể cho độ nhạy tới 78.7% và độ đặc hiệu tới 98.3%.
+ Cấy nước tiểu giữa dòng: xuất hiện > 105 khuẩn lạc/1 ml. Ngoài ra có thể dùng phương pháp lấy nước tiểu bằng thông tiểu (> 104 khuẩn lạc/1 ml) hoặc chọc bàng quang trên xương mu (> 103 khuẩn lạc/1 ml).
- Thu thập nước tiểu giữa dòng: Mẫu nước tiểu phải được giữ ở nhiệt độ 40C, rửa bộ phận sinh dục trẻ và tay người hứng nước tiểu khi lấy nước tiểu. Phương pháp này được sử dụng nhiều nhất trong thực hành lâm sàng.
- Thu thập nước tiểu bằng phương pháp chọc trên xương mu: thường được tiến hành khi không thực hiện được phương pháp cấy giữa dòng như trẻ bị nhiễm trùng vùng bộ phận sinh dục..., một số trường hợp cần xác định chẩn đoán một cách chính xác ví dụ nghiên cứu.. Dụng cụ: Kim 21-25G, xi lanh 5- ml, kem giảm đau EMLA, găng vô trùng, máy siêu âm xách tay. Kỹ thuật: Bôi một lượng nhỏ kem EMLA lên vùng da 2-3 cm ở vùng đường giữa. Đợi khoảng 30 phút. Giữ trẻ tư thế cố định, không vận động. Sát trùng da vùng chọc. Chọc kim qua da khoảng 1 khoát ngón tay ở vùng da trên xương mu. Đưa vào chậm và hút liên tục. Thường hút được nước tiểu ở độ sâu khoảng 2-3 cm.
- Các xét nghiệm hỗ trợ chẩn đoán:
+ Chẩn đoán hình ảnh:
- Siêu âm được chỉ định ở mọi trẻ bị NTĐT để phát hiện dị tật.
- Chụp bàng quang ngược dòng khi: NTĐT có sốt ở trẻ < 2 tuổi nếu gia đình có tiền sử có người bị luồng trào ngược bàng quang niệu quản, NTĐT trên tái phát lần 2, siêu âm có bất thường hoặc xạ hình có bất thường gợi ý có luồng trào ngược bàng quang niệu quản.Thời gian tốt nhất cho chụp bàng quang ngược dòng là 2-6 tuần sau khi bị nhiễm trùng.
- Chụp xạ hình thận: khi có bất thường nhu mô trên siêu âm (nhu mô thận mỏng, gợi ý thận giảm sản hoặc loạn sản), luồng trào ngược bàng quang niệu quản mức độ nặng, trước chụp bàng quang ngược dòng nếu NTĐT có sốt và tuổi > 2 tuổi, NTĐT tái phát.
+ Công thức máu, CRP, procalcitonin: xác định mức độ nhiễm trùng. Một vài dấu ấn sinh học được chỉ định trong NTĐT trên như procalcitonin máu tăng liên quan tới tổn thương nhu mô thận ở trẻ có NTĐT có sốt tuy nhiên phương pháp này hiện tại không được làm thường quy do giá thành xét nghiệm.
+ Động niệu học: nếu NTĐT điều trị ổn định mà vẫn còn dấu hiệu rối loạn tiểu tiện.
7. CHẨN ĐOÁN
- Phân biệt giữa nhiễm trùng đường tiểu cao và nhiễm trùng đường tiểu thấp đôi khi gặp khó khăn:
- NTĐT cao: có biểu hiện nhiễm trùng rõ như sốt cao thậm chí rét run, đau vùng lưng nếu trẻ lớn...có thể có hoặc không có rối loạn tiểu tiện và sốt cao > 38,5 độ C, CRP > 40 mg/l, BC máu > 15000/mm3 hoặc NTĐT có thể không sốt ở trẻ nhỏ.
- NTĐT thấp: có biểu hiện rối loạn tiểu tiện như tiểu buốt, tiểu dắt, bí tiểu, tiểu máu...và sốt < 38,5 độ hoặc không sốt, CRP <40 mg/l, BC máu < 15000/mm3.
- Một số tác giả trước đây phân biệt giữa NTĐT tiên phát và NTĐT thứ phát:
- NTĐT tiên phát: gồm các triệu chứng lâm sàng mô tả trên và không có dị tật đường tiết niệu.
- NTĐT thứ phát: gồm các triệu chứng lâm sàng mô tả trên và có dị tật đường tiết niệu.
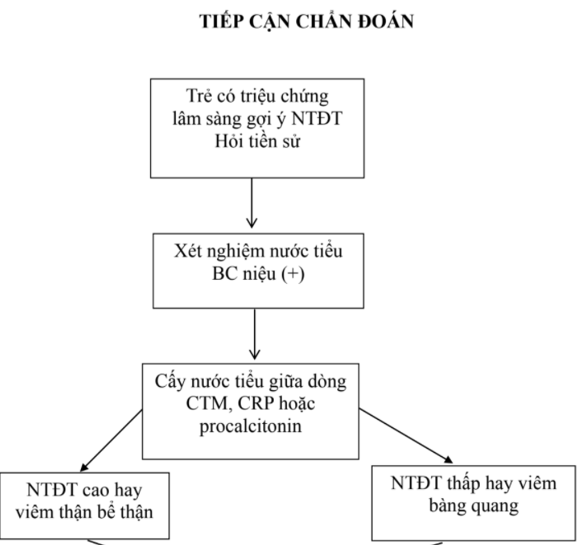
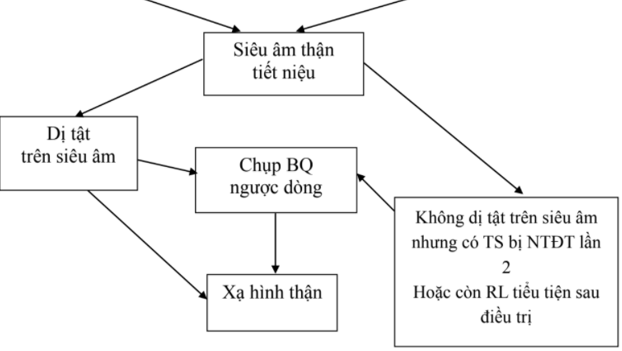
8. ĐIỀU TRỊ
8.1.Điều trị nội khoa:
- Nhiễm trùng đường tiểu trên (viêm thận bể thận):
- Trẻ dưới 1 tuổi: Nhập viện, điều trị kháng sinh tĩnh mạch > 3 ngày, hết sốt điều trị kháng sinh đường uống 11 ngày (tổng cộng 14 ngày). Cần thiết theo dõi để chắc chắn trẻ hồi phục hoàn toàn.
- Kháng sinh cephalosporin thế hệ 3 kết hợp aminoglycosid ví dụ: Ceftriaxon 50 mg / kg / ngày (tĩnh mạch chậm) hoặc Cefotaxim: 100-150 mg /kg / ngày chia mỗi 8 giờ + amikacin 15 mg/kg/ngày (tiêm bắp). Tiêm cho đến khi hết sốt thì dừng kháng sinh tiêm chuyển sang kháng sinh cùng nhóm dạng uống hoặc theo kháng sinh đồ cho đủ 14 ngày. Aminoglycosid không dùng lâu do nhóm này độc với thận, thường chỉ dùng 3 ngày trong NTĐT không có dị tật thận tiết niệu.
- NTĐT do bất thường giải phẫu hoặc có biến chứng tạo ổ mủ sâu cần phải phẫu thuật.
- NTĐT tái diễn (trên 2 lần NTĐT trong một năm) hoặc NTĐT có dị tật thận tiết niệu có thể điều trị kéo dài đến 6 tháng đôi khi đến cả 2 năm với kháng sinh lựa chọn là trimethoprim 2 mg/kg/ngày không quá 80 mg/ngày (tối) hoặc nitrofurantoin liều 2 mg/kg/ngày không quá 50 mg/ngày (tối).
- Nhiễm trùng đường tiểu dưới (viêm bàng quang):
- Do virus: chỉ điều trị vitamin C, kháng histamin, uống nhiều nước.
- Do vi khuẩn: thường chỉ dùng kháng sinh đường uống là hiệu quả. Kháng sinh uống: (amoxicilin +a.clavulinic)Augmentin 50 mg/kg/ngày chia 2 lần, hoặc Cefuroxim 20 mg/kg/ngày chia 2 lần, hoặc cefixim 8-10 mg/kg/ngày chia làm 2 lần, thời gian 5-7 ngày.Theo dõi tế bào nước tiểu là biện pháp bắt buộc để đánh giá hiệu quả của điều trị.
- Vi khuẩn đường niệu không triệu chứng: Không điều trị. Nghiên cứu thấy trẻ bị BC niệu không triệu chứng không điều trị không có nguy cơ bị viêm thận bể thận, hủy hoại thận.
8.2. Điều trị ngoại khoa:
- Khi có dị dạng: Tắc nghẽn gây ảnh hưởng chức năng thận, luồng trào ngược bàng quang niệu quản ở trẻ >2 tuổi, khi có ổ mủ, áp xe trong thận điều trị kháng sinh không thuyên giảm cần tháo mủ.
- Điều trị mới: Một số nghiên cứu chỉ ra probiotic cũng có vai trò hỗ trợ trong điều trị NTĐT. 100% trẻ bị NTĐT đều thiếu vitamin D nên vitamin D cần được gợi ý cho điều trị NTĐT...
8.3. Điều trị dự phòng kháng sinh:
- Dự phòng: Khuyến cáo cho tất cả các trẻ sau NTĐT lần đầu mà có chỉ định chụp bàng quang ngược dòng cho đến khi được chụp bàng quang.
- Điều trị phòng NTĐT khi trẻ bị: luồng trào ngược BQ-NQ từ độ III trở lên; bệnh đường tiết niệu tắc nghẽn và tiền sử bị NTĐT; NTĐT tái phát (> 2 tuổi).
- Thuốc điều trị phòng chung là: Co-trimoxazole (2 mg/kg TMP 1 lần vào buổi tối); hoặc Nitrofurantoin (1-2 mg/kg/ngày) một lần / ngày vào tối trước ngủ
- Thời gian dự phòng phụ thuộc vào chỉ định: Khi trẻ bị luồng trào ngược BQ-NQ phòng liên tục cho tới khi: Luồng trào ngược tự khỏi hoặc luồng trào ngược được điều trị ngoại khoa.
9. BIẾN CHỨNG
Nếu không được điều trị thích hợp, bệnh có thể gây ra những biến chứng nguy hiểm như:Áp xe quanh thận, Nhiễm trùng huyết, Cao huyết áp, Suy thận cấp, Suy thận mạn
10. PHÒNG BỆNH
- Gìn giữ vệ sinh cá nhân, tránh tắm bồn, thay tã cho trẻ ngay đi ngoài.
- Uống nhiều nước.
- Không được nhịn tiểu.
- Cho trẻ ăn trái cây hay uống vitamin C.
HỘI CHỨNG THẬN HƯ TIÊN PHÁT Ở TRẺ EM
1. ĐẠI CƯƠNG
Tỷ lệ mắc hội chứng thận hư tiên phát 1-3/100.000 trẻ dưới 16 tuổi, 80% trẻ đáp ứng với liệu pháp corticoid. Tỷ lệ mắc nam nhiều hơn nữ (nam/nữ = 3/1)
2. CHẨN ĐOÁN
2.1. Chẩn đoán hội chứng thận hư
| Hội chứng thận hư |
Phù, protein/creatine niệu >0.2 g/mmol, hoặc >40mg/m2/h hoặc 50mg/kg/24giờ, albumin máu giảm < 25 g/l, protid máu < 56 g/l, cholesterol máu tăng > 5,2 mmol/l. |
| Thuyên giảm |
Hết phù, protein/ creatinine < 0,02 g/mmol, hoặc <4mg/ m2/h hoặc 10mg/kg/24 giờ, hoặc que thử nước tiểu âm tính hoặc vết trong 3 ngày liên tiếp. |
| Đáp ứng với corticoid |
Đạt được sự thuyên giảm với liệu trình corticoid đơn thuần. |
| Tái phát | Protein/creatinine >0,2 g/l hoặc que thử nước tiểu lúc sáng sớm ≥ 2+ trong 3 ngày liên tiếp (tái phát phần sinh hóa) và hoặc có giảm albumin máu (tái phát đầy đủ) |
| Tái phát không thường xuyên |
Tái phát sau liệu trình đầu tiên, nhưng < 2 lần trong 6 tháng hoặc < 4 lần trong 1 năm. |
| Tái phát thường xuyên |
Tái phát sau lần đầu tiên, với ≥ 2 lần trong 6 tháng hoặc ≥4 lần trong 1 năm. |
| Phụ thuộc corticoid | Tái phát thường xuyên với 2 lần liên tiếp trong liệu trình corticoid hoặc trong 2 tuần sau khi ngừng thuốc. |
| Kháng corticoid |
Không đạt được sự thuyên giảm sau 6 tuần dùng liệu pháp prednisolon liều cao hàng ngày (60mg/m2/ngày) hoặc sau 4 tuần liều cao cộng 3 |
2.2. Chẩn đoán biến chứng
- Rối loạn thăng bằng nước, điện giải
- Suy thận cấp
- Nhiễm trùng: Viêm phúc mạc do phế cầu, viêm đường hô hấp trên, viêm phổi, viêm mô tế bào.
- Tắc mạch: do tăng đông, giảm thể tích tuần hoàn
- Giảm khối lượng tuần hoàn:
- Rối loạn tăng trưởng: Chậm phát triển chiều cao được ghi nhận do
- Thoát một số hormone qua nước tiểu
- Suy giáp: do thoát protein mang Iod
- SDD do thiếu đạm
3. CHỈ ĐỊNH SINH THIẾT THẬN
- Hội chứng thận hư kháng thuốc .
- Trẻ <1 tuổi
- Trẻ > 10 tuổi nếu hội chứng thận hư kháng thuốc hoặc phụ thuộc.
- Tăng huyết áp.
- Đái máu đại thể hoặc hồng cầu niệu (+++).
- Bổ thể máu giảm.
- Suy thận.
- Tiền sử gia đình suy thận và nghe kém.
4. ĐIỀU TRỊ
4.1. Điều trị đặc hiệu

Sơ đồ điều trị hội chứng thận hư kháng thuốc
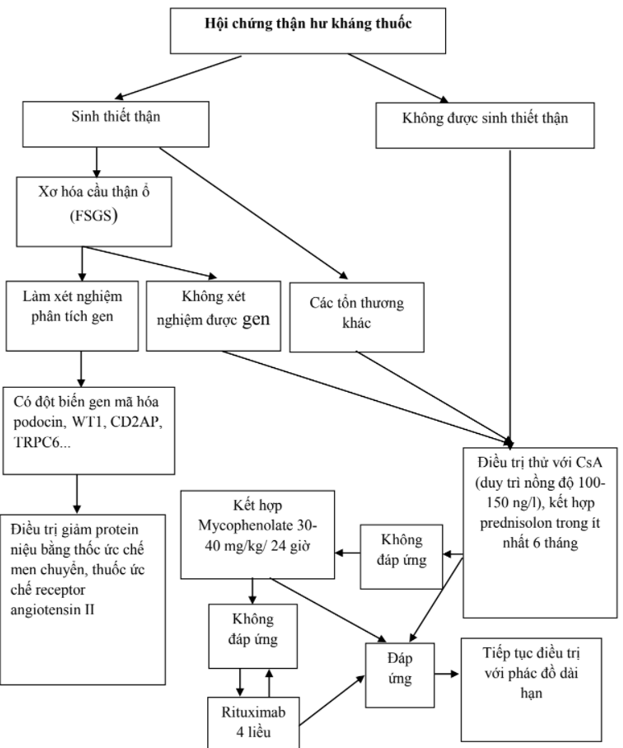
4.2 . Điều trị hỗ trợ
- Chế độ ăn
- Năng lượng bình thường, chất béo thấp, 10- 14% protein, 40- 50% chất béo không bão hòa, 40- 50% glucose.
- Hạn chế muối nếu có phù
- Hạn chế 50% dịch duy trì nếu có phù.
- Yêu cầu protein.
- Không có bằng chứng về việc tăng protein trong khẩu phần ăn đem lại hiệu quả trong điều trị trừ khi bị mất số lượng lớn ảnh hưởng đến sự phát triển của cơ thể.
- Giảm protein niệu
- Thuốc ức chế men chuyển (ACE inhibitor): Bắt đầu liều enalapil 0.1- 1.0 mg/kg ngày mỗi 12h hoặc 24h (tối đa 40mg/ ngày) hoặc captopril 1-2 mg/kg/24 giờ hoặc ramipril 0.05- 0.2 mg/kg/ngày 1 lần (tối đa 10mg).
- Thuốc ức chế receptor Angiontension II: Thêm losartan 0.5- 2.0 mg/kg/ ngày (tối đa 100mg) nếu protein niệu vẫn còn.
- Cân nhắc dùng kháng viêm nonsteroid trên bệnh nhân thận hư kháng thuốc nếu protein niệu vẫn ở mức thận hư và chức năng thận bình thường.
- Phòng hiện tượng tăng đông.
- Tránh giảm thể tích máu.
- Aspirin 3- 5 mg/Kg (tối đa 100mg) hàng ngày khi tiểu cầu >800.000 hoặc chống ngưng tập tiểu cầu như dipyridamole 1- 2 mg/kg (tối đa 100 mg)/8h.
- Heparin hoặc warfarin (nếu có hiện tượng huyết khối).
+Chỉ định dùng heparin: khi bệnh nhân có ít nhất 2 trong 4 tiêu chuẩn:
- Albumin ≤ 20 mg/l
- ATP III ≤ 70%
- Fibrinogen ≥ 6g/l
- D-Dimer ≥ 1000.
- Kiểm soát phù:
+ Truyền albumin 20% liều 1g/kg trong 4h, tiêm furosemide 1-2 mg/kg giữa quá trình truyền và/ hoặc sau truyền albumin
+ Chỉ định truyền albumin trên bệnh nhân hội chứng thận hư có bểu hiện:
- Shock hoặc tiền shock.
- Albumin máu dưới 15g/l.
- Bệnh nhân phù nhiều kéo dài kém đáp ứng với thuốc lợi tiểu.
- Chỉ định dùng lợi tiểu kéo dài trên bệnh nhân phù không thuyên giảm: Kết hợp Furosemide 1-2 mg/kg/ OM hoặc chia 2 lần và Spironolactone 1- 2mg/kg/24 giờ hoặc Bumetanide 25-50 μg/kg (tối đa 3 mg) hàng ngày có thể tăng 8-12h.
- Dùng kháng sinh nếu trẻ có biểu hiện nhiễm trùng
- Tiêm phòng: Vaccin sống giảm độc lực như sởi, quai bị, rubella, varicella, rotavirus nên được chỉ định khi:
- Trẻ dùng Prednisolone <1mg/kg/ ngày (dưới 20mg/ngày) hoặc dưới 20mg/kg cách ngày (dưới 40mg/ngày cách nhật).
- Trẻ ngừng thuốc độc tế bào (cyclophosphamide, chlorambucil) ít nhất 3 tháng.
- Trẻ được ngừng thuốc ức chế miễn dịch khác như (cyclosporine, levamisol, mycopenolate) hơn 1 tháng.
BỆNH LUPUS ĐỎ HỆ THỐNG Ở TRẺ EM
1. ĐỊNH NGHĨA
Lupus ban đỏ hệ thống là bệnh tự miễn mạn tính gây tổn thương đa cơ quan, đặc trưng bởi viêm hệ thống và sự có mặt của kháng thể tự miễn trong máu. Trong đó, tổn thương thận là yếu tố chính quyết định tiên lượng, tử vong.
2. CHẨN ĐOÁN
2.1. Hỏi bệnh
- Các yếu tố khởi phát: nhiễm trùng, stress, thuốc (sulfonamides, isoniazide, hydralazin...)
- Tiền căn: xuất huyết giảm tiểu cầu, thiếu máu tán huyết miễn dịch, các bệnh thận như viêm cầu thận cấp, hội chứng thận hư..., gia đình có ai bệnh lupus?
- Các triệu chứng: sốt, đau cơ, sưng khớp...
2.2. Thăm khám:
Khám toàn diện để đánh giá tổn thương các cơ quan ngoại vi cũng như nội tạng.
2.3. Thực hiện các xét nghiệm
a. Xét nghiệm giúp chẩn đoán
- Công thức máu, VS, CRP, điện di đạm máu.
- ANA, LE cell, C3 C4, VDRL.
- Các tự kháng thể khác: anti-Sm, anti-Ro, anti-dsDNA...
b. Xét nghiệm đánh giá tổn thương các cơ quan: Tùy cơ quan bị tổn thương
- X quang phổi, ECG, Echo tim màu, Điện não đồ, chọc dò tủy sống, soi đáy mắt.
- Chức năng thận, tổng phân tích nước tiểu, cặn lắng nước tiểu.
- Sinh thiết thận: Các trường hợp có tiểu đạm, tiểu máu.
2.4. Chẩn đoán:
Chẩn đoán lupus ban đỏ hệ thống dựa vào tiêu chuẩn phân loại của hội thấp học Mỹ 1982 được xem xét và bổ sung lại năm 1997 .
a. Chẩn đoán Lupus ban đỏ hệ thống: Khi có ít nhất 4 trong 11 triệu chứng sau:
1. Ban cánh bướm: Hồng ban phẳng hoặc gờ trên mặt da, đối xứng hai bên cánh mũi và xương gò má (giống hình cánh bướm).
2. Ban dang đĩa: Mảng hồng ban gờ với thâm nhiễm sắc tố và nốt phỏng; sẹo mất sắt tố trong tổn thương kéo dài.
3. Tăng cảm thụ với ánh sáng: Ban ở mặt khi tiếp xúc ánh nắng (thăm khám hoặc hỏi bệnh sử).
4. Loét miệng: Loét miệng hoặc mủi họng, thường không đau
5. Viêm khớp: tổn thương ≥ 2 khớp ngoại biên, đặc trưng bởi sưng, đỏ, phù nề và tràn dịch khớp
6. Viêm màng phổi, viêm màng tim.
- Viêm màng phổi: Bệnh sử có đau và tiếng cọ màng phổi hoặc tràn dịch màng phổi.
- Viêm màng ngoài tim: Tiếng cọ màng ngoài tim hoặc tràn dịch màng tim không tơ huyết (X-quang, siêu âm, điện tim).
7. Tổn thương thận: Có thể gặp một hoặc nhiều biểu hiện sau:
- Protein niệu dai dẳng > 0,5g/ngày hoặc > (+++) nếu không định lượng được.
- Tế bào niệu: Hồng cầu niệu hoặc bạch cầu niệu (không có dấu hiệu của nhiễm trùng tiết niệu).
- Trụ tế bào: Trụ hồng cầu, trụ hạt, trụ ống thận hay hỗn hợp.
8. Tổn thương thần kinh
- Co giật hoặc
- Rối loạn tâm thần, rối loạn nhận thức, viêm đa dây thần kinh không do các nguyên nhân khác
9. Rối loạn huyết học: Có thể gặp 1 trong các biểu hiện sau
- Thiếu máu huyết tán tăng hồng cầu lưới hoặc
- Giảm bạch cầu < 4.000/mm3 hoặc giảm lymphocyte < 1.500/mm3 hoặc
- Giảm tiểu cầu < 100.000/mm3 không do thuốc
10. Rối loạn miễn dịch: có thể gặp
- Kháng thể Anti-DsDNA dương tính hoặc
- Xuất hiện các tự kháng thể: anti Sm, anti RNP, anti Rh, anti La hoặc
- Kháng thể anti-phospholipid dương tính
- Bất thường kháng thể IgG, IgM anticardiolipin.
- Lupus anticoagulant dương tính.
- Phản ứng giả giang mai (VDRL) dương tính kéo dài > 6 tháng.
11. Kháng thể kháng nhân dương tính (ANA
b. Chẩn đoán viêm thận lupus:
- Khi bệnh nhân được chẩn đoán lupus có một trong các biểu hiện sau:
- Protein niệu ≥0,3 g/ngày/ 1,73m2 hoặc Up/c ≥ 0,02 g/mmol
- Đái máu đại thể hoặc vi thể.
- Mức lọc cầu thận giảm (<90 ml/phút/1,73m2)
- Bệnh nhân có viêm thận + không đủ tiêu chuẩn chẩn đoán Lupus, nhưng sinh thiết thận có lắng đọng đầy đủ các phức hợp miễn dịch (fullhouse) thì vẫn được chẩn đoán viêm thận Lupus.
3. SINH THIẾT THẬN VÀ PHÂN LOẠI MÔ BỆNH HỌC
a. Chỉ định: Tất cả bệnh nhân được chẩn đoán viêm thận Lupus.
b. Phân loại theo sinh thiết:
Phân loại mô bệnh học viêm thận do lupus theo phân loại của hiệp hội thận học quốc tế/hiệp hội mô bệnh học thận năm 2003 gồm 6 nhóm:
- Nhóm I : Tổn thương gian mạch tối thiểu.
- Nhóm II : Viêm cầu thận tăng sinh gian mạch.
- Nhóm III : Viêm cầu thận tăng sinh cục bộ.
- Nhóm IV : Viêm cầu thận tăng sinh lan tỏa.
- Nhóm V : Viêm cầu thận màng.
- Nhóm VI : Xơ thận.
4. ĐIỀU TRỊ
4.1. Biện pháp chung:
Nghỉ ngơi, dùng màn chắn nắng, giáo dục và tư vấn tình trạng bệnh, chủng ngừa, điều trị nhiễm trùng.
4.2. Điều trị tổn thương ngoài thận:
a. Điều trị nhóm triệu chứng ngoại biên: Da niêm, cơ, khớp:
- Thuốc kháng viêm nonsteroid: dùng trong điều trị viêm khớp, đau khớp,đau cơ. Thuốc thường dùng là Ibuprofen (Naproxen R) liều 10-20 mg/kg/ngày chia 2 lần ngày, thời gian dùng có thể 2-3 tháng. Ngoài ra có thể dùng Aspirine. Thuốc kháng viêm nonsteroid nên tránh dùng khi bệnh nhi bị viêm thận.
- Thuốc chống sốt rét (hydroxychloroquine hay chloroquine) điều trị tổn thương da, mệt mỏi, viêm khớp, đau khớp. Liều dùng hydroxychloroquine 7mg/kg/ngày (liều tối đa 200mg) và chloroquine 4mg/kg/ngày. Thời gian dùng mỗi đợt ít nhất là 3 tháng. Chú ý tác dụng phụ lên võng mạc do đó nên khám mắt toàn diện trước khi dùng thuốc và định kỳ mỗi 6 tháng.
- Có thể phối hợp với corticoid liều thấp trong điều trị viêm da, viêm khớp, viêm cơ nếu không đáp ứng với các thuốc điều trị trên. Liều prednisone thấp 0,35-0,5 mg/kg/ngày, thường điều trị đợt đầu tiên là 4 tuần sau đó sẽ giảm liều prednisone.
b. Các biểu hiện ngoài thận nặng hơn:
Có thể đe dọa tính mạng như viêm khớp không đáp ứng với kháng viêm non steroid, viêm não hay tổn thương thần kinh trung ương, viêm đa màng thanh dịch, tổn thương ở phổi, thiếu máu tán huyết: dùng corticoid liều cao, có thể dùng đường uống 2mg/kg/ngày hay thường dùng methylprednisolon truyền tĩnh mạch 1000mg/1,73 m2 DTCT (tối đa1g/liều) 3 ngày và sau đó chuyển sang prednison uống 1 mg/kg/ngày. Thời gian tấn công tùy thuộc vào bệnh cảnh lâm sàng, đáp ứng lâm sàng cũng như xét nghiệm, Thường tấn công 4-6 tuần, sau đó giảm liều.
c. Thuốc độc tế bào:
Cyclophosphomide truyền tĩnh mạch chỉ định khi viêm mạch máu, xuất huyết phổi, bệnh lý thần kinh trung ương không đáp ứng sau 3 liều tấn công methyl prednisolone. Chú ý khi bệnh nhi có biểu hiện thần kinh phải loại trừ viêm màng não, lao màng não trước khi chẩn đoán do bệnh lupus đỏ hệ thống
4.3.Điều trị tổn thương thận do lupus:
Dựa vào kết quả sang thương giải phẫu bệnh và mức độ hoạt tính của bệnh trên lâm sàng:
a. Nhóm I: không điều trị đặc hiệu, điều trị các triệu chứng ngoài thận (viêm khớp, sốt, triệu chứng da, niêm mạc).
b. Nhóm II:
- Protein niệu < 1g/ngày điều trị theo triệu chứng ngoài thận.
- Protein niệu > 3g/ngày: corticosteroid hoặc coiticoid và cyclosporine.
- Prednisolon 0,5 – 1g/kg/ngày (tối đa 60mg) trong thời gian 1 – 3 tháng. Sau đó tùy đáp ứnglâm sàng mà dùng liều 5 – 10mg trong 2 – 2,5 năm.
- Cyclosporin 3 – 5mg/kg/ ngày cho 1 – 2 năm.
c. Nhóm III/IV có tổn thương hình liềm
i) Phác đồ kết hợp Corticoid và Mycophenolate-Calcineurin inhibitors - (CNI)
- Corticosteroids:
- Methylprednisolone tĩnh mạch trong 3 ngày/1 tháng x 6 tháng, liều 30 mg/kg/ngày hoặc 1g/1.73 m2 DTCT (tối đa 1g).
- Uống prednisolone liều bắt đầu 1,0 mg/kg/ngày (tối đa 60mg), và giảm 5mg/ngày/tháng sau mỗi liều methylprednisolone tĩnh mạch, tùy thuộc tình trạng bệnh.
- Giảm prednisolone nên tiếp tục hàng tháng trong 12 tháng, có thể chuyển uống cách nhật nếu protein niệu <0.3 g/ngày/1.73m2 và xét nghiệm máu thuyên giảm (C3, C4 bình thường).
- Mycophenolate mofetil (MPA)
- Uống MPA bắt đầu cùng với methylprednisolone tĩnh mạch
- Liều: 600mg/m2/12 giờ (15-23 mg/kg/12 giờ) x 2 lần /ngày. Tối đa 1g/12 giờ.
- Theo dõi công thức máu hàng tháng. Ngừng thuốc nếu bạch cầu trung tính <1.5x109/L.
- Calcineurin inhibitors (CNI) Cyclosporine A (CsA) và Tacrolimus (Tac)
+ Thêm CsA hay Tac nếu protein niệu dai dẳng (>1g/ngày/1.73m2) sau 3 tháng điều trị, với điều kiện creatinine hay mức lọc cầu thận bình thường.
+ Liều:
- CsA: 3-6 mg/kg/ngày chia 2 lần để đạt ngưỡng nồng độ điều trị 150-200μg/L
- Tac: 0.2 mg/kg/ngày chia 2 lần/ngày để đạt được ngưỡng nồng độ 8-10μg/L
+ Có thể ngừng CNI sau khi điều trị 3-6 tháng nếu đạt được thuyên giảm
ii) Phác đồ corticoid và cyclophosphamide tĩnh mạch (IVCYC) liều cao:
- Corticosteroids: (giống phần c.i)
- Cyclophosphamide tĩnh mạch 500-1000 mg/m2 hàng tháng trong 6 tháng, sau đó duy trì:
- Cyclophophamide tĩnh mạch 3 tháng/lần x 24 tháng hoặc
- Uống azathioprine 2-2,5 mg/kg/ngày hoặc
- Uống mycophenolate mofetil 600 mg/m2/1 lần x 2 lần/ngày (tối đa 1g/12 giờ)
- Lọc huyết tương
+ Chỉ định: các bệnh nhân có biểu hiện bệnh huyết khối vi mạch
+ Liều: 5-10 lần phụ thuộc đáp ứng của bệnh nhân
- Sự thuyên giảm của thiếu máu tan máu trong lòng mạch
- Chỉ số hoạt động của SLE thuyên giảm
- Hồi phục chức năng thận
c. Lọc huyết tương nên chỉ định đồng thời với phác đồ lựa chọn ức chế miễn dịch
- Rituximab
- -Chỉ định trong bệnh nhân viêm thận lupus không cải thiện hoặc xấu đi sau 6 tháng của điều trị.
- Liều: Rituximab 375 mg/m2/2 tuần trong 4 tuần
- Uống co-trimoxazole 3mg/kg/liều cách nhật trong 6 tháng để phòng nhiễm pneumocystis carini.
d. Nhóm III/IV không có tổn thương hình liềm
Điều trị giống phát đồ nhóm III/IV có tổn thương hình liềm, tuy nhiên liều methylprednisolone có thể ít hơn tùy theo đáp ứng lâm sàng và có thể sử dụng thêm phát đồ IVCYC liều thấp.
e. Nhóm V
i) Phác đồ kết hợp Corticoid và mycophenolate – CNI:
- Corticosteroids: (xem phần 3.1a), tuy nhiên liều Methylprednisolone tĩnh mạch có thể ít hơn 6 tháng phụ thuộc đáp ứng lâm sàng
- Mycophenolate mofetil (MPA)
- Uống MPA cùng với methylprednisolone tĩnh mạch.
- Liều: 600mg/m2/12 giờ (15-23 mg/kg/12 giờ) x 2 lần /ngày. Tối đa 1g /12 giờ.
- Calcineurin inhibitors (CNI) (xem phần 3.1c)
ii) Phác đồ cyclophospamide liều cao
- Corticosteroids
- Uống Prednisolon 1.0 mg/kg/ngày (tối đa 60mg/ngày).
- Giảm 5 mg/ngày hàng tháng, phụ thuộc tình trạng bệnh đến liều thuốc tối thiểu kiểm soát bệnh.
- Cyclophosphamide tĩnh mạch 500-1000 mg/ m2/1 tháng x 6 tháng, sau đó:
- Uống azathioprine 2mg/kg/ngày hoặc
- Uống mycophenolate mofetil 600 mg/m2/1 lần x 2 lần/ngày (tối đa 1g/12 giờ)
f. Nhóm VI: điều trị triệu chứng ngoài thận và điều trị thay thế thận
4.4. Điều trị hỗ trợ
a. Hydroxychloroquin
- Liều: 6.5 mg/kg/ngày (tối đa 300 mg)
- Chống chỉ định: Bệnh nhân thiếu G6PD vì nguy cơ tan máu
- Sàng lọc bệnh lý võng mạc hàng năm:
- Bất thường thị lực, màu sắc, nhìn mờ, quáng gà.
- Bệnh sắc tố võng mạc có thể hồi phục nếu phát hiện sớm.
b. Điều trị protein niệu
- Bệnh nhân với protein niệu ≥ 0.5 g/ngày/1.73m2 nên được điều trị ức chế men chuyển (ACEI) và /hoặc ức chế thụ thể angiotensin (ARB)
- Chống chỉ định ở phụ nữ có thai
c. Kiểm soát huyết áp
- Kiểm soát huyết áp tốt là cần thiết để làm chậm tiến triển bệnh thận mạn.
- Mục tiêu của kiểm soát huyết áp:
+ Tuổi <18:
- <90 đơn vị bách phân
- <50 đơn vị bách phân nếu protein niệu >1 g/ngày/1.73m2
+ Tuổi ≥18:
- <130/80 mmHg
- < 125/75 mmHg nếu protein niệu >1g/ngày/1.73m2
d. Kiểm soát tăng lipid máu
- Statin nên chỉ định ở những bệnh nhân có LDL cholesterol >3.36 mmol/L
- Lựa chọn loại Statins: Lovastatin hoặc atorvastatin hoặc simvastatin (lưu ý nguy cơ tiêu cơ, đặc biệt nếu dùng cùng CNI).
e. Tránh dùng thuốc kháng viêm non-steroid nếu chức năng thận giảm (mức lọc cầu thận dưới 90 ml/phút/1.73m2).
SUY THẬN CẤP
1. ĐẠI CƯƠNG
Tình trạng suy cấp tính chức năng thận gây ứ đọng nitrogen và nước gây rối loạn điện giải, toan kiềm, rối loạn đông máu.
1.1. Nguyên nhân
- Trước thận: Giảm tưới máu thận như sốc, mất nước, thiếu oxy, tắc nghẽn mạch máu thận.
- Tại thận: Tổn thương nhu mô thận như hoại tử ống thận cấp, viêm cầu thận, hội chứng tán huyết urê huyết cao, ong đốt.
- Sau thận: Tắc nghẽn đường niệu. Thường ở trẻ em nguyên nhân gây suy thận cấp thường gặp là trước thận do mất nước, sốc nhiễm trùng, hoặc sau viêm cầu thận cấp.
1.2. Biến chứng suy thận cấp
- Quá tải dịch và cao huyết áp gây suy tim, phù phổi cấp.
- Rối loạn nhịp tim do tăng kali máu.
- Toan chuyển hóa.
- Não: Co giật, hôn mê do rối loạn điện giải, urê huyết cao.
- Xuất huyết tiêu hóa.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh
- Tiền sử: bệnh thận, dị dạng đường niệu, sỏi thận.
- Dùng thuốc độc thận, đặc biệt nhóm Aminoglycosides.
- Bệnh sử: phù, tiểu máu (viêm cầu thận cấp).
- Ói, sốt, tiêu chảy, côn trùng đốt.
- Thiểu niệu : <1ml/kg/giờ
- Vô niệu: < 0,5ml/kg/ngày.
- Sốc.
b. Khám lâm sàng
- Dấu hiệu sinh tồn, tri giác.
- Dấu hiệu quá tải: khó thở, ran phổi, nhịp Gallop, gan to, tĩnh mạch cổ nổi.
- Dấu hiệu mất nước: khát, mắt trũng, dấu véo da mất chậm.
- Phù, báng bụng.
- Khám: tim, phổi, thận.
- Phát ban đặc hiệu hình cánh bướm trong lupus, ban máu dạng thấp, dấu hoại tử da do ong đốt.
c. Cận lâm sàng
- CTM, đếm tiểu cầu, ion đồ, urê, creatinine.
- Nước tiểu: TPTNT, tỉ trọng, natri và creatinine, osmolarity nếu được.
- Tính khả năng bài xuất natri từng phần (FeNa).
FeNa (%) = [(UNa X PCr)/(PNa X UCr)] x 100
UNa: Nồng độ natri nước tiểu, UCr: nồng độ creatinine nước tiểu
PCr: Nồng độ creatinine máu, PNa: Nồng độ natri máu
| Thiếu dịch | Hoại tử ống thận cấp | |
| Natri nước tiểu (mEq/L) | < 20 | > 45 |
| Osmol nước tiểu (mosmol/kg) | > 500 | 350 |
| Tỉ trọng nước tiểu | > 1,020 | < 1,015 |
| FeNa (%) | < 1 | > 1 |
- ECG: dấu hiệu tăng kali máu, rối loạn nhịp, dấu hiệu dày thất trái.
- Siêu âm thận và hệ niệu: kích thước thận, cấu trúc chủ mô thận, đường niệu.
- Đông máu toàn bộ khi rối loạn đông máu.
- X quang phổi, khí máu khi có suy hô hấp.
- UIV thường chỉ định để tìm nguyên nhân suy thận sau thận nhưng chỉ thực hiện sau giai đoạn suy thận.
- Sinh thiết thận trong các trường hợp nghi bệnh cầu thận khi tình trạng cho phép.
2.2. Chẩn đoán suy thận cấp
- Tiêu chuẩn chẩn đoán tổn thương thận cấp theo AKIN (Acute Kidney Injury Network)
- Giảm đột ngột chức năng thận (trong 48 giờ), được xác định bởi tăng tuyệt đối Creatinin huyết thanh (SCr) > 0,3 mg/ dl (hoặc 26,4 μmol /l)
- Mức độ tăng SCr trên 50% (1,5 giá trị nền) Hoặc
- Giảm bài niệu < 0,5 ml/kg/giờ trong 6giờ
- Phân loại AKI:
Tiêu chuẩn phân loại AKI theo pRIFLE dựa trên độ thanh thải creatinine (GFR) (công thức Schwartz) và lượng nước tiểu (urine output).
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Loại trừ và điều trị nguyên nhân suy thận cấp trước và sau thận.
- Điều chỉnh rối loạn nước, điện giải, toan máu.
- Kiểm soát huyết áp.
- Xác định và điều trị nguyên nhân.
- Dinh dưỡng: Hạn chế đạm.
3.2. Điều trị ban đầu
Loại trừ nguyên nhân suy thận cấp trước và sau thận rất quan trọng vì suy thận trước và sau thận nếu được xử trí kịp thời sẽ hồi phục nhanh nhưng cũng dễ chuyển sang suy thận tại thận nếu xử trí không đúng và kéo dài.
a. Điều trị suy thận cấp sau thận
Hội chẩn ngoại niệu để phẫu thuật điều trị nguyên nhân và giải áp.
b. Loại trừ và điều trị suy thận cấp trước thận
- Bệnh nhân có dấu hiệu mất nước hoặc không có bằng chứng quá tải có thể xem như suy thận trước thận và bắt đầu điều trị với Normal saline hoặc Lactate Ringer chảy nhanh 20 mL/kg trong 1 giờ. Trong trường hợp khó chẩn đoán phân biệt suy thận cấp trước và tại thận thì căn cứ FeNa, tuy nhiên kết quả xét nghiệm thường trễ vì thế nên đo CVP, nếu CVP thấp (< 4cm H2O) chứng tỏ suy thận cấp nguyên nhân trước thận. Nếu đáp ứng tốt sau khi truyền dịch bệnh nhân sẽ cải thiện và có nước tiểu. Nếu vẫn chưa tiểu và không có dấu hiệu quá tải có thể lặp lại dung dịch điện giải lần thứ hai 10-20 mL/kg/giờ.
- Trong trường hợp không còn dấu thiếu dịch mà vẫn chưa tiểu có thể cho Furosemide TMC 2 mg/kg. Nếu không đáp ứng lặp lại Furosemide liều thứ hai 4-10 mg/kg, dùng qua bơm tiêm tốc độ < 4 mg/phút để giảm nguy cơ độc tai. Sau đó nếu vẫn không tiểu thì xem như suy thận cấp tại thận và không được tiếp tục Furosemide.
c. Điều trị suy thận cấp tại thận
- Hạn chế dịch: chỉ bù lượng nước mất không nhận biết
- Đang có dấu hiệu quá tải: tạm thời không cho thêm dịch.
- Không dấu quá tải:
- Lượng dịch 300 - 400 mL/m2 da/24 giờ hoặc 1/5 lượng dịch cơ bản cộng thêm lượng nước tiểu và nước mất khác (ói, tiêu chảy...)
- Cần đánh giá lại bilan xuất nhập mỗi 12 giờ để điều chỉnh lượng dịch cho vào
- Điện giải: hạn chế cung cấp natri 1-2 g/ngày, không cho kali ngoại trừ kết quả ion đồ và ECG có dấu hiệu hạ kali máu.
- Lượng dịch tốt nhất nên cung cấp qua đường uống hay qua sonde dạ dày.
- Giảm natri máu thường do pha loãng và chỉ cần hạn chế dịch.
- Tăng kali máu: xem phác đồ rối loạn điện giải.
- Cao huyết áp: xem phác đồ cao huyết áp.
- Toan máu: chỉ bù bicarbonate khi toan máu nặng có pH <7,2 và không có dấu hiệu quá tải. Có thể bù qua đường uống.
- Truyền máu: thiếu máu trong suy thận cấp thường nhẹ là hậu quả của pha loãng máu và thường không cần truyền máu, ngoại trừ các trường hợp tán huyết với mức Hemoglobine <7g% có thể xem xét chỉ định truyền máu nhưng nên lưu ý nguy cơ quá tải khi truyền máu. Nếu có chỉ định nên truyền hồng cầu lắng 5-10 mL/kg với tốc độ thật chậm trong 3-4 giờ. Nếu bệnh nhân thiếu máu kèm dấu quá tải có chỉ định chạy thận thì chỉ nên truyền máu trong lúc chạy thận nhân tạo.
- Tránh dùng các thuốc độc thận và điều chỉnh liều lượng, khoảng cách các liều thuốc tùy theo độ thanh thải creatinine. Không giảm liều ở liều đầu tiên.
- Dinh dưỡng: chế độ ăn suy thận (hạn chế đạm, ít natri và kali), năng lượng cung cấp chủ yếu bằng carbonhydrate và lipide (bột Borst cải biên) và hạn chế dịch.
3.3. Chỉ định lọc thận hay thẩm phân phúc mạc
- Quá tải (suy tim, phù phổi cấp, cao huyết áp).
- Tăng kali máu nặng > 7 mEq/L và không đáp ứng điều trị nội khoa.
- Toan hóa máu không cải thiện với Bicarbonate.
- Hội chứng urê huyết cao: Rối loạn tri giác, ói, xuất huyết tiêu hóa, Urê máu > 100 mg% và/hoặc creatinine ở trẻ nhũ nhi >4,5 mg%, trẻ nhỏ >6,8 mg% và trẻ lớn > 9 mg%.
- Hiện nay phương pháp lọc thận được chọn do có nhiều ưu điểm: hiệu quả nhanh đặc biệt trong trường hợp quá tải, thời gian thực hiện ngắn, ít nguy cơ
nhiễm trùng so với thẩm phân phúc mạc. Tuy nhiên do điều kiện còn hạn chế, các trường hợp cân nặng < 15 kg sẽ được thẩm phân phúc mạc.
- Lọc máu liên tục (hemofiltration) có nhiều ưu điểm hơn phương pháp lọc thận (hemodialysis) trong những trường hợp huyết động học không ổn định. Vì thế hemofiltration được khuyến cáo trong trường hơp nhiễm trùng huyết kèm tiểu ít > 24 giờ hoặc Creatinine > 4 mg% hoặc Creatinine tăng nhanh trên 1 mg%/ngày
-Trong điều kiện chưa có khả năng ghép thận cho trẻ em chỉ nên lọc thận các trường hợp suy thận cấp và không lọc thận ở đợt cấp của suy thận mạn hoặc giai đoạn cuối của bệnh hệ thống.
4. THEO DÕI
- Dấu hiệu sinh tồn, dấu hiệu quá tải, hội chứng urê huyết cao, cân nặng mỗi ngày.
- Theo dõi bilan nước xuất (phân, nước tiểu, ói), nhập (uống, truyền dịch) mỗi ngày.
- Ion đồ, urê, creatinine mỗi ngày.
- TPTNT mỗi 2 ngày
- Diễn tiến tốt khi bệnh nhân tiểu được, giảm creatinine máu. Khi đó cần cung cấp thêm lượng dịch mỗi ngày.
| Vấn đề | Mức độ chứng cớ |
| Furosemide nếu cho sớm có giá trị trong suy thận cấp có tác dụng làm giảm nhu cầu lọc thận và biến chứng nhưng không thay đổi được tiên lượng bệnh |
II Critical care clinics, 1997 |
| Hiện tại chưa có bằng chứng cho thấy Dopamine có lợi trong xử trí suy thận cấp |
II Critical care clinics, 1997 |
Chỉ định chạy thận nhân tạo:
|
II The Kidney, Sixth Edition 2000 |
LƯU ĐỒ XỬ TRÍ SUY THẬN CẤP
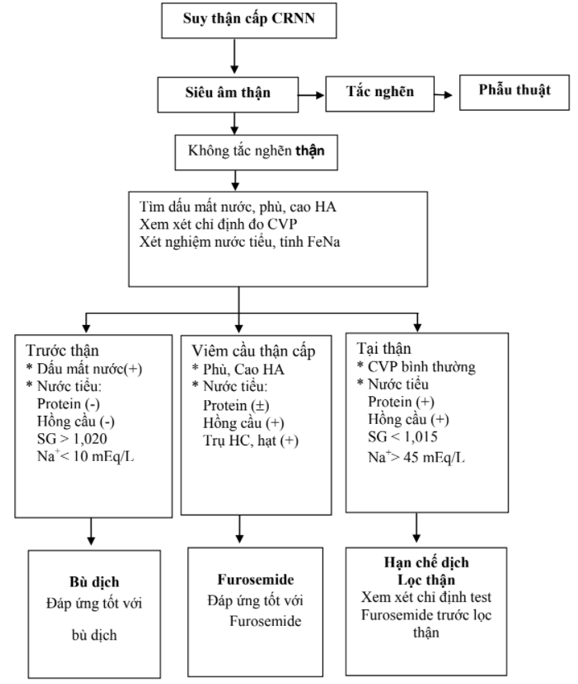
BỆNH THẬN MẠN (CKD)
1.ĐẠI CƯƠNG
Bệnh thận mạn bao gồm các giai đoạn của bệnh thận từ giai đoạn sớm khi mức lọc cầu thận chưa giảm, đến giai đoạn cuối của bệnh khi bệnh nhân đòi hỏi các biện pháp điều trị thay thế. Bệnh thận mạn nếu được phát hiện sớm, quản lý chặt chẽ thì việc điều trị sẽ mang lại kết quả tốt, làm chậm sự tiến triển của xơ hóa cầu thận, làm chậm sự tiến triển tới giai đoạn cuối
2. DỊCH TỄ
Bệnh thận mạn có thể gặp ở mọi lứa tuổi.Tỷ lệ mắc mới của bệnh thận mạn giai đoạn cuối của trẻ em dưới 15 tuổi hàng năm trên toàn thế giới khác nhau tùy từng nước. Trung bình tỷ lệ mắc mới khoảng 5-6 trẻ dưới 15 tuổi/1 triệu trẻ
3. NGUYÊN NHÂN
Nguyên nhân hay gặp gây ra bệnh thận mạn lag cạc dị dạng thận tiết niệu (thận đa nang, van niệu đạo sau, bàng quang thần kinh.. ), bệnh cầu thận (viêm thận lupus, hội chứng thận hư ..)
4. CHẨN ĐOÁN
4.1. Công việc chẩn đoán
a. Hỏi bệnh
- Bệnh thận đã có như: hội chứng thận hư, viêm cầu thận, lupus có tổn thương thận, nhiễm trùng tiểu tái phát.
- Dị tật đường tiết niệu: thận ứ nước, thận đôi...
- Bệnh lý thận có tính gia đình: thận đa nang, sỏi thận, bệnh lý ống thận.
- Chán ăn, mệt mỏi, xanh xao, nhức đầu, buồn nôn, tiểu nhiều, rối loạn đi tiểu, chậm phát triển
b. Khám lâm sàng: tìm các dấu hiệu:
- Thiếu máu.
- Suy dinh dưỡng, gầy yếu.
- Chậm phát triển, còi xương.
- Cao huyết áp.
- Suy tim, tràn dịch màng tim.
- Tiểu máu.
- Phù.
c. Đề nghị xét nghiệm
- Xét nghiệm thường qui:
- Urê, creatinine, Ion đồ.
- Công thức máu.
- Xét nghiệm nước tiểu.
- Siêu âm bụng khảo sát kích thước thận, cấu trúc của vỏ và tủy thận, các dị dạng tiết niệu.
- X quang phổi & ECG.
- Xét nghiệm tìm nguyên nhân:
- Xét nghiệm máu: C3, C4, kháng thể kháng nhân khi nghĩ đến bệnh tựmiễn.
- Chụp xạ hình thận DMSA, DTPA khảo sát chức năng thận còn lại.
- Sinh thiết thận: chỉ cho phép quan sát sang thương ban đầu khi GFR >40 ml/1.73 m2/phút.
- Ước lượng mức lọc cầu thận (MLCT) bằng creatinine máu với công thức Schwartz.
- MLCT = Hệ số K x Chiều cao BN(cm) Creatinine máu (micromol)
- MLCT thay đổi theo tuổi, giới , kích thước cơ thể ,MLCT tăng từ lúc trẻ nhỏ và đạt gần như người lớn khi trẻ 2 tuổi.
Bảng 1. MLCT bình thường ở trẻ em và hệ số K
| Tuổi/ giới | Hệ số K |
MLCT (ml/phút/ 1,73m2 cơ thể) |
| 1 tuần tuổi (nam/nữ) | 29,2 | 40,6 ± 14,8 |
| 2 => 8 tuần tuổi (nam/ nữ) | 39,78 | 65,8 ± 24,8 |
| 2 tuần => 2 tuổi (nam/ nữ) | 39,78 | 95,7 ± 21,7 |
| 2 tuổi => 12 tuổi (nam/ nữ) | 48,6 | 133,0 ± 27 |
| 13 => 21 tuổi (nữ) | 48,6 | 126 ± 22 |
| 13=> 21 tuổi (nam) | 61,88 | 140 ± 30 |
4. 2. Chẩn đoán xác địnhdựa vào tiêu chuẩn sau
- Thận bị tổn thương kéo dài ít nhất 3 tháng do các bất thường về cấu trúc hoặc chức năng của thận có thể có hoặc không có giảm mức lọc cầu thận (MLCT), biểu hiện bởi 1 hoặc nhiều dấu hiệu như bất thường trong các thành phần của máu hoặc nước tiểu, bất thường trong chẩn đoán hình ảnh, bất thường trên giải phẫu bệnh.
- Mức lọc cầu thận <60 mL /min /1.73 m2 trong 3 tháng kèm theo có hoặc không có các dấu hiệu của tổn thương thận mô tả ở trên
4.3. Chẩn đoán giai đoạn
Theo NKF/KDOQI guideline bệnh thận mạn được chia làm 5 giai đoạn (Bảng 2)
| Giai đoạn bệnh | MLCT( ml/ phút/ 1,73 m2 da cơ thể) |
| Giai đoạn 1 | > 90 |
| Giai đoạn 2 | 60 => 89 |
| Giai đoạn 3 | 30 => 59 |
| Giai đoạn 4 | 15 => 29 |
| Giai đoạn 5 | < 15 |
Tuy nhiên với trẻ nhỏ hơn 2 tuổi thì không sử dụng được bảng phân loại này, vì trẻ nhỏ hơn 2 tuổi có MLCT thấp khi chuẩn theo diện tích da cơ thể. Ở những trẻ này sẽ tính toán MLCT (dựa vào creatinin huyết tương) và so sánh với MLCT thích hợp theo tổi để đánh giá sự suy giảm chức năng thận.
4.4. Chẩn đoán phân biệt giữa suy thận cấp và đợt cấp của suy thận mạn
| Các biểu hiện | Suy thận cấp | Đợt cấp suy thận mạn |
| Thiếu máu mạn | Không có | Có |
| Ảnh hưởng lên các cơ quan (tim, xương) | Không có | Có |
| Siêu âm bụng |
Kích thước thận: BT hoặc to |
Kích thước thận: teo nhỏ. Mất cấu trúc chủ mô thận. |
5. ĐIỀU TRỊ
5.1. Nguyên tắc điều trị
- Điều trị nguyên nhân
- Cung cấp một tình trạng dinh dưỡng tối ưu.
- Giảm và điều trị các biến chứng.
Khuyến cáo của NKF-K/DOQI trong điều trị CKD
| Giai đoạn |
GFR (ml/min/1.73m2) |
Biểu hiện |
| 1 | ≥90 | Điều trị chủ yếu là để làm chậm quá trình tiến triển của bệnh thận mạn, giảm nguy cơ của bệnh tim mạch. |
| 2 | 60-89 | Đánh giá tiến triển của CKD |
| 3 | 30-59 | Đánh giá và điều trị biến chứng |
| 4 | 15-29 | Chuẩn bị lọc máu, TPPM or ghép thận |
| 5 | <15(hoặc là giai đoạn lọc máu) | Lọc máu, TPPM or ghép thận |
5.2. Điều trị cụ thể
a. Dinh dưỡng
Nguyên tắc chung:
- Đảm bảo đầy đủ năng lượng.
- Hạn chế protein: chỉ cần khi GFR < 20 ml/1.73 m2/phút.
- Chế độ ăn giàu can xi, ít phosphate.
b. Điều chỉnh rối loạn nước và điện giải
- Nếu suy thận chưa đến giai đoạn cuối thì hạn chế muối nước hiếm khi cần thiết. Hạn chế muối nước khi bệnh nhân có phù, cao huyết áp, suy tim. Có thể dùng lợi tiểu Furosemide 1 – 4 mg/kg/ngày nếu không đáp ứng với hạn chế muối.
- Nếu giảm Natri do mất qua đường tiểu sẽ bù Natri theo nhu cầu và theo dõi sát cân nặng, huyết áp, phù và lượng Natri bài tiết qua nước tiểu.
- Thường không cần điều chỉnh Kali nhiều. Nếu có tăng Kali sẽ điều trị tăng Kali máu
c. Điều trị bệnh lý xương do thận
- Hạn chế phosphat trong chế độ ăn và dùng thuốc giảm phosphate sau các bữa ăn như Calcium carbonate, Calcium acetate khi mức phosphat máu > 3 mEq/l
- Nếu can xi còn giảm mặc dù phosphate bình thường sẽ bổ sung Can xi nguyên tố 10-20mg/kg/ngày hay 500 –1000mg/ngày
- Nếu can xi máu còn thấp với cách điều trị trên hay có biểu hiện loãng xương trên Xquang sẽ dùng 1,25-dihydroxy – vitamine D (Calcitriol) với liều bắt đầu 0.15/kg/ngày.
d. Điều trị toan chuyển hóa
Khi Bicarbonat <20mEq/l có chỉ định bù Bicarbonat đường uống.
e. Điều trị cao huyết áp
- Nguyên tắc điều trị giống như những trường hợp cao huyết áp khác.
- Khuyến cáo dùng hai loại hạ áp: ức chế men chuyển, ức chế calcium.
- Lưu ý giai đoạn cuối kali máu tăng nên thận trong khi dùng thuốc ức chế men chuyển
f. Điều trị thiếu máu
- Chỉ định truyền máu rất hạn chế, chỉ truyền khi lâm sàng có triệu chứng thiếu máu nặng và thật thận trọng khi truyền. Chỉ truyền hồng cầu lắng và khi Hb < 6g%.
- Erythropoietin được chỉ định khi có triệu chứng thiếu máu mạn với liều: 50 – 100 đơn vị/kg x 3 lần/tuần, tiêm dưới da hay tĩnh mạch. Liêu tối đa có thể lên đến 240UI/kg/liều x 3 lần/ 1 tuần. Khi Hb đại được 11 g/dl duy trì liều 100 - 300 UI/kg/1 tuần.
g. Dùng thuốc
Không dùng những thuốc có độc thận, khi dùng các thuốc bài tiết qua thận phải điều chỉnh liều
6. THEO DÕI VÀ TÁI KHÁM
- Tái khám định kỳ mỗi 2 tuần – 1tháng hay khi có biến chứng nặng. Theo dõi: chiều cao, cân nặng, huyết áp, công thức máu, ure, creatinine, điện giải đồ, khí máu, nước tiểu
- Hướng dẫn thân nhân cách chăm sóc tại nhà.
CHƯƠNG 9: THẦN KINH
NHỨC ĐẦU Ở TRẺ EM
1. ĐẠI CƯƠNG.
Nhức đầu ở trẻ em là một tình trạng bệnh lý thường gặp, chiếm đến 90% trẻ em ở tuổi học đường. Phần lớn trẻ em bị nhức đầu không do các nguyên nhân nghiêm trọng. Cũng như người lớn, trẻ em có thể mắc nhiều loại nhức đầu khác nhau như nhức đầu migrain, nhức đầu liên quan đến stress (nhức đầu do căng thẳng), cũng có thể mắc chứng nhức đầu mạn tính.
2. CÁC LOẠI NHỨC ĐẦU
2.1. Nhức đầu cấp tính
2.1.1. Nhức đầu lan tỏa
- Nhức đầu lan tỏa thường gặp trong các trường hợp viêm não, viêm màng não kín đáo hoặc điển hình. Trong những trường hợp này cần nhập viện để xác định chẩn đoán và điều trị.
- Trong trường hợp bệnh nhi có sốt và các dấu hiệu nhiễm trùng toàn thân, việc khai thác bệnh sử và khám lâm sàng tỉ mỉ sẽ giúp cho chẩn đoán bệnh. Tuy nhiên, không bỏ qua các trường hợp viêm màng não hoặc viêm não lúc mới bắt đầu.
- Trong trường hợp không có sốt, cần chú ý đến các nguyên nhân:
- Tăng huyết áp
- Chấn thương nội sọ, chảy máu ngoài màng cứng hoặc dưới màng cứng.
2.1.2. Nhức đầu khu trú
Thường do các nguyên nhân như: viêm tai, viêm xoang, đau răng, đau khớp thái dương hàm.
2.2. Nhức đầu cấp tính tái diễn
2.2.1. Nhức đầu Migraine
- Nhức đầu Migraine có thể gặp ở trẻ em tuổi học đường. Ở người lớn nhức đầu Migraine thường xuất hiện vào buổi sáng sớm, trong khi ở trẻ em có thể vào buổi chiều muộn. Cơn nhức đầu trẻ em thường kéo dài dưới 4 giờ so với người lớn.
- Chẩn đoán dựa trên các tiêu chuẩn kết hợp. Khi có 2 trong số 4 tiêu chuẩn sau:
- Có tiền sử Migraine gia đình
- Có tiền triệu thị giác, cảm giác hoặc vận động
- Một bên đầu
- Kết hợp với buồn nôn hoặc nôn.
Hoặc 3 trong 7 tiêu chuẩn sau (thêm 3 tiêu chuẩn cùng 4 tiêu chuẩn trước):
- Những cơn đau bụng tiền triệu
- Tính chất mạch đập của nhức đầu
- Dịu đi khi ngủ
- Hai thể nhức đầu Migraine:
+ Nhức đầu Migraine đơn thuần, là thể bệnh thường gặp nhất
- Bệnh đôi khi khởi phát do một số tác nhân: sự lo lắng, nhiễm nóng, ánh sáng gắt, mất ngủ, thời kỳ kinh nguyệt, một số thức ăn...
- Nhức đầu thường bắt đầu đột ngột, theo kiểu mạch đập, nhức đầu ở một bên trong 1/3 số trường hợp, thường ở vùng trán và lan tỏa.
- Sự tiến triển cơn có thể kéo dài nhiều giờ. Trẻ mệt mỏi, giảm cân, thường tìm đến chỗ yên tĩnh hoặc bóng tối.
- Buồn nôn, nôn, đau bụng thường kết hợp với cơn nhức đầu. Các rối loạn thị giác thường đến trước hoặc đi cùng với cơn đau. Khám thần kinh không thấy các dấu hiệu tổn thương thực thể.
+ Nhức đầu Migaine kết hợp, thể bệnh này hiếm gặp
- Chứng đau nửa đầu có kèm theo liệt nửa thân. Liệt nửa thân thường xuất hiện nhanh, đi cùng với cơn đau, đôi khi xảy ra trước. Cơn kéo dài trong vài giờ, hiếm hơn có cơn đau một hoặc hai ngày. Bệnh có tính chất gia đình.
- Một số chứng đau nửa đầu kết hợp: chứng đau nửa đầu vùng nền sọ, chứng đau nửa đầu vùng mắt, các thể lú lẫn tâm thần.
2.2.2. Nhức đầu trong bệnh động kinh, hiếm gặp
- Cơn nhức đầu xuất hiện, đôi khi như một tiền triệu (xuất hiện trước vài giờ) của cơn động kinh. Nhức đầu có thể xảy ra ngay sau cơn động kinh.
- Nhức đầu có thể riêng biệt với cơn động kinh. Ghi điện não đồ trong cơn nhức đầu cho phép xác định nguyên nhân. Điều trị nhức đầu như động kinh.
- Chẩn đoán giữa chứng đau nửa đầu và cơn động kinh có thể khó khăn. Chứng đau nửa đầu có thể dẫn đến cơn thiếu máu não và tạo nên cơn co giật lúc đang đau.
2.2.3. Nhức đầu cụm (cluster)
- Nhức đầu cụm hiếm gặp ở trẻ em, gặp ở trẻ trai nhiều hơn trẻ gái.
- Những cơn nhức đầu thường bắt đầu ở một bên, xuất hiện đột ngột, cường độ mạnh, không thể chịu được, trước tiên ở trong và xung quanh mắt, rồi lan nửa mặt, nửa đầu, nửa cổ ở cùng một phía. Trẻ thường trong trạng thái kích thích và tìm mọi cách để làm giảm cơn.
- Trong cơn, thường nhận thấy phía bên đau trẻ có tắc mũi, đỏ mặt và đôi khi có hội chứng Claude - Bernard - Horner (co đồng tử, sụp mi mắt, lồi mắt).
- Các cơn đau thường tái phát hàng ngày, trong nhiều giờ, thường cùng một giờ, đặc biệt buổi sáng lúc thức giấc.
2.2.4. Dị dạng mạch máu não có thể gây nên các cơn nhức đầu kiểu đau nửa đầu.
2.3. Nhức đầu mạn tính
Các cơn nhức đầu trở nên thường xuyên và cường độ đau ngày càng nhiều, cần phải khám cận lâm sàng hỗ trợ để tìm nguyên nhân.
- Tăng áp lực nội sọ phải được chú ý : Cơn đau nhiều thường về đêm gần sáng hoặc lúc thức giấc, kèm với nôn, nôn thường làm giảm cơn đau. Cường độ cơn đau ở mức độ vừa và xảy ra thường xuyên trong ngày. Cần phải tìm nguyên nhân của hội chứng tăng áp lực nội sọ.
- Nhức đầu sau chấn thương là biến chứng của chấn thương sọ não, tụ máu nội sọ hoặc di chứng sau chấn động. Ngoại lệ, có trường hợp nhức nửa đầu sau chấn thương.
- Nhức đầu do các nguyên nhân về mắt không thường gặp, cần thiết khám chuyên khoa mắt để xác định tật cận thị, tật viễn thị, loạn thị, lé mắt hoặc liệt điều tiết.
- Nhức đầu do nguyên nhân Tai – mũi - họng như viêm xoang, viêm tai mạn tính. Việc điều trị nguyên nhân tốt sẽ làm mất cơn đau.
- Ngộ độc oxytcarbon mạn tính: nhức đầu xảy ra ở nhiều người trong gia đình, trong khi không tìm thấy các nguyên nhân khác.
- Một số nguyên nhân khác có thể xác định ngay sau khám lâm sàng như tăng huyết áp, bệnh tim bẩm sinh có tím, suy hô hấp, thiếu máu mạn tính nặng.
- Nhức đầu do nguyên nhân tâm lý: thường gặp ở trẻ lớn, nhức đầu thường xảy ra từ từ, không có tiền triệu. Nhức đầu thường lan tỏa ở vùng trán hoặc vùng chẩm. Bệnh nhân có cảm giác nặng nề hoặc nặng đầu. Bệnh thường xảy ra vào buổi sáng lúc thức giấc hoặc buổi chiều sau tan học hàng ngày. Cần tìm nguyên nhân ở trường học hoặc gia đình.
3. CÁC XÉT NGHIỆM CẬN LÂM SÀNG VÀ CHẨN ĐOÁN
Để chẩn đoán xác định các loại nhức đầu, cần dựa vào:
3.1. Khám lâm sàng
- Khai thác bệnh sử, tiền sử chi tiết cơn đau: thời gian, cường độ, hoàn cảnh xảy ra hoặc nguyên nhân đau.
- Khám toàn thân: lưu ý trọng lượng cơ thể, chiều cao, vòng đầu, đo huyết áp, bắt mạch, khám mắt (chú ý soi đáy mắt), cổ, đầu, vai, cột sống.
- Khám thần kinh: chú ý dấu hiệu màng não, vận động, phối hợp động tác, dấu hiệu tổn thương thần kinh khu trú và cảm giác.
- Nếu bệnh nhi khỏe mạnh hoặc nhức đầu chỉ là riêng biệt, các xét nghiệm thường không cần thiết. Trong trường hợp nghi vấn nhức đầu do nguyên nhân phức tạp cần chỉ định các xét nghiệm cận lâm sàng.
3.2. Khám cận lâm sàng
- Tất cả các xét nghiệm cận lâm sàng phải dựa trên các triệu chứng lâm sàng, trong nhiều trường hợp không tìm thấy một nguyên nhân nghi vấn nào. Các xét nghiệm cận lâm sàng có thể được chỉ định:
- Điện não đồ
- Khám mắt không chỉ khám thị trường, đáy mắt mà phải tìm các rối loạn khúc xạ, rối loạn chức năng hai mắt, liệt nhẹ điều tiết và liệt nhãn cầu.
- Chọc dò dịch não tủy nếu nghi ngờ bệnh viêm màng não, viêm não.
- Chụp cắt lớp sọ não là cần thiết nếu nghi vấn sự phát triển nhanh vòng đầu hoặc có các dấu hiệu thần kinh khu trú. Giúp chẩn đoán các khối u hoặc bệnh nhiễm trùng... cũng có thể chỉ định chụp khi nhức đầu kéo dài không thể giải thích được, không hiệu quả với các biện pháp điều trị, một số trường hợp ngoại lệ để xác định nguyên nhân thực thể và cần làm làm giảm sự lo lắng của gia đình.
- Chụp cộng hưởng từ ưu việt hơn chụp cắt lớp, có hình ảnh chi tiết hơn về não, chẩn đoán khối u, đột quỵ, dị dạng mạch não và các bất thường não khác.
4. ĐIỀU TRỊ
- Điều trị nhức đầu tùy thuộc vào tuổi, loại nhức đầu, tần số cơn đau và một số đặc tính khác.
- Điều trị nhức đầu liên quan đến chấn thương hoặc bệnh lý gây nên.
- Đối với trẻ bị nhức đầu liên quan đến bệnh đang mắc hoặc tổn thương đầu, có thể điều trị như nhức đầu do căng thẳng. Tuy nhiên phải chú ý các dấu
hiệu, triệu chứng của một tình trạng bệnh lý nghiêm trọng.
- Điều trị nhức đầu do căng thẳng:
- Trẻ bị nhức đầu do căng thẳng có thể điều trị với thuốc giảm đau như Acetaminophen (Tylenol), Ibuprofen.
- Aspirin thường ít được dùng cho trẻ dưới 18 tuổi do nguy cơ trẻ có thể mắc hội chứng Reye. Liều Acetaminophen thường là 8- 10mg/kg trọng lượng cơ thể, ngày 2-3 lần, hoặc Ibuprofen với liều 8-10mg/kg, 2-3 lần/ngày.
- Trường hợp nhức đầu do căng thẳng kéo dài mạn tính ngoài thuốc giảm đau Acetaminophen, Ibuprofen, cần chú ý chăm sóc tâm lý, liệu pháp thư giãn, liên hệ phản hồi sinh học (biofeedback). Phương pháp liên hệ phản hồi sinh học giúp cho trẻ tự kiểm soát một số chức năng cơ thể như tần số tim, huyết áp, sự căng cơ.
- Nếu nhức đầu không cải thiện với các thuốc giảm đau, cần khám bác sỹ chuyên khoa thần kinh và được sử dụng liều nhỏ hàng ngày thuốc chống trầm cảm 3 vòng (Amitriptyline). Thuốc có thể giảm cơn đau với liều thấp hơn so với liều điều trị trầm cảm.
- Điều trị nhức đầu Migraine: có hai loại điều trị: điều trị cắt cơn và điều trị phòng tái cơn.
+ Điều trị cắt cơn nhức đầu:
- Các thuốc đầu tiên được dùng là Acetaminophen với liều 8-10mg/kg hoặc Ibuprofen liều 10mg / kg làm giảm cơn đau.
- Aspirine cần dùng thận trọng vì liên quan đến hội chứng Rey ở trẻ em.
- Nếu trẻ có nôn và buồn nôn, thuốc chống nôn thường dùng cho trẻ trên 2 tuổi là Promethazin dưới dạng xi rô hoặc đường trực tràng với dạng viên đặt hậu môn hoặc Metoclopramid với liều 0,15- 0,2 mg/kg.
- Nếu nhức đầu không giảm hoặc trẻ nôn, thuốc thường được dùng là Triptan, thuốc này có hiệu quả và an toàn trong điều trị Migraine ở trẻ trên 6 tuổi. Các thuốc chẹn Beta (Betabloquants) cũng có hiệu quả ở trẻ em.
+ Điều trị phòng ngừa cơn: Những thuốc được dùng trong dự phòng
- Migraine là Cyproheptadin (Periacin), Propranolol (biệt dược là Inderal, thuốc không chỉ định trong trường hợp bị hen hoặc đái tháo đường). Amitriptyline (Elavil) là thuốc có thể cho liều thấp làm giảm cơn đau nặng, tần suất cơn, thời gian kéo dài cơn. Thuốc thường dùng buổi tối vì gây ngủ.
- Điều trị nhức đầu cụm : Thể bệnh này hiếm gặp ở trẻ em.
- Điều trị nhức đầu mạn tính: điều trị nhức đầu mạn tính thường tập trung vào thay đổi cách sống như uống đủ nước, giảm hoặc hạn chế cafe, tập thể dục, ăn và ngủ có giờ giấc, đều đặn, không hút thuốc. Đối với trẻ, cần động viên trẻ tham gia các hoạt động vui chơi và học tập ở trường. Rèn luyện thư giãn, biofeedback, yoga có ích trong điều trị nhức đầu mạn tính..
CO GIẬT DO SỐT
(Febrile Seizures)
1. ĐẠI CƯƠNG
- Co giật thường xảy ra ở trẻ từ 6 tháng đến 60 tháng tuổi, các cơn co giật xuất hiện trong quá trình mắc một bệnh cấp tính có sốt, nhưng không phải do nhiễm trùng thần kinh hoặc có các cơn co giật không do sốt trước đó và các dấu hiệu bất thường hệ thần kinh.
- Bệnh thường gặp ở trẻ em, 2 - 5% trẻ khỏe mạnh có thể bị co giật do sốt. Khoảng 30% trẻ em co giật do sốt sẽ có nguy co giật lần 2, tuy nhiên chỉ 1 - 2% co giật do sốt đơn thuần và khoảng 10% co giật do sốt phức hợp có nguy cơ bị động kinh sau này.
- Nguyên nhân thường do các bệnh cấp tính gây sốt như: nhiễm trùng đường hô hấp, tiêu hóa, hệ tiết niệu...
2. CHẨN ĐOÁN VÀ PHÂN LOẠI
2.1. Chẩn đoán:
Co giật do sốt thường hay gặp, chiếm tỷ lệ 3-5% ở trẻ em. Co giật có thể xuất hiện trước khi khởi phát sốt hoặc khi sốt mức độ trung bình, tuy nhiên thường hay gặp khi trẻ sốt trên 38o5. Có sự liên quan giữa nhiệt độ thấp với thời gian ngắn từ khi sốt đến khi xuất hiện cơn co giật làm tăng nguy cơ tái xuất hiện các cơn co giật do sốt.
2.2. Phân loại co giật do sốt
a. Co giật do sốt đơn thuần
- Xảy ra ở trẻ không có bất thường hệ thần kinh.
- Cơn co giật toàn thể, thời gian dưới 15 phút
b. Co giật do sốt phức tạp: khi có một trong các biểu hiện sau:
- Co giật cục bộ hoặc khởi phát cục bộ
- Thời gian có giật kéo dài trên 15 phút
- Không phục hồi hoàn toàn chức năng hệ thần kinh trong vòng 1 giờ
- Tái phát các cơn co giật trong đợt sốt
c. Trạng thái động kinh do sốt
- Là những cơn co giật kéo dài trên 30 phút.
- Một số lưu ý:
- Một số trẻ xuất hiện cơn co giật trong quá trình mắc một bệnh nhiễm trùng cấp tính (viêm dạ dày ruột) mà không có bằng chứng của sốt, việc điều trị và tiên lượng tương tự như co giật do sốt.
- Đối với trẻ dưới 6 tháng tuổi bị co giật do sốt cao cần thận trọng với tình trạng nhiễm trùng hệ thần kinh trung ương.
d. Chẩn đoán phân biệt
Cần chẩn đoán phân biệt với một số bệnh lý như viêm màng não nhiễm khuẩn, viêm não, hội chứng lỵ, sử dụng một số thuốc (thuốc chống trầm cảm 3 vòng, amphetamine, cocaine), rối loạn điện giải, hạ đường máu hay chấn thương đầu.
3. THĂM KHÁM LÂM SÀNG
3.1. Lâm sàng
- Thăm khám một cách toàn diện, khai thác các yếu tố tiền sử và bệnh sử.
- Đánh giá đặc điểm cơn co giật
- Đánh giá các dấu hiệu thần kinh, hội chứng não – màng não.
- Phát hiện các bệnh nhiễm trùng kèm theo
3.2. Cận lâm sàng
- Các xét nghiệm huyết học, sinh hóa máu, nước tiểu, chụp X – quang để đánh giá tình trạng nhiễm trùng nếu cần thiết.
- Điện não đồ ít có giá trị ở bệnh nhi bị co giật do sốt đơn thuần. Một số trường hợp khác có chỉ định ghi điện não đồ như: trạng thái động kinh do sốt cao hay co giật do sốt phức hợp.
- Chọc dò tủy sống: với những trẻ dưới 6 tháng tuổi hoặc nghi ngờ có nhiễm trùng thần kinh.
4. ĐIỀU TRỊ
4.1. Điều trị trong đợt sốt
- Xử trí cơn co giật
- Để trẻ nằm yên, tránh kích thích
- Đặt đầu trẻ nghiêng bên phải, nới rộng quần áo
- Thở ô xy nếu cơn giật kéo dài trên 5 phút hoặc có tình trạng thiếu oxy
- Nhanh chóng lấy nhiệt độ và các chỉ số sinh tồn
- Trong một số trường hợp có thể đặt vật mềm hay đè lưỡi giữa 2 hàm răng để trẻ không cắn vào lưỡi.
- Trong trường hợp cơn co giật kéo dài có thể thụt Diazepam 0,5mg/kg theo đường hậu môn hoặc 0,2-0,3mg/kg đường tiêm tĩnh mạch chậm. Hoặc sử dụng Midazolam 0,1mg/kg theo đường tiêm tĩnh mạch chậm.
- Đối với trạng thái động kinh do sốt cao được xử trí như trạng thái động kinh, nhất thiết phải đưa trẻ đến cơ sở y tế có đủ điều kiện cấp cứu.
- Kiểm soát thân nhiệt.
- Khi sốt trên 38oC, hạ sốt bằng Paracetamol 15 mg/kg/1 lần, uống hoặc đặt hậu môn, nhắc lại sau 4-6 giờ (nếu vẫn sốt), nhưng không được quá 60mg/kg/24 h (hoặc Ibuprofen 10mg/kg/lần, 6 giờ/lần).
- Kết hợp các biện pháp vật lý như: chườm trán, nách, bẹn cho bệnh nhân bằng nước ấm 32 – 350C, nới bỏ quần áo.
- Điều trị bệnh cơ bản gây sốt tùy theo từng bệnh nhân.
- Trong đợt sốt có thể sử dụng Depakin 20mg/kg/ngày (uống chia 2 lần), hoặc Gardenal (phenobacbital) 5mg/kg/ngày.
4.2. Điều trị dự phòng ngoài đợt sốt
- Kiểm soát tốt tình trạng tăng thân nhiệt.
- Thuốc kháng động kinh, an thần kinh dùng dài hạn thường không được chỉ định. Một số ít trẻ bị tái phát các cơn co giật thường xuyên hoặc có các yếu tố nguy cơ co giật cao có thể cân nhắc sử dụng.
- Hướng dẫn, tư vấn cho cha mẹ trẻ cách điều trị và hẹn khám lại định kỳ.
5. TIÊN LƯỢNG VÀ TIẾN TRIỂN
- Tỷ lệ tái phát phụ thuộc vào tuổi của trẻ, cơn giật xuất hiện ở trẻ càng nhỏ nguy cơ tái phát co giật do sốt càng cao (1 tuổi là 50 %; 2 tuổi là 30%) .
- Nguy cơ mắc động kinh tăng lên nếu gia đình có tiền sử động kinh, chậm phát triển thần kinh, co giật kéo dài hoặc giật cục bộ.
- Nguy cơ mắc động kinh: nếu không có yếu tố nguy cơ khoảng 1%, nếucó 1 yếu tố nguy cơ khoảng 2%, nếu hơn 1 yếu tố nguy cơ khoảng 10%.
6. TƯ VẤN CHO GIA ĐÌNH
- Cha mẹ cần được hướng dẫn cách xử trí khi trẻ bị co giật, cách sử dụng thuốc hạ sốt, thuốc chống co giật trong trường hợp cần thiết.
- Phải đưa trẻ tới cơ sở y tế (hoặc gọi bộ phận cấp cứu) khi cơn giật kéo dài quá 10 phút hoặc sau cơn giật 30 phút trẻ không trở lại bình thường.
- Cần giải thích cho cha mẹ trẻ yên tâm là co giật do sốt đơn thuần thường không ảnh hưởng đến sự phát triển của trẻ cũng như nguy cơ mắc động kinh sau này.
ĐỘNG KINH Ở TRẺ EM
1.ĐẠI CƯƠNG
Động kinh là sự rối loạn từng cơn chức năng của hệ thần kinh trung ương do sự phóng điện đột ngột quá mức, nhất thời của các tế bào thần kinh ở não. Biểu hiện bằng các cơn co giật, rối loạn hành vi, cảm giác, có thể bao gồm rối loạn ý thức. Tỷ lệ mắc bệnh động kinh nói chung khoảng 0,15-1%. Một số nước như Nhật bản 0,36%, Thái Lan 0,72%. Tỷ lệ mắc ở Việt Nam khoảng 0,5%, trong đó trẻ em chiếm 30%.
2.NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
2.1. Nguyên nhân mắc bệnh động kinh theo nhóm tuổi
- Trẻ sơ sinh đến 1 tuổi: ngạt chu sinh, nhiễm trùng hệ thần kinh, dị tật bẩm sinh, rối loạn chuyển hóa, giảm Can xi, giảm đường máu, rối loạn mạch máu, nhóm bệnh thần kinh da, sau xuất huyết não.
- Trẻ trên 1 tuổi: di chứng tổn thương não thời kỳ chu sinh, rối loạn chuyển hóa, giảm Can xi, giảm đường máu, rối loạn mạch máu, sau chấn thương sọ não hoặc sau các bệnh nhiễm trùng hệ thần kinh trung ương.
2.2. Cơ chế bệnh sinh
- Biến đổi bất thường các dòng ion Kali và Natri qua màng tế bào. Thiếu dòng điện phụ thuộc Canxi. Thiếu màng ATP có trách nhiệm vận chuyển ion.
- Tăng kích thích vào Glutamate, giảm ức chế gamma aminobutyric acid (Gaba).
- Mất cân bằng giữa hệ thống ức chế và hưng phấn của màng neuron gây ra tăng hoạt động đồng bộ của một quần thể neuron.
3. PHÂN LOẠI ĐỘNG KINH
Theo phân loại của Hiệp hội chống động kinh thế giới năm 1989 (trong hoàn cảnh Việt Nam là thích hợp)
3.1. Động kinh cục bộ
- Động kinh cục bộ tiên phát.
- Động kinh cục bộ không rõ nguyên nhân.
- Động kinh cục bộ căn nguyên ẩn (nguyên nhân không rõ ràng)
- Động kinh cục bộ triệu chứng thứ phát
- Động kinh thùy thái dương, thùy trán, đỉnh, chẩm.
- Động kinh cục bộ toàn thể hóa.
3.2. Động kinh toàn thể
- Động kinh toàn thể không rõ nguyên nhân
- Co giật sơ sinh lành tính
- Co giật sơ sinh lành tính có tính chất gia đình.
- Động kinh toàn thể nguyên phát.
- Động kinh giật cơ.
- Động kinh cơn vắng ý thức.
- Động kinh toàn thể căn nguyên ẩn hoặc triệu chứng.
- Hội chứng West.
- Hội chứng Lennox – Gastaut.
- Bệnh não giật cơ sớm (hội chứng Dravet)
- Bệnh não giật cơ với điện não đồ có chặp ức chế – bộc phát (hội chứng Otahara).
3.3. Động kinh và hội chứng không xác định được cục bộ hay toàn bộ.
- Động kinh thất ngôn mắc phải (hội chứng Laudau Kleffner).
- Động kinh có nhọn sóng liên tục khi ngủ.
3.4. Động kinh với hội chứng đặc hiệu.
Động kinh khi có sốt.
4. ĐẶC ĐIỂM LÂM SÀNG MỘT SỐ THỂ ĐỘNG KINH
4.1. Động kinh toàn thể
- Co giật sơ sinh lành tính có tính chất gia đình: di truyền trội, gen mã hóa bệnh lý nằm trên cánh tay dài của nhiễm sắc thể số 20 (20q 13.3) hoặc 8q24 và tương ứng bất thường kênh Kali loại KCNQ2, kênh Kali KCNQ3. Xuất hiện ngày thứ 2-5 sau khi sinh bằng cơn co giật, giật rung, đôi lúc ngừng thở. Thường không biến đổi đặc hiệu trên điện não đồ.
- Co giật sơ sinh lành tính: khởi phát từ ngày thứ 5 sau sinh. Cơn giật cơ, giật tay, giật bàn chân, cơn có khuynh hướng lan tỏa từ một bên chuyển sang bên đối diện, kéo dài 20-30 giây. Cần loại trừ các vận động tự nhiên không phải động kinh. Điện não đồ có các nhọn sóng nhanh toàn bộ hai bán cầu. Bệnh có tiên lượng tốt, sự phát triển tinh thần vận động bình thường. Có một số chuyển cơn động kinh toàn thể thứ phát, rối loạn hành vi, chậm phát triển tinh thần vận động.
- Động kinh vắng ý thức ở trẻ em: cơn điển hình là đột nhiên mất ý thức, dừng hoạt động, mắt nhìn trừng trừng, không thay đổi tư thế, không vận động, ý thức trở lại sau vài giây.
- Động kinh toàn thể cơn trương lực: biểu hiện cơn giật cứng các chi, có thể quay mắt, quay đầu sang bên, không giật cổ. Cơn kéo dài 30 giây đến một phút.
- Động kinh toàn thể cơn giật cơ: các cơ thân và chi đột ngột co mạnh, co cơ thể nhẹ hoặc rất mạnh làm mất thăng bằng ngã ra.
- Động kinh giật cơ mất đứng (hội chứng Doose).
4.2. Động kinh toàn thể căn nguyên ẩn hoặc động kinh triệu chứng.
- Hội chứng West: động kinh cơn co thắt gấp ở trẻ em tử 5-6 tháng tuổi, có 3 thể co giật:
- Cơn co thắt gấp, cơ co cứng ở mặt, cổ chi thân, mỗi lần giật có 10-20 nhịp co thắt gấp.
- Cơn giật cơ duỗi: đầu ngửa ra sau, thân ưỡn ra, hai tay nắm chặt, hai chân duỗi cứng.
- Cơn giật hỗn hợp: đầu ngửa ra sau, hai tay, hai chân co dúm về phía trước.
- Hội chứng Lennox- Gatstaut: có 3 đặc điểm chính:
- Sự kết hợp của nhiều dạng co giật: gồm cơn vắng ý thức không điển hình kết hợp với cơn mất trương lực, cơn giật cứng cơ.
- Điện não đồ biến đổi: nhọn chậm, lan tỏa ở giai đoạn thức, sóng alpha tạo nhóm ở giai đoạn ngủ.
- Chậm phát triển tinh thần, rối loạn hành vi.
4.3. Động kinh cục bộ
Động kinh cục bộ gây ra do một hưng phấn ở vỏ não, biểu hiện bằng giật khu trú nửa người lan từ một phần nhỏ đến rộng. Cơn Bravais Jackson giật nửa
người khởi đầu co giật ở mắt, cơ mặt sau đó chuyển sang giật tay, sau cùng giật chân. Khởi đầu thường không mất ý thức, khi giật mặt nhiều có thể giảm hoặc mất ý thức. Vị trí khởi đầu chỗ bị giật có giá trị chẩn đoán vị trí tổn thương.
- Động kinh cục bộ thùy thái dương (cơn tâm thần vận động): người bệnh ngửi thấy mùi khó chịu hoặc cảm thấy vị khó chịu, nhìn thấy cảnh lạ. Có thể có những động tác tự động, chép miệng, đứng dậy đi ra phía trước, cởi khuy áo, nói nhiều.
- Cơn động kinh thực vật: biểu hiện bằng sự phối hợp các triệu chứng sau: giãn hoặc co đồng tử, đỏ bừng cổ và mặt, vã mồ hôi, sởn gai ốc, tim đập chậm hoặc nhanh, đột ngột hạ huyết áp, rối loạn nhịp thở, đau bụng, tổn thương thường gặp ở đồi thị hoặc dưới đồ thị.
- Cơn động kinh cục bộ toàn thể hóa: động kinh bắt đầu từ cục bộ nhưng chuyển nhanh sang cơn lớn vì chuyển hóa quá nhanh, khó phát hiện trên lâm sàng, phải dựa vào điện não đồ, thấy cơn kịch phát từ một ổ khu trú lúc đầu chuyển sang toàn bộ các đạo trình trên bản ghi.
5.CHẨN ĐOÁN
5.1. Lâm sàng.
- Các cơn có tính định hình, cơn ngắn, lặp lại nhiều lần (như mô tả ở trên).
- Rối loạn các chức năng thần kinh (vận động, cảm giác).
- Rối loạn ý thức trong cơn (trừ cơn cục bộ đơn giản).
- Sau cơn hồi phục nhanh.
5.2. Các xét ngiệm cận lâm sàng:
- Công thức máu, chức năng gan, đường máu, điện giải đồ, canxi.
- Điện não đồ: có sóng đặc hiệu của các thể co giật.
- Chụp cộng hưởng từ não (MRI) để tìm nguyên nhân.
6. ĐIỀU TRỊ ĐỘNG KINH
6.1. Nguyên tắc điều trị.
- Lựa chọn thuốc kháng động kinh theo thể co giật.
- Điều trị sớm, bắt đầu bằng một loại kháng động kinh.
- Bắt đầu từ liều thấp sau tăng lên đến tối đa.
- Kết hợp thuốc khi một loại kháng động kinh không có hiệu quả.
- Duy trì liều đã cắt cơn trong 2 năm.
- Không ngừng thuốc đột ngột, giảm liều từ từ.
- Ngừng điều trị thuốc ít nhất là sau 2 năm kể từ cơn co giật cuối cùng, giảm liều từ từ trong 3-6 tháng trước khi ngừng thuốc.
6.2. Quyết định phẫu thuật khi
- Động kinh cục bộ không cắt cơn, động kinh cục bộ căn nguyên ẩn kháng thuốc. Trên MRI có ổ tổn thương khu trú như xơ hóa hồi hải mã thùy thái dương, vỏ não lạc chỗ, phì đại nửa não.
- Phẫu thuật có thể cắt thùy não, cắt hạnh nhân – hồi hải mã của thùy thái dương, cắt đa thùy não, cắt vùng vỏ não lạc chỗ, cắt bán cầu.
- Với động kinh toàn thể không cắt cơn, có thể phẫu thuật cắt thể trai, cắt bán cầu não.
6.3. Thuốc kháng động kinh theo thể co giật.
- Động kinh cục bộ: Carbamazepine (Tegretol) 5-30mg/kg/ngày, hoặc Oxcarbazepine (Trileptal) 10-30 mg/kg/ngày, hoặc Levetiracetam (Keppra) 10 -50 mg/kg ngày, hoặc Topiramate (Topamax) 0,5 – 6mg/kg/ngày.
- Động kinh toàn thể: Valproate (Depakine) 20-30mg/kg/ngày hoặc Phenytoine (Sodanton) 5-10 mg/kg/ngày, hoặc Phenobarbital (Gardenal) 5-10mg/kg/ngày, hoặc Sabril 10-50mg/kg/ngày (với hội chứng West).
7. THEO DÕI ĐIỀU TRỊ VÀ TIÊN LƯỢNG
- Liều thuốc chống động kinh hàng ngày phải là liều cắt cơn lâm sàng cho bệnh nhân mà không gây tác dụng phụ.
- Thuốc điều trị phải được dùng hàng ngày, đúng, đủ liều quy định.
- Thầy thuốc phải theo dõi diễn biến lâm sàng và các biểu hiện thứ phát của thuốc để kịp thời điều chỉnh liều lượng thuốc cho phù hợp với bệnh nhi.
- Bệnh nhi cần có chế độ ăn uống, sinh hoạt, học tập, nghỉ ngơi, giải trí thích hợp
- Một số trường hợp động kinh dai dẳng khó điều trị có thể thực hiện chế độ ăn sinh ceton, hạn chế gạo, đường, ăn đạm vừa phải, tăng dầu, lạc, đậu phụ, rau hoa quả.
- Kết hợp phục hồi chức năng, hướng dẫn gia đình biết cách phòng chống tai nạn do co giật gây ra, tạo điều kiện cho bệnh nhi hòa nhập trong gia đình, cộng đồng và xã hội.
- Để điều trị bệnh động kinh ở trẻ em có kết quả cần có sự phối hợp chặt chẽ giữa cơ sở y tế, gia đình, nhà trường và môi trường xã hội.
PHỤ LỤC
Phân loại động kinh 2010
1. Sơ sinh:
- Động kinh có tính gia đình lành tính (BFNE).
- Co giật cơ sớm do bệnh não (EME).
- Hội chứng Ohtahara (bệnh não giật cơ điện não đồ có chặp ức chế kịch phát).
2.Trẻ nhỏ:
- Co giật cục bộ di chuyển.
- Hội chứng West.
- Động kinh giật cơ (MEI)
- Động kinh trẻ nhỏ lành tính.
- Động kinh lành tính trẻ nhỏ có tính gia đình.
- Động kinh giật cơ trong bệnh lý của não không tiến triển.
3.Trẻ lớn:
- Động kinh khi có sốt (có thể bắt đầu từ trẻ nhỏ).
- Hội chứng Panayotopoulos
- Động kinh kiểu co giật cơ giảm trương lực
- Động kinh lành tính có sóng nhọn vùng trung tâm thái dương (BECTS).
- Động kinh thùy trán về đêm di truyền trội nhiễm sắc thường (ADNFLE).
- Động kinh thùy chẩm khởi phát muộn.
- Động kinh cơn vắng ý thức có co giật cơ.
- Hội chứng Lennox – Gastaut.
- Bệnh não co giật điện não đồ có nhọn chậm liên tục lúc ngủ.
- Hội chứng Laudau – Kleffner (LKS).
- Động kinh thể vắng ý thức trẻ lớn (CAE)
4.Vị thành niên – người lớn
- Động kinh cơn vắng thanh thiếu niên (JAE).
- Động kinh giật cơ thanh thiếu niên (JME).
- Động kinh cơn tăng trương lực co giật toàn thân.
- Động kinh đa dạng tiến triển (PME).
- Động kinh thính giác di truyền trội nhiễm sắc thể thường (ADEAF).
- Các loại động kinh thùy thái dương có tính gia đình khác.
5. Động kinh ít liên quan đến tuổi:
- Các động kinh cục bộ ổ thay đổi có tính gia đình từ trẻ đến người lớn.
- Các động kinh phản xạ.
CHẢY MÁU TRONG SỌ Ở TRẺ EM
(INTRACRANIAL HEMORRHAGE)
1. ĐẶT VẤN ĐỀ
Chảy máu trong sọ là do vỡ bất kỳ mạch não nào ở màng não và não. Chảy máu trong sọ là một bệnh cấp cứu và phổ biến. Tỷ lệ mắc bệnh ở trẻ sơ sinh và trẻ nhỏ cao hơn ở trẻ lớn do hai nhóm trẻ này thường bị chảy máu trong sọ do thiếu vitamin K tự phát. N.V. Thắng và CS thông báo tỷ lệ mắc bệnh chảy máu trong sọ do thiếu vitamin K ở trẻ sơ sinh và trẻ nhỏ ở tỉnh Hà Tây là 2,58/1000 trẻ sinh ở giai đoạn 2000-2002. Tỷ lệ tử vong ở nhóm bệnh này l4%, di chứng đối trẻ được cứu sống là 34% theo thống kê trong số 680 trẻ mắc bệnh điều trị tại Bệnh viện Nhi Trung ương. Các di chứng chính là bại não, chậm vận động, tâm thần, hẹp hộp sọ, động kinh. Ở trẻ lớn tỷ lệ mắc chảy máu trong sọ không do chấn thương là 2,5/100.000 trẻ dưới 15 tuổi.
2. NGUYÊN NHÂN
- Trẻ sơ sinh mắc bệnh thường do chấn thương sản khoa, ngạt chu sinh, trẻ đẻ non tháng. Trẻ đẻ non thường mắc nhiều hơn trẻ đủ tháng và thường chảy máu trong não thất. Thiếu vitamin K ở trẻ sơ sinh có thể gây nên chảy máu trong sọ sớm trong ngày đầu và 3 đến 5 ngày sau sinh.
- Trẻ nhỏ và trẻ sơ sinh từ trên 2 tuần đến 12 tuần tuổi thường mắc bệnh chảy máu muộn do thiếu vitamin K mà biểu hiện chảy máu ở não, màng não. Nguyên nhân thiếu vitamin K có thể là tiên phát hoặc thứ phát sau tắc mật bẩm sinh, viêm gan, xơ nang tụy, trẻ dùng nhiều kháng sinh sau sinh, tiêu chảy kéo dài... Các nguyên nhân gây chảy máu trong sọ khác có thể gặp là giảm tiểu cầu tiên phát hoặc thứ phát, các rối loạn đông máu di truyền, nhiễm trùng nặng..., tuy nhiên, các thể bệnh này rất ít gặp.
- Ở trẻ lớn, nguyên nhân gây chảy máu trong sọ thường là các dị dạng mạch máu não bẩm sinh chiếm 2,5/100.000 trẻ dưới 15 tuổi. Các dị dạng mạch máu não có thể là dị dạng thông động - tĩnh mạch, phình động mạch, u mạch xoang hang, trong đó dị dạng thông động - tĩnh mạch não là hay gặp nhất.
3. CHẨN ĐOÁN
3.1. Biểu hiện lâm sàng và cận lâm sàng
- Trẻ sơ sinh
- Trẻ sơ sinh tự nhiên rên è è, bỏ bú, thóp căng phồng, co giật, li bì hoặc hôn mê, rối loạn nhịp thở, tím tái.
- Trẻ nhỏ
- Trẻ nhỏ ngoài 28 ngày tuổi đột nhiên khóc thét, bỏ bú, nôn, thóp căng phồng, co giật, li bì, hôn mê, kèm theo có triệu chứng thần kinh khu trú như lác mắt, sụp mi, giật nhãn cầu, liệt chi, cũng có thể có biểu hiện rối loạn nhịp thở, ngừng thở, hạ thân nhiệt, trương lực cơ giảm, vòng đầu tăng, khớp sọ giãn, ...
- Thiếu máu cấp và nặng hầu như xảy ra ở hầu hết bệnh nhân sơ sinh và trẻ nhỏ. Trẻ có màu da xanh, niêm mạc nhợt nhạt, đòi hỏi truyền máu cấp cứu.
- Chảy máu dưới da và niêm mạc như chấm chảy máu, chảy máu vòm họng, bầm máu nơi tiêm có thể gặp. Chảy máu ở nội tạng như tiêu hóa và phổi ít gặp.
- Trẻ lớn
- Bệnh thường xảy ra đột ngột, tiến triển nhanh trong vài giờ, nhức đầu, nôn, li bì rồi hôn mê tăng dần, dấu hiệu thần kinh khu trú. Các triệu chứng thần kinh và toàn thân có thể thay đổi tuỳ theo vị trí và mức độ chảy máu.
3.2. Cận lâm sàng
Với các biểu hiện lâm sàng như trên có khả năng chẩn đoán được phần lớn các trường hợp chảy máu trong sọ. Các xét nghiệm được chỉ định tùy theo điều kiện trang bị và tùy theo lứa tuổi bệnh nhân.
- Trẻ sơ sinh và trẻ nhỏ dưới 3 tháng tuổi thường mắc chảy máu do thiếu vitamin K vì vậy cần làm công thức máu ngoại biên, thời gian máu đông, máu chảy sẽ thấy hồng cầu, huyết sắc tố giảm, thời gian đông máu kéo dài, số lượng bạch cầu và số lượng tiểu cầu bình thường, thời gian chảy máu bình thường. Nếu có điều kiện trang bị, cần làm thời gian prothrombin (PT), thời gian thromboplastin riêng phần hoạt hóa (APTT), các yếu tố đông máu phụ thuộc vitamin K (yếu tố II, VII, IX, X) đều giảm.
- Các trường hợp chảy máu trong sọ do nguyên nhân tiểu cầu, rối loạn đông máu khác, ngoài công thức máu, cần làm tủy đồ, các yếu tố đông máu toàn bộ, fibrinogen. Ở trẻ sơ sinh, có thể cấy máu nếu nghi ngờ nhiễm trùng nặng.
- Chẩn đoán hình ảnh như siêu âm qua thóp, chụp cắt lớp vi tính để chẩn đoán xác định vị trí chảy máu. Hình ảnh tổn thương có thể gặp là chảy máu dưới nhện, trong nhu mô não, trong não thất, có thể thấy các hình ảnh co thắt mạch trong chảy máu dưới nhện, phù não, chèn đẩy nhu mô não, não thất, đường giữa (liềm não). Các tổn thương có thể ở một bán cầu hoặc hai bán cầu não. Các xét nghiệm chẩn đoán hình ảnh có thể chỉ định lần 2 nếu thấy bệnh tiếp tục nặng lên.- Chọc dò tủy sống thấy dịch não tủy có máu không đông, có thể dịch vàng nhưng lưu ý có thể gây tụt kẹt não nếu bệnh nhi còn ở trong tình trạng tăng áp lực nội sọ.
- Trẻ lớn: chảy máu trong sọ thường do nguyên nhân dị dạng mạch máu.
- Trong giai đoạn đầu của đột quị, khi mới vào viện việc chụp cắt lớp vi tính sẽ xác định vị trí tổn thương ở màng não, não thất hoặc nhu mô, tổn thương vùng não do động mạch não chi phối, hiệu ứng choán chỗ (hình ảnh chèn ép não thất, đẩy lệch liềm đại não...do khối máu tụ và dịch phù não). Có thể chụp lần 2 trong giai đoạn này nếu tiến triển bệnh xấu đi.
- Xác định thể tích chảy máu hay khối máu tụ: {(đường kính A x đường kính B x C) /2}(trong đó: C = số lớp cắt thấy chảy máu x độ dày lớp cắt).
- Giai đoạn sau: tình trạng bệnh nhân có thể ổn định sau một đến hai tuần đầu, xem xét chỉ định thăm dò hình ảnh học mạch máu: chụp cộng hưởng từ mạch, chụp cắt lớp vi tính mạch hoặc chụp mạch số hóa xóa nền để xác định dị dạng động - tĩnh mạch, túi phình mạch...
- Các xét nghiệm về huyết học hoặc hóa sinh thường ít biến đổi bất thường.
4. ĐIỀU TRỊ
4.1. Điều trị nội khoa
a. Trẻ sơ sinh và trẻ nhỏ bị chảy máu trong sọ do thiếu vitamin K
- Điều trị ban đầu ở tuyến y tế cơ sở
- Khẩn trương xử trí cấp cứu duy trì chức năng sống: Làm thông đường thở, đặt bệnh nhân ở tư thế đầu trung gian cao 15-30 độ, thở oxy nếu có điều kiện, hô hấp nhân tạo nếu có ngừng thở (xem phần cấp cứu cơ bản).
- Ủ ấm trẻ đề phòng hạ thân nhiệt.
- Chống co giật: Seduxen 0,25 mg/kg/lần tiêm tĩnh mạch hoặc 0,5mg/kg thụt hậu môn. Hoặc Phenobarbital 10 – 20 mg/kg tiêm bắp hoặc tĩnh mạch (lưu ý: phối hợp Seduxen và Phenobacbital dễ có nguy cơ ngừng thở).
- Tiêm vitamin K1 0,005g: 1 ống tiêm bắp cho trẻ sơ sinh và trẻ nhỏ. Đây là vấn đề quan trọng giúp cho máu có thể ngừng chảy.
- Chuyển bệnh nhân đến cơ sở chuyên khoa để truyền máu và điều trị tiếp, chỉ chuyển bệnh nhân khi đã hồi sức, các chức năng sống đã bảo đảm.
- Điều trị tiếp theo ở tuyến trên
- Tiếp tục củng cố cấp cứu các chức năng sống về hô hấp, tuần hoàn, thân nhiệt.
- Bệnh nhân nằm đầu cao trung gian 15 – 30 độ so với mặt giường.
- Thông khí hỗ trợ qua ống nội khí quản nếu bệnh nhân thở chậm hoặc ngừng thở và cho thở oxy.
- Hồi phục tuần hoàn, hồi phục khối lượng máu mất bằng truyền máu cùng nhóm 20 ml/kg cân nặng;
- Chống tình trạng chảy máu: tiêm vitamin K1 0,005 -1 ống/ngày tiêm bắp trong 3 ngày .
- Chống co giật bằng Phenobarbital 10 – 20 mg/kg liều ban đầu, tiêm tĩnh mạch hoặc bắp, sau duy trì 3 – 5 mg/kg/ngày bằng đường uống. Có thể dùng Seduxen 0,25 – 0,30 mg/kg tiêm tĩnh mạch hoặc thụt hậu môn.
- Chống phù não: Mannitol 20% liều 0,25 g/kg/lần truyền tĩnh mạch nhanh từ 2 – 4 lần /ngày, cần kiểm soát điện giải.
- Chống co thắt mạch, nếu có bằng chứng co mạch trên tổn thương chẩn đoán hình ảnh, có thể dùng nimodipin 2mg/kg cân nặng/lần, cứ 4h/lần dùng tối thiểu 21 ngày (xem thêm chảy máu dưới nhện), nhưng cần giảm liều thích hợp nếu huyết áp giảm thấp gây nguy cơ làm giảm áp lực tưới máu não. Nên cho điều trị sớm sau chẩn đoán chảy máu dưới nhện để ngăn ngừa co thắt mạch.
- Nuôi dưỡng qua ống thông dạ dày.
b. Trẻ lớn chảy máu trong sọ do các dị dạng mạch máu
- Điều trị ban đầu ở tuyến y tế cơ sở: trước hết phải đảm bảo chức năng sống như đường thở, hô hấp, tuần hoàn, thân nhiệt ổn định như ở trẻ nhỏ.
- Điều trị ở tuyến có trang bị y tế cao hơn
- + Tiếp tục ổn định chức năng sống
- + Chống tăng áp lực nội sọ bằng cách giảm phù não, chống co giật như điều trị ở trẻ nhỏ.
- + Ở trẻ lớn nguyên nhân chảy máu thường do dị dạng mạch máu não. Sau khi xác định loại dị dạng, cần điều trị theo nguyên nhân do các thầy thuốc ngoại thần kinh, chẩn đoán hình ảnh. Phương pháp điều trị tùy theo vị trí và loại dị dạng. Nếu ổ dị dạng ở nông có thể can thiệp bằng phẫu thuật loại bỏ, nếu ở sâu có can thiệp bằng nút mạch...
c. Các nguyên nhân ít gặp gây xuất huyết não
- Giảm tiểu cầu.
- Truyền khối tiểu cầu: 1 đơn vị khối tiểu cầu/5kg cơ thể
- Điều trị nguyên nhân giảm tiểu cầu.
- Thiếu các yếu tố đông máu
- Truyền huyết tương đông lạnh
- Bồi phụ các yếu tố đông máu thiếu hụt.
- Nhiễm khuẩn nặng sơ sinh
- Kháng sinh chống nhiễm khuẩn thích hợp
- Điều trị đông máu rải rác trong lòng mạch (xem bài riêng).
4.2. Can thiệp phẫu thuật cấp cứu
- Mục tiêu: là cứu sống bệnh nhân trong giai đoạn cấp tính, làm giảm phù não và chèn ép não.
- Hút bỏ khối máu tụ bằng phẫu thuật để ngăn ngừa tử vong do hiệu ứng choán chỗ (chưa có bằng chứng cho thấy tiến hành thường qui phẫu thuật lấy bỏ khối máu tụ cải thiện kết quả điều trị).
- Đối với trẻ nhỏ: chảy máu trong sọ thường xu hướng lan tỏa nhiều vị trí ở một bán cầu thậm chí hai bán cầu. Hút máu tụ đặt ra khi khối máu tụ lớn ở nông thường ở vỏ não, gây phù não và chèn ép não thất và làm di lệch đường giữa 0,5cm, có thể mở dẫn lưu não thất ra ngoài sọ khi có chảy máu nhiều trong não thất và đề phòng biến chứng tắc đường lưu thông dịch não tủy gây não úng thủy tắc nghẽn sau này.
- Phẫu thuật mở sọ (decompressive hemicraniectomy) giảm áp lực trong sọ do phù não gây hiệu ứng choán chỗ. Mảnh sọ lấy ra (được bảo quản lạnh) và mở màng cứng để tổ chức não phù nề có thể bộc lộ ra bên ngoài thay vì chèn ép vào thân não và giảm được áp lực trong sọ, tăng lưu lượng tưới máu máu cho não.
- Đối với trẻ lớn:
- Chảy máu tiểu não gây chèn ép não thất IV, giãn sừng thái dương, chèn ép thân não, suy giảm ý thức nhưng chưa hôn mê.
- Chảy máu trên lều tiểu não: nếu ổ tụ máu ở nông, gần với bề mặt não, thể tích lớn hơn 20 ml kèm hiệu ứng choán chỗ, suy giảm ý thức nhưng chưa hôn mê.
- Mở thông não thất và dẫn lưu dịch não tủy nếu thấy giãn não thất và tắc nghẽn.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
- Tử vong: trong nghiên cứu tại Bệnh viện Nhi Trung ương ở 621 trẻ bị chảy máu trong sọ nhập viện, chảy máu trong sọ ở lứa tuổi sơ sinh tử vong là 35/97 trẻ sơ sinh (36,1%), 52/469 trẻ nhỏ bú mẹ (11,1%), 4/55 trẻ 1-15 tuổi (7,3%). Càng nhỏ tuổi tỷ lệ tử vong càng cao.
- Di chứng chảy máu trong sọ ở trẻ nhỏ và sơ sinh thường gặp là hẹp hộp sọ, chậm phát triển tâm thần - vận động, não úng thủy và động kinh.
- Đối trẻ lớn, trẻ có thể có di chứng giảm vận động, chậm phát triển tâm thần, động kinh. Nếu trẻ không được can thiệp nguyên nhân, chảy máu có thể tái phát và nguy cơ tử vong cao hơn.
6. DỰ PHÒNG
- Dự phòng chảy máu trong sọ do thiếu vitamin K ở trẻ sơ sinh và trẻ nhỏ
- Tiêm vitamin K1 liều 1mg, tiêm bắp cho tất cả trẻ ngay sau sinh. Trong trường hợp trẻ bị tiêu chảy hoặc vàng da kéo dài cần tiêm liều nhắc lại sau 1 tháng.
- Tuyên truyền bà mẹ mang thai hoặc sau sinh không ăn kiêng vì dễ gây nên thiếu vi chất và vitamin K.
- Dự phòng chảy máu tái phát ở trẻ lớn: sau khi điều trị chảy máu do vỡ mạch máu dị dạng ở trẻ lớn, nếu chưa điều trị nguyên nhân, cần giám sát chặt chẽ sự chảy máu tái phát.
- Các trẻ sơ sinh, trẻ nhỏ, trẻ lớn cần được theo rõi định kỳ 2 hoặc 3 tháng1 lần để phát hiện và điều trị di chứng.
CHƯƠNG 10: TRUYỀN NHIỄM
BỆNH TAY-CHÂN-MIỆNG
(Hand-foot-and mouth disease)
1. ĐẠI CƯƠNG.
1.1. Định nghĩa
Bệnh tay-chân-miệng là bệnh truyền nhiễm lây từ người sang người, dễ gây thành dịch do vi rút đường ruột gây ra. Hai nhóm tác nhân gây bệnh thường gặp là Coxsackie virus A16 và Enterovirus 71 (EV71). Biểu hiện chính là tổn thương da, niêm mạc dưới dạng phỏng nước ở các vị trí đặc biệt như niêm mạc miệng, lòng bàn tay, lòng bàn chân, mông, gối. Bệnh có thể gây nhiều biến chứng nguy hiểm như viêm não-màng não, viêm cơ tim, phù phổi cấp dẫn đến tử vong nếu không được phát hiện sớm và xử trí kịp thời. Các trường hợp biến chứng nặng thường do EV71.
Chú ý: Bệnh ở người không liên quan với bệnh lở mồm long móng (Foot- and mouth or hoof-and mouth disease) ở động vât - do loại virus khác gây nên.
1.2.Dịch tễ
- Bệnh lây chủ yếu theo đường tiêu hoá. Nguồn lây chính từ nước bọt, phỏng nước và phân của trẻ nhiễm bệnh.
- Bệnh gặp rải rác quanh năm ở hầu hết các địa phương. Tại các tỉnh phía Nam, bệnh có xu hướng tăng cao vào hai thời điểm từ tháng 3 đến tháng 5 và từ tháng 9 đến tháng 12 hàng năm.
- Có thể gặp ở mọi lứa tuổi nhưng thường gặp ở trẻ dưới 5 tuổi, đặc biệt tập trung ở nhóm tuổi dưới 3 tuổi. Các yếu tố sinh hoạt tập thể như trẻ đi học tại nhà trẻ, mẫu giáo, đến các nơi trẻ chơi tập trung là các yếu tố nguy cơ lây truyền
2. TRIỆU CHỨNG LÂM SÀNG VÀ CẬN LÂM SÀNG:
2.1. Lâm sàng
2.1.1. Giai đoạn ủ bệnh:
3-7 ngày.
2.1.2. Giai đoạn khởi phát: Từ 1-2 ngày với các triệu chứng như sốt nhẹ, mệt mỏi, đau họng, biếng ăn, tiêu chảy vài lần trong ngày.
2.1.3. Giai đoạn toàn phát: Có thể kéo dài 3-10 ngày với các triệu chứng điển hình của bệnh:
- Loét miệng: vết loét đỏ hay phỏng nước đường kính 2-3 mm ở niêm mạc miệng, lợi, lưỡi, gây đau miệng, bỏ ăn, bỏ bú, tăng tiết nước bọt.
- Phát ban dạng phỏng nước: Ở lòng bàn tay, lòng bàn chân, gối, mông; tồn tại trong thời gian ngắn (dưới 7 ngày) sau đó có thể để lại vết thâm, rất hiếm khi loét hay bội nhiễm.
- Sốt nhẹ.
- Nôn.
- Nếu trẻ sốt cao và nôn nhiều dễ có nguy cơ biến chứng.
- Biến chứng thần kinh, tim mạch, hô hấp thường xuất hiện sớm từ ngày 2đến ngày 5 của bệnh.
2.1.4. Giai đoạn lui bệnh:
Thường từ 3-5 ngày sau, trẻ hồi phục hoàn toàn nếu không có biến chứng.
2.1.5. Các thể lâm sàng:
- Thể tối cấp: Bệnh diễn tiến rất nhanh có các biến chứng nặng như suy tuần hoàn, suy hô hấp, hôn mê dẫn đến tử vong trong vòng 24-48 giờ.
- Thể cấp tính với bốn giai đoạn điển hình như trên.
- Thể không điển hình: Dấu hiệu phát ban không rõ ràng hoặc chỉ có loét miệng hoặc chỉ có triệu chứng thần kinh, tim mạch, hô hấp mà không phát ban và loét miệng.
2.2. Cận lâm sàng
2.2.1. Các xét nghiệm cơ bản
- Công thức máu: Bạch cầu thường trong giới hạn bình thường. Bạch cầu tăng trên 16.000/mm3 hay đường huyết tăng > 160mg% (8,9 mmol/l) thường liên quan đến biến chứng
- Protein C phản ứng (CRP) (nếu có điều kiện) trong giới hạn bình thường (< 10 mg/L).
- Đường huyết, điện giải đồ, X quang phổi đối với các trường hợp có biến chứng từ độ 2b.
2.2.2. Các xét nghiệm theo dõi phát hiện biến chứng:
- Khí máu khi có suy hô hấp
- Troponin I, siêu âm tim khi nhịp tim nhanh ≥ 150 lần/phút, nghi ngờ viêm cơ tim hoặc sốc.
- Dịch não tủy:
- Chỉ định chọc dò tủy sống khi có biến chứng thần kinh hoặc không loại trừ viêm màng não mủ.
- Xét nghiệm protein bình thường hoặc tăng, số lượng tế bào trong giới hạn bình thường hoặc tăng, có thể là bạch cầu đơn nhân chiếm ưu thế.
2.2.3. Xét nghiệm phát hiện vi rút (nếu có điều kiện) từ độ 2b trở lên hoặc cần chẩn đoán phân biệt:
Lấy bệnh phẩm hầu họng, phỏng nước, trực tràng, dịch não tuỷ để thực hiện xét nghiệm RT-PCR hoặc phân lập vi rút chẩn đoán xác định nguyên nhân.
2.2.4. Chụp cộng hưởng từ sọ não:
Chỉ thực hiện khi có điều kiện và khi cần chẩn đoán phân biệt với các bệnh lý ngoại thần kinh.
3. CHẨN ĐOÁN
3.1. Chẩn đoán ca lâm sàng : Dựa vào triệu chứng lâm sàng và dịch tễ học.
- Yếu tố dịch tễ: Căn cứ vào tuổi, mùa, vùng lưu hành bệnh, số trẻ mắc bệnh trong cùng một thời gian.
- Lâm sàng: Phỏng nước điển hình ở miệng, lòng bàn tay, lòng bàn chân, gối, mông, kèm sốt hoặc không.
3.2. Chẩn đoán xác định căn nguyên
- Xét nghiệm RT-PCR hoặc phân lập có vi rút gây bệnh.
3.3. Chẩn đoán phân biệt
3.3.1. Các bệnh có biểu hiện loét miệng
Các bệnh viêm loét miệng do căn nguyên khác, viêm miệng áp-tơ: Vết loét sâu, có dịch tiết, hay tái phát.
3.3.2. Các bệnh có phát ban da:
- Sốt phát ban: hồng ban xen kẽ ít dạng sẩn, thường có hạch sau tai.
- Dị ứng: hồng ban đa dạng, không có phỏng nước.
- Viêm da mủ: Đỏ, đau, có mủ.
- Thuỷ đậu: Phỏng nước nhiều lứa tuổi, rải rác toàn thân.
- Nhiễm khuẩn huyết do não mô cầu: mảng xuất huyết hoại tử trung tâm.
- Sốt xuất huyết Dengue: Chấm xuất huyết, bầm máu, xuất huyết niêm mạc.
3.3.3. Viêm não-màng não
- Viêm màng não do vi khuẩn.
- Viêm não-màng não do vi rút khác.
3.3.4. Nhiễm khuẩn huyết, sốc nhiễm khuẩn, viêm phổi
3.4. Chẩn đoán biến chứng
3.4.1. Biến chứng thần kinh: Viêm não, viêm thân não, viêm não tủy, viêm màng não.
- Rung giật cơ (myoclonic jerk), giật mình: Từng cơn ngắn 1-2 giây, chủ yếu ở tay và chân, dễ xuất hiện khi bắt đầu giấc ngủ hay khi cho trẻ nằm ngửa.
- Ngủ gà, bứt rứt, đi loạng choạng, run chi, mắt nhìn ngược.
- Rung giật nhãn cầu.
- Yếu, liệt chi (liệt mềm cấp).
- Liệt dây thần kinh sọ não.
- Co giật, hôn mê là dấu hiệu nặng, thường đi kèm với suy hô hấp, tuần hoàn.
- Tăng trương lực cơ (biểu hiện duỗi cứng mất não, gồng cứng mất vỏ)
3.4.2. Biến chứng tim mạch, hô hấp: Viêm cơ tim, phù phổi cấp, tăng huyết áp, suy tim, trụy mạch.
- Mạch nhanh > 150 lần/phút.
- Thời gian đổ đầy mao mạch chậm trên 2 giây.
- Da nổi vân tím, vã mồ hôi, chi lạnh. Các biểu hiện rối loạn vận mạch có thể chỉ khu trú ở 1 vùng cơ thể (1 tay, 1 chân...)
- Giai đoạn đầu có huyết áp tăng (HA tâm thu: trẻ dưới 1 tuổi ≥ 110mmHg, trẻ từ 1-2 tuổi ≥ 115 mmHg, trẻ trên 2 tuổi ≥ 120 mmHg), giai đoạn sau mạch, huyết áp không đo được.
- Khó thở: Thở nhanh, rút lõm ngực, khò khè, thở rít thanh quản, thở nông, thở bụng, thở không đều.
- Phù phổi cấp: Sùi bọt hồng, khó thở, tím tái, phổi nhiều ran ẩm, nội khí quản có máu hay bọt hồng.
3.5. Phân độ lâm sàng : (Theo hướng dẫn của Bộ Y tế tháng 3/2012)
3.5.1. Độ 1: Chỉ loét miệng và/hoặc tổn thương da.
3.5.2. Độ 2:
Độ 2a: có một trong các dấu hiệu sau:
- Bệnh sử có giật mình dưới 2 lần/30 phút và không ghi nhận lúc khám
- Sốt trên 2 ngày, hay sốt trên 390C, nôn, lừ đừ, khó ngủ, quấy khóc vô cớ.
Độ 2b: có dấu hiệu thuộc nhóm 1 hoặc nhóm 2
* Nhóm 1: Có một trong các biểu hiện sau:
- Giật mình ghi nhận lúc khám.
- Bệnh sử có giật mình ≥ 2 lần / 30 phút.
- Bệnh sử có giật mình kèm theo một dấu hiệu sau:
- Ngủ gà
- Mạch nhanh > 130 lần /phút (khi trẻ nằm yên, không sốt)
* Nhóm 2: Có một trong các biểu hiện sau:
- Sốt cao ≥ 39,5oC (đo nhiệt độ hậu môn) không đáp ứng với thuốc hạ sốt.
- Mạch nhanh > 150 lần/phút (khi trẻ nằm yên, không sốt).
- Thất điều: run chi, run người, ngồi không vững, đi loạng choạng.
- Rung giật nhãn cầu, lác mắt.
- Yếu chi hoặc liệt chi.
- Liệt thần kinh sọ: nuốt sặc, thay đổi giọng nói...
3.5.3. Độ 3 - có các dấu hiệu sau:
- Mạch nhanh > 170 lần/phút (khi trẻ nằm yên, không sốt).
- Một số trường hợp có thể mạch chậm (dấu hiệu rất nặng).
- Vã mồ hôi, lạnh toàn thân hoặc khu trú.
- HA tâm thu tăng :
- Trẻ < 12 tháng HA > 100mmHg
- Trẻ từ 12 tháng đến < 24 tháng HA > 110mmHg
- Trẻ > 24 tháng HA > 115 mmHg
- Thở nhanh, thở bất thường: Cơn ngưng thở, thở bụng, thở nông, rút lõm ngực, khò khè, thở rít thì hít vào.
- Rối loạn tri giác (Glasgow < 10 điểm).
- Tăng trương lực cơ.
3.5.4. Độ 4: Có một trong các dấu hiệu sau:
- Sốc.
- Phù phổi cấp.
- Tím tái, SpO2 < 92%.
- Ngưng thở, thở nấc.
4. ĐIỀU TRỊ
4.1.Nguyên tắc điều trị
- Hiện nay chưa có thuốc điều trị đặc hiệu, chỉ điều trị hỗ trợ (không dùng kháng sinh khi không có bội nhiễm).
- Theo dõi sát, phát hiện sớm, phân độ đúng và điều trị phù hợp.
- Đối với trường hợp nặng phải đảm bảo xử trí theo nguyên tắc hồi sức cấp cứu (ABC...)
- Bảo đảm dinh dưỡng đầy đủ, nâng cao thể trạng.
4.2. Điều trị cụ thể:
4.2.1. Độ 1: Điều trị ngoại trú và theo dõi tại y tế cơ sở.
- Dinh dưỡng đầy đủ theo tuổi. Trẻ còn bú cần tiếp tục cho ăn sữa mẹ.
- Hạ sốt khi sốt cao bằng Paracetamol liều 10 - 15 mg/kg/lần (uống) mỗi 6 giờ.
- Vệ sinh răng miệng.
- Nghỉ ngơi, tránh kích thích.
- Tái khám mỗi 1-2 ngày trong 8-10 ngày đầu của bệnh.Trẻ có sốt phải tái khám mỗi ngày cho đến khi hết sốt ít nhất 48 giờ.
- Cần tái khám ngay khi có dấu hiệu từ độ 2a trở lên như:
- Sốt cao ≥ 390C.
- Thở nhanh, khó thở.
- Giật mình, lừ đừ, run chi, quấy khóc, bứt rứt khó ngủ, nôn nhiều.
- Đi loạng choạng.
- Da nổi vân tím, vã mồ hôi, tay chân lạnh.
- Co giật, hôn mê.
4.2.2. Độ 2: Điều trị nội trú tại bệnh viện
4.2.2.1. Độ 2a:
- Điều trị như độ 1. Trường hợp trẻ sốt cao không đáp ứng tốt với paracetamol có thể phối hợp với ibuprofen 5-10 mg/kg/lần lập lại mỗi 6-8 giờ nếu cần (dùng xen kẽ với các lần sử dụng paracetamol), không dùng hạ sốt nhóm Aspirin. Tổng liều tối đa của ibuprofen là 40mg/kg/ngày.
- Thuốc: Phenobarbital 5 - 7 mg/kg/ngày, uống.
- Theo dõi sát để phát hiện dấu hiệu chuyển độ.
4.2.2.2. Độ 2b: Điều trị tại phòng cấp cứu hoặc hồi sức
- Nằm đầu cao 30°.
- Thở oxy qua mũi 3-6 lít/phút.
- Hạ sốt tích cực nếu trẻ có sốt.
- Thuốc:
+ Phenobarbital 10 - 20 mg/kg truyền tĩnh mạch. Lặp lại sau 8-12 giờ khi cần.
+ Immunoglobulin
- Nhóm 2: 1g/kg/ngày truyền tĩnh mạch chậm trong 6-8 giờ. Sau 24 giờ nếu còn dấu hiệu độ 2b: Dùng liều thứ 2
- Nhóm 1: Không chỉ định Immunoglobulin thường qui. Nếu triệu chứng không giảm sau 6 giờ điều trị bằng Phenobarbital thì cần chỉ định dùng Immunoglobulin. Sau 24 giờ đánh giá lại để quyết định liều thứ 2 như nhóm 2.
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, kiểu thở, tri giác, ran phổi, mạch mỗi 1- 3 giờ trong 6 giờ đầu, sau đó theo chu kỳ 4-5 giờ.
- Đo độ bão hòa oxy SpO2 và theo dõi mạch liên tục (nếu có máy).
4.2.2.3. Độ 3: Điều trị nội trú tại đơn vị hồi sức tích cực
- Thở oxy qua mũi 3-6 lít/phút. Đặt nội khí quản giúp thở sớm khi thất bại với thở oxy.
- Chống phù não: nằm đầu cao 30, hạn chế dịch (tổng dịch bằng 1/2-3/4 nhu cầu bình thường), nếu thở máy cần tăng thông khí để giữ PaCO2 từ 30-35 mmHg và duy trì PaO2 từ 90-100 mmHg.
- Phenobarbital 10 - 20 mg/kg truyền tĩnh mạch. Lặp lại sau 8-12 giờ khi cần. Liều tối đa : 30mg/kg/24h.
- Immunoglobulin (Gammaglobulin): 1g/kg/ngày truyền tĩnh mạch chậm trong 6-8 giờ, dùng trong 2 ngày liên tục.
- Dobutamin được chỉ định khi suy tim mạch > 170 lần/phút, liều khởi đầu 5μg/kg/phút truyền tĩnh mạch, tăng dần 1-2,5μg/kg/phút mỗi 15 phút cho đến khi có cải thiện lâm sàng; liều tối đa 20μg/kg/phút (không dùng Dopamin).
- Milrinone truyền tĩnh mạch 0,4 – 0,75 μg/kg/phút chỉ dùng khi huyết áp cao, trong 24-72 giờ. Nếu huyết áp ổn định trong 12-24 giờ, giảm dần liều Milrinone 0,1 μg/kg/phút mỗi 30-60 phút cho đến liều tối thiểu 0,25 μg/kg/phút. Nếu huyết áp ổn định ở liều tối thiểu này trong ít nhất 6 giờ thì xem xét ngưng Milrinone.
- Điều chỉnh rối loạn nước, điện giải, toan kiềm, điều trị hạ đường huyết.
- Hạ sốt tích cực.
- Điều trị co giật nếu có: Midazolam 0,15 mg/kg/lần hoặc Diazepam 0,2-0,3 mg/kg truyền tĩnh mạch chậm, lập lại sau 10 phút nếu còn co giật (tối đa 3 lần).
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, mỗi 1- 2 giờ. Nếu có điều kiện nên theo dõi huyết áp động mạch xâm lấn.
4.2.2.4. Độ 4: Điều trị nội trú tại các đơn vị hồi sức tích cực
- Đặt Nội khí quản thở máy: Tăng thông khí giữ PaCO2 từ 30-35 mmHg và duy trì PaO2 từ 90-100 mmHg.
- Chống sốc: Sốc do viêm cơ tim hoặc tổn thương trung tâm vận mạch ở thân não.
- Nếu không có dấu hiệu lâm sàng của phù phổi hoặc suy tim: Truyền dịch Natri clorua 0,9% hoặc Ringer lactat: 5 ml/kg/15 phút, điều chỉnh tốc độ theo hướng dẫn CVP và đáp ứng lâm sàng. Trường hợp không có CVP cần theo dõi sát dấu hiệu quá tải, phù phổi cấp.
- Đo và theo dõi áp lực tĩnh mạch trung ương.
- Dobutamin liều khởi đầu 5μg/kg/phút, tăng dần 2- 3μg/kg/phút mỗi 15 phút cho đến khi có hiệu quả, liều tối đa 20 μg/kg/phút.
- Phù phổi cấp:
- Ngừng ngay dịch truyền nếu đang truyền dịch.
- Dùng Dobutamin liều 5-20 μg/kg/phút.
- Furosemide 1-2 mg/kg/lần tiêm tĩnh mạch chỉ định khi quá tải dịch.
- Điều chỉnh rối loạn kiềm toan, điện giải, hạ đường huyết và chống phù não:
- Lọc máu liên tục hay ECMO (nếu có điều kiện).
- Immunoglobulin: Chỉ định khi HA trung bình ≥ 50mmHg
- Kháng sinh: Chỉ dùng kháng sinh khi có bội nhiễm hoặc chưa loại trừ các bệnh nhiễm khuẩn nặng khác
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, nước tiểu mỗi 30 phút trong 6 giờ đầu, sau đó điều chỉnh theo đáp ứng lâm sàng; Áp lực tĩnh mạch trung tâm mỗi giờ, nếu có điều kiện nên theo dõi huyết áp động mạch xâm lấn.
5. PHÒNG BỆNH
5.1. Nguyên tắc phòng bệnh:
- Hiện chưa có vắc xin phòng bệnh đặc hiệu.
- Áp dụng các biện pháp phòng ngừa chuẩn và phòng ngừa đối với bệnh lây qua đường tiêu hoá, đặc biệt chú ý tiếp xúc trực tiếp với nguồn lây.
5.2. Phòng bệnh tại các cơ sở y tế:
- Cách ly theo nhóm bệnh.
- Nhân viên y tế: Mang khẩu trang, rửa, sát khuẩn tay trước và sau khi chăm sóc.
- Khử khuẩn bề mặt, giường bệnh, buồng bệnh bằng Cloramin B 2%. Lưu ý khử khuẩn các ghế ngồi của bệnh nhân và thân nhân tại khu khám bệnh.
- Xử lý chất thải, quần áo, khăn trải giường của bệnh nhân và dụng cụ chăm sóc sử dụng lại theo quy trình phòng bệnh lây qua đường tiêu hoá.
5.3. Phòng bệnh ở cộng đồng:
- Vệ sinh cá nhân, rửa tay bằng xà phòng (đặc biệt sau khi thay quần áo, tã, sau khi tiếp xúc với phân, nước bọt).
- Rửa sạch đồ chơi, vật dụng, sàn nhà.
- Lau sàn nhà bằng dung dịch khử khuẩn Cloramin B 2% hoặc các dung dịch khử khuẩn khác.
- Cách ly trẻ bệnh tại nhà. Không đến nhà trẻ, trường học, nơi các trẻ chơi tập trung trong 10-14 ngày đầu của bệnh.
VIÊM MÀNG NÃO MỦ
Viêm màng não mủ (VMNM) là tình trạng nhiễm khuẩn màng não do các tác nhân gây bệnh có khả năng sinh mủ (chủ yếu là một số loại vi khuẩn) xâm nhập vào màng não gây nên. Là một trong những bệnh cấp cứu nguy hiểm, thường gặp ở trẻ em, nhiều nhất là ở lứa tuổi dưới 3 tuổi, tỷ lệ tử vong và di chứng khá cao.
1.CĂN NGUYÊN GÂY BỆNH
- Ba loại vi khuẩn gây bệnh viêm màng não mủ hay gặp nhất là:
- Phế cầu (Streptococcus pneumoniae)
- H. Influenzae (Haemophilus influenzae)
- Não mô cầu (Neisseria meningitidis)
- Riêng ở giai đoạn sơ sinh và trẻ nhỏ dưới 3 tháng tuổi (cũng như ở người già), căn nguyên gây bệnh thường gặp nhất là các loại vi khuẩn đường ruột (như E. Coli, Proteus, Klebsiella, Listeria, Streptococci nhóm B...).
- Ngoài ra nhiều loại vi khuẩn và nấm khác cũng có thể là căn nguyên gây VMNM nhưng ít gặp hơn và thường xảy ra trên những bệnh nhân có tình trạng suy giảm miễn dịch, nhiễm khuẩn huyết.v.v
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
Phải dựa trên các biểu hiện lâm sàng và nhất thiết phải dựa trên kết quả xét nghiệm dịch não tuỷ.
2.1.1. Biểu hiện lâm sàng
- Sốt, hội chứng nhiễm trùng: Thường sốt cao đột ngột, có thể kèm viêm long đường hô hấp trên, quấy khóc hoặc li bì, mệt mỏi, ăn hoặc bú kém, da xanh tái.
- Hội chứng màng não:
- Các dấu hiệu cơ năng: Nôn tự nhiên và buồn nôn, đau đầu (ở trẻ nhỏ thường quấy khóc hoặc khóc thét từng cơn), táo bón (ở trẻ nhỏ thường gặp tiêu
- chảy), có thể có biểu hiện sợ ánh sáng, nằm tư thế cò súng.
- Các dấu hiệu thực thể: Gáy cứng (ở trẻ nhỏ có thể gặp dấu hiệu cổ mềm), dấu hiệu Kernig, Brudzinsky, vạch màng não... dương tính.
- Trẻ nhỏ còn thóp thường có dấu hiệu thóp trước phồng hoặc căng, li bì, mắt nhìn vô cảm.
- Các biểu hiện khác
- Co giật.
- Liệt khu trú.
- Rối loạn tri giác – hôn mê.
- Ban xuất huyết hoại tử hình sao (Gặp trong nhiễm Não mô cầu).
- Các dấu hiệu của shock nhiễm khuẩn.
- Riêng ở trẻ sơ sinh bệnh thường xảy ra trên trẻ đẻ non, nhiễm trùng ối, ngạt sau đẻ. Hội chứng nhiễm trùng thường không rõ rệt, có thể không sốt, thậm chí còn hạ thân nhiệt, hội chứng màng não cũng không đầy đủ hoặc kín đáo. Trẻ thường bỏ bú, nôn trớ, thở rên, thở không đều hoặc có cơn ngừng thở, thóp phồng hoặc căng nhẹ, bụng chướng, tiêu chảy, giảm trương lực cơ, mất các phản xạ sinh lý của trẻ sơ sinh...và có thể co giật.
2.1.2. Biểu hiện cận lâm sàng
- Quan trọng nhất và có tính chất quyết định cho chẩn đoán là xét nghiệm dịch não tuỷ. Cần tiến hành chọc dịch não tuỷ sớm ngay khi khám xét lâm sàng
có nghi ngờ VMNM tại cơ sở y tế từ tuyến huyện trở lên (tại khe liên đốt L4-L5 vùng thắt lưng với cỡ kim chuyên dụng thích hợp theo lứa tuổi – trẻ dưới 1 tuổi dùng kim số 4, số 6. Chú ý các chống chỉ định như hội chứng tăng áp lực nội sọ nặng có nguy cơ gây tụt kẹt thuỳ hạnh nhân tiểu não, tình trạng shock nặng, suy hô hấp nặng chưa ổn định, viêm tấy hoặc ổ nhiễm khuẩn tại vị trí chọc dò...). Xác định chẩn đoán khi dịch não tuỷ có các biểu hiện sau:
- Dịch não tuỷ đục như nước dừa non, nước vo gạo hoặc như mủ.
- Soi hoặc cấy dịch não tuỷ xác định được vi khuẩn gây bệnh.
- Xét nghiệm sinh hoá dịch não tuỷ thấy nồng độ Protein cao (thường trên 1 gr/ lít), Glucose giảm dưới 1/2 đường máu, thử cùng lúc – có khi chỉ còn vết; tế bào tăng cao – từ vài trăm tới hàng nghìn tế bào/mm3, trong đó bạch cầu đa nhân trung tính chiếm ưu thế.
- Các xét nghiệm khác:
- Công thức máu thường thấy bạch cầu tăng cao, tỷ lệ bạch cầu đa nhân trung tính chiếm ưu thế; ở trẻ nhỏ thường giảm nồng độ huyết sắc tố (thiếu máu).
- Cấy máu và cấy dịch tỵ hầu, dịch hút tại ổ xuất huyết hoại tử... có thể xác định được vi khuẩn gây bệnh.
- Ngoài ra có thể chụp cắt lớp vi tính sọ não, siêu âm qua thóp... để xác định các biến chứng có thể gặp; các xét nghiệm DNT giúp cho chẩn đoán phân biệt những trường hợp VMNM không điển hình (thường do điều trị kháng sinh không đúng trước đó) như PCR, ELISA đặc hiệu, nồng độ LDH, A. Lactic... và các xét nghiệm giúp cho điều trị toàn diện như điện giải đồ, khí máu...
2.2. Chẩn đoán phân biệt
2.2.1. Chẩn đoán phân biệt trước khi chọc dò dịch não tuỷ
Trên thực tế cần phân biệt với sốt cao co giật, động kinh, các viêm màng não do căn nguyên virus, lao... Đặc biệt ở trẻ sơ sinh và trẻ nhỏ cần chú ý phân
biệt với các xuất huyết não – màng não, tình trạng nhiễm khuẩn nặng như viêm phế quản phổi nặng, nhiễm khuẩn huyết. Trong những trường hợp chưa phân biệt được hay có nghi ngờ VMNM, giải pháp đúng đắn nhất là phải chọc dò dịch não tuỷ để xác định chẩn đoán.
2.2.2. Chẩn đoán phân biệt khi đã chọc dò tuỷ sống
Hầu hết các trường hợp xét nghiệm dịch não tuỷ điển hình cho phép chẩn đoán chắc chắn hay loại trừ chẩn đoán VMNM. Tuy nhiên, do việc lạm dụng kháng sinh, tự điều trị kháng sinh không đúng khi chưa có chẩn đoán đã gây khó khăn cho việc xác định VMNM vì các biểu hiện xét nghiệm dịch não tuỷ không còn điển hình nữa. Cụ thể như sau:
- Nếu dịch não tuỷ trong hoặc không rõ đục, nồng độ Protein tăng, số lượng tế bào tăng từ vài chục đến hàng trăm: Cần chẩn đoán phân biệt với viêm màng não do virus và lao màng não.
- Nếu dịch não tuỷ vàng, ánh vàng: Cần chẩn đoán phân biệt với lao màng não hoặc xuất huyết não-màng não cũ.
+ Với viêm màng não (hoặc viêm não-màng não) do virus:
- Dịch não tuỷ thường trong, Protein tăng ít (thường dưới 1gr/lít), số lượng bạch cầu trong dịch não tuỷ thường thấp hơn (vài chục đến một vài trăm bạch cầu/ mm3), bạch cầu lympho và mono chiếm ưu thế. Cần chú ý tới các yếu tố dịch tễ và làm các xét nghiệm đặc hiệu như ELISA hoặc PCR để xác định căn nguyên virus.
+ Với lao màng não:
- Dịch não tuỷ trong hoặc vàng chanh, Protein tăng trên 1gr/l, số lượng tế bào thường vài trăm/mm3, nhưng chủ yếu là lymphocyt. Cần tìm nguồn lây nhiễm, làm phản ứng Mantoux, chụp phổi và các xét nghiệm đặc hiệu để xác định lao.
+ Với xuất huyết não – màng não cũ:
- Thường dịch não tuỷ vàng, Protein tăng nhưng số lượng tế bào trong dịch não tuỷ ít hoặc không có. Cần xem xét kỹ các biểu hiện lâm sàng, các biến đổi về xét nghiệm huyết học và nếu cần thì chụp CT scan sọ não để xác định chẩn đoán.
3. ĐIỀU TRỊ
3.1. Nguyên tắc chung
- Viêm màng não mủ là một trong các bệnh cấp cứu, cần được định chẩn đoán, điều trị kịp thời và theo dõi chặt chẽ tiến triển của bệnh tại cơ sở y tế.
- Liệu pháp kháng sinh cần được chỉ định đúng, càng sớm càng tốt ngay khi xác định chẩn đoán.
- Trong những trường hợp bệnh nặng, các biện pháp điều trị tích cực và hỗ trợ là hết sức quan trọng để cứu sống người bệnh và giảm thiểu các di chứng.
3.2. Liệu pháp kháng sinh
3.2.1. Khi chưa xác định được chính xác căn nguyên vi khuẩn, liệu pháp kháng sinh được chỉ định theo lứa tuổi bệnh nhân, cụ thể như sau:
Bảng 1. Liệu pháp kháng sinh điều trị VMNM khi chưa xác định căn nguyên
| Lứa tuổi | Loại kháng sinh | Liều lượng (mg/kg/24h) |
Cách dùng | Thời gian dùng (ngày) |
| Trẻ sơ sinh (≤ 1 tháng tuổi) |
1.Ceftriaxone hoặc Cefotaxime Kết hợp với Ampiciline Hoặc: 2. Ampiciline Kết hợp với Gentamicin |
100mg 200 – 300mg 200 – 300mg 200 – 300mg
5mg |
V chia 1-2 IV chia 4 lần IV chia 4 lần IV chia 4 lần IV / IM 1 lần |
7 - 21 ngày nt |
| Từ >1 - ≤3tháng tuổi |
Ceftriaxone hoặc Cefotaxime |
100mg 200 – 300mg |
IV chia 1-2 lần IV chia 4 lần |
7- 14 ngày |
| Trên 3 tháng tuổi – 5 tuổi |
Ceftriaxone hay Cefotaxime |
100mg 200mg –300mg |
IV chia 4 lần IV chia 1-2 lần |
7- 14 ngày |
| Trẻ > 5 tuổi |
Ceftriaxone hay |
100mg 200 – 300mg 60mg |
IV chia 1 -2 lần IV chia 4 lần PIV chia 4 lần |
7- 14 ngày |
(Chữ viết tắt trong bảng 1: IV: Tiêm tĩnh mạch; PIV: truyền tĩnh mạch; IM:Tiêm bắp)
Khi không đáp ứng đổi kháng sinh phổ rộng bao vây phế cầu và H.Influenzae:
3.2.2. Liệu pháp kháng sinh khi đã xác định được căn nguyên gây VMNM (có kết quả cấy dịch não tuỷ dương tính và có kháng sinh đồ):
- Với Phế cầu (S. Pneumoniae):
- Nếu vi khuẩn còn nhạy cảm với Penicilin: Dùng Benzyl Penicilin liều 60mg/kg tiêm TM chậm cho mỗi 6 giờ (250.000UI/kg/24h).
- Nếu không làm được hay không có kháng sinh đồ và MIC nồng độ ức chế tối thiểu (MIC) >0,125mg/l cần dùng Cefotaxime hoặc Ceftriaxone theo cách dùng tại bảng 1, phối hợp với Vancomycine 60mg/kg/24h chia 4 lần truyền tĩnh mạch , phối hợp Rifampicin 20mg/kg chia 2 lần uống . Thời gian điều trị thường phải kéo dài từ 10-14 ngày.
- Với H. Influenzae:
- Dùng Cefotaxime hoặc Ceftriaxone theo cách dùng tại bảng 1.
- Thời gian điều trị thường từ 7-10 ngày.
- Nếu không đáp ứng phối hợp pefloxacine 10 – 15 mg/kg/ngày chia 2 -3 lần truyền tĩnh mạch trong ngày hay Meropenem 120mg/kg/ngày chia 3-4 lần tiêm mạch hay truyền tĩnh mạch.
- Với Não mô cầu (N. Meningitidis):
- Penicillin G 250000UI/kg/24h; hoặc Ampicillin 200mg/kg/24h IV chia 4 lần.Cũng có thể dùng Cefotaxime hoặc Ceftriaxone theo cách dùng và liều lượng đã nêu trong bảng 1.
- Thời gian điều trị thường từ 5 - 7 ngày.
- Với các loại trực khuẩn đường ruột Gr (-):
- Dùng Cefotaxime hoặc Ceftriaxone phối hợp với Gentamycin như đã nêu trong bảng 1.
- Thời gian điều trị thường kéo dài hơn tới 3 tuần.
- Riêng với Listeria:
- Dùng Benzyl Penicilin (liều 250.000UI / Kg / 24h chia 4 lần) hoặc Ampicillin (liều 300 mg / Kg / 24h chia 4 - 6 lần). (kết hợp Trimethoprim + sulfamethoxazole liều “5 + 25” mg/Kg cho mỗi 6 giờ (“20+100”/Kg/24h), hoặc kết hợp Gentamicin theo liều 5mg/Kg/24h cho những trường hợp nặng).
- Có thể Thời gian điều trị thường từ 2-3 tuần.
Chú ý:
- Trên những trường hợp bệnh nhân VMNM có biểu hiện suy gan, suy thận liều kháng sinh sử dụng cần được cân nhắc, tính toán cụ thể tuỳ theo mức độ suy gan, thận và tình trạng bệnh VMNM.
3.3. Điều trị phối hợp
- Nếu bệnh nhân hôn mê hoặc có dấu hiệu nhiễm khuẩn nặng, đe doạ shock nhiễm khuẩn cần được điều trị, chăm sóc tại phòng cấp cứu hoặc điều trị tích cực.
- Nếu bệnh nhân có co giật: Cắt cơn giật bằng Seduxen, liều 0,1- 0,2mg/kg/lần pha trong dung dịch NaCl 0,9% tiêm tĩnh mạch chậm cho tới khi ngừng giật. Nếu vẫn còn giật có thể tiêm lại cứ sau mỗi 10 phút nhưng không quá 3 lần. Phòng co giật bằng Barbituric (Gardenal) uống liều 5-20mg/kg/ngày, kết hợp với việc dùng thuốc hạ nhiệt, chống phù não, cân bằng nước, điện giải và thăng bằng toan kiềm khi cần thiết.
- Nếu bệnh nhân có suy hô hấp cần được cho thở oxy hoặc hô hấp hỗ trợ, kể cả cho thở máy khi có chỉ định.
- Chống viêm bằng Dexamethason liều 0,2-0,4 mg/kg/ngày chia 2 lần tiêm tĩnh mạch chậm trong 3 ngày đầu cho những trường hợp nặng.
- Chế độ chăm sóc và nuôi dưỡng: Bảo đảm thông khí, chống ứ đọng đờm rãi (hút đờm rãi, vỗ rung, đặt tư thế nằm ngiêng, đầu thấp...). Nếu bệnh nhân không ăn được cần cho ăn qua sonde và nuôi dưỡng hỗ trợ bằng đường tĩnh mạch .
3.4. Điều trị cụ thể tại các tuyến y tế
- Tuyến xã: Cần khám xét thận trọng, tỷ mỷ; nếu nghi ngờ bệnh nhân có khả năng mắc bệnh VMNM phải chuyển tuyến trên ngay sau khi đã sơ cứu. Các biện pháp sơ cứu cần thiết là chống co giật hoặc phòng co giật, hạ sốt, chống suy hô hấp... Những trường hợp nặng, nếu điều kiện cho phép cần báo gấp để được hỗ trợ phương tiện vận chuyển và cấp cứu.
- Tuyến huyện: Chỉ tiếp nhận điều trị nếu có khả năng xác định chẩn đoán (chọc dò dịch não tuỷ, xét nghiệp dịch não tuỷ) và bệnh nhân không có biểu hiện tiên lượng nặng như hôn mê, suy hô hấp, đe doạ shock nhiễm khuẩn hoặc có khả năng biến chứng, không có các bệnh mạn tính kèm theo.
- Tuyến tỉnh, trung ương: Là nơi tiếp nhận và điều trị tất cả các trường hợp VMNM, thực hiện được tất cả các biện pháp điều trị như đã nêu ở trên.
4. THEO DÕI TIẾN TRIỂN VÀ BIẾN CHỨNG
- Cần khám xét và theo dõi bệnh nhân VMNM hàng ngày hoặc hàng giờ tuỳ theo tình trạng bệnh nặng, nhẹ về các chức năng sống (hô hấp, tuần hoàn...),
tình trạng tri giác, hội chứng màng não, tình trạng nhiễm trùng...
- Tiến hành các xét nghiệm cần thiết (Điện giải đồ, đường máu, khí máu...) cho những bệnh nhân nặng để giúp cho điều trị. Riêng chọc dò dịch não tuỷ thường tiến hành 3 lần: Lúc vào viện (để chẩn đoán xác định). sau điều trị kháng sinh từ 1-3 ngày (để đánh giá hiệu quả của liệu pháp kháng sinh và cân nhắc việc thây đổi kháng sinh khi cần thiết) và trước khi ra viện (để bảo đảm khỏi bệnh).
- Tiêu chuẩn khỏi bệnh hoàn toàn: Hết sốt, lâm sàng hoàn toàn bình thường ít nhất 3 ngày; dịch não tuỷ trở về ngưỡng bình thường.
- Một số biến chứng có thể gặp:
- Tràn dịch dưới màng cứng, ổ abces nội sọ: Thường bệnh nhân có tình trạng tăng áp lực nội sọ, các dấu hiệu nhiễm trùng vẫn dai dẳng, dịch não tuỷ vẫn biến đổi.
- Ứ dịch não thất do dính tắc: gặp chủ yếu ở trẻ nhỏ. Các dấu hiệu nhiễm trùng và dịch não tuỷ cải thiện nhưng có dấu hiệu tăng áp lực nội sọ, giãn đường khớp, thóp căng...
- Các trường hợp này cần xác định bằng chụp CT scan sọ não (với trẻ nhỏ có thể siêu âm qua thóp) và cân nhắc khả năng phối hợp điều trị ngoại khoa.
- Các biến chứng khác có thể gặp là bại não, động kinh, điếc hay giảm thính lực v.v...
- Cần chú ý là tỷ lệ tử vong và các biến chứng thường xảy ra ở trẻ nhỏ, chẩn đoán muộn, điều trị không đúng.
5. PHÒNG BỆNH
5.1. Vaccin phòng bệnh
- Tiêm vaccin Hib cho tất cả các trẻ em (3 liều, lúc 2, 4 và 6 tháng).
- Đối với vaccin phòng não mô cầu và phế cầu chỉ sử dụng cho những vùng dịch lưu hành hoặc trên những người có cơ địa đặc biệt (Suy giảm miễn dịch, sau cắt lách...)
5.2. Phòng cho những người có nguy cơ (tiếp xúc với nguồn lây)
- Dùng Rifampicin liều từ 10 đến 20mg/kg/ngày trong 4 ngày.
- Áp dụng các biện pháp cách ly và khử khuẩn môi trường, dụng cụ... theo quy định.
VIÊM NÃO
1. ĐẠI CƯƠNG.
Viêm não cấp là tình trạng viêm nhiễm cấp tính ở mô não - có thể lan toả hay khu trú, do nhiều nguyên nhân gây nên nhưng phần lớn là do một số loại virus.
Bệnh viêm não cấp do virus có thể lây truyền qua muỗi đốt (đối với các loại arbovirus như viêm não Nhật Bản); qua đường hô hấp (như virus Herpes Simplex-HSP) hoặc qua đường tiêu hoá (như các loại virus đường ruột). Bệnh thường khởi phát cấp tính diễn biến nặng, tỷ lệ tử vong và di chứng khá cao; hay gặp ở trẻ em với các độ tuổi khác nhau.
2. DỊCH TỄ HỌC
- Bệnh viêm não cấp gặp rải rác quanh năm ở hầu hết các địa phương. Tuy nhiên, tỷ lệ mắc có xu hướng tăng vào mùa nóng (từ tháng 3 đến tháng 8 hàng năm).
- Viêm não Nhật Bản: Lưu hành ở hầu hết các địa phương nước ta, thường gây dịch vào các tháng 5,6,7; gặp nhiều nhất ở lứa tuổi từ 2 đến 8; lây truyền qua trung gian muỗi đốt.
- Viêm não cấp do các virus đường ruột: bệnh xẩy ra quanh năm nhưng nhiều hơn ở các tháng từ 3 đến 6; thường gặp ở trẻ nhỏ và lây truyền qua đường tiêu hoá.
- Viêm não cấp do virus Herpes Simplex: bệnh xẩy ra quanh năm, thường gặp ở trẻ trên 2 tuổi (HSV typ 1). Trẻ sơ sinh có thể mắc bệnh viêm não cấp do HSV typ 2.
- Các loại virus khác ít gặp hơn có thể xẩy ra rải rác quanh năm với các bệnh cảnh riêng: các virus cúm, sởi, quai bị, Rubella, Adenovirus, Epstein-Barr, HIV, Cytomegalovirus...
3. CHẨN ĐOÁN
Chẩn đoán dựa vào các yếu tố dịch tễ học, các triệu chứng lâm sàng và cận lâm sàng; loại trừ các bệnh có biểu hiện thần kinh nhưng không phải viêm não (xem phần chẩn đoán phân biệt).
3.1. Yếu tố dịch tễ
Căn cứ vào tuổi, mùa, nơi cư trú, số người mắc trong cùng một thời gian.
3.2. Lâm sàng
3.2.1. Giai đoạn khởi phát
- Sốt: là triệu chứng phổ biến, xẩy ra đột ngột, sốt liên tục 39-400 C nhưng cũng có khi sốt không cao.
- Nhức đầu, quấy khóc, kích thích, kém linh hoạt.
- Buồn nôn, nôn.
- Có thể có các triệu chứng khác tuỳ theo loại virus như:
- Ho, chảy nước mũi.
- Tiêu chảy, phân không có nhày, máu.
- Phát ban: mẩn đỏ, bọng nước hoặc ban ở lòng bàn tay, bàn chân kèm loét miệng (bệnh tay- chân – miệng gặp ở viêm não do Enterovirus 71).
3.2.2. Giai đoạn toàn phát
Sau giai đoạn khởi phát, các biểu hiện thần kinh sẽ nhanh chóng xuất hiện:
- Rối loạn tri giác từ nhẹ đến nặng như: ngủ gà, li bì, lơ mơ đến hôn mê.
- Thường có co giật.
- Có thể có các dấu hiệu thần kinh khác: dấu hiệu màng não, các dấu hiệu thần kinh khu trú (liệt nửa người hoặc tứ chi), tăng hoặc giảm trương lực cơ...
- Có thể có suy hô hấp, phù phổi cấp, suy tim hoặc sốc.
3.2.3. Các thể lâm sàng
- Thể tối cấp: Sốt cao liên tục, co giật, hôn mê sâu, suy hô hấp, trụy mạch và dẫn đến tử vong nhanh.
- Thể cấp tính: diễn biến cấp với các biểu hiện lâm sàng nặng, điển hình.
- Thể nhẹ: rối loạn tri giác mức độ nhẹ và phục hồi nhanh chóng.
3.3. Cận lâm sàng
- Dịch não tuỷ: Có ý nghĩa quan trọng trong chẩn đoán, cần được chỉ định xét nghiệm dịch não tuỷ sớm khi nghi ngờ viêm não.
- Dịch trong, áp lực bình thường hoặc tăng.
- Tế bào bình thường hoặc tăng từ vài chục đến vài trăm/mm3, chủ yếu là bạch cầu đơn nhân.
- Protein bình thường hoặc tăng (thường tăng nhẹ trong viêm não Nhật Bản), glucose và muối bình thường.
Chú ý
- Nên gửi dịch não tuỷ để làm các xét nghiệm đặc hiệu chẩn đoán xác định căn nguyên virus (như PCR, ELISA, phân lập virus...).
- Không nên chọc dò dịch não tuỷ trong trường hợp có dấu hiệu tăng áp lực trong sọ có nguy cơ gây tụt (lọt) não, đang sốc, suy hô hấp nặng.
- Xét nghiệm máu
- Công thức máu: số lượng bạch cầu tăng nhẹ hoặc bình thường.
- Điện giải đồ và đường huyết thường trong giới hạn bình thường.
- Các xét nghiệm xác định nguyên nhân (áp dụng tại cơ sở có điều kiện)
- Tìm kháng thể IgM đặc hiệu cho từng loại căn nguyên bằng kỹ thuật thử nghiệm miễn dịch gắn enzym (ELISA);
- Tìm kháng nguyên đặc hiệu cho từng loại căn nguyên bằng kỹ thuật phản ứng khuyếch đại chuỗi polymeza (PCR),
- Phân lập virus từ dịch não tuỷ, máu, bọng nước ở da, dịch mũi họng, phân.
- Các xét nghiệm khác: chỉ định khi cần thiết
- Điện não đồ.
- Chụp cắt lớp vi tính (CT scan) não.
- Chụp tim phổi.
3.4. Chẩn đoán phân biệt
Cần loại trừ các bệnh thần kinh sau đây:
- Co giật do sốt cao.
- Viêm màng não mủ.
- Viêm màng não do lao.
- Ngộ độc cấp.
- Sốt rét thể não.
- Chảy máu não-màng não.
- Động kinh.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Bảo đảm các chức năng sống
- Bảo đảm thông khí, chống suy hô hấp, chống các rối loạn tuần hoàn,msốc, trụy mạch.
- Chống phù não.
- Điều trị triệu chứng
- Hạ nhiệt.
- Chống co giật.
- Điều chỉnh rối loạn nước, điện giải, đường huyết (nếu có).
- Chăm sóc và điều trị hỗ trợ
- Đảm bảo chăm sóc và dinh dưỡng.
- Phục hồi chức năng sớm.
- Phòng và chống bội nhiễm; nhiễm khuẩn bệnh viện.
- Điều trị nguyên nhân
4.2. Điều trị cụ thể:
* Bảo đảm thông khí, chống suy hô hấp
Luôn bảo đảm thông đường hô hấp: đặt trẻ nằm ngửa, kê gối dưới vai, đầu ngửa ra sau và nghiêng về một bên, hút đờm dãi khi có hiện tượng xuất tiết, ứ đọng.
Nếu suy hô hấp:
- Thở oxy:
+ Chỉ định: co giật, suy hô hấp, độ bão hoà oxy SaO2 dưới 90% (nếu đo được)
+ Phương pháp: Thở oxy qua ống thông, liều lượng 1-3 lít/phút hoặc qua mặt nạ với liều lượng 5-6 lít/phút tuỳ theo lứa tuổi và mức độ suy hô hấp.
- Đặt nội khí quản và thở máy:
+ Chỉ định: Ngưng thở hoặc có cơn ngưng thở, thất bại khi thở oxy, SpO2 dưới 85% kéo dài.
+ Phương pháp:
Các thông số ban đầu khi thở máy:
- Chế độ: thở kiểm soát thể tích
- FiO2 ban đầu: 100%; thể tích khí lưu thông (TV): 10- 15ml/kg.
- Tần số thở: dưới 1 tuổi: 25 lần/phút; từ 1-5 tuổi: 20 lần/phút; trên 5 tuổi: 15 lần/phút. Tỷ lệ hít vào/thở ra (I/E):1/2
- Cài đặt PEEP: ban đầu 4 cm H2O
- Điều chỉnh các thông số dựa trên diễn biến, đáp ứng lâm sàng và SaO2, khí máu.
+ Trong trường hợp không đặt được nội khí quản thì bóp bóng giúp thở qua mặt nạ. Nếu không có máy thở thì bóp bóng qua nội khí quản. Tần số bóp bóng từ 20 đến 30 lần/phút. Dừng thở máy và rút ống nội khí quản khi bệnh nhân tự thở, hết co giật, huyết động học ổn định, tri giác cải thiện, khí máu bình thường với FiO2 dưới 40% và PEEP 4 cm H2O.
* Chống phù não
- Chỉ định: khi có các dấu hiệu của phù não như nhức đầu kèm theo dấu hiệu kích thích, vật vã hoặc li bì, hôn mê (có thể kèm theo phù gai thị, đồng tử không đều; liệt khu trú; co cứng; nhịp thở không đều; mạch chậm kèm theo huyết áp tăng...)
- Phương pháp:
- Tư thế nằm: đầu cao 15- 30 độ.
- Thở oxy: khi thở máy cần tăng thông khí và giữ PaO2 từ 90 đến 100mmHg và PaCO2 từ 30 đến 35 mmHg.
- Dung dịch Manitol 20%: Liều 0,5 g/kg (2,5 ml/kg) truyền tĩnh mạch 15-30 phút. Có thể truyền nhắc lại sau 8 giờ nếu có dấu hiệu phù não nhưng không quá ba lần trong 24 giờ và không quá ba ngày. Không dùng Manitol trong trường hợp có sốc, phù phổi.
- Khi truyền cần theo dõi lâm sàng và điện giải đồ (nếu có điều kiện) để phát hiện dấu hiệu quá tải và rối loạn điện giải. Đối với trẻ nhỏ dưới 3 tháng sau truyền Manitol có thể cho truyền chậm dung dịch Ringer lactat với liều 20-30ml/kg.
- Có thể dùng Dexamethason liều 0,15 – 0,20 mg/kg tiêm tĩnh mạch chậm cho mỗi 6 giờ trong một vài ngày đầu.
* Chống sốc
- Nếu có tình trạng sốc, cần truyền dịch theo phác đồ chống sốc- có thể sử dụng Dopamin truyền tĩnh mạch, liều bắt đầu từ 5 mcg/kg/phút và tăng dần, tối đa không quá 15 mcg/kg/phút, có thể sử dụng Dobutamin nếu có viêm cơ tim.
* Hạ nhiệt
- Cho trẻ uống đủ nước, nới rộng quần áo, tã lót và chườm mát.
- Nếu sốt trên 380C hạ nhiệt bằng paracetamol 10-15mg/kg/lần, uống hoặc đặt hậu môn (có thể nhắc lại sau 6 giờ, ngày 4 lần nếu còn sốt); trường hợp sốt trên 400C hoặc uống không có hiệu quả có thể tiêm propacetamol (Prodafalgan) 20-30mg/kg/lần tiêm tĩnh mạch.
* Chống co giật
- Diazepam: sử dụng theo một trong các cách dưới đây:
- Đường tĩnh mạch: liều 0,2- 0,3mg/kg, tiêm tĩnh mạch chậm (chỉ thực hiện ở cơ sở có điều kiện hồi sức vì có thể gây ngừng thở);
- Đường tiêm bắp: liều 0,2 – 0,3mg/kg.
- Đường trực tràng: liều 0,5mg/kg.
- Cách thức
- Lấy lượng thuốc đã tính (theo cân nặng) từ ống Diazepam dạng tiêm vào bơm tiêm 1ml. Sau đó rút bỏ kim, đưa bơm tiêm vào trực tràng 4-5cm và bơm thuốc. Kẹp giữ mông trẻ trong vài phút.
- Nếu sau 10 phút vẫn còn co giật thì cho liều Diazepam lần thứ hai.
- Nếu vẫn tiếp tục co giật thì cho liều Diazepam lần thứ ba, hoặc phenobacbital (gacdenal) 10-15 mg/kg pha loãng với dung dịch dextrose 5% truyền tĩnh mạch trong 30 phút. Sau đó dùng liều duy trì 5-8 mg/kg/24 giờ chia ba lần, tiêm bắp hoặc chuyển tới Khoa điều trị tích cực.
* Điều chỉnh rối loạn điện giải, đường huyết (nếu có)
- Bồi phụ đủ nước và điện giải. Cần thận trọng khi có dấu hiệu phù phổi.
- Sử dụng dung dịch Natri Clorua và Glucoza đẳng trương. Lượng dịch truyền tính theo trọng lượng cơ thể.
- Điều chỉnh rối loạn điện giải và thăng bằng kiềm - toan dựa vào điện giải đồ và khí máu.
* Đảm bảo dinh dưỡng và chăm sóc, phục hồi chức năng
- Dinh dưỡng:
- Cung cấp thức ăn dễ tiêu, năng lượng cao, đủ muối khoáng và vitamin. Năng lượng đảm bảo cung cấp 50 - 60 kcal/kg/ngày.
- Đảm bảo cho trẻ bú mẹ. Trẻ không bú được phải chú ý vắt sữa mẹ và đổ từng thìa nhỏ hoặc ăn bằng ống thông mũi- dạ dày (chia làm nhiều bữa hoặc nhỏ giọt liên tục). Cần thận trọng vì dễ sặc và gây hội chứng trào ngược.
- Nếu trẻ không tự ăn được thì phải cho ăn qua ống thông mũi - dạ dày hay dinh dưỡng qua truyền tĩnh mạch. Nên bổ sung vitamin C, vitamin nhóm B.
- Chăm sóc và theo dõi:
- Chú ý chăm sóc da, miệng, thường xuyên thay đổi tư thế để tránh tổn thương do đè ép gây loét và vỗ rung để tránh xẹp phổi và viêm phổi do ứ đọng đờm dãi.
- Hút đờm dãi thường xuyên.
- Chống táo bón.
- Bí tiểu tiện, căng bàng quang: gõ cầu bàng quang. Hạn chế thông tiểu vì có nguy cơ gây bội nhiễm.
- Thường xuyên theo dõi các dấu hiệu sinh tồn, mức độ tri giác; các dấu hiệu phù não; SaO2, điện giải đồ và đường huyết.
- Phục hồi chức năng: Tiến hành sớm khi trẻ ổn định lâm sàng hoặc khi có di chứng.
* Thuốc kháng virus
- Khi nghi ngờ viêm não do Virus Herpes Simplex thì có thể dùng Acyclovir, liều 10mg/kg/mỗi 8 giờ, truyền tĩnh mạch trong 1 giờ. Thời gian điều trị: ít nhất 14 ngày – 21 ngày.
* Thuốc kháng sinh
Được chỉ định trong những trường hợp sau:
- Trường hợp chưa loại trừ được viêm màng não mủ.
- Khi bội nhiễm.
5. PHÒNG BỆNH
5.1. Vệ sinh phòng bệnh
- Vệ sinh cá nhân, nằm màn chống muỗi đốt.
- Vệ sinh ăn uống để tránh lây nhiễm mầm bệnh qua đường tiêu hoá.
- Vệ sinh ngoại cảnh, không nuôi gia súc gần nhà, gần khu dân cư.
- Diệt côn trùng, tiết túc trung gian truyền bệnh, diệt bọ gậy, diệt muỗi.
5.2. Tiêm chủng
5.2.1. Tiêm phòng viêm não Nhật Bản:
- Tiêm dưới da.
- Liều lượng: 0,5ml cho trẻ dưới 5 tuổi; 1ml cho trẻ trên 5 tuổi.
- Mũi 1: bắt đầu tiêm
- Mũi 2: 7 ngày sau mũi 1
- Mũi 3: 1 năm sau mũi 2
- Tiêm nhắc lại sau 3-4 năm
5.2.2. Tiêm chủng vắc xin bại liệt, sởi, quai bị, thuỷ đậu theo lịch tiêm chủng.
BỆNH CÚM
Cúm là bệnh truyền nhiễm cấp tính lây lan nhanh theo đường hô hấp, do vi rút cúm A, B, C, Á cúm gây ra với nhiều subtype khác nhau. Bệnh diễn biến đa dạng từ nhẹ đến nặng, có thể gây thành dịch lớn.
CÚM THÔNG THƯỜNG (Cúm mùa): Cúm mùa thường do các chủng cúm A, B đã lưa hành và không có biến chủng. Chẩn đoán dựa và lâm sàng và dịch tễ.
1. LÂM SÀNG
1.1 Hội chứng cúm
- Sốt cao kéo dài 3 – 7 ngày. Có thể sốt kiểu “V” cúm (sốt 3-5 ngày rồi đỡ sốt 1-2 ngày rồi lại sốt cao trở lại).
- Viêm long đường hô hấp trên: chảy mũi, ho, hắt hơi.
- Đau họng, ho khan, khàn tiếng, đau tức ngực.
- Đau đầu: đau đầu vùng thái dương, vùng trán, ù tai, quấy khóc ở trẻ nhỏ.
- Đau cơ: đau mỏi cơ, khớp toàn thân.
1.2. Hội chứng nhiễm trùng – nhiễm độc. Có thể gặp ở thể nặng.
- Môi khô lưỡi bẩn, mệt mỏi.
- Mạch nhanh, vã mồ hôi...
- Suy đa phủ tạng.
1.3. Triệu chứng thực thể
- Thường không thấy tổn thương tại phổi hoặc có thể nghe phổi thấy ranmngáy, rít.
2. DỊCH TỄ:
- Bệnh thường xảy ra hàng năm.
- Tiếp xúc nguồn bệnh trong cộng đồng, gia đình.
3. CẬN LÂM SÀNG
3.1. Máu:
- CTM: Giảm bạch cầu;
- CRP: âm tính.
3.2. X quang phổi: Không có tổn thương đặc hiệu.
3.3. Tìm sự hiện diện vi rút cúm trong dịch tỵ hầu:
- Test nhanh: có giá trị sàng lọc.
- PCR: có thể định được Subtype.
4. TIÊU CHUẨN CHẨN ĐOÁN:
- Trường hợp nghi ngờ:
- Có yếu tố dịch tễ, sốt và triệu chứng viêm long đường hô hấp.
- Trường hợp xác định đã mắc bệnh:
- Có biểu hiện lâm sàng cúm.
- Xét nghiệm dương tính khẳng định nhiễm vi rút cúm.
- Người lành mang vi rút:
- Không có biểu hiện lâm sàng nhưng xét nghiệm có cúm.
- Những trường hợp này cũng phải được báo cáo.
5. YẾU TỐ NGUY CƠ NẶNG:
- Trẻ nhỏ dưới 5 tuổi, đặc biệt là trẻ dưới 2 tuổi.
- Mắc bệnh mãn tính khác.
- Cơ địa suy giảm miễn dịch.
- Mắc bệnh 2 lần trong vòng 1 tháng hoặc bệnh đã giảm nhưng lại sốt cao trở lại.
6. CÚM ÁC TÍNH : Thường diễn biến rất nặng và nhanh.
- Triệu chứng sớm giống như cúm thông thường.
- Sau đó diễn biến rất nhanh, xuất hiện các triệu chứng:
- Kích thích, vật vã, mê sảng.
- Khó thở, tím tái, suy hô hấp nhanh chóng, SPO2 giảm.
- Rối loạn huyết động.
- Phù phổi cấp do độc tố vi rút hoặc quá tải dịch.
- Rối loạn nhịp tim, viêm cơ tim.
- Chụp phổi: hình ảnh viêm phổi kẽ lan tỏa, tiến triển nhanh chóng, đặc hiệu của viêm phổi do vi rút.
7.BIẾN CHỨNG
- Viêm phổi: khi có bội nhiễm thì bệnh nặng lên rất nhiều, có thể bội nhiễm vi khuẩn, nấm.
- Nhiễm khuẩn Tai – Mũi – Họng.
- Tràn dịch màng phổi.
- Viêm não, màng não.
- Viêm cơ tim.
- Suy đa phủ tạng.
8.ĐIỀU TRỊ
8.1. Nguyên tắc chung:
- Bệnh nhân phải được cách ly và thông báo kịp thời cho cơ quan y tế dự phòng.
- Dùng thuốc kháng vi rút đơn độc hoặc kết hợp (oseltamivir, zanamivir) càng sớm càng tốt, kể cả các trường hợp tiếp xúc trực tiếp với người bệnh và có sốt.
- Điều trị hỗ trợ trong những trường hợp nặng.
- Điều trị tại chỗ ở những cơ sở thích hợp và yêu cầu tuyến trên giúp đỡ đối với những trường hợp nặng.
8.2. Thể thông thường:
- Chủ yếu là điều trị triệu chứng và chăm sóc nâng cao thể trạng, phòng bội nhiễm.
- Bảo đảm chế độ dinh dưỡng và chăm sóc
- Cách ly tương đối: trẻ ở phòng riêng, hạn chế tiếp xúc tránh lây lan.
- Hạ sốt: chườm ấm, paracetamon.
- Phòng co giật: khi sốt cao trên 38o5 dùng phenobacbital, seduxen....
- Vệ sinh cá nhân, nhỏ mũi dung dịch NaCl 0,9%.
- Kháng sinh: dùng khi có bội nhiễm.
- Hỗ trợ hô hấp khi có suy hô hấp:
- Nằm đầu cao 30 - 45o
- .Cho người bệnh thở oxy với lưu lượng thích hợp.
- Những trường hợp không đáp ứng với thở oxy cần hỗ trợ hô hấp bằng máy thở không xâm nhập hoặc xâm nhập.
- Phát hiện và điều trị suy đa phủ tạng
- Những trường hợp nặng điều trị giống như cúm A (H5N1) nặng đã được Bộ Y tế ban hành.
8.3.Tiêu chuẩn ra viện:
- Nơi không có xét nghiệm RT-PCR:
- Sau khi hết sốt 3 ngày.
- Tình trạng lâm sàng ổn định.
- Nơi có xét nghiệm Real time RT-PCR:
- Sau khi hết sốt 3 ngày.
- Tình trạng lâm sàng ổn định.
- Xét nghiệm lại RT-PCR vi rút cúm A (H1N1) vào ngày thứ tư âm tính.
- Trong trường hợp xét nghiệm lại vào ngày thứ tư vẫn dương tính thì xét nghiệm lại vào ngày thứ sáu.
8.4. Thể ác tính:
- Thuốc kháng vi rút: chỉ định khi bệnh nhi có yếu tố nguy cơ nặng hoặc do một số type vi rút đặc biệt như H1N1, H5N1...... Thuốc kháng vi rút hiện tại đang dùng: Oseltamivir (Tamiflu)
- Gamaglobulin chống cúm, Interferon: chỉ định khi bệnh nặng hoặc do một số chủng vi rút đặc biệt.
- Hô hấp hỗ trợ: tùy mức độ suy hô hấp, có thể thở oxy mask, NKQ,.....
- Chế độ dinh dưỡng đầy đủ, vệ sinh cá nhân, môi trường.
- Điều trị biến chứng: Tùy theo biến chứng mà có xử trí phù hợp.
9. PHÒNG BỆNH
- Vac xin: tiêm chủng đầy đủ, đặc biệt là vac xin phòng cúm.
- Cách ly bệnh nhân, hạn chế nguồn lây.
BỆNH SỞI
Bệnh sởi là bệnh truyền nhiễm cấp tính lây lan mạnh theo đường hô hấp, gây nên bởi vi rút thuộc họ Paramyxoviridae. Bệnh có thể diễn biến nặng khi có các biến chứng nguy hiểm. Đây là một trong những căn nguyên gây tỷ lệ tử vong cao ở các nước đang phát triển.
1.1. Chẩn đoán xác định
Dựa vào các yếu tố sau:
- Lâm sàng:
- Sốt nhẹ tới sốt cao.
- Viêm long đường hô hấp: là triệu chứng hầu như không bao giờ thiếu: hắt hơi, sổ mũi, ho, chảy nước mắt, viêm kết mạc mắt, dử mắt, phù nhẹ mi mắt.
- Hạt Koplik ở niêm mạc má: chỉ có ở giai đoạn viêm long, mất nhanh trong 12-18 giờ sau khi xuất hiện.
- Ban hồng: nhẵn, ấn vào biến mất, mọc theo thứ tự: sau tai, lan dần lên hai bên má, cổ, ngực, chi trên, sau lưng, chi dưới. lúc này các triệu chứng toàn thân giảm dần sau đó ban bay lần lượt như khi mọc và để lại vết thâm trên da xen kẽ vùng da lành.
- Tiêu chảy: do viêm long, phát ban đường ruột gây ra.
- Dịch tễ:
- Có tiếp xúc với trẻ mắc sởi hoặc sống trong vùng có nhiều trẻ mắc.
- Chưa được tiêm phòng
- Xét nghiệm:
- Tìm kháng thể IgM đặc hiệu dương tính từ ngày thứ 4 kể từ khi phát ban.
- Phân lập vi rút, tìm gen (PCR) từ máu, màng kết mạc mắt, mũi, họng.
1.2. Chẩn đoán phân biệt
Cần chẩn đoán phân biệt với một số bệnh có phát ban dạng sởi:
- Rubella: Phát ban không có trình tự, ít khi có viêm long, thường có hạch cổ.
- Nhiễm enterovirus: Phát ban không có trình tự, thường nốt phỏng, hay kèm rối loạn tiêu hoá.
- Bệnh Kawasaki: Sốt cao khó hạ, môi lưỡi đỏ, hạch cổ, phát ban không theo thứ tự.
- Phát ban do các vi rút khác.
- Ban dị ứng: Kèm theo ngứa, tăng bạch cầu ái toan.
1.3. Yếu tố tiên lượng nặng
- Trẻ nhỏ 6 tháng - 2 tuổi.
- Cơ địa suy giảm miễn dịch.
- Suy dinh dưỡng.
- Kết hợp bệnh khác.
2. BIẾN CHỨNG
- Nhiễm khuẩn da và mô mềm, niêm mạc miệng (Cam tẩu mã).....
- Viêm phổi, viêm thanh quản
- Viêm tai giữa
- Viêm não, màng não...
- Mù mắt do loét giác mạc (nhiễm khuẩn hoặc thiếu vitamin A).
- Tiêu chảy kéo dài
- Suy dinh dưỡng (do hậu quả của các bệnh nhiễm trùng kéo dài hoặc quá kiêng khem).
- Lao tiến triển.
3. ĐIỀU TRỊ
3.1. Nguyên tắc
- Chủ yếu là điều trị triệu chứng, nâng cao thể trạng, phòng bội nhiễm.
- Không dùng Corticoid khi chưa loại trừ sởi.
3.2. Điều trị triệu chứng
- Vệ sinh da, mắt, miệng họng : không sử dụng các chế phẩm Corticoid.
- Tăng cường dinh dưỡng.
- Hạ sốt: paracetamol 15mg/kg/lần x 4-6h/lần.
- Bồi phụ nước, điện giải qua đường uống. Chỉ truyền dịch duy trì khi người bệnh nôn nhiều, có nguy cơ mất nước và rối loạn điện giải.
- Bổ sung Vitamin A :
- Trẻ < 6 tháng : uống 50.000 đv/ngày x 2 ngày liên tiếp.
- 6 – 12 tháng : uống 100.000 đv/ngày x 2 ngày liên tiếp
- Trẻ trên 12 tháng và người lớn : Uống 200.000 đv/ngày x 2 ngày liên tiếp.
- Trường hợp có biểu hiện thiếu vitamin A : Lặp lại liều trên sau 4-6 tuần
- Điều trị biến chứng tùy từng loại (nếu có).
3.3. Điều trị các biến chứng:
3.3.1. Viêm phổi do vi rút:
- Điều trị: điều trị triệu chứng.
- Hỗ trợ hô hấp: tùy theo mức độ suy hô hấp.
3.3.2.Viêm phổi do vi khuẩn mắc trong cộng đồng:
- Kháng sinh: Beta Lactam/ Ức chế Beta Lactamase, Cephalosporin thế hệ 3.
- Hỗ trợ hô hấp: tùy theo mức độ suy hô hấp.
- Điều trị triệu chứng.
3.3.3. Viêm phổi do vi khuẩn mắc trong bệnh viện:
- Kháng sinh: Sử dụng kháng sinh theo phác đồ điều trị viêm phổi mắc phải trong bệnh viện.
- Hỗ trợ hô hấp: tùy theo mức độ suy hô hấp.
- Điều trị triệu chứng.
3.3.4.Viêm thanh khí quản:
- Khí dung Adrenalin khi có biểu hiện co thắt, phù nề thanh khí quản.
- Hỗ trợ hô hấp: tùy theo mức độ suy hô hấp.
- Điều trị triệu chứng.
3.3.5. Trường hợp viêm não màng não cấp tính:
Điều trị: hỗ trợ, duy trì chức năng sống.
- Chống co giật: Phenobarbital 10-20mg/kg pha trong Glucose 5% truyền tĩnh mạch trong 30-60 phút. Lặp lại 8-12 giờ nếu cần. Có thể dùng Diazepam đối với người lớn 10 mg/lần tiêm tĩnh mạch.
- Chống phù não:
- Nằm đầu cao 30°, cổ thẳng (nếu không có tụt huyết áp).
- Thở oxy qua mũi 1-4 lít/phút, có thể thở oxy qua mask hoặc thở CPAP nếu bệnh nhân còn tự thở được. Đặt nội khí quản sớm để giúp thở khi điểm Glasgow < 12 điểm hoặc SpO2 < 92% hay PaCO2 > 50 mmHg.
- Thở máy khi Glasgow < 10 điểm.
- Giữ huyết áp trong giới hạn bình thường
- Gữi pH máu trong giới hạn: 7.4, pCO2 từ 30 – 40 mmHg
- Giữ Natriclorua máu trong khoảng 145 – 150 mEq/l bằng việc sử dụng natriclorua 3%
- Giữ Glucose máu trong giới hạn bình thường
- Hạn chế dịch sử dụng 70 - 75% nhu cầu cơ bản (cần bù thêm dịch nếu mất nước do sốt cao, mất nước thở nhanh, nôn ỉa chảy..)
- Mannitol 20% liều 0,5-1 g/kg, 6-8 giờ/lần, truyền tĩnh mạch trong 15-30 phút.
- Chống suy hô hấp: Suy hô hấp do phù phổi cấp, hoặc viêm não.
- Hỗ trợ khi có suy hô hấp.
- Có thể dùng Dexamethasone 0,5 mg/kg/ngày tiêm tĩnh mạch chia 4-6 lần trong 3-5 ngày. Nên dùng thuốc sớm ngay sau khi người bệnh có rối loạn ý thức.
- Chỉ định IVIG (Intravenous Immunoglobulin ) khi có tình trạng nhiễm trùng nặng hoặc tình trạng suy hô hấp tiến triển nhanh , viêm não.
- Chế phẩm: lọ 2,5 gam/50 ml.
- Liều dùng: 5 ml/kg/ngày x 3 ngày liên tiếp.
- Truyền tĩnh mạch chậm trong 8-10 giờ.
4. PHÒNG BỆNH
4.1. Phòng bệnh chủ động bằng vắc xin.
- Thực hiện tiêm chủng 2 mũi vắc xin cho trẻ em trong độ tuổi tiêm chủng theo quy định của Dự án tiêm chủng mở rộng quốc gia (mũi đầu tiên bắt buộc tiêm lúc 9 tháng tuổi)
- Tiêm vắc xin phòng sởi cho các đối tượng khác theo hướng dẫn của cơ quan chuyên môn.
4.2. Cách ly bệnh nhân và vệ sinh cá nhân
- Bệnh nhân sởi phải được cách ly tại nhà hoặc tại cơ sở điều trị theo nguyên tắc cách ly đối với bệnh lây truyền qua đường hô hấp.
- Tăng cường vệ sinh cá nhân, sát trùng mũi họng, giữ ấm cơ thể, nâng cao thể trạng để tăng sức đề kháng.
- Sử dụng Immune Globulin (IG) tiêm bắp sớm trong vòng 3 - 6 ngày kể từ khi phơi nhiễm với sởi cho các bệnh nhi đang điều trị tại bệnh viện vì những lý do khác. Dạng bào chế: Immune Globulin (IG)16%, ống 2ml. Liều dùng: 0,25ml/kg, tiêm bắp, 1 vị trí tiêm không quá 3ml. Với trẻ suy giảm miễn dịch có thể tăng liều gấp đôi.
CHẨN ĐOÁN, ĐIỀU TRỊ SỐT XUẤT HUYẾT DENGUE
I. ĐẠI CƯƠNG
Sốt xuất huyết Dengue là bệnh truyền nhiễm do vi rút Dengue gây nên. Vi rút Dengue có 4 týp thanh là DEN-1, DEN-2, DEN-3 và DEN-4. Vi rút truyền từ người bệnh sang người lành do muỗi đốt. Muỗi Aedes aegypti là côn trùng trung gian truyền bệnh chủ yếu. Bệnh xảy ra quanh năm, thường gia tăng vào mùa mưa. Bệnh gặp ở cả trẻ em và người lớn. Đặc điểm của sốt xuất huyết Dengue là sốt, xuất huyết và thoát huyết tương, có thể dẫn đến sốc giảm thể tích tuần hoàn, rối loạn đông máu, suy tạng, nếu không được chẩn đoán sớm và xử trí kịp thời dễ dẫn đến tử vong.
II. DIỄN BIẾN LÂM SÀNG BỆNH SỐT XUẤT HUYẾT DENGUE
Bệnh thường khởi phát đột ngột và diễn biến qua ba giai đoạn: giai đoạn sốt, giai đoạn nguy hiểm và giai đoạn hồi phục.
1. Giai đoạn sốt
1.1. Lâm sàng
- Sốt cao đột ngột, liên tục.
- Nhức đầu, chán ăn, buồn nôn.
- Da xung huyết.
- Đau cơ, đau khớp, nhức hai hố mắt.
- Nghiệm pháp dây thắt dương tính.
- Thường có chấm xuất huyết ở dưới da, chảy máu chân răng hoặc chảy máu cam.
1.2. Cận lâm sàng.
- Dung tích hồng cầu (Hematocrit) bình thường.
- Số lượng tiểu cầu bình thường hoặc giảm dần (nhưng còn trên 100.000/mm3).
- Số lượng bạch cầu thường giảm.
2. Giai đoạn nguy hiểm: Thường vào ngày thứ 3-7 của bệnh
2.1. Lâm sàng
a) Người bệnh có thể còn sốt hoặc đã giảm sốt.
b) Có thể có các biểu hiện sau:
- Biểu hiện thoát huyết tương do tăng tính thấm thành mạch (thường kéo dài 24-48 giờ):
- Tràn dịch màng phổi, mô kẽ, màng bụng, nề mi mắt, gan to, có thể đau.
- Nếu thoát huyết tương nhiều sẽ dẫn đến sốc với các biểu hiện vật vã, bứt rứt hoặc li bì, lạnh đầu chi, da lạnh ẩm, mạch nhanh nhỏ, huyết áp kẹt (hiệu số huyết áp tối đa và tối thiểu ≤ 20 mmHg), tụt huyết áp hoặc không đo được huyết áp, tiểu ít.
- Xuất huyết:
- Xuất huyết dưới da: Nốt xuất huyết rải rác hoặc chấm xuất huyết thường ở mặt trước hai cẳng chân và mặt trong hai cánh tay, bụng, đùi, mạng sườn hoặc mảng bầm tím.
- Xuất huyết ở niêm mạc: Chảy máu mũi, lợi, tiểu ra máu. Kinh nguyệt kéo dài hoặc xuất hiện kinh sớm hơn kỳ hạn.
- Xuất huyết nội tạng như tiêu hóa, phổi, não là biểu hiện nặng.
c) Một số trường hợp nặng có thể có biểu hiện suy tạng như viêm gan nặng, viêm não, viêm cơ tim. Những biểu hiện nặng này có thể xảy ra ở một số người bệnh không có dấu hiệu thoát huyết tương rõ hoặc không sốc.
2.2. Cận lâm sàng
- Hematocrit tăng so với giá trị ban đầu của người bệnh hoặc so với giá trịtrung bình của dân số ở cùng lứa tuổi.
- Số lượng tiểu cầu giảm dưới 100.000/mm3 (<100 G/L).
- Enzym AST, ALT thường tăng.
- Trong trường hợp nặng có thể có rối loạn đông máu.
- Siêu âm hoặc xquang có thể phát hiện tràn dịch màng bụng, màng phổi.
3. Giai đoạn hồi phục
3.1. Lâm sàng
Sau 24-48 giờ của giai đoạn nguy hiểm, có hiện tượng tái hấp thu dần dịch từ mô kẽ vào bên trong lòng mạch. Giai đoạn này kéo dài 48-72 giờ.
- Người bệnh hết sốt, toàn trạng tốt lên, thèm ăn, huyết động ổn định và tiểu nhiều.
- Có thể có nhịp tim chậm và thay đổi về điện tâm đồ.
- Trong giai đoạn này, nếu truyền dịch quá mức có thể gây ra phù phổi hoặc suy tim.
3.2. Cận lâm sàng
- Hematocrit trở về bình thường hoặc có thể thấp hơn do hiện tượng pha loãng máu khi dịch được tái hấp thu trở lại.
- Số lượng bạch cầu máu thường tăng lên sớm sau giai đoạn hạ sốt.
- Số lượng tiểu cầu dần trở về bình thường, muộn hơn so với số lượng bạch cầu.
III. CHẨN ĐOÁN
1. Bệnh sốt xuất huyết Dengue được chia làm 3 mức độ (Theo Tổ chức Y tế Thế giới năm 2009):
- Sốt xuất huyết Dengue.
- Sốt xuất huyết Dengue có dấu hiệu cảnh báo.
- Sốt xuất huyết Dengue nặng.
1.1. Sốt xuất huyết Dengue
a) Lâm sàng
Sốt cao đột ngột, liên tục từ 2-7 ngày và có ít nhất 2 trong các dấu hiệu sau:
- Biểu hiện xuất huyết có thể như nghiệm pháp dây thắt dương tính, chấm xuất huyết ở dưới da, chảy máu chân răng hoặc chảy máu cam.
- Nhức đầu, chán ăn, buồn nôn.
- Da xung huyết, phát ban.
- Đau cơ, đau khớp, nhức hai hố mắt.
b) Cận lâm sàng
- Hematocrit bình thường (không có biểu hiện cô đặc máu) hoặc tăng.
- Số lượng tiểu cầu bình thường hoặc hơi giảm.
- Số lượng bạch cầu thường giảm.
1.2. Sốt xuất huyết Dengue có dấu hiệu cảnh báo.
Bao gồm các triệu chứng lâm sàng của sốt xuất huyết Dengue, kèm theo các dấu hiệu cảnh báo sau:
- Vật vã, lừ đừ, li bì.
- Đau bụng vùng gan hoặc ấn đau vùng gan.
- Gan to > 2 cm.
- Nôn - nhiều.
- Xuất huyết niêm mạc.
- Tiểu ít.
- Xét nghiệm máu:
- Hematocrit tăng cao.
- Tiểu cầu giảm nhanh chóng.
Nếu người bệnh có những dấu hiệu cảnh báo trên phải theo dõi sát mạch, huyết áp, số lượng nước tiểu, làm xét nghiệm hematocrit, tiểu cầu và có chỉ định truyền dịch kịp thời.
1.3. Sốt xuất huyết Dengue nặng
Khi người bệnh có một trong các biểu hiện sau:
- Thoát huyết tương nặng dẫn đến sốc giảm thể tích (Sốc sốt xuất huyết Dengue), ứ dịch ở khoang màng phổi và ổ bụng nhiều.
- Xuất huyết nặng.
- Suy tạng.
a) Sốc sốt xuất huyết Dengue
- Suy tuần hoàn cấp, thưởng xảy ra vào ngày thứ 3-7 của bệnh, biểu hiện bởi các triệu chứng như vật vã; bứt rứt hoặc li bì; lạnh đầu chi, da lạnh ẩm; mạch nhanh nhỏ, huyết áp kẹt (hiệu số huyết áp tối đa và tối thiểu ≤ 20 mmHg) hoặc tụt huyết áp hoặc không đo được huyết áp; tiểu ít.
- Sốc sốt xuất huyết Dengue được chia ra 2 mức độ để điều trị bù dịch:
- Sốc sốt xuất huyết Dengue: Có dấu hiệu suy tuần hoàn, mạch nhanh nhỏ, huyết áp kẹt hoặc tụt, kèm theo các triệu chứng như da lạnh, ẩm, bứt rứt hoặc vật vã li bì.
- +Sốc sốt xuất huyết Dengue nặng: Sốc nặng, mạch nhỏ khó bắt, huyết áp không đo được.
b) Xuất huyết nặng
- Chảy máu cam nặng (cần nhét gạc vách mũi), rong kinh nặng, xuất huyết trong cơ và phần mềm, xuất huyết đường tiêu hóa và nội tạng, thường kèm theo tình trạng sốc nặng, giảm tiểu cầu, thiếu oxy mô và toan chuyển hóa có thể dẫn đến suy đa phủ tạng và đông máu nội mạch nặng.
- Xuất huyết nặng cũng có thể xảy ra ở người bệnh dùng các thuốc kháng viêm như acetylsalicylic acid (aspirin), ibuprofen hoặc dùng corticoid, tiền sử loét dạ dày, tá tràng, viêm gan mạn.
c) Suy tạng nặng
- Suy gan cấp, men gan AST, ALT ≥ 1000 U/L.
- Suy thận cấp.
- Rối loạn tri giác (Sốt xuất huyết thể não).
- Viêm cơ tim, suy tim, hoặc suy chức năng các cơ quan khác.
2. Chẩn đoán căn nguyên vi rút Dengue
2.1. Xét nghiệm huyết thanh
- Xét nghiệm nhanh:
- Tìm kháng nguyên NS1 trong 5 ngày đầu của bệnh.
- Tìm kháng thể IgM từ ngày thứ 5 trở đi.
- Xét nghiệm ELISA:
- Tìm kháng thể IgM: xét nghiệm từ ngày thứ năm của bệnh.
- Tìm kháng thể IgG: lấy máu 2 lần cách nhau 1 tuần tìm động lực kháng thể (gấp 4 lần).
2.2. Xét nghiệm PCR, phân lập vi rút: Lấy máu trong giai đoạn sốt (thực hiện ở các cơ sở xét nghiệm có điều kiện).
3. Chẩn đoán phân biệt
- Sốt phát ban do virus
- Sốt mò.
- Sốt rét.
- Nhiễm khuẩn huyết do liên cầu lợn, não mô cầu, vi khuẩn gram âm, ...
- Sốc nhiễm khuẩn.
- Các bệnh máu.
- Bệnh lý ổ bụng cấp, ...
IV. ĐIỀU TRỊ
1. Điều trị sốt xuất huyết Dengue:
Phần lớn được điều trị ngoại trú và theo dõi tại y tế cơ sở, chú ý theo dõi chặt chẽ phát hiện sớm sốc xảy ra để xử trí kịp thời.
1.1. Điều trị triệu chứng
- Nếu sốt cao ≥ 390C, cho thuốc hạ nhiệt, nới lỏng quần áo và lau mát bằng nước ấm.
- Thuốc hạ nhiệt chỉ được dùng là paracetamol đơn chất, liều dùng từ 10 - 15 mg/kg cân nặng/lần, cách nhau mỗi 4-6 giờ.
- Không dùng aspirin (acetyl salicylic acid), analgin, ibuprofen để điều trị vì có thể gây xuất huyết, toan máu.
1.2. Bù dịch sớm bằng đường uống: Khuyến khích người bệnh uống nhiều nước oresol hoặc nước sôi để nguội, nước trái cây (nước dừa, cam, chanh, ...) hoặc nước cháo loãng với muối.
2. Điều trị Sốt xuất huyết Dengue có dấu hiệu cảnh báo: Nhập viện điều trị
- Chỉ định truyền dịch:
- Nên xem xét truyền dịch nếu người bệnh không uống được, nôn nhiều, có dấu hiệu mất nước, lừ đừ, hematocrit tăng cao; mặc dù huyết áp vẫn ổn định.
- Dịch truyền bao gồm: Ringer lactat, NaCl 0,9%.
- Ở người bệnh ≥ 15 tuổi có thể xem xét ngưng dịch truyền khi hết nôn, ăn uống được.
- Sốt xuất huyết Dengue trên cơ địa đặc biệt như phụ nữ mang thai, trẻ nhũ nhi, người béo phì, người cao tuổi; có các bệnh lý kèm theo như đái tháo đường, viêm phổi, hen phế quản, bệnh tim, bệnh gan, bệnh thận, ...; người sống một mình hoặc nhà ở xa cơ sở y tế nên xem xét cho nhập viện theo dõi điều trị.
3. Điều trị sốt xuất huyết Dengue nặng: Nhập viện điều trị cấp cứu
Người bệnh phải được nhập viện điều trị cấp cứu
3.1. Điều trị sốc sốt xuất huyết Dengue
a) Sốc sốt xuất huyết Dengue:
- Cần chuẩn bị các dịch truyền sau
- Ringer lactat.
- Dung dịch mặn đẳng trương (NaCl 0,9%)
- Dung dịch cao phân tử (dextran 40 hoặc 70, hydroxyethyl starch (HES)).
- Cách thức truyền
+ Phải thay thế nhanh chóng lượng huyết thanh mất đi bằng Ringer lactat hoặc dung dịch NaCl 0,9%, truyền tĩnh mạch nhanh với tốc độ 15-20 ml/kg cân nặng/giờ.
+ Đánh giá lại tình trạng người bệnh sau 1 giờ; truyền sau 2 giờ phải kiểm tra lại hematocrit:
- Nếu sau 1 giờ người bệnh ra khỏi tình trạng sốc, huyết áp hết kẹt, mạch quay rõ và trở về bình thường, chân tay ấm, nước tiểu nhiều hơn, thì giảm tốc độ truyền xuống 10ml/kg cân nặng/giờ, truyền trong 1-2 giờ; sau đó giảm dần tốc độ truyền xuống 7,5ml/kg cân nặng/giờ, truyền 1-2 giờ; đến 5ml/kg cân nặng/giờ, truyền 4-5 giờ; và 3 ml/kg cân nặng/giờ, truyền 4-6 giờ tùy theo đáp ứng lâm sàng và hematocrit.
- Nếu sau 1 giờ truyền dịch mà tình trạng sốc không cải thiện (mạch nhanh, huyết áp hạ hay kẹt, tiểu vẫn ít) thì phải thay thế dịch truyền bằng dung dịch cao phân tử. Truyền với tốc độ 15-20 ml/kg cân nặng/giờ, truyền trong 1 giờ. Sau đó đánh giá lại:
- Nếu sốc cải thiện, hematocrit giảm, thì giảm tốc độ truyền cao phân tử xuống 10 ml/kg cân nặng/giờ, truyền trong 1-2 giờ. Sau đó nếu sốc tiếp tục cải thiện và hematocrit giảm, thì giảm tốc độ truyền cao phân tử xuống 7,5 ml/kg cân nặng/giờ, rồi đến 5 ml/kg cân nặng/giờ, truyền trong 2-3 giờ. Theo dõi tình trạng người bệnh, nếu ổn định thì chuyển truyền tĩnh mạch dung dịch điện giải (xem chi tiết trong phụ lục 2).
- Nếu sốc vẫn chưa cải thiện, thì đo áp lực tĩnh mạch trung ương (CVP) để quyết định cách thức xử trí.
- Nếu sốc vẫn chưa cải thiện mà hematocrit giảm xuống nhanh (mặc dù còn trên 35%) thì cần phải thăm khám để phát hiện xuất huyết nội tạng và xem xét chỉ định truyền máu. Tốc độ truyền máu 10 ml/kg cân nặng/1 giờ.
Chú ý: Tất cả sự thay đổi tốc độ truyền phải dựa vào mạch, huyết áp, lượng bài tiết nước tiểu, tình trạng tim phổi, hematocrit một hoặc hai giờ một lần và CVP.
b) Sốc sốt xuất huyết Dengue nặng
Trường hợp người bệnh vào viện trong tình trạng sốc nặng (mạch quay không bắt được, huyết áp không đo được (HA=0)) thì phải xử trí rất khẩn trương.
- Để người bệnh nằm đầu thấp.
- Thở oxy.
- Truyền dịch:
+ Đối với người bệnh dưới 15 tuổi: Lúc đầu dùng bơm tiêm to bơm trực tiếp vào tĩnh mạch Ringer lactat hoặc dung dịch mặn đẳng trương với tốc độ 20 ml/kg cân nặng trong vòng 15 phút. Sau đó đánh giá lại người bệnh, có 3 khả năng xảy ra:
- Nếu mạch rõ, huyết áp hết kẹt, cho dung dịch cao phân tử 10 ml/kg cân nặng/giờ và xử trí tiếp theo như sốt xuất huyết Dengue còn bù.
- Nếu mạch nhanh, huyết áp còn kẹt hoặc huyết áp hạ: Truyền dung dịch cao phân tử 15-20 ml/kg cân nặng/giờ, sau đó xử trí theo điểm (2) ở trên.
- Nếu mạch, huyết áp vẫn không đo được: Bơm tĩnh mạch trực tiếp dung dịch cao phân tử 20 ml/kg cân nặng/15 phút. Nên đo CVP để có phương hướng xử trí. Nếu đo được huyết áp và mạch rõ, thì truyền dung dịch cao phân tử 15-20 ml/kg cân nặng/giờ, sau đó xử trí theo điểm (2) ở trên.
- Những lưu ý khi truyền dịch
+ Ngừng truyền dịch tĩnh mạch khi huyết áp và mạch trở về bình thường, tiểu nhiều. Nói chung không cần thiết bù dịch nữa sau khi hết sốc 24 giờ.
+ Cần chú ý đến sự tái hấp thu huyết tương từ ngoài lòng mạch trở lại lòng mạch (biểu hiện bằng huyết áp, mạch bình thường và hematocrit giảm). Cần theo dõi triệu chứng phù phổi cấp, hiện tượng bù dịch quá tải gây suy tim hoặc phù phổi cấp cần phải dùng thuốc lợi tiểu như furosemid 0,5-1 mg/kg cân nặng/1 lần dùng (tĩnh mạch). Trong trường hợp sau khi sốc hồi phục mà huyết áp kẹt nhưng chi ấm mạch chậm, rõ, tiểu nhiều thì không truyền dịch, nhưng vẫn lưu kim tĩnh mạch, theo dõi tại phòng cấp cứu.
+ Đối với người bệnh đến trong tình trạng sốc, đã được chống sốc từ tuyến trước thì điều trị như một trường hợp không cải thiện (tái sốc). Cần lưu ý đến số lượng dịch đã được truyền từ tuyến trước để tính toán lượng dịch sắp đưa vào.
+ Nếu người bệnh người lớn có biểu hiện tái sốc, chỉ dùng cao phân tử không quá 1.000 ml đối với Dextran 40 và không quá 500 ml đối với Dextran 70. Nếu diễn biến không thuận lợi, nên tiến hành:
- Đo CVP để bù dịch theo CVP hoặc dùng vận mạch nếu CVP cao.
- Theo dõi sát mạch, huyết áp, nhịp thở, da, niêm mạc, tìm xuất huyết nội để chỉ định truyền máu kịp thời.
- Thận trọng khi tiến hành thủ thuật tại các vị trí khó cầm máu như tĩnh mạch cổ, tĩnh mạch dưới đòn.
+ Nếu huyết áp kẹt, nhất là sau một thời gian đã trở lại bình thường cần phân biệt các nguyên nhân sau:
- Hạ đường huyết
- Tái sốc do không bù đắp đủ lượng dịch tiếp tục thoát mạch.
- Xuất huyết nội.
- Quá tải do truyền dịch hoặc do tái hấp thu.
+ Khi điều trị sốc, cần phải chú ý đến điều chỉnh rối loạn điện giải và thăng bằng kiềm toan
3.2. Điều trị xuất huyết nặng
a) Truyền máu và các chế phẩm máu
- Truyền khối hồng cầu hoặc máu toàn phần khi:
- Sau khi đã bù đủ dịch nhưng sốc không cải thiện, hematocrit giảm xuống nhanh (mặc dù còn trên 35%).
- Xuất huyết nặng
b) Truyền tiểu cầu
- Khi số lượng tiểu cầu xuống nhanh dưới 50.000/mm3 kèm theo xuất huyết nặng.
- Nếu số lượng tiểu cầu dưới 5.000/mm3 mặc dù chưa có xuất huyết có thể truyền tiểu cầu tùy từng trường hợp cụ thể.
c) Truyền plasma tươi, tủa lạnh: Xem xét truyền khi người bệnh có rối loạn đông máu dẫn đến xuất huyết nặng.
3.3. Điều trị suy tạng nặng
a) Tổn thương gan, suy gan cấp
- Hỗ trợ hô hấp: Thở oxy nếu thất bại thở NCPAP, xem xét đặt nội khí quản thở máy sớm nếu người bệnh có sốc kéo dài.
- Hỗ trợ tuần hoàn:
- Nếu có sốc: chống sốc bằng NaCl 9% hoặc dung dịch cao phân tử, không dùng Lactat Ringer.
- Nếu không sốc: bù dịch điện giải theo nhu cầu hoặc 2/3 nhu cầu khi người bệnh có rối loạn tri giác.
- Kiểm soát hạ đường huyết: Giữ đường huyết 80-120mg%, tiêm tĩnh mạch chậm 1-2ml/kg glucose 30% và duy trì glucose 10-12,5% khi truyền qua tĩnh mạch ngoại biên hoặc glucose 15-30% qua tĩnh mạch trung ương (lưu ý dung dịch có pha điện giải).
- Điều chỉnh điện giải: Hạ Natri, hạ Kali máu
- Điều chỉnh rối loạn thăng bằng toan kiềm
- Điều chỉnh rối loạn đông máu/xuất huyết tiêu hóa (XHTH):
- Huyết tương tươi đông lạnh 10-5 ml/kg: XHTH + rối loạn đông máu.
- Kết tủa lạnh 1 đv/6kg: XHTH + fibrinogen < 1g/L.
- Tiểu cầu đậm đặc: XHTH + số lượng tiểu cầu < 50000/mm3.
- Vitamin K1: 1mg/kg/ngày (tối đa 10mg) TMC x 3 ngày.
- Điều trị/phòng ngừa XHTH: Ranitidine 2mg/kg x 3 lần/ngày hoặc omeprazole 1 mg/kg x 1-2 lần/ngày.
- Rối loạn tri giác/co giật:
- Chống phù não: mannitol 20% 2,5ml/kg/30 phút x 3-4 lần/ngày.
- Chống co giật: diazepam 0,2-0,3 mg/kg TMC hoặc midazolam 0,1 - 0,2mg/kg TMC. Chống chỉ định: phenobarbital.
- Giảm amoniac máu: Thụt tháo bằng nước muối sinh lý ấm, lactulose, metronidazol, neomycin (gavage).
- Kháng sinh toàn thân phổ rộng. Tránh dùng các kháng sinh chuyển hóa qua gan chẳng hạn như pefloxacine, ceftraxone.
- Không dùng paracetamol liều cao vì gây độc tính cho gan.
b) Suy thận cấp: Điều trị bảo tồn và chạy thận nhân tạo khi có chỉ định và huyết động ổn định. Lọc máu liên tục nếu có biểu hiện suy đa tạng đi kèm hoặc suy thận cấp huyết động không ổn định. Chỉ định chạy thận nhân tạo trong sốt xuất huyết suy thận cấp.
- Rối loạn điện giải kiềm toan mà không đáp ứng điều trị nội khoa.
- Tăng kali máu nặng > 7mEq/L.
- Rối loạn Natri máu nặng đang tiến triển ([Na] > 160 hay < 115mmol/L).
- Toan hóa máu nặng không cải thiện với bù Bicarbonate (pH < 7,1).
- Hội chứng urê huyết cao: Rối loạn tri giác, nôn, xuất huyết tiêu hóa, Urê máu > 200 mg% và hoặc creatinine trẻ nhỏ > 1,5 mg% và trẻ lớn > 2mg%.
3.4. Quá tải dịch không đáp ứng điều trị nội khoa
- Suy tim ứ huyết, cao huyết áp.
- Phù phổi cấp.
- Chỉ định lọc máu liên tục trong sốt xuất huyết: Khi có hội chứng suy đa tạng kèm suy thận cấp hoặc suy thận cấp huyết động không ổn định.
3.5. Sốt xuất huyết Dengue thể não, rối loạn tri giác, co giật
- Hỗ trợ hô hấp: thở oxy, nếu thất bại CPAP áp lực thấp 4-6cmH2O, nếu thất bại thở máy.
- Bảo đảm tuần hoàn: Nếu có sốc thì điều trị theo phác đồ chống sốc và dựa vào CVP.
- Chống co giật.
- Chống phù não.
- Hạ sốt.
- Hỗ trợ gan nếu có tổn thương.
- Điều chỉnh rối loạn nước điện giải, kiềm toan.
- Bảo đảm chăm sóc và dinh dưỡng.
- Phục hồi chức năng sớm.
3.6. Viêm cơ tim, suy tim: vận mạch dopamine, dobutamine, đo CVP để đánh giá thể tích tuần hoàn.
4. Thở oxy: Tất cả các người bệnh có sốc cần thở oxy gọng kính.
5. Sử dụng các thuốc vận mạch.
- Khi sốt kéo dài, cần phải đo CVP để quyết định thái độ xử trí.
- Nếu đã truyền dịch đầy đủ mà huyết áp vẫn chưa lên và áp lực tĩnh mạch trung ương đã trên 10 cm nước thì truyền tĩnh mạch.
- Dopamin, liều lượng 5-10 mcg/kg cân nặng/phút.
- Nếu đã dùng dopamin liều 10 mcg/kg cân nặng/phút mà huyết áp vẫn chưa lên thì nên phối hợp dobutamin 5-10 mcg/kg cân nặng/phút.
6. Các biện pháp điều trị khác
- Khi có tràn dịch màng bụng, màng phổi gây khó thở, SpO2 giảm xuống dưới 92%, nên cho người bệnh thở NCPAP trước. Nếu không cải thiện mới xem xét chỉ định chọc hút để giảm bớt dịch màng bụng, màng phổi.
7. Chăm sóc và theo dõi người bệnh sốc
- Giữ ấm.
- Khi đang có sốc cần theo dõi mạch, huyết áp, nhịp thở từ 15-30 phút 1lần.
- Đo hematocrit cứ 1-2 giờ 1 lần, trong 6 giờ đầu của sốc. Sau đó 4 giờ 1lần cho đến khi sốc ổn định.
- Ghi lượng nước xuất và nhập trong 24 giờ.
- Đo lượng nước tiểu.
- Theo dõi tình trạng thoát dịch vào màng bụng, màng phổi, màng tim.
8. Tiêu chuẩn cho người bệnh xuất viện
- Hết sốt 2 ngày, tỉnh táo.
- Mạch, huyết áp bình thường.
- Số lượng tiểu cầu > 50.000/mm3.
9. Phòng bệnh
- Thực hiện công tác giám sát, phòng chống sốt xuất huyết Dengue theo quy định của Bộ Y tế.
- Hiện chưa có vắc xin phòng bệnh.
- Biện pháp phòng bệnh chủ yếu là kiểm soát côn trùng trung gian truyền bệnh như tránh muỗi đốt, diệt bọ gậy (loăng quăng), diệt muỗi trưởng thành, vệ sinh môi trường loại bỏ ổ chứa nước đọng.
SỐT RÉT Ở TRẺ EM
Sốt rét là bệnh truyền nhiễm do kí sinh trùng Plasmodium gây nên, lây truyền theo đường máu. Bệnh lưu hành địa phương và có thể gây thành dịch. Bệnh truyền từ người bệnh sang người lành do muỗi Anopheles. Ký sinh trùng sốt rét là một đơn bào, lớp Protozoa, họ Plasmodiidae, loại Plasmodium, có 4 loài gây bệnh ở người là P. falciparum, P. malariae, P. ovale, và P. Vivax. ở Việt Nam, chủ yếu là 2 loại P. Falciparum và P. Vivax. Bệnh có đặc điểm lâm sàng là sốt thành cơn có chu kỳ, có thể có biến chứng nặng gây tử vong.
1. CHẨN ĐOÁN
Chẩn đoán bệnh phải dựa vào 3 yếu tố cơ bản là: yếu tố dịch tễ, lâm sàng, xét nghiệm tìm ký sinh trùng sốt rét.
1.1. Yếu tố dịch tễ:
- Bệnh nhân đang sống trong vùng sốt rét hoặc đã mắc sốt rét trong vòng 6 tháng gần đây. Nếu bệnh nhân có mặt ở vùng sốt rét trong thời gian ngắn, cần quan tâm đến thời gian từ khi vào vùng sốt rét đến khi xuất hiện cơn sốt đầu tiên. Thời gian ủ bệnh của P. Falciparum là 9–14 ngày; P. Vivax là 12–17 ngày; P. Ovale là 16–18 ngày; và P. Malariae là 18–40 ngày; có thể kéo dài đến 6-12 tháng với P. Vivax.
- Có 7 vùng sốt rét được phân bố ở Việt Nam như sau:
- Vùng I (Đồng bằng và đô thị): không có sốt rét lưu hành
- Vùng II (Vùng trung du, đồi thấp, có nước chảy): sốt rét lưu hành nhẹ
- Vùng III (Núi đồi, rừng thưa, có nước chảy): sốt rét lưu hành vừa
- Vùng IV (Núi rừng miền Đông Nam Bộ, Tây Nguyên): sốt rét lưu hành nặng.
- Vùng V (Cao nguyên miền Bắc): sốt rét lưu hành nhẹ.
- Vùng VI (Núi cao > 800 m ở miền Bắc, >1200m-1500m ở miền Nam): không có sốt rét lưu hành.
- Vùng VII (ven biển nước lợ): sốt rét lưu hành mức độ khác nhau và không ổn định.
1.2. Lâm sàng:
1.2.1. Sốt :
- Với những đặc điểm riêng của sốt rét.
- Cơn sốt điển hình: 3 giai đoạn
- Giai đoạn rét run: Sau vài triệu chứng tiền triệu như ớn lạnh, rùng mình, trẻ bắt đầu rét run dữ dội, kéo dài từ 1-2 giờ, da tái nhợt, môi tím, chi lạnh, mạch nhanh, lách to ra, đái nhiều.
- Giai đoạn nóng: thân nhiệt tăng vọt 39-40oC, bệnh nhân thấy nóng, kèm theo mặt đỏ, mắt xung huyết đỏ, nhức đầu dữ dội, đau cơ, đau lưng, đau vùng gan, lách, buồn nôn, nôn, tiểu ít, mạch nhanh, nhịp thở nhanh...Giai đoạn này kéo dài 2-4 giờ, sau đó sốt giảm dần. Trường hợp nặng, trẻ có thể bị tử vong do các biến chứng suy gan, suy thận, co giật, thiếu máu nặng...
- Giai đoạn vã mồ hôi: sốt dần dần hạ, bệnh nhân ra nhiều mồ hôi, có cảm giác khát nước, sau đó cảm thấy dễ chịu dần, giảm đau đầu, vùng gan, lách bớt đau và trở lại trạng thái gần bình thường.
+ Cơn sốt có tính chất chu kỳ: P. ovale và P. Vivax: cách mỗi 48 giờ; P. Malariae: Cách mỗi 72 giờ; P. Falciparum: cơn hàng ngày
- Cơn sốt không điển hình:
- Trường hợp sơ nhiễm (nhiễm lần đầu tiên): sốt cao liên tục vài ngày đầu, sau đó sốt cơn.
- Có nhiễm trùng khác kèm theo
- Trẻ nhỏ: từ 6 tháng đến 4 tuổi. Trẻ thường không có giai đoạn rét run, hay có co giật khi sốt cao, rối loạn tiêu hóa (nôn, tiêu chảy, đau bụng, chướng bụng), thiếu máu nhanh, lách to nhanh, hạ đường huyết, tăng men gan, suy thận cấp
1.2.2. Lách to:
Thời kỳ sơ nhiễm, lách to mềm và đau. Trường hợp sốt rét tái phát nhiều năm, lách to và chắc.
1.2.3.Thiếu máu:
Thiếu máu nhanh sau mỗi một cơn sốt, có thể thiếu máu nặng.
1.2.4.Vàng da:
Vàng da khi có tan huyết dữ dội, có thể đái huyết sắc tố; có thể không vàng da
1.2.5.Các triệu chứng khác: Gan to, da xạm, chậm phát triển thể chất...
1.2.6.Các biểu hiện của sốt rét nặng (sốt rét ác tính):
- Sốt rét thể não: Có hôn mê, rối loạn ý thức; co giật toàn thể tái diễn.
- Thiếu máu nặng, hạ đường huyết, toan chuyển hóa
- Suy hô hấp, phù phổi cấp, ARDS, shock
- Xuất huyết, vàng da, đái huyết sắc tố
- Lượng hồng cầu nhiễm ký sinh trùng sốt rét cao (> 5% hồng cầu máu ngoại biên).
1.3.Xét nghiệm:
1.3.1. Các xét nghiệm tìm ký sinh trùng sốt rét để chẩn đoán xác định: bằng các kỹ thuật sau:
- Trên tiêu bản giọt máu: lấy giọt máu đầu ngón tay và nhuộm soi giemsa với cả giọt dày và giọt dàn mỏng. Đây là kỹ thuật cơ bản để tìm và phân loại ký sinh trùng sốt rét, giúp chẩn đoán xác định bệnh sốt rét.
- Kỹ thuật QBC (Quantiative Buffy Coat): quay li tâm để tập trung hồng cầu rồi soi dưới kính huỳnh quang. Dùng trong trường hợp ký sinh trùng ít, nhưng không định lượng và định loại được.
- Kỹ thuật phát hiện kháng thể: phương pháp huỳnh quang gián tiếp (IFAT), ngưng kết hồng cầu thụ động gián tiếp (IHA), miễn dịch hấp phụ gắn men (ELISA). Chỉ có tính chất hồi cứu vì kháng thể xuất hiện muộn.
- Kỹ thuật phát hiện kháng nguyên: Test phát hiện kháng nguyên P. Falciparum (Parasight F. test...), PCR. Tuy nhiên, kháng nguyên có thể tồn tại thời gian dài sau khi ký sinh trùng đã hết nên có giá trị xác định ký sinh trùng mà không giúp chẩn đoán bệnh.
1.3.2. Các xét nghiệm khác: Tùy theo tình trạng bệnh nhân
- Công thức máu ngoại vi: hồng cầu giảm, bạch cầu bình thường hoặc giảm.
- Chức năng gan, thận; huyết sắc tố niệu...
2. CHẨN ĐOÁN PHÂN BIỆT:
Cần phải chẩn đoán phân biệt với một số bệnh nhiễm khuẩn khác trong trường hợp sốt rét lâm sàng, xét nghiệm tìm ký sinh trùng sốt rét âm tính.
- Với trường hợp sốt rét sơ nhiễm: chẩn đoán phân biệt với các bệnh như thương hàn, sốt rickettsia, sốt Dengue...
- Một số bệnh nhiễm khuẩn có sốt cơn, rét run giống sốt rét: Nhiễm khuẩn huyết, nhiễm trùng tiết niệu, viêm đường mật, túi mật, áp xe gan, áp xe phổi...
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Phát hiện và điều trị càng sớm càng tốt.
- Chọn đúng thuốc và đủ liều theo phác đồ.
- Kết hợp điều trị cắt cơn với điều trị tiệt căn.
- Điều trị toàn diện: điều trị đặc hiệu, điều trị triệu chứng, chăm sóc tăng cường, nâng đỡ thể trạng cho bệnh nhân
3.2. Các thuốc chống sốt rét:
3.2.1. Phân loại thuốc sốt rét:
3.2.1.1. Theo nguồn gốc:
- Nguồn gốc thực vật: Các alcaloid của cây quinquina (Quinin, Quinidin...); dẫn xuất cây Quinbaosu: (Artemisinin, Artesunat, Artemether, Dihydroartemisinin...)
- Nguồn gốc tổng hợp: 4 - Amino quinolein(Chloroquin, Amodiaquin...); Aryl-Amino-Alcool: (Mefloquin, Halofantrin...); Antifolic, antifolinic (các sulfamid,sulfon, pyrimethamin, proguanil); Kháng sinh (nhóm cyclin, macrolid, fluoquinolon...); 8-Amino quinolein (primaquin, Tafenoquin).
3.2.1.2. Theo tác dụng diệt ký sinh trùng:
- Diệt thể vô tính trong hồng cầu, chủ yếu với P. Falciparum: gồm tất cả các nhóm thuốc, trừ nhóm 8-Amino quinolein.
- Diệt thể hữu tính: 8-Amino quinolein: tác dụng với cả P. falciparum, P. Malariae và P. Vivax. 4- Amino quinolein: chỉ có tác dụng hạn chế với giao bào P. Malariae và P. Vivax.
- Ức chế chu kỳ hữu tính trong muỗi: Antifolic, antifolinic.
- Diệt thể tiền hồng cầu (trong tế bào gan): 8-Amino quinolein(tác dụng với P. Falciparum và P. Vivax); Antifolic, antifolinic: chỉ có tác dụng hạn chế với P. Falciparum.
- Diệt thể không hoạt động trong gan của P. ovale, và P. Vivax: 8-Amino quinolein.
3.2.2. Chỉ định dùng thuốc sốt rét:
Bảng 1. Lựa chọn thuốc sốt rét: theo hướng dẫn chẩn đoán, điều trị và dự phòng bệnh sốt rét (ban hành theo quyết định số 3232/QĐ-BYT ngày 30/8/2013 của Bộ trưởng Bộ Y tế):
| Nhóm người bệnh | Sốt rét lâm sàng | Sốt rét do P.falciparum |
Sốt rét do P.vivax/ P.ovale |
Sốt rét do P.malariae/ P.knowlesi |
Sốt rét nhiễm phối hợp có P.falciparum |
| Dưới 3 tuổi | DHA-PPQ(1) | DHA-PPQ(1) | Chloroquin | Chloroquin | DHA-PPQ(1) |
| Từ 3 tuổi trở lên | DHA-PPQ(1) |
DHA-PPQ(1) +Primaquin |
Chloroquin +Primaquin |
Chloroquin | DHA-PPQ(1) +Primaquin |
| Phụ nữ có thai trong 3 tháng | Quinin + Clindamycin |
Quinin + Clindamycin |
Chloroquin | Chloroquin | Quinin + Clindamycin |
| Phụ nữ có thai trên 3 tháng | DHA-PPQ(1) | DHA-PPQ(1) | Chloroquin | Chloroquin | DHA-PPQ(1) |
Chú thích: DHA(Dihydroartemisinin)-PPQ(Piperaquin phosphat): biệt dược là CV Artecan, Arterakine.
- Phác đồ thay thế khi thất bại với phác đồ 1, dùng 1 trong các phác đồ sau:
- Artesunat tiêm
- Artesunat tiêm + Doxycycline/ Tetracycline/Clindamycin
- DHA-piperaquin + Doxycycline/Mefloquine
- Halofantrin
- Không phối hợp artemisinin với quinin; artemisinin với Fansidar (sulfadoxine+pyrimethamine)
- Trẻ em < 8 tuổi : không dùng Doxycycline, Tetracycline
- <3 tuổi : không dùng Primaquin
- <1 tuổi : không dùng Halofantrin
3.2.3. Liều điều trị: trẻ em không dùng vượt quá liều người lớn
- DHA-piperaquin: Mỗi viên chứa 40mg dihydroartemisinin và 320 mg piperaquin phosphat
+ Trẻ em 3-6 tuổi:
- Ngày 1: uống 1 viên chia 2 lần
- Ngày 2: uống 0,5 viên một lần
- Ngày 3: uống 0,5 viên một lần
+ Trẻ em 7-10 tuổi:
- Ngày 1: uống 2 viên chia 2 lần
- Ngày 2: uống 1 viên một lần
- Ngày 3: uống 1 viên một lần
+ Trẻ em 10-14 tuổi:
- Ngày 1: uống 3 viên chia 2 lần
- Ngày 2: uống 1,5 viên một lần
- Ngày 3: uống 1,5 viên một lần
+ Người lớn > 15 tuổi:
- Ngày 1: uống 4 viên chia 2 lần
- Ngày 2: uống 2 viên một lần
- Ngày 3: uống 2 viên một lần
- Artemisinin viên 250mg:
- Ngày đầu: 20mg/kg
- Ngày 2-5: 10mg/kg
- Artesunat viên 50mg:
- Ngày đầu: 4mg/kg chia 3 lần, cách mỗi 8 giờ ( lần đầu 2mg/kg, các lần sau 1mg/kg), tối đa 4 viên/ngày.
- Ngày 2-7: 2mg/kg/ngày, tối đa 2 viên/ngày.
- Artesunat tiêm tĩnh mạch hoặc tiêm bắp, lọ 60mg: dùng trong điều trị cấp cứu. Hòa thuốc trong lọ bằng 1 ml natri bicarbonat lắc kỹ, sau đó hòa 5 ml natriclorua 0,9% tiêm tĩnh mạch 3 phút, hoặc hòa 2 ml natriclorua 0,9% tiêm bắp.
Trẻ em < 7 tuổi: 1,5 mg/kg/ngày, 7 ngày
- Chloroquine phosphate viên 250mg (trong đó có 150mg base)
- Lần 1: 10 mg base/kg, tối đa 600 mg base, sau đó 5mg base/kg sau liều đầu 6, 24, 48 giờ. Tổng liều 25mg base/kg/đợt.
- Primaquine phosphate viên 13.2mg = 7.5mg base: Liều 0,6 mg base / kg /ngày.
- Để diệt giao bào P. Falciparum: uống 1 ngày cuối của đợt điều trị.
- Để điều trị P. vivax và P. ovale: dùng 14 ngày
- Để phòng bệnh cho người khỏe: 0,5 mg base/kg/ngày, uống hàng ngày, bắt đầu 1-2 ngày trước khi vào vùng dịch và kéo dài tới 7 ngày sau khi rời vùng dịch.
- Không dùng cho bệnh nhân thiếu G6PD, phụ nữ mang thai, trẻ em < 4 tuổi, có nguy cơ giảm bạch cầu hạt và tan máu.
- Mefloquin: viên 250mg và 50 mg.
- Liều: 13,7mg base/kg (=15mg muối/kg) uống liều đầu, sau đó 9,1mg base/kg (=10mg muối/kg), uống cách 6-12 giờ sau liều đầu, tổng liều 25 mg hợp chất/kg.
- Không dùng cho người có tiền sử động kinh, tâm thần.
- Quinidine gluconate: viên 300 mg base, ống 300 mg base, người lớn và trẻ em liều như nhau.
- Tiêm: 6,25 mg base/ kg (=10 mg/ muối/kg) IV trong 1-2 giờ, sau đó truyền liên tục 24 giờ với liều 0,0125 mg base/kg/phút. Hoặc 15 mg base/kg IV trong 4 giờ, sau đó 7,5 mg base/kg IV trong 4 giờ, mỗi 8 giờ 1 lần, bắt đầu lúc 8 giờ sau liều đầu.
- Khi lượng ký sinh trùng giảm <1%, bắt đầu cho uống, liều 8 mg base/kg/lần cách mỗi 8 giờ, trong 7 ngày.
- Clindamicin: viên 150 mg.
- Trẻ em: 20 mg/kg/ngày chia 4 lần uống trong 7 ngày.
- Trường hợp nặng không uống được, dùng đường tiêm: 10 mg/kg liều đầu IV, sau đó 5 mg/kg/lần mỗi 8 giờ.
- Người lớn 150-300mg mỗi 6 giờ.
- Dùng chung với quinin.
3.3. Điều trị triệu chứng, điều trị tăng cường, chăm sóc, nuôi dưỡng:
- Chú ý điều trị sốt, bù dịch cho trẻ, tránh để xảy ra biến chứng do bệnh và do thuốc điều trị.
- Theo dõi sát, phát hiện, điều trị cấp cứu, tăng cường các trường hợp nặng.
- Chú ý phát hiện các bệnh lý kèm theo để điều trị.
3.4. Theo dõi kết quả điều trị
- Lấy tiêu bản máu vào ngày thứ 3, ngày thứ 8, và ngày thứ 15 tìm KST sốt rét.
- Sau khi bệnh nhân ra viện, hẹn khám lại xét nghiệm vào ngày 21 và 28
4. PHÒNG BỆNH
4.1.Điều trị dự phòng sốt rét:
- Chỉ định cho những người chưa có miễn dịch đi vào vùng sốt rét
- Chỉ dùng 3-6 tháng đầu kể từ khi vào vùng sốt rét.
- Các thuốc dự phòng: dùng 1 trong số thuốc sau
- Mefloquine: uống 5 mg /kg/tuần (người lớn 1 viên 250mg/tuần)
- Doxycycline: viên 100 mg, ngày 1 viên.
- Chloroquine: uống 5mg base/kg/tuần (người lớn 300mg base/ tuần)
- Proguanil 3 mg/kg/ngày (người lớn 150-250 mg/ngày)
- Primaquine: 0,5 mg base/kg/ngày, uống hàng ngày, bắt đầu 1-2 ngày trước khi vào vùng dịch và kéo dài tới 7 ngày sau khi rời vùng dịch
- Không điều trị dự phòng bằng các thuốc Artemisinin, quinin, Hadofantrin.
4.2. Diệt muỗi, tránh để muỗi đốt.
NHIỄM TRÙNG HUYẾT
1. ĐẠI CƯƠNG
Nhiễm trùng huyết là tình trạng có sự hiện diện của vi khuẩn trong dòng máu kèm theo biểu hiện lâm sàng của nhiễm trùng. Biến chứng thường gặp và nguy hiểm là sốc nhiễm trùng.
Tác nhân thường gặp thay đổi tùy theo tuổi và ổ nhiễm trùng nguyên phát.
1.1.Tác nhân nhiễm khuẩn cộng đồng thường gặp
- Vi khuẩn:
- Gram dương: Liên cầu nhóm B, phế cầu, tụ cầu vàng.
- Gram âm: Hemophilus influenzae
-Vi khuẩn thường gặp theo nhóm tuổi:
| Sơ sinh | Nhũ nhi | Trẻ lớn |
| Group B Streptococcus E.coli Listeria monocytogene Stapylococcus aureus |
Hemophilus influenzae Streptococcus pneumoniae Stapylococcus aureus Meningococcus |
Streptococcus pneumoniae Meningococcus Stapylococcus aureus Enterobacteriacae |
1.2.Nhiễm khuẩn bệnh viện
- Vi khuẩn, Klebsiella, Pseudomonas, Acinetobacter
- Nấm: Candida albican
1.3.Yếu tố nguy cơ:
- Sơ sinh
- Suy dinh dưỡng, béo phì
- Giảm bạch cầu
- Điều trị corticoide
- Nằm viện
- Thủ thuật xâm lấn
2. CHẨN ĐOÁN
2.1. Tiếp cận chẩn đoán
a. Hỏi bệnh:
- Triệu chứng khởi phát: giúp xác định ổ nhiễm trùng nguyên phát và định hướng tác nhân.
- Tiểu buốt, xón tiểu, tiểu nhiều lần (nhiễm trùng tiểu).
- Tiêu chảy, phân máu (nhiễm trùng tiêu hóa).
- Nhọt da, áp xe (tụ cầu).
- Sốt, ho (viêm phổi).
- Tình trạng chủng ngừa: Hemophilus, não mô cầu.
- Tiền căn yếu tố nguy cơ:
- Sơ sinh thiếu tháng.
- Suy dinh dưỡng, béo phì.
- Suy giảm miễn dịch, đang điều trị corticoide.
- Bệnh mãn tính: tiểu đường, bệnh tim, gan, thận
b. Khám lâm sàng:
- Dấu hiệu sinh tồn: mạch, huyết áp, nhiệt độ, nhịp thở, nước tiểu.
- Mức độ tri giác.
- Ổ nhiễm trùng: da, vết mổ, phổi.
- Ban xuất huyết, hồng ban.
- Tim mạch: phát hiện bệnh TBS
- Phổi: phát hiện bất thường
- Bụng: phát hiện điểm đau khu trú phản ứng thành bụng.
c. Cận lâm sàng:
- Công thức bạch cầu, dạng huyết cầu.
- CRP hoặc Procalcitonine nếu có điều kiện.
- Cấy máu: trước khi tiêm kháng sinh.
- Điện giải đồ, đường huyết.
- Chức năng đông máu, chức năng gan, thận
- Xquang phổi
- Cấy mẫu bệnh phẩm ổ nhiễm trùng nghi ngờ: mủ, nước tiểu, phân.
- Siêu âm bụng tìm ổ nhiễm trùng, áp xe sâu.
- Siêu âm tim: tìm TBS, Osler.
2.2. Chẩn đoán có thể
Nghi ngờ nhiễm trùng huyết khi có trên hai dấu hiệu sau:
- Sốt cao hoặc hạ thân nhiệt.
- Tim nhanh.
- Thở nhanh.
- Bạch cầu >12.000/mm3 hay < 4.000/mm3.
2.3. Chẩn đoán xác định
Có các dấu hiệu lâm sàng và cận lâm sàng kể trên kèm cấy máu dương tính.
2.4. Chẩn đoán phân biệt:
- Sốt rét, sống hoặc đến vùng dịch tể sốt rét, sốt cao kèm rét run vã mồ hôi, tìm thấy ký sinh trùng sốt rét trong máu .
- Lao toàn thể: Tiếp xúc hoặc lao trước đó, sốt kèm ho, khó thở, X quang phổi có tổn thương lao, xét nghiệm đờm có vi khuẩn lao.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
- Điều trị sốc nếu có.
- Điều trị kháng sinh ban đầu sớm và phù hợp, tiếp theo tùy đáp ứng lâm sàng và kết quả vi sinh.
- Cấy máu trước khi cho kháng sinh
- Điều trị biến chứng.
3.2. Bù dịch điều trị sốc nhiễm trùng nếu có (xem phần phác đồ điều trị sốc):
- Đưa bệnh nhân ra sốc trong giờ đầu
- Nhanh chóng khôi phục thể tích tuần hoàn bằng dung dịch điện giải, cao phân tử, liều 20ml/kg truyền TM nhanh. Trong trường hợp sốc nặng có thể tối đa 60 ml/kg/giờ và xem xét chỉ định đo áp lực tĩnh mạch trung tâm (CVP).
- Cần duy trì CVP ở mức 10 -15 cmH2O
- Nếu không đáp ứng và CVP bình thường hoặc cao thì dùng thuốc vận mạch: Dopamine và Dobutamine. Liều Dopamine 5 - 10mcg/kg/phút tối đa 10mcg/kg/phút. Dobutamine 5 -15 g/kg/phút.
- Trong trường hợp thất bại với Dopamin, Dobutamin có thể phối hợp Dobutamin liều 05 mcg/kg/phút với Nor-Adrenalin 0,02 - 0,05 mcg/kg/phút tối đa 5 mcg/kg/phút.
3.3. Kháng sinh ban đầu trước khi có kết quả phân lập vi khuẩn
- Cần dùng kháng sinh đường tĩnh mạch sớm ngay sau khi cấy máu. Chọn lựa kháng sinh tốt nhất là tùy theo tác nhân. Nhưng kết quả cấy máu cho kết quả chậm, do đó trên thực tế chọn kháng sinh ban đầu dựa vào kinh nghiệm.
- Các yếu tố để chọn lựa kháng sinh ban đầu:
- Ổ nhiễm khuẩn hoặc nghi ngờ
- Nhiễm khuẩn cộng đồng hay bệnh viện (nhiễm khuẩn bệnh viện thường do vi khuẩn đa kháng).
- Kết quả soi và nhuộm Gram mẫu bệnh phẩm.
- Mức độ đề kháng kháng sinh tại địa phương, bệnh viện, khoa
3.4. Dựa vào ổ nhiễm khuẩn tìm thấy hoặc nghi ngờ
| Ổ nhiễm khuẩn | Tác nhân | Kháng sinh ban đầu |
| Nhiễm trùng tiểu | Vi khuẩn Gr (-), Enterococcus |
Cefotaxime hoặc Ceftriaxone |
| Nhiễm trùng tiêu hóa Gan mật |
Vi khuẩn Gr (-), Enterbacteriacea |
Cefotaxime/Ceftriaxone Hoặc Fluoroquinolone (Ciprofloxacin hoặc Pefloxacine) Hoặc Carbapenem (Imipenem/Meropenem) khi có sốc nhiễm khuẩn
|
| Nhọt da, áp xe, viêm phổi có bóng khí | Tụ cầu |
Oxacilline hoặc Clindamycin hoặc Cephalosporin thế hệ 1 + Gentamycine
|
| Viêm phổi cộng đồng | H.influenzae, S.pneumoniae |
Cefotaxime/Ceftriaxone + Aminoglycoside |
| Nhiễm trùng huyết não mô cầu | N. meningitidis | Cefotaxime/Ceftriaxone |
| Nhiễm trùng ổ bụng sau phẫu thuật | VK Gram (-) VK kỵ khí |
Cefotaxime/Ceftriaxone hoặc Fluoroquinolone hoặc Ertapenem khi có sốc nhiễm khuẩn
|
3.5.Nhiễm khuẩn bệnh viện
- Thường do vi khuẩn đa kháng
- Áp dụng liệu pháp xuống thang bắt đầu với kháng sinh phổ rộng. Sau 48
- 72 giờ tùy đáp ứng lâm sàng và kết quả vi sinh sẽ chọn lựa kháng sinh phổ hẹp phù hợp.
- Thường kết hợp kháng sinh để tăng mức độ diệt khuẩn
- Kháng sinh: Imipenem/meropenem hoặc Quinolone hoặc Ticarcillin – clavuclinic acid hoặc Cefoperazone-Sulbactam +/- Amikacin
- Phối hợp thêm Vancomycine nếu nghi do tụ cầu
3.6. Nhiễm khuẩn cộng đồng không tìm thấy ổ nhiễm khuẩn:
- Trẻ trước đó bình thường:
+ Trẻ < 2 tháng tuổi:
- Ampicilline + Gentamycine + Cefotaxime.
- Nếu có kèm sốc: Quinolone hoặc Ceftazidime hoặc Cefepim hoặc Imipenem/meropenem.
- Nếu nghi tụ cầu: Cefotaxime + Oxacillin +/- Gentamycine. Nếu có sốc thay Oxacillin bằng Vancomycin.
+ Trẻ > 2 tháng tuổi:
- Cefotaxime hoặc Ceftriaxone hoặc Quinolone +/- Gentamycine.
- Nếu có kèm sốc: Quinolone hoặc Ceftazidime hoặc Cefepim hoặc Imipenem/meropenem.
- Nếu nghi tụ cầu: Thêm Oxacillin hoặc Vancomycin khi có sốc
- Trên cơ địa suy giảm miễn dịch hoặc giảm bạch cầu hạt:
- Cefotaxime hoặc Ceftriaxone hoặc Ceftazidime hoặc Fluoroquinolones +/- Amikacin.
- Nếu có kèm sốc: dùng Imipenem/meropenem Amikacin
- Nghi tụ cầu: thêm Oxacillin hoặc Vancomycin khi có sốc.
4. KHÁNG SINH TIẾP THEO SAU KHI CÓ KẾT QUẢ VI SINH:
- Sau 48 -72 giờ đánh giá lại đáp ứng kháng sinh dựa vào lâm sàng và kết quả vi sinh.
- Phần lớn kết hợp kháng sinh chỉ cần thiết ở 3-5 ngày đầu điều trị để tăng khả năng diệt khuẩn, giảm đề kháng.
- Thời gian điều trị kháng sinh trung bình 10 – 14 ngày hoặc kéo dài hơn tùy ổ nhiễm khuẩn, tác nhân gây bệnh hoặc đáp ứng lâm sàng.
- Ngưng kháng sinh sau khi đủ ngày điều trị kèm bệnh nhân hết sốt, tổng trạng tốt, chỉ số xét nghiệm nhiễm khuẩn trở về bình thường.
4.1. Cấy máu dương tính:
Việc tiếp tục kháng sinh đang dùng hay thay đổi kháng sinh tùy thuộc vào đáp ứng lâm sàng và kết quả kháng sinh đồ, trong đó đáp ứng lâm sàng là quan trọng nhất.
- Đáp ứng lâm sàng tốt: tiếp tục kháng sinh đang dùng đủ 10-14 ngày.
- Lâm sàng không cải thiện: đổi kháng sinh theo kháng sinh đồ.
| Tác nhân | Kháng sinh ban đầu | Kháng sinh thay thế |
| Nhiễm khuẩn cộng đồng | ||
| Hemophilus influenza | Cefotaxime/ Cetriaxone | |
| N meningitidis | Cefotaxime/ Ceftriaxone | |
| S. pneumoniae | Cefotaxime/ Ceftriaxone | Vancomycine |
|
Salmonella |
Cefotaxime/ Cetriaxone |
Choramphenicol hoặc Ciprofloxacin |
| Shigella | Ciprofloxacin | |
| Staphylococcus aureus | Oxacilline | Vancomycine |
| Nhiễm khuẩn BV | ||
| Enterobacter Pseudomonas |
Cefotaxime/ Ceftazidime/ Ciprofloxacin/ Pefloxacine/ Ticarcillin – clavuclinic acid/ Cefoperazone-Subactam phối hợp với Amikacin |
Imipenem/meropenem/ hoặc Ticarcillin –clavuclinic acid phối hợp với Amikacin |
| Enterococcus |
Ampiciline hoặc Peniciline phối hợp với Amikacin |
Vancomycine+ Amikacin |
| Escherichia coli |
Cefotaxime hoặc |
Imipenem/ Meropenem/ Ertapenem +/- Amikacin Phối hợp với Ciprofloxacin |
| Klebsiella |
Cefotaxime hoặc Ciprofloxacin |
Imipenem/Meropenem/ +/- Amikacin |
| Enterobacter |
Imipenem/ Meropenem/ Ertapenem hoặc Ticarcillin – clavuclinic acid/ Cefoperazone-Sulbactam kèm Amikacin |
Imipenem/ Meropenem/ Ertapenem kèm Ciprofloxacin Hoặc Ciprofloxacin kèm Amikacin |
| Acinetobacter |
Imipenem/ Meropenem/ Ertapenem hoặc Cefoperazone Sulbactam/ Ticarcillin –clavuclinic acid |
Imipenem/ Meropenem/ Ertapenem hoặc Cefoperazone-Sulbactam/ Ticarcillin - clavuclinic acid phối hợp với Colistin |
| VK Gram (-) tiết ESBL |
Ertapenem/ Imipenem/ Meropenem hoặc Ciprofloxacin hoặc Cefoperazone-Sulbactam |
Ertapenem/ Imipenem/ Meropenem/Cefoperazone Sulbactam phối hợp với Ciprofloxacin |
| Staphylococcus aureus - Nhạy Methiciline ( MSSA) - Kháng Methiciline ( MRSA ) |
Oxaciline Vancomycine |
Cefazoline/ Clindamycine Vancomycine + Rifampicine Hoặc Clindamycine |
| Staphylococcus coagulase negative | Vancomycine |
* Ertapenem: không hiệu quả với Pseudomonas
4. 2. Cấy máu âm tính:
- Đáp ứng lâm sàng tốt: tiếp tục kháng sinh đang dùng đủ 10-14 ngày.
- Lâm sàng không tốt: đổi kháng sinh tùy theo ổ nhiễm trùng nguyên phát nghi ngờ.
- Từ nhiễm trùng tiểu: Ciprofloxacin / Pefloxacin + Amikacin
- Từ viêm phổi: Ceftazidime/ Pefloxacin / Ciprofloxacin + Amikacin. Nếu không đáp ứng: Cefepim/ Imipenem / Meropenem+ Amikacin. Nếu nghi tụ cầu kháng thuốc: thêm Vancomycin
- Từ nhiễm trùng da: Vancomycin
- Nếu có ban xuất huyết: Ciprofloxacin / Pefloxacin
- Liên quan đặt catheter tĩnh mạch: Vancomycin
- Nghi nhiễm trùng bệnh viện
- Nghi do Gr (-): Cefepim / Imipenem/ meropenem Amikacin
- Cơ địa suy giảm miễn dịch: Ciprofloxacin / Pefloxacin (nếu chưa dùng) hoặc Cefepim/ Imipenem + Amikacin.
- Nghi tụ cầu kháng Methicillin: Dùng Vancomycin.
- Nghi nấm: thêm Fluconazole hoặc Amphotericin B.
5. ĐIỀU TRỊ BIẾN CHỨNG
- Rối loạn đông máu: truyền tiểu cầu và huyết tương đông lạnh, kết tủa lạnh.
- Toan chuyển hóa: thường là hậu quả của sốc nên cần điều trị tích cực sốc nhiễm trùng tránh để sốc kéo dài. Trong trường hợp toan hóa máu nặng cần điều chỉnh bằng Bicarbonate.
- Không khuyến cáo.
- Dopamine liều thấp để ngừa suy thận cấp vì không tác dụng
- Corticoides tĩnh mạch: nhiều nghiên cứu cho thấy hiệu quả chưa rõ ràng và có thể làm tăng nguy cơ bội nhiễm, xuất huyết.
- Immunoglobuline chưa thấy hiệu quả giảm tử vong.
6. LỌC MÁU LIÊN TỤC
- Lọc máu liên tục: Ngoài điều trị suy thận cấp lọc máu còn giúp loại bỏ Cytokine và các hóa chất trung gian.
- Chỉ định:
- Suy thận cấp kèm huyết động học không ổn định (suy thận cấp: thiểu niệu >= 24 giờ hoặc Creatinin > 0,4 mmol/L hoặc tăng > 0,1mmol/L/ngày)
- Suy đa cơ quan
7. PHẪU THUẬT
- Cần có chỉ định sớm phẩu thuật loại bỏ ổ mủ trong trường hợp nặng vừa hồi sức vừa can thiệp ngoại khoa.
- Dẫn lưu ổ mủ
- Phẫu thuật loại bỏ ổ nhiễm trùng.
- Theo dõi
| Vấn đề | Mức độ chứng cớ |
| Corticosteroides không làm thay đổi tỉ lệ tử vong trong bệnh viện và tử vong vào ngày 28 của bệnh đối với nhiễm trùng huyết nặng và sốc nhiễm trùng. |
I The Cochrane Library 2009, Issue 1 |

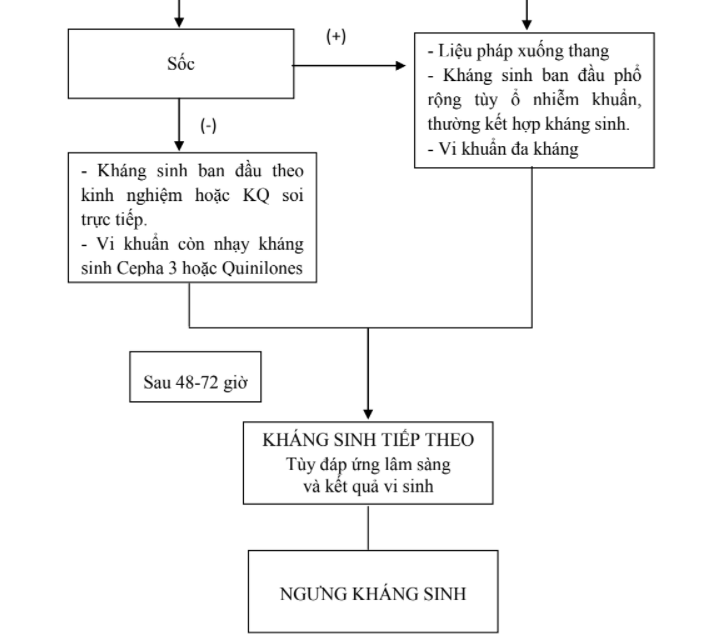
CHƯƠNG 11: HUYẾT HỌC
TIẾP CẬN CHẨN ĐOÁN THIẾU MÁU
1. ĐỊNH NGHĨA THIẾU MÁU
Thiếu máu là tình trạng giảm nồng độ hemoglobin trong máu của người bệnh so với người cùng giới, cùng lứa tuổi, cùng điều kiện sống.
Người thiếu máu là người có các chỉ số trên thấp dưới 2SD so với quần thể cùng tuổi và giới.
Theo Tổ chức y tế thế giới, thiếu máu khi lượng hemoglobin dưới giới hạn
- Trẻ 6 tháng - 5 tuổi : Hb<110 g/l
- Trẻ 5 tuổi -12 tuổi : Hb<115 g/l
- Trẻ 12 tuổi- 15 tuổi : Hb<120 g/l
- Người trưởng thành :
- Nam: Hb<130 g/l
- Nữ : Hb<120 g/l
- Phụ nữ có thai: Hb<110g/l
2. CƠ CHẾ BỆNH SINH CỦA THIẾU MÁU
- Hồng cầu được sinh ra từ tuỷ xương, đời sống của hồng cầu ở máu vi kéo dài 120 ngày. Trong điều kiện sinh lý, tốc độ sinh hồng cầu ở tủy xương và sự chết theo chương trình cân bằng nhau.
- Hai cơ chế gây thiếu máu là:
- Cơ chế tại tủy: Tốc độ sinh hồng cầu ở tủy xương giảm do giảm quá trình sinh hồng cầu non hoặc giảm quá trình tổng hợp hemoglobin.
- Cơ chế ngoài tủy: Tăng mất hồng cầu ở ngoại vi do mất máu hoặc tan máu.
3. PHÂN LOẠI THIẾU MÁU
Việc phân loại thiếu máu có vai trò quan trọng giúp chẩn đoán nguyên nhân và điều trị thiếu máu.
a. Theo mức độ
| Mức độ thiếu máu | Nồng độ huyết sắc tố (g/l) |
| Nhẹ | 90 ≤ Hb<120 |
| Vừa | 60≤ Hb<90 |
| Nặng | 30 ≤ Hb<60 |
| Rất nặng | Hb<30 |
b.Theo diễn biến
- Trong trường hợp thiếu máu do mất máu cấp tính, giá trị chỉ số hematocrit sẽ phản ánh trung thành thể tích máu bị mất đi và thường được sử dụng để ước tính lượng máu cần truyền để cấp cứu
- Trong trường hợp thiếu máu mạn tính, mức độ thiếu máu chủ yếu dựa vào nồng độ huyết sắc tố.
c. Theo nguyên nhân
- Kém sản sinh hồng cầu: Do tủy xương giảm sinh hoặc rối loạn quá trình sinh các tế bào máu (suy tủy, rối loạn sinh tủy, bệnh máu ác tính, ung thư di căn), thiếu các yếu tố to máu (thiếu sắt, thiếu folat, thiếu vitamin B12 do dinh dưỡng hoặc do bệnh lý đường tiêu hóa...Thiếu erythropoietin trong bệnh nhân bị bệnh thận đặc biệt là suy thận mạn).
- Tan máu: Tăng quá trình phá hủy hồng cầu do các nguyên nhân tại hồng cầu (nất thường màng hồng cầu, thiếu enzyme, bệnh Hemoglobin...) hoặc ngoài hồng cầu (Tan máu miễn dịch, nhiễm khuẩn, nhiễm độc...).
- Mất máu: xuất huyết tiêu hóa trên và dưới, rong kinh, đái máu ...nhiều trường hợp cháy máu kín đáo khó nhận thấy.
d. Theo đặc điểm hồng cầu
Đây là cách xếp loại thường được sử dụng để giúp tiếp cận chẩn đoán nguyên nhân thiếu máu.
- Dựa vào kích thước (MCV) để phân biệt hồng cầu to, nhỏ hay bình thường (MCV bình thường 80- 100fl).
- Dựa vào nồng độ huyết sắc tố trung bình hồng cầu (MCH) để phân biệt hồng cầu bình sắc hay nhược sắc (MCH bình thường 320-360g/l).
- Dựa vào chỉ số hồng cầu lưới để định hướng nguyên nhân thiếu máu tại tủy xương hay ở ngoại vi (giá trị bình thường là 0,5%-1%). Lưu ý chỉ số hồng cầu lưới khác với tỷ lệ hồng cầu lưới. Chỉ số hồng cầu lưới = Tỷ lệ hồng cầu lưới x hematocrit bệnh nhân/ hematocrit bình thường.
- Dựa vào dải phân bố kích thước hồng cầu (RDW) xác định độ đồng đều và kích thước của hồng cầu (RDW bình thường là 11 đến 14%).
4. CHẨN ĐOÁN XÁC ĐỊNH VÀ CHẨN ĐOÁN NGUYÊN NHÂN THIẾU MÁU
Thiếu máu là một hội chứng, có nhiều nguyên nhân gây bệnh và có các cơ chế khác nhau.
Vì vậy để chẩn đoán thiếu máu cần tiếp cận vấn đề một cách toàn diện.
- Hỏi bệnh sử tỉ mỉ (cá nhân, gia đình, dân tộc, khởi phát, thời gian kéo dài, các bệnh lý liên quan... ).
- Thăm khám hệ thống: Chú ý cơ quan tạo máu, gan, lách; bệnh lý thận; bệnh tiêu hóa; bệnh phụ khoa gây mất máu...
- Xét nghiệm và đánh giá xét nghiệm.
a. Chẩn đoán xác định thiếu máu
Dựa vào biểu hiện lâm sàng và xét nghiệm nồng độ huyết sắc tố. Biểu hiện lâm sàng của thiếu máu là biểu hiện của thiếu oxy ở mô và tổ chức. Triệu chứng xuất hiện tùy thuộc mức độ thiếu máu và đáp ứng của cơ thể.
- Triệu chứng cơ năng:
- Mệt mỏi, chán ăn, hoa mắt, chóng mặt, giảm tập trung chú ý, cảm giác khó thở nhất là khi gắng sức, hồi hộp đánh trống ngực...
- Triệu chứng thực thể:
- Da xanh, niêm mạc nhợt, móng tay khô, dễ gãy, tóc rụng và khô.
- Xét nghiệm:
- Chẩn đoán xác định dựa vào nồng độ huyết sắc tố giảm trên 2SD so với quần thể cùng tuổi và giới.
b. Tiếp cận nguyên nhân thiếu máu
- Có nhiều cách phân loại thiếu máu nhưng trong thực hành lâm sàng người ta hay sử dụng bảng phân loại và tiếp cận nguyên nhân thiếu máu dựa vào kích thước hồng cầu và chỉ số hồng cầu lưới.
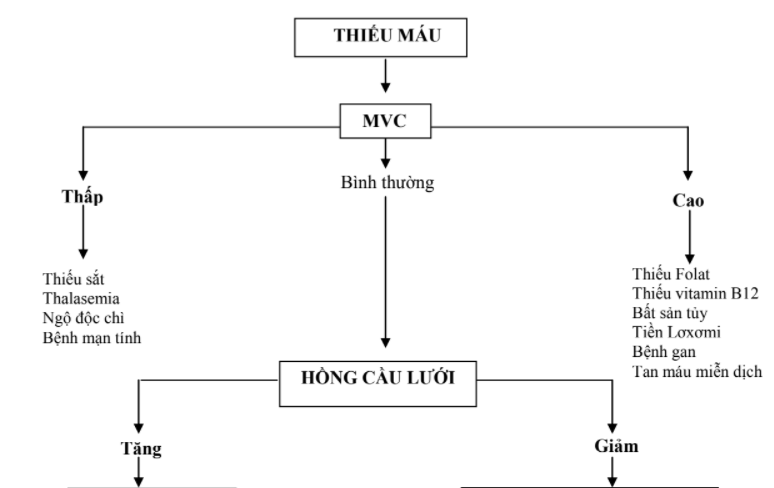

-
Tiếp cận chẩn đoán thiếu máu dựa vào MCV và hồng cầu lưới
THIẾU MÁU THIẾU SẮT
1. KHÁI NIỆM
Thiếu máu thiếu sắt có đặc điểm là thiếu máu nhược sắc, sắt và ferritinnhuyết thanh giảm. Thiếu máu thiếu sắt rất phổ biến và là thiếu máu dinh dưỡngnchủ yếu ở trẻ em. Ở các nước đang phát triển tỷ lệ thiếu máu thiếu sắt khoảng 40– 50 %. Các nguyên nhân hay gây thiếu máu thiếu máu thiếu sắt ở trẻ em chủmyếu do cơ thể trẻ phát triển nhanh, thức ăn có nồng độ sắt thấp, ăn sữa bò hoànmtoàn.
Thiếu máu khi hemoglobin giảm hơn bình thường theo lứa tuổi như sau: (Theo Manual of Pediatric Hemataology and Oncology)
- Sơ sinh < 140g/L
- 2 tháng <90g/L
- 3 – 6 tháng<95g/L
- Từ 6 tháng đến 2 tuổi <105g/ L
- 2 – 6 tuổi<115g/L
- Từ 6 đến 14 tuổi < 120g/ L
- Người trưởng thành:
Nam <130g/L
Nữ < 120g/ L
Phữ nữ có thai < 110g/L
2. NGUYÊN NHÂN THIẾU SẮT
- Cung cấp thiếu sắt (thiếu sữa mẹ, ăn bột kéo dài, trẻ đẻ non...)
- Mất máu mạn tính (chảy máu, đái máu, nhiễm KST...)
- Tăng nhu cầu sắt (đẻ non, dậy thì, phụ nữ có thai...)
- Kém hấp thu sắt (tiêu chảy kéo dài, kém hấp thu, cắt dạ dày...)
3.CHẨN ĐOÁN
Chẩn đoán dựa vào lâm sàng và xét nghiệm huyết học, sinh hóa.
3.1. Lâm sàng
- Thiếu máu xảy ra từ từ, mức độ thường nhẹ đến vừa, ít khi thiếu máu nặng, da xanh, niêm mạc nhợt; móng tay và móng chân nhợt nhạt, có thể có khía dễ gãy. Trẻ mệt mỏi, ít vận động, chậm phát triển, với trẻ lớn học kém tập trung.
- Các biểu hiện theo hệ thống cơ quan:
- Tiêu hóa: Chán ăn, viêm teo gai lưỡi, khó nuốt, kém hấp thu, giảm độ toan dạ dày.
- Thần kinh trung ương: Mệt mỏi, kích thích, rối loạn dẫn truyền, chậm phát triển, kém tập trung , sức học giảm, phù gai thị.
- Tim mạch: Tim to, nhịp nhanh, thở nhanh, tăng cung lượng tim, tăng khối lượng huyết tương, tăng dung nạp digitalis.
- Cơ xương: Thiếu myoglobin, cytochrom, giảm khả năng luyện tập, giảm sức bền bỉ, tăng nhanh axit lactic ở mô vận động, giảm α-glycerophosphat oxidase, thay đổi khoang sọ trên Xquang.
- Hệ miễn dịch: Tăng nhiễm khuẩn: rối loạn chuyển dạng bạch cầu, giảm myeloperoxidase, rối loạn khả năng tiêu diệt vi khuẩn của bạch cầu trung tính, giảm khả giảm mẫn cảm da, tăng mẫn cảm với vi khuẩn. Giảm nhiễm khuẩn: ức chế vi khuẩn phát triển (giảm transferin và Fe tự do) kích thích vi khuẩn không gây bệnh phát triển.
3.2. Xét nghiệm
- Hemoglobin giảm so với chỉ số bình thường theo tuổi
- Hồng cầu nhỏ, nhược sắc: MCV, MCH, MCHC giảm hơn trị số bình thường theo tuổi
- Thường chỉ số RDW > 14.5%
- Sắt huyết thanh < 9 mol/l
- Ferritin huyết thanh < 12ng/ ml
- Chỉ số bão hòa sắt < 16%
- Porphyrin tự do hồng cầu > 400mg/ l
3.3 Chẩn đoán xác định
- Dựa và lâm sàng và xét nghiệm
4. ĐIỀU TRỊ
4.1 Nguyên tắc điều trị
Điều trị càng sớm càng tốt và phải đảm bảo đủ liều, nâng lượng huyết sắc tố trở lại bình thường.
4.2 Điều trị cụ thể
* Bổ sung sắt
- Uống chế phẩm sắt, sulfat sắt (II) (chứa 20% sắt nguyên tố) hoặc phức hợp sắt (III) Hydroxide Polymaltose: 4 - 6mg Fe/kg/ ngày, trong 6 - 8 tuần lễ.
- Nếu đúng là thiếu máu thiếu sắt:
- Sau 5 - 10 ngày: Hồng cầu lưới tăng,
- Hemoglobin tăng 2,5 - 4,0g/ l/ ngày
- Trên 10 ngày: Hemoglobin tăng 1,0 - 1,5g/ l/ ngày.
- Tiêm bắp trong trường hợp không thể uống được, không hấp thu được:
- Lượng Fe (mg) tiêm = (Hb (bt) - Hb (bn))/100 x V (ml) x 3,4 x 1,5
Hb (bt) : Hemoglobin bình thường (12g/ dl)
Hb (bn) : Hemoglobin bệnh nhân
V (ml) : 80ml/ kg
3,4 : 1g Hb cần 3,4mg Fe
1,5 : Thêm 50% cho sắt dự trữ
* Phức hợp sắt dextran có 50mg Fe /ml
- Tiêm tĩnh mạch: Sắt natri gluconate hoặc phức hợp sắt (III) hydroxide sucrose an toàn và hiệu quả hơn sắt dextran. Liều từ 1 - 4 mg/ Kg/ tuần
- Thêm vitamin C 50 - 100mg/ ngày để tăng hấp thu sắt.
* Truyền máu, chỉ định khi
- Hb <= 40g/ l
- Cần nâng nhanh lượng Hb (cần phẫu thuật, nhiễm khuẩn nặng).
- Suy tim do thiếu máu nặng.
* Điều trị bệnh gây thiếu sắt
- Điều chỉnh chế độ dinh dưỡng
- Điều trị các bệnh mạn tính đường ruột gây kém hấp thu sắt.
- Điều trị các nguyên nhân mất máu mạn tính.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
- Lượng huyết sắc tố thường phục hồi sau 2-3 tháng
- Trẻ thường có phân màu đen khi uống sắt
- Thiếu máu kéo dài có thể gây suy tim, mệt mỏi nhiều
6. DỰ PHÒNG THIẾU MÁU THIẾU SẮT
- Bú mẹ hoàn toàn 6 tháng đầu sau sinh.
- Bổ sung sữa có bổ sung sắt nếu không có sữa mẹ
- Thức ăn bổ sung có nhiều sắt và vitamin C (từ động vật và thực vật)
- Bổ sung sắt cho trẻ sinh thấp cân:
- Với trẻ: 2,0 - 2,5 kg : 1mg/ kg/ ngày
- 1,5 - 2,0 kg : 2mg/ kg/ ngày
- 1,0 - 1,5 kg : 3mg/ kg/ ngày
- < 1,0 kg : 4mg/ kg/ ngày
BỆNH THALASSEMIA
1. ĐỊNH NGHĨA
Khiếm khuyết di truyền trong sự tổng hợp chuỗi globin, làm cho hemoglobin không bình thường, hồng cầu bị vỡ sớm gây thiếu máu. Bệnh được gọi tên theo chuỗi globin bị khiếm khuyết
2. CHẨN ĐOÁN
2.1.Công việc chẩn đoán
a. Hỏi:
- Bệnh sử thời gian bắt đầu thiếu máu, diễn tiến thiếu máu
- Tiền sử cá nhân: chậm phát triển thể chất, vận động và tâm thần, dễ gẫy xương hay sâu răng.
- Gia đình: có anh hay chị bị tương tự.
b.Khám lâm sàng (thể nặng)
- Thiếu máu huyết tán mãn: da niêm nhợt nhạt, ánh vàng, xạm da.
- Gan và lách to, chắc.
- Biến dạng xương: trán dô, mũi tẹt, xương hàm trên nhô, u trán, u đỉnh.
- Chậm phát triển thể chất: nhẹ cân, thấp bé, không thấy dấu dậy thì ở trẻ lớn.
c. Đề nghị xét nghiệm
- Huyết đồ: Hb giảm, MCV < 78fl, MCH < 28pg.
- Dạng huyết cầu: hồng cầu nhỏ, nhược sắc, hồng cầu đa sắc +++, có thể có hồng cầu bia.
- Sắt huyết thanh và Ferritin: sắt huyết thanh và Ferritin bình thường hay tăng.
- Điện di Hemoglobin (làm trước truyền máu): tỉ lệ Hb A giảm (< 96%)
2.2.Chẩn đoán xác định: điện di Hb:
HbA giảm, Hb F tăng, Hb A2 tăng, có Hb E hay Hb H.
- a-Thalassemia (thể ẩn): Có MCV < 78fl, MCH <28pg, HbA2 <3,5%
- a- Thalassemia (thể Hb H): Hb A giảm < 96%, xuất hiện Hb H và có thể có Hb Constant Spring.
- b-Thalassemia (thể trung bình hay nặng, đồng hợp tử): có thiếu máu sớm nặng, có gan lách to. Có MCV < 78fl, MCH <28pg, điện di Hb A < 80%, Hb F 20 –100 %.
- b-Thalassemia (thể nhẹ, dị hợp tử): không thiếu máu hay thiếu máu nhẹ, không có gan lách to. Có MCV < 78fl, MCH <28pg và hoặc điện di Hb A2 >3,5 % hoặc Hb F=2-16%.
Bảng phân loại các thể bệnh Thalassemia phổ biến tại Việt Nam
| THỂ BỆNH | LÂM SÀNG | XÉT NGHIỆM | XỬ TRÍ |
a-Thalassemia (thể ẩn) |
Không thiếu máu hay thiếu máu nhẹ |
MCV <78fl Hb A2<3,5% |
Không cần điều trị |
|
a-Thalassemia (thể Hb H) |
Thiếu máu trung bình hay nhẹ Gan lách to Biến dạng xương ít |
MCV <78fl Hb A2<3,5% |
Tùy diễn tiến |
| b-Thalassemia (thể ẩn, dị hợp tử) |
Không triệu chứng Thiếu máu nhẹ |
Hb >10g/dL MCV <78fl MCH <28pg Hb A2 >3,5 % hoặc Hb F >2 - 5 % |
Không cần truyền máu |
| b-Thalassemia (thể trung gian) |
Thiếu máu từ nhẹ đến trung bình | Hb 7-10g/dL | Tùy diễn tiến |
| b-Thalassemia (thể trung bình hay nặng, đồng hợp tử) |
Thiếu máu sớm nặng Gan lách to nhiều Biến dạng xương nặng |
Hb <7g/dL HC bia, |
Cần truyền máu |
| b-Thalassemia /Hb E |
Thiếu máu trung bình đến nặng Gan lách to Biến dạng xương mức độ trung bình |
Hb <10g/dL HC bia, |
Cần truyền máu |
2.3.Chẩn đoán có thể:
Nếu không làm được điện di Hb có thể chẩn đoán Thalassemia dựa trên:
- Lâm sàng thiếu máu mãn và có gan lách to, biến dạng xương, chậm phát triển.
- Xét nghiệm: Thiếu máu hồng cầu nhỏ nhược sắc, hồng cầu đa sắc, hồng cầu nhân, Bilirubin gián tiếp tăng, sắt huyết thanh tăng, ferritin tăng.
- Xét nghiệm cha và mẹ đều có hồng cầu nhỏ, nhược sắc.
- Tiền sử gia đình .
3. ĐIỀU TRỊ
3.1.Nguyên tắc:
- Truyền máu
- Thải sắt
- Điều trị hỗ trợ
- Cắt lách khi có chỉ định
- Chủng ngừa
3.2.Xử trí
a.Truyền máu:
Chỉ định bệnh nhân thalassemia truyền máu lần đầu khi:
- Tiêu chuẩn lâm sàng: Chậm phát triển, có thể có biến dạng mặt, gan lách to, xạm da và
- Tiêu chuẩn cận lâm sàng: Hb < 7g/dL (sau khi loại trừ nguyên nhân khác như thiếu sắt và nhiễm trùng kèm theo) và
- Xét nghiệm chẩn đoán xác định thalassemia thể nặng.
- Chế phẩm máu: hồng cầu lắng phù hợp nhóm máu ABO và Rhesus.
- Nên khảo sát kháng nguyên hồng cầu trước khi truyền máu đầu tiên.
- Chỉ định truyền máu thường qui khi Hct < 25% hay Hb < 8g/dL.
- Số lượng truyền: 10 – 20 ml/kg hồng cầu lắng/lần, truyền chậm 3-4ml/kg/giờ.
- Nếu có suy tim, truyền <= 2ml/kg/giờ, dùng lợi tiểu Lasix 0,5mg/kg/tĩnh mạch chậm ngay trước truyền máu và điều trị suy tim đi kèm.
- Khoảng cách truyền máu khoảng 4 - 6 tuần tùy theo mức độ tán huyết của bệnh nhân, duy trì Hb ở ngưỡng 9,5 - 11g/dL sau truyền máu.
b.Thải sắt
- Chỉ định: khi ferritin máu > 1000ng/ml, hay sau truyền máu 10-20 lần.
- Cách thải sắt:
- Thải sắt bằng thuốc truyền dưới da Desferrioxamine. Thời gian truyền từ 8 – 12 giờ/ đêm trong 5- 6 đêm/tuần.
- Liều truyền 20- 40 mg/kg/ngày.
- Uống vitamine C 3mg/kg , 1 giờ sau khi bắt đầu thải sắt.
- Lưu ý khi dùng Desferrioxamine :
+ Tuổi bệnh nhân: nên dùng cho trẻ trên 3 tuổi. Nếu dưới ba tuổi cần theo dõi chậm phát triển thể chất và xương.
+ Tác dụng phụ của thuốc:
- Phản ứng đỏ, ngứa, cứng da tại chỗ: Chỉnh nồng độ pha loãng thuốc.
- Loét da tại nơi tiêm trong da: Luồn kim sâu hơn
- Sốt: bệnh nhân bị sốt khi đang thải sắt cần tạm thời ngưng y lệnh thải sắt để tìm nguyên nhân sốt: cấy máu, lưu ý các tác nhân thường gặp là Yersinia, Klebsiella sp, Escherichia coli, Streptococcus pneumonia, Pseudomonas aeroginosa. Sử dụng kháng sinh tùy tác nhân gây bệnh.
+ Biến chứng do thuốc sử dụng:
- Dùng Desferrioxamine quá liều có thể gây ra biến chứng ù tai, điếc, mù màu, giảm thị trường, nhìn mờ.
- Khi dùng Desferrioxamine liều cao ở trẻ nhỏ dưới 3 tuổi có thể làm trẻ bị chậm phát triển, tổn thương xương.
+ Chỉ số điều trị: Khi thải sắt liên tục cần theo dõi chỉ số điều trị, để giữ liều Desferrioxamine ở mức an toàn, giữ chỉ số < 0,025
- Chỉ số điều trị = liều trung bình mỗi ngày (mg/kg) / ferritin (μg/l)
- Liều trung bình mỗi ngày = liều thực tế truyền mỗi ngày x số lần truyền trong tuần, chia cho 7.
+ Khi lưu kim catheter trong cơ thể cần theo dõi nguy cơ nhiễm trùng và huyết khối.
- Thải sắt bằng đường uống Deferasirox:
+ Liều: 20-30mg/kg/ngày, uống một lần mỗi ngày bằng cách hòa tan viên thuốc vào nước chín, nước cam hoặc nước táo trước bữa ăn cho trẻ ≥2 tuổi, tốt nhất là vào cùng một thời điểm mỗi ngày. Không nhai viên thuốc hoặc nuốt nguyên viên.
+ Theo dõi ferritin mỗi tháng để đánh giá đáp ứng điều trị và điều chỉnh liều từng bước mỗi lần 5-10mg/kg mỗi 3-6 tháng để đạt mục tiêu điều trị.
+ Chống chỉ định: Suy thận, suy tim có giảm phân suất tống máu thất trái (EF).
+ Lưu ý khi dùng Deferasirox: (tác dụng phụ của Deferasizox).
- Rối loạn tiêu hóa gồm đau bụng, buồn nôn, nôn ói, tiêu chảy và táo bón.
- Thường kéo dài không quá 8 ngày và không cần phải điều chỉnh liều
- Phát ban
- Tăng creatinin máu: giảm liều 1/3 – 1/2 nếu như creatinin máu tăng trong hai lần đo liên tiếp trên 33% mức creatinin bình thường.
- Thải sắt bằng đường uống Deferiprone: Liều 50 – 75mg/kg/ ngày, chia 2 - 3 lần.
- Lưu ý khi dùng Deferiprone:
+ Tuổi bệnh nhân: Chưa có khuyến cáo về độ an toàn của thuốc cho trẻ dưới 10 tuổi.
+ Theo dõi huyết đồ mỗi tuần.
+ Không cần bổ sung vitamine C.
+ Tác dụng phụ của Deferiprone:
- Giảm bạch cầu đa nhân trung tính, mất bạch cầu hạt, và giảm tiểu cầu. Do đó, khi dùng thải sắt đường uống, cần theo dõi huyết đồ mỗi tuần và ngưng thuốc khi số lượng bạch cầu đa nhân dưới 1500/mm3.
- Triệu chứng tiêu hóa: nôn ói, thay đổi cảm giác thèm ăn.
- Ảnh hưởng trên gan: thay đổi men gan.
- Bệnh lý khớp: Viêm khớp nhiều mức độ từ nhẹ đến viêm khớp có tổn thương phá hủy khớp. Cần ngưng thuốc Deferiprone khi triệu chứng ở khớp vẫn tiến triển dù đã giảm liều và không đáp ứng với thuốc giảm đau không có steroide.
- Thải sắt tăng cường bằng thuốc phối hợp:
+ Chỉ định:
- Ferritin huyết thanh cao (>2500 ng/ml) và không đáp ứng với thuốc thải sắt đơn liều.
- Bệnh tim nặng: rối loạn nhịp tim nặng, bằng chứng suy chức năng thất trái.
+ Thuốc và liều phối hợp: có thể có chọn lựa
- Chọn lựa 1: Desferrioxamine tăng thời gian truyền thuốc 24g/24g; tăng liều Desferrioxamine 50-60mg/kg/24g hoặc tăng số lần truyền.
- Chọn lựa 2: phối hợp Desferrioxamine và Deferiprone
- Desferioxamine: 30-40mg/kg/truyền trong 2 đêm/tuần và
- Deferiprone: 50- 75mg/kg/ uống trong 5 ngày .
+ Lưu ý khi phối hợp thuốc
- Theo dõi tác dụng phụ của 2 thuốc và cần lưu ý giảm bạch cầu hạt.
- Phối hợp hai thuốc thải sắt chỉ áp dụng cho Desferioxamine và Deferiprone.
c. Điều trị hỗ trợ:
- Chế độ dinh dưỡng: Nên hướng dẫn chế độ dinh dưỡng theo nhu cầu phát triển của trẻ, đầy đủ các chất đạm, đường, béo và bổ sung đầy đủ sinh tố và chất khoáng.
- Cần lưu ý một số vấn đề:
- Bổ sung axit folic (5mg) ngày. Ưu tiên cho đối tượng Thalassemia thể trung gian, đối tượng không truyền máu thường xuyên.
- Hạn chế tăng hấp thu sắt từ đường tiêu hóa: không sử dụng các thuốc bổ tổng hợp có chứa chất sắt. Trẻ lớn hay người lớn có thể khuyến cáo uống nước trà trong các bữa ăn. Hạn chế dùng vitamine C, chỉ sử dụng trong thời gian dùng thuốc thải sắt Desferrioxamine.
- Hạn chế biến chứng tiểu đường thứ phát ở trẻ thanh thiếu niên: không sử dụng các chế phẩm có chứa đường tinh luyện (nước giải khát, đồ ăn nhẹ ...)
- Hạn chế nguy cơ sỏi thận ở người lớn bị thalassemia thể nặng: sử dụng cân đối lượng Calcium và vitamine D dựa vào chế độ ăn có bổ sung đầy đủ (sữa, bơ, pho mát...) , chỉ sử dụng Calcium , Vitamine D theo hướng dẫn của cán bộ y tế trong trường hợp có dấu hiệu suy tuyến cận giáp.
- Vitamine E: có tác dụng bảo vệ lớp lipid của màng tế bào khỏi sự tấn công của các gốc tự do, vitamine E cần cho bệnh Thalassemia thể nặng. Có thể tăng cường vitamine E qua chế độ ăn có dầu thực vật.
- Nội tiết tố: mục đích hỗ trợ hoạt động cơ thể khi có dấu hiệu suy hoạt động của cơ quan nội tiết vào giai đoạn cuối như khi bệnh nhân chậm dậy thì hay tiểu đường thứ phát.
d. Cắt lách:
- Chỉ định trong những trường hợp:
- Lách to quá rốn (độ IV) và
- Truyền HCL >250ml /kg /năm mới duy trì Hb ở ngưỡng an toàn (Hb>9-10g/dL) HOẶC:
- Thời gian giữa hai lần truyền ≤ 2 tuần, hay khối lượng truyền tăng 150% so với trước đây.
- Trẻ trên 6 tuổi (để giảm nguy cơ nhiễm trùng).
Chú ý: Cần loại trừ bệnh lý tán huyết miễn dịch thứ phát khi đánh giá lượng máu truyền.
- Kháng sinh phòng ngừa sau cắt lách cho đến 16 tuổi: Phenoxylmethylpenicilline 250 mg /viên uống ngày 2 lần, hay Erythromycine 250mg mỗi ngày.
e.Chủng ngừa:
Khuyên bệnh nhân chủng ngừa viêm gan siêu vi B, Streptococcus pneumonia, Nesseria meningitidis. Nhất là chủng Streptococcus pneumonia cần thực hiện từ 2 - 4 tuần trước cắt lách và lập lại sau mỗi 5 năm.
f. Các vấn đề thường gặp ở bệnh nhân Thalssemia sau truyền máu nhiều lần
- Thiếu máu tán huyết miễn dịch thứ phát do cơ thể tạo kháng thể chống hồng cầu máu cho. Xử trí: nên truyền hồng cầu phenotype ngay từ đầu truyền máu, chú ý các nhóm máu Kell, Rhesus D và E.
- Phản ứng sốt sau truyền máu. Xử trí: nên truyền hồng cầu lắng, giảm bạch cầu. Hay cho uống paracetamol 30 - 40mg/kg/24giờ chia 4 lần trong giai đoạn truyền máu.
g. Ghép tuỷ phù hợp HLA:
Là biện pháp hiệu quả trong điều trị, tỉ lệ 90% trường hợp không triệu chứng sau 3 năm ở những trẻ không có gan to và xơ gan.
h.Tái khám: Hẹn tái khám 4-6 tuần sau truyền máu.
- Kiểm tra cân nặng, chiều cao, Ferritin mỗi 6 tháng
- Tổng kết: Truyền máu, ferritin sau mỗi 12 tháng.
g. Theo dõi diễn biến xét nghiệm:
- Lần đầu trước khi truyền máu
- Huyết đồ
- Hồng cầu lưới
- Phết máu có hồng cầu nhân/ 100 bạch cầu
- Điện di Hemoglobin,
- Kháng nguyên hồng cầu của bệnh nhân: lưu ý C, c, E, e và Kell
- Chẩn đoán gen (nếu có thể)
- Định lượng G6PD
- Huyết thanh chẩn đoán: HBsAg, Anti HBs, HIV, Anti CMV, Anti EBV, Toxoplasma, H. Pylori, Yersinia
- Trước mỗi lần truyền máu
- Huyết đồ đầy đủ (mỗi tuần nếu đang dùng Deferiprone)
- Phản ứng chéo
- Coomb‟s test
- Mỗi 6 tháng:
- Kiểm tra sinh hóa: ALS, AST, bilirubin, LDH, protein, GGT, urea, creatinine, axit uric, cholesterol, HDL, LDL, triglyceride, Calcium, Phosphorus, Sodium, Magnesium, zinc, sắt huyết thanh, ferritin.
- Đông máu toàn bộ: PT, PTT, INR, Fibrinogen.
- Coomb‟s test
- ECG
- Siêu âm tim màu
- Mỗi 1- 3 năm:
- Tự kháng thể: AMA, ASMA, APCA, ANCA, C3,C4, định lượng kháng thể.
- Xét nghiệm hormone: prolactin, FSH, LH, estradiol, progreterone, testosterone, ACTH, cortisol, FT4, FT3, TSH
- X quang ngực
- Đánh giá tuổi xương (nếu nghi chậm phát triển)
- Siêu âm bụng
- CT bụng
- MRI: tim và gan.
ĐIỀU TRỊ SUY TỦY XƯƠNG MẮC PHẢI
1. ĐỊNH NGHĨA
Suy tủy là tình trạng bệnh lý của tế bào gốc tạo máu gây ra hậu quả tủy xương không sản sinh được đầy đủ các dòng tế bào dẫn đến giảm hồng cầu, bạch cầu, và tiểu cầu ở máu ngoại biên. Nguyên nhân có thể do bẩm sinh hoặc mắc phải. Trong phạm vi bài này chúng tôi chỉ giới thiệu suy tủy toàn bộ mắc phải.
1.1. Lâm sàng
- Thiếu máu xảy ra từ từ ngày càng nặng và khó hồi phục bằng truyềnmáu. Mức độ thiếu máu nặng hơn mức độ xuất huyết.
- Xuất huyết kiểu giảm tiểu cầu.
- Có thể có sốt do giảm bạch cầu hạt.
- Không có gan lách hạch to
- Không có dị dạng cơ thể
1.2 Xét nghiệm thăm dò:
- Huyết -Tủy đồ
- Sinh thiết tủy
- Phân tích chromosome: test đứt gẫy chromosome
- Flow cytometry (CD59) nếu có điều kiện để loại trừ PNH
- Chức năng gan thận
- Virus: viêm gan A, B và C, EBV, CMV, Parvo virus B19.
- Xét nghiệm đánh giá các bệnh tự miễn: kháng thể kháng nhân, kháng thể kháng DNA.
- CD3, CD4 và CD8.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định:
Dựa vào lâm sàng, huyết tủy đồ và tổ chức học tủy xương đặc thù.
- Lâm sàng:
- Thiếu máu xảy ra từ từ ngày càng nặng và khó hồi phục bằng truyền máu. Mức độ thiếu máu nặng hơn mức độ xuất huyết.
- Xuất huyết do giảm tiểu cầu.
- Có thể có sốt và nhiễm khuẩn.
- Không có gan lách hạch to. Không có dị dạng cơ thể
- Huyết đồ:
- Hb giảm, tỷ lệ HCL giảm. Thiếu máu đẳng sắc kích thước hồng cầu bình thường.
- SLBC giảm, tỷ lệ BCĐNTT giảm.
- SLTC giảm, độ tập trung tiểu cầu giảm.
- Tủy đồ:
- Số lượng tế bào tủy giảm.
- Các dòng hồng cầu non, bạch cầu hạt và mẫu tiểu cầu giảm.
- Các loại tế bào trong tủy xương chủ yếu là loại trung gian và trưởng thành. Không tăng các tế bào blast.
- Sinh thiết tủy thấy tủy mỡ hóa, không tăng tê bào xơ và nghèo tế bào.
2.2. Chẩn đoán phân biệt
- Các bệnh suy tủy bẩm sinh
- Giảm sản nguyên hồng cầu thoáng qua
- Bạch cầu cấp thể giảm bạch cầu
2.3. Phân loại mức độ nặng:
Dưới đây chúng tôi xin giới thiệu cách phân loại mức độ nặng suy tủy theo Calmitta.
- Suy tủy nặng:
- Tế bào tủy xương < 25% hoặc từ 25-50% nhưng dưới 30% tế bào tạo máu còn lại.
- Có 2/3 các tiêu chuẩn sau : BCHTT<500/μl, tiểu cầu dư ới 20.000/ μl, hồng cầu lưới dưới 20.000/ μl.
- Suy tủy rất nặng: Như suy tủy nặng nhưng BCHTT<200/ μl.
- Suy tủy không nặng:
- Không đủ tiêu chuẩn suy tủy nặng
- Có giảm tế bào tủy đi kèm 2/3 tiêu chuẩn sau: 500<BCHTT<1.500/ μl, 20.000<TC<100.00/ μl, Hb<10 g/dl.
3. ĐIỀU TRỊ
3.1. Điều trị đặc hiệu:
3.1.1. Chiến lược điều trị
Điều trị suy tủy không rõ nguyên nhân tùy thuộc vào mức độ nặng của bệnh. Nguyên tắc điều trị suy tủy:
- Suy tủy không nặng:
- Theo dõi sát và điều trị hỗ trợ
- Nếu bệnh nhân phát triển suy tủy nặng và/hoặc giảm TC đi kèm chảy máu nặng và /hoặc, thiếu máu mạn phải truyền máu và /hoặc nhiễm khuẩn nặng thì điều trị như suy tủy nặng
- Suy tủy nặng:
Trình tự ưu tiên như sau:
+ Ghép tế bào gốc t ạo máu nếu có người cho cùng huy ết thống phù hợ p HLA.
+ Nếu không có sẵn ngư ời cho cùng huyết thống phù hợp HLA: ức chế miễn dịch bằng ATG, cyclosporine A, Methylprednisolone, growth factors.
+ Nếu không đáp ứng với ức chế miễn dịch, lự a chọ n 1 trong 2 biện pháp:
- Ghép tế bào gốc t ạo máu phù hợ p HLA người cho không có quan hệ huyết thống hay
- Cychlophosphamid liều cao có thể phối hợ p với cyclosporine A.
3.1.2. Các phương pháp cụ thể:
- Phương pháp ghép tế bào gốc (theo quy trình ghép tế bào gốc điều trị suy tủy của BV Nhi trung ương):
+ Ngày -5 đến ngày -1: Điều kiện hóa bằng Cyclophosphamide và ATG.
+ Ngày 0: Truyền tế bào gốc. Tế bào gốc tốt nhất là lấy từ tủy xương.
+ Sau đó:
- Chống thải ghép bằng Methotrexate và cyclosporin A
- Điều trị hỗ trợ
- Phòng và điều trị các biến chứng sau ghép
- Phương pháp ức chế miễn dịch bằng ATG Và CSA:
- ATG: Tổng liều 200 mg/kg. Có thể phân bố liều trong khoảng 5 đến 8 ngày.
- Methylprednisolone 2mg/kg/d, chia 4 lần từ ngày 1-8 sau đó giảm dần liều tuần tiếp theo bằng prednisolone : liều 1,5 mg/kg/24h ngày 9-10, liều 1,0 mg/kg/24h ngày 11-12, liều 0,5 mg/kg/24 ngày 13-14. Ngày thứ 15 liều 0,25 mg/kg/24, sau đó ngừng thuốc.
- G-CSF 5μg/kg/ngày tiêm d /da từ ngày th ứ 5 (tính từ khi bắt đầu dùng ATG) cho đến khi không phụ thuộ c truyền máu trong 2 tháng, ANC>1000/μl trong 3 ngày liên tục rồi dừng.
- CSA 10mg/kg/d từ ngày 1. Liều khởi đầu 10 mg/kg/24h chia làm 2 lần cách nhau 12h. Kiểm tra nồng độ CsA 72h sau khi dùng liều CsA đầu tiên . Duy trì nồng độ CsA huyết thanh 100-250 ng/ml. CSA cần dùng liên tục trong một năm để giẩm nguy cơ tái phát . Sau đó giảm dần liều mỗi 2mg/kg/2 tuần rồi ngừng hẳn.
- Phương pháp ức chế miễn dịch bằng Cyclophosphamid liều cao, có thể phối hợp với CSA:
- Cyclophosphamide 45 mg/kg/ngày x 4 ngày
- Mesna 360 mg/m2/ liều. TM với cyclophosphamide trong 3h, sau đó bolus 6h, 9h và 12h sau cyclophosphamide
- G-CSF 5 μg / kg / ngày. Tiêm dưới da sau liều thư4 ć ủa Cyclophosphamide. Dùng liên tục cho đến khi số lượng tuyệt đối của bạch cầu hạt > 1000/μl trong 3 ngày liên tiếp mới được dừng.
3.2. Điều trị hỗ trợ
- Chống thiếu máu: truyền khối hồng cầu để duy trì lượng Hb >80 g/L.
- Phòng chảy máu các bộ phận nguy hiểm: truyền khối tiểu cầu để duy trì số lượng tiểu cầu > 20 G/L.
- Lưu ý : Trong trường hợp có điều kiện ghép tủy, để tránh bệnh mảnh ghép chống vật chủ nếu phải truyền máu tránh truyền máu của người cho là cha mẹ, anh em, hay người có quan hệ họ hàng với bệnh nhi. Không nên truyền máu toàn phần mà chỉ truyền thành phần bệnh nhân thiếu như khối hồng cầu, khối tiểu cầu hay Plasma. Chú ý là tất cả các chế phẩm máu ở trên đều phải được lọc bạch cầu.
- Đề phòng nhiễm khuẩn:
- Vệ sinh cá nhân, chăm sóc răng miệng, không cặp nhiệt độ ở hậu môn, không để chấn thương da và niêm mạc.
- Nếu có sốt cần tìm ổ nhiễm khuẩn, cấy các dịch, cho kháng sinh phổ rộng, liều cao.
3.3. Theo dõi và đánh giá đáp ứng:
3.3.1. Theo dõi
- Tổng phân tích tế bào máu
- Hồng cầu lưới
- Chức năng gan-thận
- Nồng độ CsA
- CD3, CD4, CD8
- Làm các xét nghiệm trên các thời điểm 1 tuần, 2 tuần, 3 tháng, 6 tháng và 1 năm. Riêng CsA cứ 1 tuần/lần hay khi có thay đổi về liều trong tháng đầu sau đó 1 tháng/1 lần.
3.3.2. Đánh giá đáp ứng
- Thường đánh giá sau 3-4 tháng dùng ATG
- Tiêu chuẩn đáp ứng với ATG của suy tủy nặng:
+ Không đáp ứng:
- Vẫn nặng
+ Đáp ứng một phần:
- Không phụ thuộc truyền máu
- Không lâu sau đó quay lại có đủ tiêu chuẩn suy tủy nặng
+ Đáp ứng hoàn toàn:
- Hemoglobin về bình thường so với tuổi
- ANC > 1,5 G/L
- Tiểu cầu > 150 G/L
- Tiêu chuẩn đáp ứng đối suy tủy không nặng:
+ Không đáp ứng:
- Xấu đi hay không đạt các tiêu chuẩn đáp ứng hoàn toàn hay một phần đưới đây.
+ Đáp ứng một phần:
- Không phụ thuộc truyền máu (nếu trước đây phụ thuộc truyền máu)
- Hoặc tăng gấp đôi hay đạt bình thường it nhất một dòng tế bào
- Hoặc tăng hemglobin cơ bản > 30 g/L (nếu lúc đầu <6)
- Hoặc tăng ANC cơ bản > 0,5 G/L (nếu lúc đầu < 0,5)
- Hoặc tăng tiểu cầu cơ bản > 20 G/L (nếu lúc đầu < 20)
+ Đáp ứng hoàn toàn:
- Tiêu chuẩn như suy tủy nặng
HƯỚNG DẪN CHẨN ĐOÁN ĐIỀU TRỊ XUẤT HUYẾT GIẢM TIỂU CẦU NGUYÊN PHÁT Ở TRẺ EM
1. ĐỊNH NGHĨA
Xuất huyết giảm tiểu cầu tiên phát là tình trạng rối loạn trung gian miễn dịch mắc phải, đặc trưng là số lượng tiểu cầu giảm đơn độc dưới 100x109/L (100.000/mm3)
2. NGUYÊN NHÂN
Do xáo trộn miễn dịch trong cơ thể: cơ thể tự sinh gia kháng thể kháng tiểu cầu, rối loạn sinh mẫu tiểu cầu, ảnh hưởng của tế bào T.
3. CHẨN ĐOÁN
3.1. Lâm sàng
- Xuất huyết dưới da: chấm, nốt bầm tím tự nhiên
- Xuất huyết do va đập, cào xước
- Chảy máu kéo dài: mũi, chân răng, chỗ chọc kim, vết thương, nhổ răng...
- Kinh nguyệt ồ ạt ở trẻ gái lớn (rong kinh)
- Chảy máu nội tạng: đường tiêu hóa, đường tiết niệu, phổi, não
3.2. Cận lâm sàng:
- Số lượng tiểu cầu giảm dưới 100.000
- Số lượng bạch cầu và công thức bạch cầu bình thường theo lứa tuổi
- Hemoglobin bình thường hoặc giảm do chảy máu hoặc thiếu máu kèm theo.
- Đông máu cơ bản: PT bình thường, Fib bình thường, APTT không kéo dài
- Tủy đồ (không bắt buộc nếu các xét nghiệm ở máu ngoại vi đã khẳng định được chẩn đoán)
- Dòng mẫu tiểu cầu tăng sinh – tăng tỷ lệ mẫu tiểu cầu ưa basơ không sinh tiểu cầu
- Các dòng hồng cầu và bạch cầu hạt không có biến đổi (không suy, không tăng sinh ác tính).
3.3. Chẩn đoán xác định:
Dựa vào lâm sàng có xuất huyết, không có gan lách to, hạch to và xét nghiệm có tiểu cầu giảm đơn độc, không có tiêu chuẩn vàng để chẩn đoán
3.4. Phân loại:
- Giảm tiểu cầu miễn dịch cấp tính khi tiểu cầu về bình thường (>150000/mm3) trong 3 tháng, không tái phát.
- Giảm tiểu cầu miễn dịch dai dẳng: không đạt được lui bệnh hoặc không giữ được bệnh ổn định sau khi ngừng điều trị, sau khi chẩn đoán 3- 12 tháng.
- Giảm tiểu cầu miễn dịch mãn tính: giảm tiểu cầu kéo dài > 12 tháng.
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
4.2. Giảm tiểu cầu cấp tính:
Dựa vào bảng sau để quyết định điều trị
Độ nặng của chảy máu và chỉ định điều trị
| Chảy máu/ chất lượng cuộc sống | Hướng điều trị |
| Độ 1: ít xuất huyết (tổng số <= 100) và/hoặc <= 5 mảng xuất huyết ( <= 3cm) không có chảy máu niêm mạc | Giải thích, theo dõi |
| Độ 2: nhiều xuất huyết ( tổng số> 100) và/ hoặc >5 mảng xuất huyết (> 3cm đường kính) | Giải thích, theo dõi, điều trị trên một số trẻ (gia đình tha thiết điều trị hoặc không theo dõi sát được) |
| Độ 3: Chảy máu ở mức trung bình, chảy máu niêm mạc, ảnh hưởng tới lối sống | Điều trị |
| Độ 4: Chảy máu niêm mạc rõ hoặc nghi ngờ chảy máu trong | Điều trị |
- Với trẻ < 5 tuổi: tiêm tĩnh mạch Methylprednisolon 4mg/kg trong 4 ngày, giảm liều dần đến 7 ngày.
- Với trẻ > 5 tuổi: Uống Prednisolon 2mg/kg trong tối đa 2 tuần.
Sau đó:
- Nếu tiểu cầu > 30.000 quan sát và theo dõi , 2- 4 tuần 1 lần cho đến khi tiểu cầu về bình thường
- Nếu tiểu cầu < 30.000
- Nếu lâm sàng không có xuất huyết mới thì theo dõi
- Nếu lâm sàng vẫn có xuất huyết mới, chảy máu từ độ 3 trở lên
+ Điều trị:
- Methylprednisolon 30mg/kg x 3 ngày (Không dùng cho trẻ dưới 6 tháng tuổi)
- Nếu không đỡ: IVIG 1g/Kg/ ngày x 1 ngày
4.3. Xuất huyết giảm tiểu cầu dai dẳng hoặc mạn tính:
Bệnh nhi có tiểu cầu < 30.000 và có các biểu hiện độ 3 hoặc bệnh nhi có biểu hiện độ 4
- Dexamethasone 28mg/m2/ 1 ngày
- Hoặc Methylprednisolon 30mg/kg 3 ngày sau đó 20mg/kg * 4 ngày
- Hoặc Chất ức chế miễn dịch khác:
Dùng đơn lẻ hoặc kết hợp
- Immurel 2mg/kg/ ngày 3 - 4 tháng
- Cyclosporin A 2- 5mg/kg/ngày 4 – 6 tháng
- Vinblastine 0.1mg/kg/tuần (trong 6 tuần)
- Methylprednisolon uống 1mg/kg/ngày 4 tuần
4.4. Cắt lách:
Mãn tính, xuất huyết nguy hiểm đến tính mạng (Dùng các biện pháp khác không hiệu quả)
4.5. Điều trị trong trường hợp cấp cứu
Chảy máu nặng, đe dọa tính mạng:
- Truyền tiểu cầu từ 2-3 lần liều thông thường
- Dùng IVIG 1g/kg * 1 ngày kết hợp với Methylprednisolon 30mg/kg * 3 ngày.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG:
- Trong giai đoạn cấp: đếm số lượng tiểu cầu mỗi tuần hoặc khi chảy máu tăng lên.
- Trong giai đoạn mạn tính : đếm số lượng tiểu cầu hàng tháng hoặc 2 tháng theo mức độ ổn định củ a bệnh
- Sau 3 tháng nếu số lượng tiểu cầu bình thường được coi là bệnh ổn định
- Tiên lượ ng xuất huyết giảm tiểu cầu miễn dịch tiên phát ở trẻ em tốt hơn người lớn.
- Biến chứng nặng là chảy máu niêm mạc mũi, đường tiêu hóa, tiết niệu, thần kinh trung ương.
HEMOPHILIA
Hemophilia là bệnh chảy máu do thiếu yếu tố đông máu VIII hoặc IX. Thiếu yếu tố VIII là hemophilia A, thiếu yếu tố IX là hemophilia B. Bệnh có tính chất di tryền lặn liên kết với nhiễm sắc thể giới tính X.
1. CHẨN ĐOÁN
1.1. Chẩn đoán xác định:
Chẩn đoán dựa vào lâm sàng và xét nghiệm cầm máu.
* Lâm sàng:
- Biểu hiện chủ yếu là xuất huyết. Xuất huyết có thể xảy ra sớm từ thời sơ sinh với tụ máu dưới da đầu, chảy máu nội sọ.
- Đa số biểu hiện xuất huyết khi trẻ vận động nhiều, lúc biết bò, đi.
- Xuất huyết có thể tự nhiên hoặc sau chấn thương nhẹ.
- Đặc điểm xuất huyết là đám bầm máu dưới da, tụ máu trong cơ, chảy máu ở khớp, đôi khi có tiểu máu.
- Bệnh chỉ xảy ra ở trẻ trai, khai thác tiền sử gia đình có thể thấy có anh em trai, các cậu bác bên ngoại , hoặc con trai của chị em gái của mẹ bị bệnh giống bệnh nhân.
* Xét nghiệm đông cầm máu:
- APTT dài
- PT bình thường
- Fibrinogen bình thường
- Thời gian máu chảy, số lượ ng ti ểu cầu bình thường. Độ ngưng tập tiểu cầu bình thường.
- Yếu tố von Willebrand bình thường về nồng độ và hoạt tính
- Định lượng yếu tố VIII hoặc IX thấy giảm các mức độ khác nhau.
- Thiếu yếu tố VIII là hemophilia A
- Thiếu yếu tố IX là hemophilia B
* Phân loại thể bệnh:
- Yếu tố VIII/ IX < 1%: thể nặng
- Yếu tố VIII/ IX 1-5%: thể vừa
- -Yếu tố VIII/ IX 5-30%: thể nhẹ
* Mix test để sàng lọc kháng thể kháng yếu tố VIII/IX
1.2. Chẩn đoán phân biệt:
Cần phân biệt với bệnh von Willebrand (VWD). Ở bệnh von Willebrand:
- Lâm sàng: Bệnh von Willebrand gặp cả hai giới , thường hay chảy máu niêm mạc như chảy máu mũi, chân răng, rong kinh hay đa kinh ở trẻ nữ đến tuổi dậy thì. Ở thể nặng (type 3) bệnh nhân có thể tụ máu trong cơ và chảy máu khớp.
- Xét nghiệm đông cầm máu: Xét nghiệm đông cầm máu trong bệnh von Willebrand thay đổi theo từng thể bệnh . Trong trường hợp điển hình , như vWD type 3, bên cạnh APTT kéo dài và yếu tố VIII giảm thườn g có thời gian chảy máu kéo dài, cục máu không co hay co không hoàn toàn, độ ngưng tập tiểu cầu thay đổi. Xét nghiệm yếu tố von Willebrand thấy giảm số lượng và hoạt tính.
2. ĐIỀU TRỊ:
2.1. Phân loại mức độ chảy máu
Phân loạ i chảy máu giúp xử trí chính xác và hiệu quả . Chảy máu đươc phân thành 2 loại:
- Chảy máu thông thường gồm:
- Chảy máu cơ,
- Chảy máu khớp
- Chảy máu máu mũi, chân răng, tụ máu dưới da
- Chảy máu nặng:
- Chảy máu não
- Xuất huyết tiêu hóa
- Xuất huyết đường tiết niệu sinh dụ c
- Chảy máu cơ đái chậu
- Cần phẫu thuật
2.2. Điều trị cụ thể:
* Điều trị thay thế khi chảy máu:
- Truyền yếu tố VIII, cho hemophilia A và yếu tố IX cho hemophilia B.
- Mục tiêu: Khi đang có xuất huyết phải nâng yếu tố VIII/IX lên 35-50% trong trường hợ p chả y máu thông thường ; Trường hợp chảy máu nặng đe dọa tính mạng hay cần phẫu thuật phải nâng yếu tố VIII/IX lên 100%. Nói chung, khi truyền yếu tố VIII/IX với liều 1 đơn vị/kg có thể nâng yếu tố VIII lên 2% và yếu tố IX lên 1,0%.
- Trường hợp chảy máu thông thường (khớp, da, cơ, mũi, miệng):
- Yếu tố VIII: 20-30 đơn vị/kg/12 giờ đến khi ngừng xuất huyết
- Yếu tố IX: 30-50 đơn vị/kg/24 giờ đến khi cầm chảy máu.
- Trường hợp chảy máu nặng (xuất huyết tiêu hóa, nội sọ, tiểu máu, cầnnphẫu thuật):
- Yếu tố VIII: 50 đơn vị/kg/12giờ 3 ngày, sau đó 24 giờ/lần trong 7 ngày.
- Yếu tố IX: 80 đơn vị/kg/24giờ 3 ngày, sau đó 24 giờ/lần trong 7 ngày.
- Chế phẩm sử dụng:
- Đầu tiên s ử dụng yếu tố VIII/IX đậm đ ặc với liều như trên đến khi ngừng xuất huyết.
- Trường hợp không có sẵn các chế phẩm này dùng tủa lạnh VIII liều như trên hay huyết tương tươi hay huyết tương tươi đông lạnh 20ml/kg/lần, nhắc lại ngày sau cho đến khi ngừng xuất huyết.
* Điều trị hỗ trợ:
- Prednison 2mg/kg/ngày 3-5 ngày cho chảy máu khớp.
- -EACA(-aminocaproic acid) 50mg/kg/6giờ 7 ngày cho trẻ có chảy máu mũi - miệng.
- Tranexamic acid: 15-25 mg/kg /8h uống hay 10-15 mg/kg/8h tĩnh mạch. Lưu ý khi đái máu không được dùng.
- DDAVP(1-Deamino-D-Arginin-Vasopressin): điều trị thay thế cho hemophilia A thể nhẹ: 0,3-0,4mcg/kg trong 30-50ml NaCL 0.9% trong 15-20 phút, dùng cách ngày.
3. CHĂM SÓC, PHÕNG CHẢY MÁU TÁI DIỄN
- Chăm sóc để tránh mọi chấn thương.
- Tránh dùng các thuốc Aspirin, kháng Histamin, thuốc tiêm bắp.
- Băng ép cơ hay khớp đang chảy máu.
- Chườm đá lạnh các vị trí cơ và khớp đang chảy máu
- Cố định khớp khi đang chảy máu. Giữ khớp ở tư thế cơ năng, phối hợp điều trị phục hồi chức năng vận động khớp.
- Điều trị dự phòng xuất huyết tái diễn bằng cách bổ xung định kỳ yếu tố VIII/IX nếu có điều kiện.
- Theo dõi và dự phòng các bệnh lây truyền theo đường máu, như viêm gan B, C, HIV. Nên cho trẻ tiêm phòng viêm gan.
- Chăm sóc răng miệng, điều trị sâu răng và lấy cao răng.
4. THEO DÕI
Cứ 3-6 tháng một lần bệnh nhân cần được kiểm tra các xét nghiệm:nMixtest, Viêm gan A, B, C, HIV, CMV.
HỘI CHỨNG THỰC BÀO MÁU
1. ĐỊNH NGHĨA
Hội chứng thực bào máu (HLH : Hemophagocytic Lymphohistiocytosis) là một bệnh lý xuất hiện do các đại thực bào hoạt động quá mức đưa đến hậu quả là các tế bào hồng cầu, bạch cầu, tiểu cầu và các tế bào tiền thân huyết học bị thực bào cho nên bệnh có tên gọi là thực bào máu. Đây là một bệnh lý kịch phát và có khả năng đe doạ tính mạng.
HLH được xem là một bệnh lý để chỉ các thể bệnh như Hội chứng thực bào máu tiên phát (Bệnh thực bào máu có tính gia đình) và hội chứng thực bào máu thứ phát bao gồm HLH phối hợp nhiễm siêu vi (viral-associated hemophagocytic syndrome), hoặc HLH xuất hiện từ bệnh tự miễn hay bệnh ác tính...
Hội chứng thực bào máu tiên phát hay còn gọi là bệnh thực bào máu di truyền (genetic or primary hemophagocytic lymphohistiocytosis) là một bệnh di truyền lặn trên nhiễm sắc thể thường. Bệnh do đột biến gen sẽ làm khiếm khuyết chức năng hoạt động của tế bào bạch cầu có liên quan. Các thể bệnh HLHDT đã được xác định: FHL 1: đã xác định vị trí bị đột biến 9q21.3-22, chưa xác định gen bị đột biến; FHL 2_Perforin (PRF1); FHL 3_ Munc13-4 (UNC13D); FHL4_Syntaxin 11 (STX11); FHL-5_Munc19-2 (STXP2). Ngoài ra, HLH kết hợp một số bệnh di truyền khác: X-linked lympoproliferative type 1 (XLP1), SAP, gen trách nhiệm T cell receptor. HLHDT có thể tự xuất hiện hoặc khởi phát sau khi nhiễm trùng.
Hội chứng thực bào máu thứ phát (secondary hemophagocytic syndrome): các tác nhân nhiễm trùng hoặc miễn dịch có thể tác động lên hệ thực bào gây hoạt tác quá mức của hệ thực bào tạo nên hội chứng thực bào máu.
- Nhiễm khuẩn: các tác nhân nhiễm khuẩn thường gặp là EBV, CMV, Parvovirus, Herpes simplex, Varicella Zoster, sởi, HIV. Ngoài ra, HLH có thể xuất hiện cùng lúc với nhiễm lao, nhiễm trùng gram âm, hoặc ký sinh trùng, vi nấm.
- Bệnh lý miễn dịch: lupus hệ thống, viêm đa khớp, bệnh Still, viêm động mạch nút. Ngoài ra một số trường hợp ghi nhận bệnh suy giảm miễn dịch tiên phát như: bệnh tăng lympho bào có liên quan nhiễm sắc thể giới tính X (X- linked lymphoproliferation disease).
- Bệnh ác tính: Bệnh bạch cầu cấp, lymphoma.
- Bệnh ít phổ biến: Kawasaki, sau ghép thận, gan...
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh:
- Thời gian sốt, dấu hiệu thiếu máu (xanh xao, mệt mỏi, kém ăn), dấu hiệu xuất huyết, thuốc đã điều trị.
- Tiền sử: HLH ở trẻ nhỏ thường không phát hiện bệnh lý đặc biệt trước đây
b. Khám lâm sàng:
- Đánh giá các dấu hiệu sinh tồn: tri giác, nhiệt độ, mạch, huyết áp, nhịp thở.
- Sốt: là dấu hiệu xuất hiện sớm nhất, có đặc điêm sốt cao kéo dài không đáp ứng với kháng sinh hoặc thuốc hạ sốt. Sốt có thể kèm dấu hiệu viêm đường hô hấp trên hoặc nhiễm trùng tiêu hoá.
- Gan to: là dấu hiệu thường gặp, gan to thường phối hợp với thay đổi men gan, tăng bilirubin máu.
- Lách to: là một trong những dấu hiệu phổ biến để chẩn đoán. Mức độ lách to có thể từ mấp mé (độ I) đến to quá rốn (độ IV), thường tùy vào bệnh nền của HLH.
- Dấu hiệu thần kinh: thường đa dạng, có thể chỉ là dấu hiệu co giật, giảm tiếp xúc, dấu hiệu thân não, mất điều hòa, hoặc liệt dây thần kinh ngoại biên và hôn mê...Bệnh nhân có dấu hiệu thần kinh có tiên lượng xấu.
- Các dấu hiệu khá phổ biến khác:
- Hồng ban: có đặc điểm là dạng dát sẩn, xuất hiện ở mắt, thân, chi. Hồng ban có thể xuất hiện trong suốt giai đoạn nhập viện, sau đó sạm đi và bay dần, vị trí mọc và hướng lan không điển hình, không theo thứ tự.
- Vàng da: vàng da kèm theo gan to lúc nhập viện là biểu hiện của tổn thương gan.
- Phù: thường phù chi, kèm ứ dịch màng bụng và màng phổi, thường do hiện tượng viêm.
- Thiếu máu: da niêm nhợt nhạt, nhịp tim nhanh, suy tim.
- Xuất huyết da, niêm, mũi họng, tiêu hoá.
- Tìm các dấu hiệu nhiễm trùng: nhiễm trùng da, phổi, nhiễm trùng huyết.
c) Xét nghiệm đề nghị
- Các xét nghiệm sàng lọc chẩn đoán
- Huyết đồ: khảo sát đủ các thông số về hồng cầu, bạch cầu và tiểu cầu
- Chức năng gan thận, men gan, bilirubin, albumin, LDH, creatinin và điện giải đồ.
- Đông máu toàn bộ: APTT, PT, fibrinogen, D-dimers
- Ferritin và triglyceride
- Điện di đạm
- Chọc dò tủy sống: nên thực hiện trước khi điều trị để phân biệt viêm màng não do tác nhân nhiễm khuẩn và phản ứng màng não trong HLH. Khi có tăng tế bào đơn nhân và tăng protein trong dịch não tủy sẽ hỗ trợ chẩn đoán.
- Tủy đồ: Khảo sát số lượng tế bào tủy, đánh giá sự phát triển của tế bào và xác định có sự hiện diện của các đại thực bào đang hoạt động.
- Sinh thiết hạch: xác đinh có đại thực bào đang hoạt động.
- Xét nghiệm hình ảnh: Chụp X quang phổi (tìm hình ảnh thâm nhiễm phổi); siêu âm bụng hay CT scanner bụng để xác định kích thước gan, lách các bất thường khác. MRI não được khuyến cáo bắt buộc cho các trường hợp có dấu hiệu thần kinh, khi HLH không đáp ứng điều trị vẫn có chỉ định MRI vì xuất độ của tổn thương thần kinh trung ương cao.
- Các xét nghiệm tầm soát bệnh phối hợp
- Xét nghiệm tầm soát bệnh nhiễm trùng: cấy máu, cấy dịch não tủy, cấy phết tủy... Lưu ý tác nhân như sốt rét, thương hàn, lao, và tầm soát bệnh lý nhiễm siêu vi phổ biến như EBV, CMV, HIV, Herpes simplex virus (HSV), HBV, sốt xuất huyết dengue. Nên làm real-time polymerase chain reaction (RT-PCR) các tác nhân siêu vi. Khi sốt kéo dài không đáp ứng kháng sinh phổ rộng điều trị cần lưu ý cho cấy máu, cấy dịch tìm nấm.
- Xét nghiệm tầm soát bệnh lý miễn dịch: định lượng nồng độ kháng thể máu (IgG, IgM, IgE, IgA), ANA, anti dsDNA, C3, C4.
- Xét nghiệm tầm soát bệnh lý huyết học ác tính: dựa vào khảo sát tủy đồ và sinh thiết hạch.
- Xét nghiệm bệnh lý di truyền: chẩn đoán sinh học phân tử các bệnh lý di truyền như: perforin, hMunc 13-4, các bệnh di truyền chỉ thực hiện ở phòng xét nghiệm chuyên khoa.
- Xét nghiệm khảo sát cytokines và hoạt động của tế bào diệt tự nhiên (phòng xét nghiệm chuyên khoa cao cấp)
- Khảo sát HLA cho bệnh nhân và gia đình nên thực hiện sớm vì chuẩn bị cho bước điều trị ghép tủy về sau (nếu có thể).
2.2. Chẩn đoán xác định
a. Chẩn đoán xác định:
- Chẩn đoán HLH được xác định nếu bệnh nhân có đủ 1 hay 2 nhóm tiêu chuẩn sau:
- Nhóm tiêu chuẩn 1: Chẩn đoán phân tử xác định về HLH DT
- Nhóm tiêu chuẩn 2: Bệnh nhân có đủ 5 trên 8 tiêu chuẩn sau:
- Tiêu chuẩn lâm sàng
- Sốt: sốt cao liên tục ≥ 38,3oC hơn 7 ngày
- Lách to > 3cm dưới bờ sườn trái
- Giảm tế bào máu: giảm 2 trong 3 dòng tế bào máu ngoại biên; Hemoglobin<90g/L,tiểu cầu <100x109/L, bạch cầu đa nhân <1,0x 109/L . Trẻ sơ sinh (<4 tuần): Hemoglobin <100g/L.
- Tăng triglyceride (≥ 3,0mmol/L), giảm fibrinogen (≤ 1,5g/L).
- Dấu hiệu thực bào máu hoạt động trong tủy xương, lách hay hạch. Không thấy tế bào ác tính.
- Hoạt lực của tế bào diệt tự nhiên giảm hoặc mất (NK).
- Ferritin ≥ 500microgram/L
- CD25 hòa tan (như thụ thể của IL-2 hòa tan) ≥ 2400U/ml
b. Chẩn đoán phân biệt
- Giảm ba dòng ngoại biên cùng với gan lách hạch to khi vào viện cần phân biệt với bệnh lý bạch cầu cấp ở trẻ em qua kết quả tủy đồ.
- Tổn thương da, xương, kết quả sinh thiết hạch và da sẽ giúp phân biệt với thể tổn thương đa cơ quan của bệnh lý mô bào Langerhans cell histiocytosis (LCH).
- Sốt cao liên tục, hạch phì đại và gan lách to cần phân biệt với lymphoma thể tế bào lớn không biệt hóa (large-cell anaplastic lymphoma).
- HLH giai đoạn khởi phát cần phân biệt với các tình huống sốt nhiễm trùng vì bệnh nhân vẫn còn toàn trạng tốt. Tuy nhiên khi sốt vẫn tiếp tục cao và đặc biệt khi phát hiện thêm dấu hiệu gan lách to, lúc này cần khảo sát ngay huyết đồ, chức năng gan, kiểm tra lại tiền sử cha mẹ cùng huyết thống hay gia đình có trẻ nhỏ mất sớm.
- HLH giai đoạn khởi phát chưa có đủ các tiêu chuẩn chẩn đoán cần theo dõi sát diễn tiến lâm sàng và xét nghiệm. Đôi khi khảo sát tủy đồ 1 đến vài lần, hoặc cần sinh thiết hạch hay gan. Phân biệt nhiễm trùng thông thường với HLH qua sự tăng sản xuất cytokines bằng theo dõi ferritin, triglyceride, fibrinogen.
Lưu ý một số dấu hiệu có thể hỗ trợ chẩn đoán như hạch to, vàng da, hồng ban, dấu hiệu màng não, tăng men gan, giảm đạm máu, giảm natri máu,VLDL↑, HLD↓.
3. ĐIỀU TRỊ
3.1.Nguyên tắc chung:
- Bệnh nhân HLH cần được phát hiện sớm ở các tuyến địa phương và nên được chuyển về điều trị tại các trung tâm nhi khoa hoặc chuyên khoa huyết học ung bướu nhi là nơi có đủ phương tiện chuyên môn và điều kiện vô trùng, dụng cụ chăm sóc, dinh dưỡng và phương tiện theo dõi sát phát hiện kịp thời các biến chứng do thuốc.
- Khoa điều trị nên có chương trình quản lý bệnh, để theo dõi chặt chẽ diễn tiến từng bệnh nhân và có thể hội chẩn với các trung tâm điều trị về HLH trong khu vực.
- Phác đồ điều trị HLH (HLH -2004) được hội thực bào thế giới nghiên cứu nhằm áp dụng cho HLH di truyền. Phác đồ HLH-2004 gồm hóa trị liệu, miễn dịch và ghép tủy (là biện pháp điều trị tận gốc). HLH thứ phát giai đoạn đầu nếu nặng và không tìm ra chứng cứ bệnh phối hợp hoặc đã xác định bệnh phối hợp và đã điều trị bệnh phối hợp nhưng tình trạng thực bào nặng sẽ được áp dụng phác đồ HLH-2004.
3.2. Tiến trình điều trị
a. Giai đoạn tấn công: Thời gian 8 tuần
- Chỉ định: dành cho HLH di truyền hoặc HLH thứ phát nặng không đáp ứng với điều trị bệnh nền hoặc HLH nặng chưa thể xác định được nguyên nhân di truyền hay thứ phát.
- Điều trị ức chế miễn dịch: phối hợp các thuốc như sau
- Etoposide: 150mg/m2 /tiêm mạch. 2 tuần đầu mỗi 2 lần trong tuần, tuần thứ 3 đến tuần 8 mỗi tuần 1 lần. Chú ý: không dùng etopodide nếu bệnh nhân có bạch cầu hạt < 0,5 x109/L và khi tủy nghèo tế bào.
- Dexamethasone: 0,3mg/kg/ngày/TM trong 2 tuần, sau đó giảm liều 50% sau mỗi 2 tuần. Khi bệnh nhân uống được thì chuyển sang uống, nên hỗ trợ thuốc băng dạ dày. Tới tuần 8 thì giảm liều Dexamethasone và ngưng tùy vào hiệu quả điều trị.
- Cyclosporin A: khởi đầu là 6mg/kg/uống, ngày chia 2 lần. Cần kiểm tra nồng độ cyclosporine trong máu và giữ 200microgram/L, theo dõi chức năng thận.
- Điều trị tổn thương hệ thần kinh trung ương: Theo dõi dấu hiệu thần kinh và dịch não tủy sau 2 tuần đầu. Nếu bệnh nhân vẫn còn dấu hiệu tổn thương hệ thần kinh tiến triển hay dịch não tủy bất thường (số tế bào và protein), sẽ dùng methotrexate và prednisone.
- Điều trị kháng sinh: Trong giai đoạn khởi phát, khi bệnh nhân có dấu hiệu sốt cao kéo dài, có biểu hiện bạch cầu hạt giảm thấp, và bệnh nhân chưa xác định tác nhân nhiễm trùng thì vẫn có chỉ định kháng sinh phổ rộng, ưu tiên kháng sinh chống nhiễm khuẩn gram âm, phối hợp tương tự như sử dụng kháng sinh trong các trường hợp nhiễm trùng huyết nặng có giảm bạch cầu hạt hay bệnh nhân huyết học có giảm bạch cầu hạt nặng. Kháng sinh sẽ tăng bậc trong thời gian ngắn nếu dấu hiệu lâm sàng không cải thiện
- Mới nhập viện chưa dùng kháng sinh trước: Cefotaxime /Ceftriaxone ± Amikacin, hoặc Ceftazidime/ Ciprofloxacin/Pefloxacin± Amikacin
- Nếu nghi ngờ nhiễm tụ cầu: Cefotaxime + Oxacillin ± Amikacin Hoặc có sốc nhiễm trùng: thêm Vancomycin.
- Nếu diễn tiến không cải thiện sau 2-3 ngày và chưa có kết quả kháng sinh đồ thì chuyển ngay sang Cefepim hoặc Imipenem + cilastatin hoặc Meropenem.
- Phòng ngừa nhiễm trùng khi bệnh nhân ổn định: Cotrimoxazole (với trimetroprime) là 5mg/kg, 2-3 lần trong tuần.
- Sử dụng kháng nấm: Fluconazole hoặc Amphotericin B
- Xem xét dùng kháng virus khi bệnh nhân tiếp tục nhiễm siêu vi
- Điều trị hỗ trợ.
- Truyền Human Globulin: 0,5g/Kg/ truyền tĩnh mạch cho mỗi 4 tuần.
- Truyền huyết tương tươi, tiểu cầu, hồng cầu lắng ...khi bệnh nhân có biểu hiện lâm sàng xuất huyết trầm trọng, rối loạn đông máu nặng, thiếu máu..
b. Giai đoạn duy trì: Thời gian từ tuần 9 đến tuần 40
- Chỉ định: dành cho bệnh nhân thuộc nhóm HLH di truyền, HLH thứ phát chỉ dùng khi bệnh tái hoạt động.
- Điều trị ức chế miễn dịch: phối hợp các thuốc như sau
- Etoposide: 150mg/m2 /truyên tĩnh mạch, mỗi 2 tuần,
- Dexamethasone: 10mg/m2 mỗi 3 ngày trong 2 tuần,
- Cyclosporin A: duy trì nồng độ 200microgram/L, theo dõi creatinin máu.
c. Giai đoạn cũng cố:
- Chỉ định: dành cho bệnh nhân thuộc nhóm HLH di truyền, khi không tìm được nguồn ghép tủy.
- Ghép tủy
- Chỉ định ghép tủy: HLH di truyền và HLH không di truyền nhưng bệnh kéo dài, hay tái hoạt động.
- Nguyên tắc: ưu tiên chọn ghép tủy cùng huyết thống, nếu không có sẽ chọn ghép không cùng huyết thống hoặc ghép máu cuống rốn. Sử dụng sớm trong 4 tuần đầu.
4. THEO DÕI VÀ ĐÁNH GIÁ
- Trong 8 tuần đầu, khi diễn tiến có đáp ứng thì mỗi tuần kiểm tra: Huyết đồ, Ferritin, TG, CRP, LDH, AST, ALT, Bilirubin gián tiếp, Bilirubin trực tiếp, albumin, creatinin, Na
- Định lượng Cyclosporin sau mỗi 2 tuần.
- Khi diễn tiến không thuận lợi, tùy tình huống lâm sàng sẽ bổ sung các xét nghiệm bất cứ khi nào thấy cần thiết cho công tác điều trị.
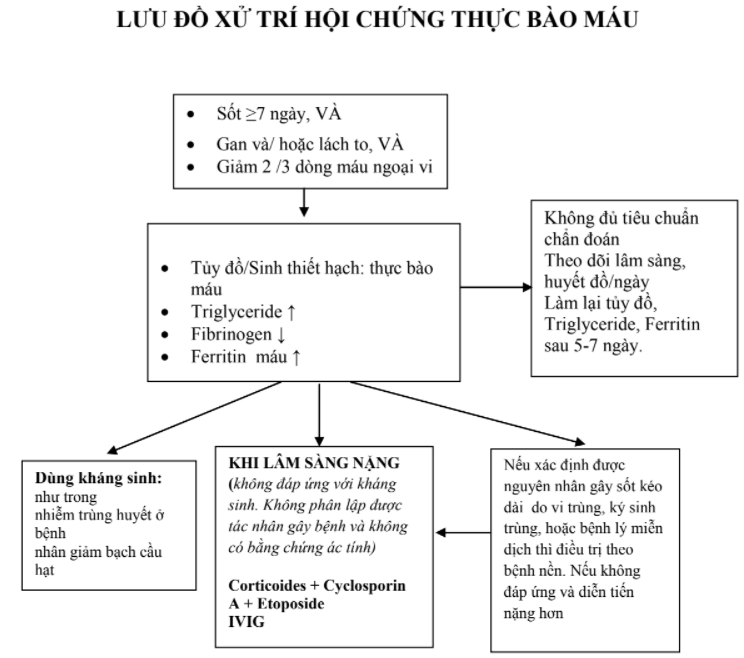
| Vấn đề | Mức độ chứng cứ |
| Theo dõi nồng độ ferritin huyết tương là một xét nghiệm quan trọng trong chẩn đoán và đánh giá đáp ứng điều trị bệnh nhân hội chứng thực bào máu |
III Treatment Protocol of the Second International HLH Study 2004, Hemophagocytic Lymphohistiocytosis Study Group 2004, 1-30. |
| Etoposide phối hợp với cyclosporin A, dexamethason trong điều trị hội chứng thực bào máu giúp đạt lui bệnh và cải thiện tỉ lệ sống sót. |
III Treatment Protocol of the Second International HLH Study 2004, Hemophagocytic Lymphohistiocytosis Study Group 2004, 1-30. |
THIẾU MÁU TÁN HUYẾT CẤP
1. ĐỊNH NGHĨA
Thiếu máu tán huyết là thiếu máu do giảm đời sống của hồng cầu lưu hành trong máu ngoại vi.
Thiếu máu tán huyết cấp là thiếu máu tán huyết xảy ra nhanh và cấp tính gây giảm đột ngột lượng hemoglobin và các triệu chứng mất bù của một tình trạng thiếu máu nặng.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi
- Thời gian, mức độ, diễn tiến của các triệu chứng:
- Thiếu máu: mệt, nhức đầu, chóng mặt, khó thở, đau ngực, ngất
- Tán huyết cấp: vàng da, vàng mắt, sốt lạnh run, tiểu sậm màu, đau lưng, đau bụng
- Hoàn cảnh khởi phát:
- Sau sử dụng thuốc có tính oxy hóa: sulfonamides, thuốc kháng sốt rét, nalidixic acid, nitrofurantoin, phenazopyridine, phenylhydrazine
- Sau nhiễm trùng, nhiễm siêu vi (viêm hô hấp trên, viêm phổi do Mycoplasma, sởi, quai bị, thủy đậu, nhiễm EBV)
- Sau lui tới vùng dịch tễ sốt rét trong vòng 6 tháng trước đó
- Sau truyền máu
- Sau phẫu thuật sửa chửa van tim hoặc các lổ thông
- Tiền căn gia đình: có người bị thiếu men G6PD, thalassemia, sốt rét, bệnh tự miễn.
b. Khám lâm sàng
- Sinh hiệu: tri giác, mạch, huyết áp, nhịp thở, nhiệt độ, nước tiểu
- Tìm dấu hiệu thiếu máu:
- Da xanh, niêm nhạt, lòng bàn tay, bàn chân nhợt nhạt
- Thở nhanh, khó thở, tim nhanh, âm thổi thiếu máu, thiếu oxy não (ngủ gà, lơ mơ hoặc vật vã, bứt rứt)
- Tìm dấu hiệu tán huyết:
- Vàng da, vàng mắt, gan to, lách to
- Dấu hiệu của đợt tán huyết cấp: tiểu sậm màu, tiểu màu xá xị
- Dấu hiệu của bệnh lý tán huyết mãn đi kèm: biến dạng xương, da xạm, chậm lớn.
- Tìm các dấu hiệu biến chứng:
- Tụt huyết áp, suy tim, suy thận cấp, thuyên tắc mạch (não, vành, phổi, chi).
- Các dấu hiệu khác:
- Chấm xuất huyết hoặc vết bầm ngoài da do tiểu cầu giảm hoặc do tiêu thụ yếu tố đông máu
- Sốt: do tán huyết cấp, nhiễm trùng, nhiễm siêu vi, hoặc sốt rét
c. Đề nghị cận lâm sàng
- Xét nghiệm để chẩn đoán:
+ CTM bằng máy đếm tự động:
- Hb và Hct giảm. Trên bệnh nhân không có tiền sử thiếu máu từ trước, Hb có thể giảm nặng < 9g/dl. MCV, MCH bình thường hoặc tăng. RDW thường tăng. Trường hợp đợt thiếu máu tán huyết cấp trên bệnh nhân thalassemia hoặc bệnh hemoglobin có thể thấy MCV bình thường hoặc thấp.
- Số lượng bạch cầu, bạch cầu hạt có thể tăng do phản ứng tủy xương. Số lượng tiểu cầu thay đổi, có thể bình thường; nếu giảm có thể do tán huyết nặng, tiêu thụ tiểu cầu, hội chứng tán huyết urê huyết cao, hội chứng Evans, hoặc đợt tán huyết cấp trên bệnh nhân Thalassemia có cường lách
+ Phết máu ngoại biên: thường có nhiều hồng cầu đa sắc +++, kích thước hình dạng thay đổi ++ do tăng đáp ứng của tủy xương, có thể có hồng cầu nhân
- Mãnh vỡ hồng cầu: bệnh nhân sau mổ sửa các tật ở van tim hoặc các lỗ thông, thiếu máu tán huyết vi mạch do DIC hoặc hội chứng thiếu máu tán huyết urê huyết cao.
- Hồng cầu hình cầu: thiếu máu tán huyết miễn dịch, bệnh hồng cầu hình cầu
- Hồng cầu hình ellip: bệnh hồng cầu hình ellip di truyền
- Hồng cầu bia: thalassemia hoặc bệnh hemoglobin
- Hồng cầu lưới: thường tăng cao >1,5%. Số lượng hồng cầu lưới tuyệt đối tăng (trị số bình thường từ 25000-75000/mm3). Cần tính số lượng hồng cầu lưới tuyệt đối xem tủy xương có đáp ứng tăng tạo hồng cầu phù hợp với mức độ thiếu máu hay không.
+ Sinh hóa máu:
- Chức năng gan: Bilirubin toàn phần và bilirubin gián tiếp tăng chiếm ưu thế
- LDH thường tăng
- Chức năng thận, ion đồ để đánh giá biến chứng suy thận, tăng kali máu
- Khí máu động mạch khi khó thở hoặc có biểu hiện suy thận.
+ Tổng phân tích nước tiểu:
- Urobilinogen nước tiểu tăng. Nếu có tiểu huyết sắc tố, TPTNT sẽ có kết quả tiểu máu dương tính giả do không phân biệt được giữa tiểu máu và tiểu huyết sắc tố bằng máy TPTNT.
- Hemoglobin niệu dương tính nếu có tiểu huyết sắc tố.
+ Nhóm máu: trường hợp thiếu máu tán huyết miễn dịch, định nhóm máu có thể rất khó do hồng cầu tự ngưng kết và dễ cho kết quả nhầm là nhóm máu AB.
- Xét nghiệm để tìm nguyên nhân:
- Ký sinh trùng sốt rét, cấy máu nếu nghi ngờ nhiễm trùng huyết
- Coomb‟s test: trực tiếp (+) trong thiếu máu tán huyết miễn dịch
- Chức năng thận để chẩn đoán hội chứng tán huyết urê huyết cao
- Định lượng men G6PD: giảm trong thiếu men G6PD thể nặng nhưng có thể bình thường trong các trường hợp thể nhẹ.
- Sức bền hồng cầu: tăng trong bệnh hồng cầu hình cầu
- Siêu âm tim nếu tán huyết cấp xảy ra sau mổ tim.
2.2. Chẩn đoán xác định:
Triệu chứng thiếu máu cấp xảy ra nhanh và đột ngột, vàng da, vàng mắt, lách hoặc gan to, Hb và Hct giảm, hồng cầu lưới tăng, bilirubin toàn phần và gián tiếp tăng, nước tiểu sậm màu hoặc màu xá xị, urobilinogen nước tiểu tăng và/hoặc hemoglobin niệu (+).
2.3. Chẩn đoán phân biệt:
- Tiểu máu do viêm cầu thận cấp: phù, cao huyết áp, ít khi thiếu máu, không vàng da, nước tiểu có hồng cầu, hemoglobin niệu âm tính
- Tiểu myoglobin: Bệnh cảnh của hội chứng vùi lấp
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị:
- Duy trì thể tích tuần hoàn
- Điều trị triệu chứng
- Điều trị nguyên nhân
3.2. Duy trì thể tích tuần hoàn
- Truyền dịch Dextrose Saline hoặc Dextrose 5% trong 0,45% Saline (Dextrose 10% 250ml + NaCl 0,9% 250ml) để làm tăng lưu lượng nước tiểu càng sớm càng tốt. Có thể làm kiềm hóa nước tiểu để cho pH nước tiểu > 6,5 bằng cách pha thêm 50ml Natri bicarbonate 4,2% cho mỗi 500ml dịch truyền nhất là khi có kèm tiểu myoglobin để ngừa tắc nghẽn ống thận gây suy thận cấp. Không nên truyền Natri bicarbonate nếu pH máu > 7,5, hạ can xi máu nặng, hoặc bicarbonate máu > 30mEq/l.
- Tốc độ truyền tùy thuộc vào tình trạng huyết động học, thông thường từ 3-5ml/kg/giờ cho đến khi bệnh nhân tiểu khá và nước không còn sậm màu nhiều. Truyền quá nhanh có thể gây phù phổi trên bệnh nhân thiếu máu. Trường hợp có suy thận cấp tại thận, dịch truyền cần tính theo lượng nước mất và nhu cầu của bệnh nhân (xem bài Suy thận cấp).
3.2. Điều trị triệu chứng:
- Thở oxy
- Truyền hồng cầu lắng nếu có dấu hiệu thiếu máu mất bù ảnh hưởng trên tim mạch, thần kinh, hô hấp. Thiếu máu tán huyết cấp trên bệnh nhân không có tiền sử thiếu máu từ trước, chỉ định truyền máu khi Hb <9g/dl.
Chú ý đối với thiếu máu tán huyết miễn dịch, chỉ định truyền máu khi có thiếu máu nặng với Hct < 15-20% hoặc đe dọa tính mạng, vì nguy cơ bệnh có thể nặng hơn nếu truyền không phù hợp nhóm máu. Cần chọn đơn vị máu phù hợp nhất với nhóm máu của bệnh nhân (xem bài Thiếu máu tán huyết miễn dịch).
3.3. Điều trị nguyên nhân:
Một số nguyên nhân được trình bày trong các bài riêng như Sốt rét, Thiếu máu tán huyết miễn dịch, Nhiễm trùng huyết, Ong đốt, ngộ độc, Truyền lầm nhóm máu, Bất dồng nhóm máu ABO ở trẻ sơ sinh
- Thiếu men G6PD: phòng ngừa tái phát bằng tránh các tác nhân oxi hóa
- Sau mổ tim: hội chẩn với bác sĩ tim mạch và bác sĩ phẫu thuật tim
- Hội chứng thiếu máu tán huyết urê huyết cao: truyền huyết tương, thay huyết tương, lọc máu nếu có suy thận cấp...
4. THEO DÕI
- Tri giác, mạch, huyết áp, nhịp thở, nước tiểu, monitoring nhịp tim, SaO2 mỗi 2-4 giờ.
- Hct mỗi 4-6 giờ và sau truyền máu, ion đồ, chức năng gan thận, khí máu động mạch, TPTNT mỗi 12-24 giờ tùy theo mức độ nặng trên lâm sàng.
- Định lượng G6PD sau 1 tháng nếu nghi ngờ thiếu G6PD mức độ nhẹ.
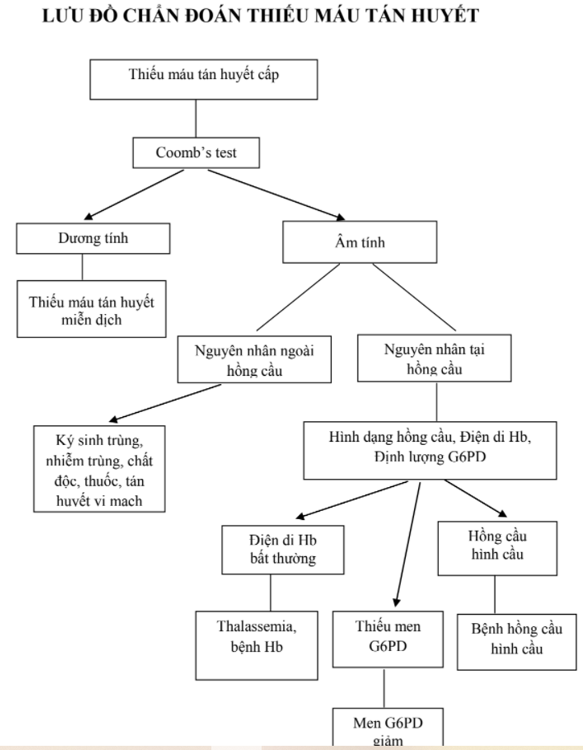
| Vấn đề | Mức độ chứng cứ |
| Duy trì thể tích tuần hoàn bằng truyền dịch để làm tăng lưu lượng nước tiểu ngừa hoại tử ống thận cấp tránh tắc nghẽn ống thận do hemoglobin, myoglobin |
II National Guideline Clearing House 2007 |
| Kiềm hóa nước tiểu có tác dụng ngừa hoại tử ống thận cấp do tắc nghẽn ống thận bởi myoglobin hơn là do hemoglobin |
I Don BR, Kaysen GA. Hemoglobinuria (2010). In: Robert W. Schrier (ed). Renal and electrolyte disorders. 7th ed,
|
THIẾU MÁU TÁN HUYẾT MIỄN DỊCH
1. ĐỊNH NGHĨA
Thiếu máu tán huyết miễn dịch (TMTHMD) là bệnh lý được đặc trưng bởi sự hiện diện các kháng thể bám trên bề mặt hồng cầu do chính cơ thể bệnh nhân sản xuất ra, làm cho các hồng cầu này bị phá hủy sớm hơn bình thường. Chẩn đoán xác định dựa trên Coomb‟s test trực tiếp dương tính. Nguyên nhân của bệnh đa số trường hợp là tiên phát. Các nguyên nhân thứ phát có thể gặp là lupus đỏ, suy giảm miễn dịch mắc phải, rối loạn tăng sinh của dòng tế bào lympho, sau nhiễm Mycoplasma pneumoniae, EBV, sởi, quai bị, thủy đậu, viêm hô hấp trên, chích ngừa hoặc sử dụng thuốc.
Trường hợp TMTHMD tiên phát kèm giảm tiểu cầu được gọi là hội chứng Evans.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán
a. Hỏi bệnh:
- Thời gian, mức độ, diễn tiến của các triệu chứng:
- Thiếu máu: Mệt, chóng mặt, khó thơ, chán ăn
- Tán huyết: Vàng da, tiểu sậm màu, đau lưng, đau bụng
- Triệu chứng đi kèm: Sốt, xuất huyết, buồn nôn, nôn ói, hiện tượng Raynauld.
- Trong vòng 3 tuần qua có:
- Viêm hô hấp trên, viêm phổi (do Mycoplasma), sởi, quai bị, thủy đậu, chích ngừa.
- Sử dụng thuốc: Penicillin hay Cephalothin liều cao, Quinin, Quinidin, α methyldopa.
- Trong vòng vài phút hoặc vài giờ trước khi khởi phát bệnh: có tiếp xúc với lạnh (nhúng tay, chân vô nước lạnh; tắm nước lạnh.)
- Tiền căn cá nhân hoặc gia đình có bệnh tự miễn như lupus đỏ.
b. Khám lâm sàng:
- Sinh hiệu: tri giác, mạch, huyết áp, nhiệt độ, nhịp thở, nước tiểu
- Tìm dấu hiệu thiếu máu:
- Da xanh, niêm nhạt, lòng bàn tay, bàn chân nhợt nhạt
- Thở nhanh, khó thở, tim nhanh, có âm thổi thiếu máu, thiếu oxy não (ngủ gà, lơ mơ, bán mê).
- Tìm dấu hiệu tán huyết:
- Vàng da, vàng mắt, tiểu sậm màu, tiểu màu xá xị
- Gan to, lách to
- Các dấu hiệu khác: Xuất huyết da niêm, hiện tượng Raynauld, dấu chứng của mắc sởi, thủy đậu trước đó.
c. Đề nghị cận lâm sàng:
- Xét nghiệm để chẩn đoán:
- Công thức máu, tiểu cầu đếm hay Data cell: MCV bình thường hoặc tăng.
- Dạng huyết cầu - Ký sinh trùng sốt rét: thường có hồng cầu đa sắc, hồng cầu nhân, có thể có mãnh vỡ hồng cầu
- Hồng cầu lưới: thường tăng
- Nhóm máu
- Chức năng gan, thận: bilirubin toàn phần và ưu thế là bilirubin gián tiếp thường tăng.
- Tổng phân tích nước tiểu
- Hemoglobin niệu nếu nghi tiểu huyết sắc tố
- Coomb‟s test
- Xét nghiệm để tìm nguyên nhân:
+ Kháng thể bất thường
- Nếu kháng thể bất thường là IgG: làm ANA, LE cells để tầm soát lupus; test nhanh chẩn đoán HIV (nếu nghi ngờ suy giảm miễn dịch mắc phải).
- Nếu kháng thể bất thường là IgM: làm X quang phổi, huyết thanh chẩn đoán Mycoplasma, EBV.
+ Nếu kèm theo tiểu cầu giảm hoặc nghi bệnh lý ác tính: tủy đồ
2.2. Chẩn đoán xác định:
Triệu chứng thiếu máu, vàng da, vàng mắt, lách hoặc gan to, có thể kèm theo tiểu sậm màu và xét nghiệm Coomb‟s test trực tiếp dương tính.
2.3. Chẩn đoán có thể:
Có triệu chứng thiếu máu tán huyết nhưng xét nghiệm Coomb‟s test trực tiếp âm tính mà không phải do sốt rét, Thalassemia, bệnh hemoglobin, thiếu G6PD, không đáp ứng với điều trị truyền máu, thuốc kháng sốt rét, chỉ cải thiện sau khi được điều trị với steroids.
2.4. Chẩn đoán phân biệt:
- Sốt rét: Vùng dịch tễ sốt rét hoặc lui tới vùng dịch tễ sốt rét trong vòng 6 tháng trước đó, KSTSR trong máu (+).
- Nhiễm trùng huyết: tổng trạng kém, vẻ mặt nhiễm trùng, sốt thường kéo dài, CRP thường tăng rất cao, Bilirubin toàn phần, trực tiếp, gián tiếp đều tăng, SGOT, SGPT thường tăng, X quang phổi, cấy máu hoặc cấy nước tiểu cho gợi ý vị trí nhiễm trùng.
- Thalassemia, bệnh hemoglobin: Bệnh di truyền, biến dạng xương, da xạm, hồng cầu nhỏ nhược sắc, điện di hemoglobin cho chẩn đoán xác định
- Thiếu men G6PD: Giới nam, di truyền, sau sử dụng thuốc có tính oxy hóa, thiếu máu tán huyết cấp có thể tiểu huyết sắc tố, tự giới hạn, định lượng men G6PD cho chẩn đoán xác định.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị:
- Điều trị triệu chứng
- Điều trị đặc hiệu
3.2. Xác định kiểu khởi phát và mức độ nặng của bệnh:
a. Khởi phát:
- Cấp tính: xuất hiện đột ngột và từ lúc có triệu chứng đến khi nhập viện ≤ 2 tuần.
- Từ từ: xuất hiện từ từ và từ lúc có triệu chứng đến khi nhập viện > 2 tuần.
b. Mức độ nặng:
- Nặng: Hct < 15% hoặc Hb < 5g/dl và/hoặc có biểu hiện sốc, suy tim, suy thận tiểu huyết sắc tố, thiếu oxy não
- Trung bình: Hct 15-25% hoặc Hb 5-8g/dl và không có các biểu hiện nặng nói trên.
- Nhẹ: Hct > 25% và/hoặc Hb > 8g/dl và không có các biểu hiện nặng nói trên.
3.3. Điều trị triệu chứng
a. Truyền dịch:
- Chỉ định trong trường hợp TMTHMD cấp tính
- Loại dịch: Dextrose Salin, tốc độ 3-5ml/kg/giờ trong 24-48 giờ đầu
- Theo dõi tình trạng tim mạch trong khi truyền
b. Truyền máu:
- Chỉ định:
- Trường hợp mới nhập viện mà thiếu máu nặng Hct < 15-20%: hồng cầu lắng 10ml/kg và chỉ cần nâng Hct bệnh nhân lên trên 15-20%. Sau khi có kết quả Coomb‟s test dương tính, bệnh nhân sẽ được điều trị đặc hiệu và nếu còn cần truyền máu sẽ dùng hồng cầu lắng phù hợp ba giai đoạn.
- Trường hợp đã xác định chẩn đoán nhưng kém đáp ứng với điều trị Methyl-prednisolone, Hct vẫn < 20%: hồng cầu lắng phù hợp ba giai đoạn 5-10ml/kg và chỉ cần nâng Hct bệnh nhân lên trên 20%.
- Tốc độ truyền: truyền chậm 2-3ml/kg/giờ
- Nếu do kháng thể lạnh IgM cần làm ấm bịch máu trước khi truyền.
3.4. Điều trị đặc hiệu:
a. Steroids:
- Bệnh khởi phát cấp tính và nặng: Methyl-prednisolone 10 mg/kg/ngày đường tĩnh mạch x 3 ngày hoặc 2mg/kg x 4 lần/ngày trong 3 ngày, sau đó chuyển sang Prednisone 2 mg/kg/ngày đường uống x 3-4 tuần rồi giảm liều dần.
- Bệnh khởi phát từ từ, nhẹ-trung bình: Prednisone 1-2 mg/kg/ngày x 3-4 tuần rồi giảm liều dần.
- Giảm liều steroids: Sau khi đã dùng đủ 3-4 tuần, Prednisone sẽ được giảm liều dần trong vòng 8-12 tuần cho đến liều 0,25-0,5mg/kg/ngày.
- Sau đó nếu bệnh ổn có thể ngưng thuốc. Nếu bệnh đã tái phát nhiều lần thì cần duy trì ở liều này trong 1 tháng rồi chuyển sang cách ngày và giảm liều dần mỗi tháng 0,15mg/kg cho đến liều tối thiểu là 0,15mg/kg/cách ngày. Liều tối thiểu này có thể giữ trong nhiều tháng trước khi ngưng hẳn thuốc.
- Nếu có tái phát trong khi giảm liều thì lấy lại liều ngay trước khi bị tái phát đó và duy trì trong nhiều tuần trước khi bắt đầu thử tiếp tục giảm liều trở lại.
- Trường hợp thiếu máu tán huyết nặng nghi có thể do miễn dịch mà Coomb‟s test âm tính thì cũng được điều trị với steroids như trên.
b. Gamma globulin: Không phải là thuốc hàng đầu trong điều trị TMTHMD
c. Lọc huyết tương và thay máu: Ít dùng, là biện pháp xâm lấn đối với bệnh nhi
d. Cắt lách: Chưa được khuyến khích ở trẻ em trong điều trị TMTHMD
4. THEO DÕI VÀ THĂM KHÁM
4.1. Tái khám:
Mỗi 2-4 tuần tùy lâm sàng, Hct, tiểu cầu (nếu là hội chứng Evans)
4.2. Nội dung theo dõi:
- Cân nặng, huyết áp, dấu hiệu thiếu máu tán huyết, tác dụng phụ của steroids, Hct, hồng cầu lưới, tiểu cầu đếm.
-Kiểm tra Coomb‟s test:
- Mỗi 8 -12 tuần
- Hoặc trước khi ngưng steroids
- Hoặc khi có dấu hiệu thiếu máu tái phát sau khi ngưng steroids
LƯU ĐỒ CHẨN ĐOÁN TMTHMD


| Vấn đề | Mức độ chứng cứ |
|
Corticosteroids được chấp nhận sử dụng rộng rãi trong điều trị TMTHMD, nhất là ở bệnh nhân có kháng thể tự miễn thuộc loại IgG |
I Ware RE. Autoimmune hemolytic anemia (2009). In: Orkin SH, Nathan DG, Ginsburg D, Look AT, Fisher DE, Lux SE (eds). Nathan and Oski‟s: Hematology of Infancy and Childhood. 7th ed, pp 613-658. Saunders Elservier, Philadenphia
|
CHƯƠNG 12: UNG BƯỚU
BẠCH CẦU CẤP DÕNG LYMPHO
1. ĐẠI CƯƠNG
Bệnh bạch cầu cấp là bệnh do tăng sinh ác tính trong quá trình tạo máu của dòng tế bào lympho hoặc dòng tế bào tủy. Đây là bệnh ác tính thường gặp nhất ở trẻ em dưới 15 tuổi, chiếm khoảng 31% các bệnh ác tính ở trẻ em. Bạch cầu cấp dòng lympho (ALL) chiếm 75% các bệnh bạch cầu ở trẻ em. Tại Bệnh viện Nhi Trung ương, khoảng 200 trẻ bị ALL được chẩn đoán hàng năm. Bệnh gặp ở mọi lứa tuổi, nhưng tuổi mắc bệnh cao nhất là 3-5 tuổi. Nam nhiều hơn nữ. Bệnh bạch cầu cấp dòng lympho ở trẻ em đã được coi là bệnh chữa khỏi được.
2. LÂM SÀNG
- Biểu hiện không đặc hiệu, khởi phát bệnh một vài tuần đến một vài tháng.
- Mệt mỏi, chán ăn, sốt kéo dài, ra nhiều mồ hôi ban đêm, nhiễm trùng khó điều trị, thiếu máu, xuất huyết dưới da hoặc niêm mạc, gan, lách, hạch to, đau xương hoặc khớp. Biểu hiện hiếm gặp hơn: tăng áp lực nội sọ, liệt dây thần kinh sọ, khó thở do u trung thất, tinh hoàn to.
3. XÉT NGHIỆM
- Tổng phân tích tế bào máu ngoại vi: hầu hết bệnh nhân có Hb và tiểu cầu (TC) giảm nhưng có thể bình thường; số lượng bạch cầu (BC) tăng, giảm hoặc bình thường, tỉ lệ bạch cầu trung tính (BCTT) giảm, có hoặc không có bạch cầu non (BCN).
- Tủy đồ: ≥ 25% tế bào của tủy xương là nguyên bào lympho, lấn át các dòng tế bào khác.
- Đông máu cơ bản: bình thường hoặc rối loạn đông máu
- Sinh hóa: ure, creatinin, kali, axit uric máu tăng, can xi giảm nếu có hội chứng phân giải khối u. LDH, GOT, GPT máu tăng hoặc bình thường.
- Xét nghiệm dịch não tủy khi tiêm hóa chất tủy sống
- X quang phổi: u trung thất trước
- Siêu âm: thâm nhiễm thận, hạch ổ bụng, gan lách to
4. PHÂN LOẠI
- Theo hình thái học và hóa học tế bào (Phân loại FAB): L1, L2, L3
- Theo miễn dịch tế bào: dựa vào dấu ấn miễn dịch
- ALL dòng tiền B hay gặp hơn dòng T: CD19, CD20, và CD22 (+)
- ALL dòng T: CD3, CD5, CD7 (+)
- ALL phối hợp 2 dòng T và B hoặc phối hợp dòng tủy.
- Theo di truyền tế bào (nhuộm băng G, FISH): bất thường số lượng hoặc cấu trúc nhiễm sắc thể (chuyển đoạn, mất đoạn, đảo đoạn...)
- Theo nhóm nguy cơ:
- Nguy cơ không cao: tuổi từ 1 đến dưới 10 tuổi, số lượng bạch cầu ban đầu trong máu < 50.000/mm3, không có bất thường nhiễm sắc thể có tiên lượng xấu như thiểu bội ≤ 44 nhiễm sắc thể, chuyển đoạn t (9;22), t (4;11), t (1;19)
- Nguy cơ cao: tuổi dưới 1 và trên 10, hoặc số lượng bạch cầu ban đầu trong máu ≥ 50.000/mm3, hoặc có bất thường nhiễm sắc thể có tiên lượng xấu
5. CHẨN ĐOÁN XÁC ĐỊNH
- Dựa vào lâm sàng và tủy đồ ≥ 25% nguyên bào lympho
- Thâm nhiễm thần kinh trung ương (TKTƯ):
- TKTƯ - 1: khi dịch não tủy bình thường, không có biểu hiện lâm sàng
- TKTƯ - 2: < 5 BCN/mm3 dịch não tuỷ, không có triệu chứng của thâm nhiễm TKTƯ.
- TKTƯ - 3: 5 BCN/mm3 dịch não tuỷ hoặc liệt dây thần kinh sọ não hoặc chụp CT hoặc MRI sọ não có khối u nội sọ hoặc tổn thương mắt hoặc võng mạc.
- Thâm nhiễm tinh hoàn: tinh hoàn to, có BCN khi chọc hút tinh hoàn.
6. CHẨN ĐOÁN PHÂN BIỆT
- Bạch cầu cấp dòng tủy.
- Các bệnh ác tính khác có di căn tuỷ xương (u lympho, u nguyên bào thần kinh, u cơ vân, sarcoma Ewing, và u nguyên bào võng mạc).
- Các nguyên nhân gây suy tuỷ tiên phát như suy tuỷ bẩm sinh hoặc mắc phải, xơ hoá tuỷ; thiếu máu tăng nguyên hồng cầu thoáng qua, giảm bạch cầu hạt; giảm tiểu cầu miễn dịch
- Bệnh tăng bạch cầu đơn nhân nhiễm trùng ở giai đoạn khởi phát; viêm khớp có sốt;
7. ĐIỀU TRỊ
7.1. Hóa trị liệu toàn thân
- Bạch cầu cấp dòng lympho L3: điều trị theo phác đồ U lympho không Hodgkin tế bào B (xem phác đồ UK CCSG NHL 902 hoặc 903).
- Bạch cầu cấp dòng lympho tiền B: đáp ứng điều trị sớm nếu tủy đồ ngày thứ 7 của giai đoạn cảm ứng là TX1/TX2. Các giai đoạn cụ thể: Cảm ứng -> Củng cố -> Duy trì tạm thời lần I -> Tích cực muộn lần 1 -> Duy trì tạm thời lần II -> Tích cực muộn lần II*-> Duy trì.
* Chỉ áp dụng cho ALL nguy cơ cao hoặc phác đồ tăng cường cho ALL nguy cơ không cao .
- TX: tình trạng của tủy xương. TX1: BCN ≤ 5% tế bào tủy; TX2: 5 - ≤ 25%; TX3: > 25%. Xét nghiệm tủy đồ ngày thứ 7, 14 và 28 của giai đoạn điều trị cảm ứng để đánh giá đáp ứng điều trị.
- Xét nghiệm MRD (bệnh tồn dư tối thiểu) ngày 28 của giai đoạn cảm ứng bằng kỹ thuật Flow cytometry.
- Nhóm nguy cơ không cao: điều trị phác đồ CCG 1991, nhánh OS (chi tiết xem sau). Bệnh nhân đáp ứng điều trị chậm nếu xét nghiệm tủy đồ ngày thứ 7 của giai đoạn cảm ứng là TX3 và ngày thứ 14 là TX2 hoặc ngày thứ 14 là TX3, chuyển sang phác đồ tăng cường.
- Nhóm nguy cơ cao: điều trị phác đồ CCG 1961, nhánh B (chi tiết xem sau).
- Bệnh nhân đáp ứng điều trị chậm nếu xét nghiệm tủy đồ ngày thứ 7 là TX3, chuyển sang phác đồ đáp ứng chậm.
- Bệnh nhân có tủy đồ ngày thứ 28 của giai đoạn cảm ứng là TX3 sẽ không tiếp tục điều trị theo phác đồ. Nếu MRD > 0,01% vào ngày 28 của giai đoạn cảm ứng , chuyển sang phác đồ tăng cường.
- Bạch cầu cấp dòng lympho T: điều trị theo phác đồ AZNCCSG Study VII (chi tiết xem sau). Các giai đoạn cụ thể: Cảm ứng -> Củng cố -> Tích cực muộn -> Tái tấn công / Tái củng cố -> Duy trì
Lưu ý: Chọc dò tuỷ sống có máu do chạm ven (>10 hồng cầu/mm3) và có BCN sẽ điều trị như TKTƯ-2 (tăng cường tiêm tủy sống, không xạ trị).
- Cảm ứng / Tấn công: tiền B, nguy cơ không cao - 3 thuốc; tiền B, nguy cơ cao và dòng T - 4 thuốc.
- DXM 6mg/m2 uống hàng ngày, ngày 0-27
- VCR 1,5 mg/m2 (tối đa 2mg) tiêm TM, ngày 0, 7, 14, 21
- ASP 6.000 UI/m2/liều, TB, từ ngày 3, thứ 2, 4, 6, tổng số 9 liều
- DAUNO** 25 mg/m2, truyền TMC, ngày 0, 7, 14, 21
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 7, 14*, 21*, 28 (tiền B) / ngày 0, 14 (tế bào T)
Liều MTX theo tuổi: 1 đến < 2 tuổi: 8 mg; 2 đến <3 tuổi: 10 mg; ≥3 tuổi: 12 mg, pha trong dung dịch Ringer lactat hoặc Natriclorua 0,9% vừa đủ 4-5 ml
* Chỉ điều trị bệnh nhân thâm nhiễm TKTƯ ngay khi chẩn đoán bệnh
* Chỉ điều trị bệnh nhân ALL nhóm nguy cơ cao x 4 liều hoặc bệnh nhân nhóm nguy cơ không cao đáp ứng điều trị chậm (phác đồ tăng cường) x 2 liều (ngày 14, 21). Nếu không có DAUNO, thay bằng DOXO với liều và ngày dùng tương tự DAUNO.
DXM: Dexamethason; VCR: Vincristin; ASP: Asparaginase; DAUNO: daunorubicin; MTX: Methotrexat, CY: Cyclophosphamid; Ara-C: Cytosine Arabinoside.
- Củng cố
+DXM giảm liều trong 1 tuần
+ Tiền B, nguy cơ không cao (4 tuần): bắt đầu từ ngày thứ 28 của giai đoạn Tấn công, khi BCTT > 1000/mm3, TC > 100.000/mm3
- 6MP 75 mg/m2/ngày, uống hàng ngày, ngày 0-27
- VCR 1,5 mg/m2 (tối đa 2 mg) tiêm TM, ngày 0
- MTX tiêm TS, liều theo tuổi, ngày 7, 14, 21
+ Tiền B, nguy cơ cao, đáp ứng nhanh (8 tuần): bắt đầu từ ngày thứ 35 của giai đoạn Tấn công, khi BCTT > 750/mm3, TC > 75.000/mm3. Tạm ngừng điều trị nếu ngày thứ 14 có giảm sản tủy. Ngừng điều trị nếu sốt, giảm BC hạt và nhiễm trùng. Điều trị tiếp khi hết nhiễm trùng.
- CPM 1000 mg/m2/liều, truyền tĩnh mạch chậm( TMC) trong 30 phút @
- Ara-C: 75 mg/m2/ngày, TMC hoặctiêm dưới da x 16 liều, ngày 1-4, 8-11, 15-18, 22-25
- Mercaptopurine: 75 mg/m2/ngày, ngày 0-13 và 28-41
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 7, 14, 21
+ Tiền B, nguy cơ cao, đáp ứng chậm:
- CPM 1000 mg/m2/liều, truyền TMC trong 30 phút @
- Ara-C: 75 mg/m2/ngày, TMC hoặctiêm dưới da x 16 liều, ngày 1-4, 8-11, 15-18, 22-25
- Mercaptopurine: 75 mg/m2/ngày, ngày 0-13 và 28-41
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 7, 14, 21
- VCR 1,5 mg/m2(tối đa 2mg) tiêm TM, ngày 14, 21, 42, 49
- ASP 6.000 UI/m2/liều x 6 liều, TB, thứ 2, 4, 6, từ ngày 14 và 42
+ Tế bào T, nguy cơ không cao và nguy cơ cao (6 tuần)
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 7, 14, 21
- VCR 1,5 mg/m2 (tối đa 2mg) tiêm TM, ngày 0, 7, 21, 28
- CPM 1000 mg/m2/liều, truyền TMC trong 30 phút @
- Ara-C: 75 mg/m2/ngày, TMC hoặc tiêm dưới da x 16 liều, ngày 0-3, 7-10, 14-17, 21-24
* Chỉ điều trị bệnh nhân thâm nhiễm TKTƯ ngay khi chẩn đoán.
- Mercaptopurine, Methotrexate uống sau ăn tối ít nhất 1 giờ, không uống cùng sữa.
- Mercaptopurine: tính liều hàng ngày đến 1⁄2 viên để đạt được liều cả tuần là 525 mg/m2, không tăng liều khi BCTT> 2.000/mm3.
- Cyclophosphamid (CPM) : 1000 mg/m2/liều, truyền TMC trong 30 phút, pha trong 125 ml/m2 Glucose 5% : 1/2 Natriclorua 0.9%, ngày 0,14. Truyền dịch 2 giờ trước mỗi liều để tỉ trọng niệu < 1,015. Dịch truyền sau CPM: 125 ml/m2/giờ, tối thiểu 4 giờ. Lasix 0,25-0,5 mg/kg nếu lượng nước tiểu < 3 mL/kg/giờ sau truyền CMP.
- Duy trì tạm thời lần I, II:
+ Tiền B, nguy cơ không cao (8 tuần): ngày 28 của giai đoạn Củng cố hoặc khi BCTT ≥ 1.000 và TC ≥ 100.000/mm3
- MTX uống 20 mg/m2 x 8 liều, ngày 0, 7, 14, 21, 28, 35, 42, 49
- 6MP 75 mg/m2/ngày, uống hàng ngày, ngày 0-49
- VCR 1,5 mg/m2 (tối đa 2 mg) tiêm TM, ngày 0, 28
- DXM 6 mg/m2 uống hàng ngày, ngày 0-4 và 28-32
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0*, 28 (* Chỉ dùng ngày 0 của giai đoạn Duy trì tạm thời lần 2)
+ Tiền B, nguy cơ cao (8 tuần) : ngày 35 của giai đoạn Củng cố hoặc khi BC hạt ≥ 750/mm3 và TC ≥ 75.000/mm3. Ngừng điều trị khi nhiễm trùng nặng hoặc BCTT < 750 và TC < 75.000. Khi dùng thuốc lại, liều 100% nếu ngừng vì nhiễm trùng hoặc liều 75% nếu ngừng vì giảm BCTT và TC
- MTX uống 20 mg/m2 x 4 liều, ngày 7, 14, 21, 35
- 6MP 75 mg/m2/ngày, uống hàng ngày, ngày 0-41
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 28
+ Tiền B, nguy cơ cao, đáp ứng chậm hoặc Tiền B, nguy cơ không cao, phác đồ tăng cường (8 tuần) – Capizzi: ngày 35 của giai đoạn Củng cố hoặc khi BCTT ≥ 750/mm3 và TC ≥ 75.000/mm3. Ngừng điều trị khi nhiễm trùng nặng. Chỉ ngừng MTX khi BCTT < 750 và TC < 75.000. Khi dùng thuốc lại, giảm 20% của liều trước khi ngừng. Không nhắc lại liều đã bị ngừng.
- VCR 1,5 mg/m2 (tối đa 2mg) tiêm TM, ngày 0, 10, 20, 30, 40
- MTX: 100 mg/m2, TMC 10-15 phút, ngày 0. Tăng liều tiếp theo thêm 50 mg/m2/liều đến khi có độc tính x 5 liều, ngày 0, 10, 20, 30 40. Liều bắt đầu của MTX ở giai đoạn Duy trì tạm thời lần 2 sẽ thấp hơn 50mg/m2 của liều tối đa đã dùng ở giai đoạn duy trì tạm thời lần 1, sau đó tăng dần liều nếu không có độc tính
- *ASP 15,000 IU/m2 TB x 5 liều, sau MTX, ngày 0, 10, 20, 30, 40. Không ngừng ASP vì giảm BCTT và TC (chỉ dùng cho tiền B, nguy cơ cao)
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 30* (* chỉ dùng cho phác đồ tăng cường, nhóm nguy cơ không cao)
+ Tế bào T, nguy cơ cao (8 tuần):
- MTX uống 20 mg/m2 x 6 liều, ngày 0, 7, 14, 21, 28, 35
- 6MP 50 mg/m2/ngày, uống hàng ngày, ngày 0-42
- VCR 1,5 mg/m2 (tối đa 2 mg) tiêm TM, ngày 0, 28
- DXM 6 mg/m2 uống hàng ngày, ngày 0-4 và 28-32
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0*, 28 (* Chỉ dùng ngày 0 của giai đoạn Duy trì tạm thời lần 2)
- Tích cực muộn lần I, II (8 tuần): ngày thứ 56 của Duy trì tạm thời hoặc khi BCTT ≥ 1.000 và TC ≥ 100.000 (tiền B, nguy cơ không cao) và BC hạt ≥ 750/mm3 và TC ≥ 75.000/mm3 (cho các nhóm còn lại). Tạm ngừng điều trị nếu ngày thứ 28 có giảm sản tủy. Ngừng điều trị nếu sốt, giảm BC hạt hoặc nhiễm trùng nặng.
+ Tiền B:
- VCR 1,5 mg/m2 (tối đa 2 mg), tiêm TM, ngày 0, 7, 14, 42*, 49* (*, chỉ áp dụng cho phác đồ tăng cường nguy cơ không cao và phác đồ nguy cơ cao đáp ứng chậm)
- DXM 10 mg/m2 uống, ngày 0-6 và 14-20
- ASP 6.000 UI/m2/lần x 6 liều, TB, từ ngày thứ 3, thứ 2, 4, 6
- DOXO 25 mg/m2, truyền TM ngày 0, 7, 14
- CPM 1.000 mg/m2, truyền TMC ngày 28
- 6 MP 75 mg/m2/ngày, uống hàng ngày, từ ngày 28-41
- ARA-C tiêm dưới da hoặc TM 75 mg/m2/ngày, ngày 28-31 và 35-38 (nguy cơ không cao) / ngày 29-32 và 36-39 (nguy cơ cao).
- ASP 6.000 UI/m2/lần x 6 liều, TB, từ ngày 42, thứ 2, 4, 6 (chỉ áp dụng cho phác đồ tăng cường nguy cơ không cao và phác đồ nguy cơ cao đáp ứng chậm)
- MXT tiêm tủy sống, liều theo tuổi, ngày 0, 28, 35∞ (∞, chỉ điều trị cho nguy cơ cao, đáp ứng sớm)
- Tế bào T, nguy cơ không cao (8 tuần) – 1 đợt
- MTX 5g/m2, truyền TMC 24 giờ, ngày 0, 14, 28, 42
- Folinic axit, 15 mg/m2/liều x 12 liều, 6 giờ /liều, liều đầu 36 giờ sau khi bắt đầu truyền MTX hoặc khi MTX < 0,01 mmol/L
- 6 MP 50 mg/m2/ngày, uống hàng ngày, từ ngày 0-28
- MTX tiêm TS, liều theo tuổi (tối đa 12 mg), ngày 0, 14, 28, 42
DOXO: Doxorubicin ; ARA-C: Aracytin-C
- Tái tấn công / Tái củng cố
- Tế bào T, nguy cơ không cao (9 tuần)
- DXM 6mg/m2 uống hàng ngày, ngày 0-20, giảm liều dần
- VCR 1,5 mg/m2 (tối đa 2mg) tiêm TM, ngày 0, 7, 14, 21
- ASP 25.000 UI/m2/liều, TB, ngày 0, 7, 14, 21, 28, 35, tổng số 5 liều
- DOXO** 25 mg/m2, truyền TMC, ngày 0, 7, 14, 21
- CPM 1.000 mg/m2, truyền TMC ngày 35
- 6 MP 75 mg/m2/ngày, uống hàng ngày, từ ngày 35-48
- ARA-C tiêm dưới da hoặc TM 75 mg/m2/ngày, ngày 35-38 và 42-45
- Tia xạ sọ não hoặc tinh hoàn: trước khi điều trị duy trì
- Duy trì:
- Tiền B (nguy cơ cao và không cao): 84 ngày/đợt, trẻ gái điều trị 2 năm, trẻ trai 3 năm, tính từ ngày 0 giai đoạn Duy trì tạm thời lần 1.
- MTX uống 20 mg/m2/tuần*, tuần 1 lần, không uống vào tuần tiêm tủy sống.
- 6MP 75 mg/m2/ngày* uống hàng ngày, ngày 0-83
- VCR 1,5 mg/m2 (tối đa 2 mg) tiêm TM, ngày 0,28,56
- DXM 6 mg/m2 uống, ngày 0-4, 28-32, 56-60
- MTX tiêm TS, liều theo tuổi, ngày 0
- Tế bào T: 56 ngày/đợt, trong 58 tuần
- MTX uống 20 mg/m2/tuần*, ngày 1, 8, 15, 22, 29, 36, 43, 50
- 6MP 50 mg/m2/ngày* uống hàng ngày, ngày 0-27
- VCR 1,5 mg/m2 (tối đa 2 mg) tiêm TM, ngày 0,28,56
- DXM 6 mg/m2 uống, ngày 0-4, 28-32, 56-60
- MTX tiêm TS, liều theo tuổi, ngày 0
- Chỉnh liều MTX, 6MP trong giai đoạn duy trì:
- Ngừng khi BCTT < 500 và TC < 50.000.
- Giảm 50% liều nếu BCTT từ 500 đến < 750 và TC từ 50.000 đến < 75.000.
- Giữ nguyên liều và xét nghiệm BCTT và TC hàng tuần nếu BCTT 750 - < 1.000 và TC 75.000 - < 100.000.
- Tăng liều thêm 25% nếu BCTT ≥ 2.000/mm3 và tiểu cầu ≥ 100.000/mm3
7.2. Xạ trị
- Chỉ định điều trị: ALL có thâm nhiễm thầ n9n kinh trung ương (TKTƯ -3) hoặc tinh hoàn ngay khi chẩn đoán hoặc khi tái phát.
- Chỉ định dự phòng: ALL nguy cơ cao tái phát thần kinh trung ương như ALL dòng T có số lượng bạch cầu > 200.000/mm3, ALL dòng tiền B đáp ứng điều trị chậm, TKTƯ – 2 hoặc chọc dò dịch não tủy có máu và có BCN.
- Liều xạ trị sọ não điều trị cho ALL nhóm nguy cơ không cao hoặc xạ trị dự phòng: tổng liều 1800 cGy, 180 cGy/liều/ngày, 5 ngày/tuần.
- Liều xạ trị tinh hoàn: tổng liều 2400 cGy cho cả 2 tinh hoàn, 300 cGy/liều/ngày. Nếu tinh hoàn vẫn to sau xạ trị 2400 cGy, thêm 300 cGy/liều x 2 liều.
7.3. Ghép tế bào gốc tạo máu: Chỉ định
- Nguy cơ rất cao khi chẩn đoán: không đạt lui bệnh sau 4 tuần điều trị cảm ứng bằng 4 thuốc; bạch cầu cấp dòng lympho T có đáp ứng kém với prednisone và / hoặc có số lượng bạch cầu > 100.000/mm3; số lượng nhiễm sắc thể nửa thiểu bội; có chuyển đoạn t (9;22) và số lượng bạch cầu > 25.000; trẻ dưới 1 tuổi có chuyển đoạn t (4;11); bệnh còn lại tối thiểu (MRD) > 1% khi kết thúc điều trị cảm ứng; MRD > 0,1% sau điều trị tái cảm ứng (khoảng 14 tuần); MRD tăng lên ở bất kỳ thời gian nào. Bệnh nhân sẽ ghép tủy khi đạt lui bệnh lần 1.
- Bệnh tái phát lần 1 và đạt lui bệnh lần 2. Không chỉ định cho bệnh tái phát đơn độc ngoài tủy xương hoặc dòng tiền B tái phát tủy xương muộn.
- Tái phát lần 2 và đạt lui bệnh lần 3.
7.4. Điều trị hỗ trợ
- Truyền khối hồng cầu khi Hb < 80 g/L, 10 mL/kg cân nặng. Nếu BC ≥ 100.000/mm3, truyền khối hồng cầu khi Hb < 60 g/L, 5 mL/kg cân nặng.
- Truyền tiểu cầu đậm đặc hoặc tiểu cầu máy khi xuất huyết nặng, TC ≤ 20.000/mm3, 0,1 đơn vị tiểu cầu/kg cân nặng
- Truyền plasma tươi, vitamin K khi có rối loạn đông máu.
- Cấy máu hoặc các ổ nhiễm trùng trước khi dùng kháng sinh. Dùng kháng sinh khi có bằng chứng nhiễm khuẩn hoặc khi sốt giảm bạch cầu hạt (điều trị theo phác đồ sốt giảm bạch cầu hạt). Phối hợp kháng sinh nhóm Cephalosphorin thế hệ 3 hoặc 4 với nhóm Aminoglycoside hoặc theo kháng sinh đồ. Cân nhắc sử dụng kháng sinh chống nấm tĩnh mạch (Amphotericin B) nếu dùng kháng sinh không cải thiện.
- G-CSF (Granulocyte-Colony Stimulating Factor) khi sốt giảm bạch cầu hạt (bạch cầu hạt < 500/mm3). Không dùng trong giai đoạn Tấn công/Cảm ứng.
- Điều trị và dự phòng hội chứng phân giải khối u khi có u trung thất lớn hoặc số lượng bạch cầu ≥ 50.000/mm3: truyền dịch 3.000 mL/m2/24 giờ (Glucose 5%: 1/3 Natriclorua 0,9%, hoặc theo điện giải đồ), Allopurinol 10mg/kg/ngày, 12 giờ/lần, uống; điều trị tăng Kali máu hoặc giảm Can xi máu theo phác đồ.
TIẾP CẬN CHẨN ĐOÁN VÀ XỬ TRÍ KHỐI U ĐẶC THƯỜNG GẶP
1. ĐẠI CƯƠNG.
- Phần lớn các khối u đặc ở trẻ em có tính chất ác tính (ung thư). Chẩn đoán sớm ung thư trẻ em có ý nghĩa quan trọng: tăng khả năng chữa khỏi bệnh, rút ngắn quá trình điều trị, giảm bớt việc sử dụng các thuốc gây độc tế bào, giảm tác dụng không mong muốn và biến chứng của điều trị. Tiên lượng bệnh phụ thuộc vào bản chất u tiên phát, tình trạng di căn của khối u và đáp ứng với điều trị. Khi nghi ngờ khối u ác tính, cần làm chẩn đoán nhanh để xác định: vị trí u nguyên phát, mô bệnh học, hóa mô miễn dịch, giai đoạn bệnh, các yếu tố nguy cơ, tiên lượng bệnh. Mô bệnh học là tiêu chuẩn vàng để chẩn đoán xác định. Quá trình chẩn đoán cần sự phối hợp của nhiều chuyên khoa, bệnh nhân và gia đình.
- Các khối u hệ thần kinh trung ương chiếm tỉ lệ cao nhất, sau đó là u lympho, nguyên bào thần kinh, sarcoma phần mềm, u nguyên bào võng mạc, ung thư xương, u tế bào mầm, ung thư gan, ung thư thận...
2. CHẨN ĐOÁN
2.1. Triệu chứng lâm sàng
- Bất cứ khối u nào của cơ thể đều phải xác định lành hay ác tính. Tùy theo vị trí khối u, mức độ di căn mà có các biểu hiện khác nhau. Triệu chứng thực thể thường gặp nhất ở 4 tổ chức, cơ quan: máu, não, bụng, xương. Cần chẩn đoán phân biệt với những bệnh không ác tính
Bảng 1. Các biểu hiện lâm sàng thường gặp trong ung thư trẻ em
| Triệu chứng | Bệnh không ác tính | Ý nghĩa | Bệnh ác tính |
| Thiếu máu, xuất huyết do giảm tiểu cầu, sốt kéo dài, nhiễm trùng tái diễn | Thiếu máu do nguyên nhân khác. Xuất huyết giảm tiểu cầu tiên phát. Bệnh nhiễm trùng | Thâm nhiễm tủy xương | Bệnh bạch cầu cấp, các ung thư di căn tủy xương |
| Đau xương, khớp | Cốt tủy viêm, viêm khớp, chấn thương | U xương tiên phát, di căn xương | Sarcoma xương, Sarcom Ewing, bạch cầu cấp, u nguyên bào thần kinh, sarcoma sụn |
| Hạch to, nhiều, không đau | Nhiễm virus EBV, virus cự bào | Bệnh lympho liên võng ác tính | Bệnh Hodgkin, u lympho không Hodgkin, bạch cầu cấp |
| Tổn thương da | Áp xe, chấn thương | Bệnh tiên phát hoặc di căn | U nguyên bào thần kinh, bạch cầu cấp, tăng mô bào X, u hắc tố |
| Khối u bụng | Cơ quan trong ổ bụng to như thận đa nang, nang bạch huyết, u nang buồng trứng... | Các khối u hoặc hạch trong ổ bụng | U nguyên bào thầnkinh, các loại u thận, u gan, u lympho không Hodgkin, u quái, u tế bào mầm, u nguyên bào tụy |
| Cao huyết áp | Viêm cầu thận, bệnh mạch thận | U thần kinh giao cảm | U nguyên bào thần kinh, u tủy thượng thận, u thận, u lympho không Hodgkin |
| Khối phần mềm | Áp xe |
U khu trú hoặc di căn |
Sarcoma Ewing, u cơ vân, sarcoma phần mềm khác, u hạt ưa axit |
| Chảy máu âm đạo | Dị vật, rối loạn đông máu | U tử cung |
U cơ vân, u túi noãn hoàng |
| Nôn, nhìn mờ, thất điều, đau đầu, phù gai thị, liệt | Đau nhức nửa đầu Migraine |
Tăng áp lực nội sọ |
U não tiên phát, di căn não (u nguyên bào thần kinh) |
| U trung thất trước, khó thở, tràn dịch màng phổi | Nhiễm khuẩn (lao), tuyến hung to |
Ho, thở rít, viêm phổi, chèn ép khí phế quản |
Bạch cầu cấp dòng lympho T, u lympho không Hodgkin, u quái, u nguyên bào phổi-màng phổi, di căn phổi (u gan, u tế bào mầm...) |
| U trung thất sau | Bệnh thực quản | Chèn ép rễ thần kinh, cột sống, khó nuốt |
U nguyên bào thần kinh |
| Đốm trắng ở đồng tử | Đục thủy tinh thể, tăng nhãn áp | Đồng tử trắng |
U nguyên bào võng mạc |
|
Bầm máu quanh mắt (dấu hiệu đeo kính râm) |
Chấn thương | Di căn | U nguyên bào thần kinh |
| Lồi mắt, sụp mi | Bệnh Graves | U hốc mắt | Bạch cầu cấp dòng tủy, u nguyên bào thần kinh, sarcoma cơ vân |
| Tinh hoàn to | Viêm tinh hoàn | U tiên phát hoặc di căn | U túi noãn hoàng, u lympho, bạch cầu cấp dòng lympho |
- Một số loại ung thư trẻ em có tần số mắc bệnh cao theo tuổi:
- Trẻ 1-2 tuổi: u quái, u nguyên bào thận, u nguyên bào thần kinh, u nguyên bào võng mạc, u gan, u tế bào mầm
- Trẻ 2-5 tuổi: bệnh bạch cầu cấp dòng lympho, u não, u nguyên bào thận
- Trẻ lớn: u não, bệnh Hodgkin, bạch cầu cấp dòng tủy, u lympho không Hodgkin.
2.2. Cận lâm sàng
- Các kỹ thuật cần cho chẩn đoán: chẩn đoán hình ảnh (X quang thường, siêu âm, CT có thuốc, MRI), tế bào học, mô bệnh học, hóa mô miễn dịch, hóa sinh, di truyền tế bào và phân tử.
- Chẩn đoán hình ảnh: là tiếp cận đầu tiên để xác định vị trí, kích thước, mức độ xâm lấn của khối u, tình trạng di căn hạch lympho. Chẩn đoán hình ảnh cũng rất có giá trị trong theo dõi tiến triển bệnh khi điều trị.
- X quang, siêu âm thông thường có giá trị xác định sơ bộ vị trí khối u.
- Chụp CT có thuốc có giá trị chẩn đoán hơn chụp MRI trong chẩn đoán các khối u vùng bụng, tiểu khung, trung thất, xương, đánh giá di căn phổi, mối tương quan với các mạch máu để phẫu thuật, xác định có huyết khối hay không.
- Chụp MRI có thuốc có giá trị chẩn đoán hơn chụp CT trong khối u phần mềm, u não, u cột sống.
- Chụp đánh dấu phóng xạ có giá trị trong chẩn đoán u tuyến giáp.
- Chụp PET-CT giúp xác định tình trạng di căn xa của một số khối u: tuyến giáp, u lympho không Hodgkin.
- Tế bào học: những khối hạch, u vùng dưới da nên được chọc hút tế bào để loại trừ các khối u lành. Nếu kết quả tế bào học lành tính, nhưng lâm sàng nghi ngờ ác tính vẫn phải sinh thiết khối u để chẩn đoán xác định.
- Mô bệnh học: là xét nghiệm quan trọng nhất để chẩn đoán xác định. Yêu cầu phải lấy được đúng bệnh phẩm của khối u nghi ngờ, kích thước đủ lớn, cố định trong môi trường đúng. Nếu chất lượng tiêu bản tốt, mô bệnh học điển hình, có thể chẩn đoán xác định qua đọc kính hiển vi. Những trường hợp khó, cần chẩn đoán phân biệt, hoặc phân dưới nhóm (ví dụ, u lympho không Hodgkin), kỹ thuật hóa mô miễn dịch rất có giá trị.
- Xét nghiệm sinh hóa: góp phần chẩn đoán bệnh, theo dõi tiến triển bệnh. U nguyên bào thần kinh: tăng catecholamin, VMA, HVA niệu. U tế bào mầm, u nguyên bào gan: tăng AFP. U tế bào mầm: tăng HCG
- Tủy đồ hoặc sinh thiết tủy xương: có giá trị chẩn đoán các khối u di căn vào tủy xương: u lympho, nguyên bào thần kinh, u tế bào mầm, sarcoma cơ vân, sarcoma Ewing, u nguyên bào võng mạc.
- Xét nghiệm di truyền tế bào và phân tử từ các tế bào của khối u: có giá trị để chẩn đoán nguy cơ tái phát, lựa chọn phác đồ điều trị. Ví dụ: trong bệnh u nguyên bào thần kinh, tìm n-MYC trong tế bào khối u hoặc tế bào di căn ở tủy xương bằng kỹ thuật FISH. Nếu có n-MYC là yếu tố tiên lượng xấu, bệnh nhân thuộc nhóm nguy cơ cao tái phát.
2.3. Chẩn đoán giai đoạn bệnh
Đánh giá mức độ di căn, lan tỏa của khối u rất quan trọng trong việc lựa chọn phác đồ điều trị thích hợp. Mỗi loại bệnh ung thư có cách phân giai đoạn riêng, tùy theo từng nhóm nghiên cứu. Tuy nhiên đều dựa trên nguyên tắc phân giai đoạn cổ điển hoặc hệ thống TNM.
Bảng 2. Phân giai đoạn ung thư theo kinh điển
| Giai đoạn | Đặc điểm |
| 0 | Khối u khu trú tại chỗ (không xâm lấn, không có di căn theo đường mạch máu hoặc bạch huyết) |
| I | Khối u xâm lấn tại chỗ, chưa có di căn |
| II | Khối u lan rộng hạn chế và / hoặc có di căn hạch lympho vùng |
| III | Khối u lan rộng và / hoặc di căn nhiều đến các hạch lympho vùng |
| IV | Khối u lan rộng nhiều hoặc có di căn xa, không kể tình trạng xâm lấn của u |
Bảng 3. Phân giai đoạn ung thư theo TNM
| Yếu tố | Đặc điểm |
| T | U nguyên phát |
| TX | U nguyên phát không đánh giá được |
| TO | Không phát hiện được u nguyên phát |
| Tis | Carcinoma tại chỗ |
| T1, 2, 3, 4 | Kích thước và/hoặc mức độ lan rộng tại chỗ của u nguyên phát tăng dần |
| N | Hạch lympho vùng |
| NX | Hạch vùng không đánh giá được |
| NO | Không thấy di căn hạch vùng |
| N1, 2, 3 | Hạch vùng tăng dần về số lượng |
| M | Di căn xa |
| MX | Di căn xa không đánh giá được |
| MO | Không thấy di căn xa |
| M1 | Có di căn xa, tùy theo vị trí di căn có chú thích thêm: M1 (pul: phổi; os: xương; hep: gan; bra: não; lym: hạch lympho; pleu: màng phổi; per: màng bụng, ski: da; oth: nơi khác) |
3. XỬ TRÍ
3.1. Nguyên tắc chung:
- Điều trị đặc hiệu: Kết hợp các phương pháp phẫu thuật, đa hóa trị liệu, xạ trị.
- Điều trị hỗ trợ: Chống nhiễm trùng, dinh dưỡng, giảm đau, chống nôn, tâm lý.
3.2. Phẫu thuật:
- Trong một số trường hợp, phẫu thuật ung thư trẻ em là cấp cứu có trì hoãn. Tùy vị trí, kích thước khối u để phẫu thuật nhằm mục đích:
- Sinh thiết để xác định chẩn đoán: sinh thiết mở hoặc nội soi lấy bệnh phẩm u, hạch lân cận, sinh thiết lạnh tức thì trước khi cắt u. Cách lấy bệnh phẩm: sinh thiết qua kim, sinh thiết lạnh, sinh thiết qua mổ nội soi hoặc mổ mở. Khi mổ sinh thiết hoặc cắt u, phẫu thuật viên cần mô tả đầy đủ đại thể khối u, mức độ xâm lấn, di căn của khối u tới hạch hoặc tổ chức, cơ quan lân cận.
- Phẫu thuật cấp cứu: tắc ruột, bí đái, mở khí quản, thủng ruột.
- Phẫu thuật cắt toàn bộ u hoặc cắt bỏ tối đa khối u trước hóa trị liệu. Cắt rộng khối u, cắt bỏ khoang cơ, cắt bỏ toàn bộ cơ quan, lấy tổ chức mỡ quanh u. Tránh làm vỡ khối u làm tăng giai đoạn bệnh.
- Phẫu thuật cắt u sau hóa trị liệu: u nguyên bào thận (tùy quan điểm); u nguyên bào thần kinh giai đoạn III; u nguyên bào gan lớn, không thể cắt được; sarcoma Ewing. Hóa trị trước phẫu thuật giúp cắt u dễ dàng hơn, giảm giai đoạn bệnh vào thời điểm phẫu thuật, giảm di căn vào mạch máu (huyết khối tĩnh mạch chủ dưới), giảm tăng sinh mạch máu quanh u, giảm mủn nát u.
- Phẫu thuật nội soi cắt u: khi kích thước khối u nhỏ.
- Vét hạch khu vực: các loại ung thư có nguồn gốc biểu mô, sarcoma cơ vân, vét hạch rất cần thiết.
- Phẫu thuật tạm thời: giảm triệu chứng, giảm đau cho bệnh nhân ung thư giai đoạn cuối như mở thông dạ dày, làm hậu môn nhân tạo...
- Phẫu thuật tạo hình và phục hồi chức năng: tạo hình vạt da, cắt đoạn xương...
- Đặt buồng tiêm dưới da (port a cath): chỉ định khi bệnh nhân cần hóa trị liệu liều cao, tích cực, kéo dài. Biến chứng: nhiễm trùng huyết, nhiễm trùng tại vị trí đặt, tắc catheter, tụ máu tại vị trí đặt...
- Đánh giá toàn trạng bệnh nhân trước gây mê: tình trạng hô hấp, nguy cơ khối u trung thất chèn ép khí quản, tim mạch và xét nghiệm cơ bản : công thức máu, tiểu cầu, đông máu cơ bản, điện giải đồ.
- Nguyên tắc sinh thiết
- Đường rạch da hợp lý: có thể cắt đường rạch này khi cắt bỏ khối u.
- Không làm tế bào u lan tràn đến khoang kế cận, đến đường dẫn lưu bạch huyết ngoài khu vực khối u. Ví dụ: sinh thiết tinh hoàn qua đường ống bẹn, không xuyên da bìu.
- Chọn phương pháp sinh thiết hợp lý: sinh thiết toàn bộ hạch khi nghi ngờ u lympho.
- Đánh giá giai đoạn bệnh.
3.3. Hóa trị liệu:
- Hầu hết các tế bào u nhạy cảm với hóa chất diệt tế bào u.
- Nguyên lý sử dụng: đa hóa trị liệu, hóa chất bổ trợ, dùng liều tối đa dung nạp được.
- Chỉ dùng hóa trị liệu khi có chẩn đoán ung thư bằng mô bệnh học.
- Chỉ điều trị hóa chất ở những trung tâm có đủ điều kiện chăm sóc hỗ trợ, bác sĩ có kinh nghiệm trong sử dụng, xử trí độc tính thuốc, sự cam kết từ gia đình hoặc bệnh nhân.
- Trước khi bắt đầu hóa trị liệu, cần có phác đồ điều trị cụ thể, đã được chấp nhận về hiệu quả điều trị trước đó, phối hợp được với các chuyên khoa khác như phẫu thuật, xạ trị, hồi sức.
- Tuân thủ nghiêm ngặt phác đồ điều trị. Không giảm liều hoặc hoãn điều trị trừ khi bệnh nhân không đủ điều kiện dùng thuốc.
- Hóa trị liệu liều cao, sau đó ghép tủy hoặc tế bào gốc tạo máu cho các khối u giai đoạn muộn, nguy cơ tái phát cao.
3.4. Xạ trị:
- Cân nhắc lợi ích, độc tính cấp, và lâu dài của xạ trị, hạn chế xạ trị ở trẻ nhỏ.
- Một số bệnh ung thư có chỉ định xạ trị kết hợp hóa trị liệu, phẫu thuật: u cơ vân; u thận giai đoạn III, nhóm nguy cơ cao; u nguyên bào tủy (medulloblastoma)...
- Xạ trị điều biến liều làm giảm các tác dụng trên mô lành.
- Xạ trị đúng thời điểm, liều lượng theo phác đồ đã lựa chọn cho bệnh nhân.
- Điều trị giảm nhẹ: Bệnh nhân giai đoạn cuối, khi các biện pháp giảm đau khác thất bại; tình trạng cấp cứu như khối u chèn ép tủy sống, hội chứng tĩnh mạch chủ trên.
3.5. Điều trị hỗ trợ khác:
- Điều trị các nhiễm khuẩn, sốt giảm bạch cầu hạt: kháng sinh nhóm Cephalosphorin thế hệ 3 hoặc 4, phối hợp với nhóm Aminoglycosis. Nếu có buồng tiêm dưới da, sốt sau 48 giờ dùng kháng sinh trên, cân nhắc dùng thêm Vancomycin. Nếu sốt sau 4 ngày dùng kháng sinh như trên, cân nhắc dùng thêm Amphotericin B tĩnh mạch 0,5-1 mg/kg/ngày. Viêm niêm mạc miệng, viêm ruột, viêm quanh hậu môn: dùng thêm Metronidazol tĩnh mạch 30 mg/kg/ngày, chia 2 lần.
- Sử dụng thuốc kích bạch cầu (GCSF), 5-10 mcg/kg/ngày nếu sốt, giảm bạch cầu hạt ≤ 500/mm3
- Truyền các chế phẩm máu: Truyền khối hồng cầu khi Hb ≤ 80 g/L, tiểu cầu ≤ 20.000/mm3, plasma tươi khi giảm prothrombin, fibrinogen.
- Chống nôn: Ondasetron 6 mg/m2/lần, tiêm tĩnh mạch chậm, 4-6 giờ /lần
- Tâm lý liệu pháp: Nếu trẻ có lo âu, trầm cảm.
- Giảm đau: Đánh giá đau, sử dụng các thuốc giảm đau theo mức độ đau, từ Paracetamol, Efferalgan codein, Morphine tiêm ngắt quãng, truyền liên tục 24 giờ, liều tăng cường; Morphine uống
- Dinh dưỡng: khuyến khích trẻ tự ăn hoặc tăng cường dinh dưỡng qua sonde dạ dày hoặc nuôi dưỡng tĩnh mạch. Trẻ có nguy cơ suy dinh dưỡng, chán ăn trước, trong và sau điều trị.
U NGUYÊN BÀO THẦN KINH
1. ĐẠI CƯƠNG
U nguyên bào thần kinh (u NBTK, Neuroblastoma) là khối u ác tính ngoài sọ não hay gặp nhất ở trẻ em , chiếm hơn 7% tổng số các loại ung thư ở trẻ dưới 15 tuổi với tỷ lệ tử vong cao vào khoảng 15% tổng số trẻ tử vong do bệnh ung thư. Khối u bắt nguồn từ các t ế bào của sừng thần kinh nguyên thủy , các tế bào này bình thường phát triển thành tuyến tủy thượng thận và các hạch thần kinh giao cảm. Tần xuất mắc bệnh u NBTK là 10,5/106 trẻ dưới 15 tuổi một năm . Tuổi trung bình khi chẩn đoán là 19 tháng, 90% trẻ bị bệnh dưới 5 tuổi,1/3 dưới 1 tuổi. Đây là loại ung thư hay gặp nhất trong năm đầu đời. Tỷ lệ mắc bệnh ở trẻ trai cao hơn ở trẻ gái. Nguyên nhângây bệnh cho tới giờ vẫn chưa rõ.
2. LÂM SÀNG, CẬN LÂM SÀNG
2.1. Lâm sàng
U NBTK có thể phát triển từ bất kỳ chỗ nào của hệ thần kinh giao cảm : bụng (65%), ngực, cổ, tiểu khung..với các biểu hiện như chướng bụng , nôn, đau bụng, phù nề bừu hoặc chi dưới do u chèn ép , hội chứng Horner (sụp mi mắt một bên, co đồng tử , giảm tiết mồ hôi), cao huyết áp, dấu hiệu chèn ép tủy sống (đau, mất cảm giác, giảm vận động hoặc liệt các chi , các rối loạn chức năng của bàng quang và ruột ). U NBTK di căn (50%) vào các hạch lympho, tủy xương, xương, gan, da...với các biểu hiện toàn thân như sốt, mệt mỏi, sụt cân, đau xương, thiếu máu, xuất huyết, nhiễm trùng, lồi mắt kèm theo xuất huyết quanh hốc mắt, u phần mềm vùng đầu. Gan to là triệu chứng nổi bật củ a một số thể di căn ở trẻ nhỏ dưới 1 tuổi (hội chứng Pepper) có thể dẫn đến suy hô hấp. Các biểu hiện cận ung thư có thể gặp như hội chứng rung giật mắt -co giật chi -thất điều (opsoclonus-myoclonus-ataxia, OMA), tiêu chảy xuất tiết (do khối u tiết ra VIP -vasoactiv intestinal polypeptid), tăng can xi máu.
2.2. Cận lâm sàng
- Chẩn đoán hình ảnh (siêu âm, chụp CT, MRI) nhằm xác định u tiên phát , đánh giá khả năng phẫu thuật cắ t bỏ u (dự a trên các yếu tố nguy cơ xác định bằng chẩn đoán hình ảnh ), tìm di căn xa (gan, hạch xa), và là công cụtheo dõi , đánh giá tiến triển bệnh trong quá trình điều trị. Các di căn xương được xác định dự a trên X quang xương, SPECT với Technetium Tc -99, SPECT với MIBG sử dụng I123 hoặ c I131, chụp PET scan với fluorine-18 fluorodeoxyglucose.
- Chuyển hóa catecholamine : những kỹ thuật nhạy cảm có thể tìm thấy sự tăng chuyển hóa củ a catecholamines trong nước tiểu (VMA, HVA) từ 90-95% ở các bệnh nhân có u NBTK.
- Xét nghiệm tủy xương : nhằm phát hiện các di căn vào tủy xương với độnhạy là 1/102 trên kính hiển vi thường, 1/105 đến 1/106 khi sử dụng phương pháp hóa mô miễn dịch vói kháng thể đơn dòng disialoganglioside GD2.
- Chẩn đoán mô bệnh họ c : U NBTK thuộc nhóm các khối u ác tính “tế bào tròn, nhỏ, màu xanh”, dự a trên mức độtrưởng thành và biệt hóa tế bào người ta phân loại mô bệnh họ c u NBTK th ành ba loại : u NBTK, u hạch NBTK và u hạch thần kinh. U NBTK sẽ bắt màu với các kháng thể đơn dòng như synaptophysin, NSE trên kỹ thuật nhuộm hóa mô miễn dịch . Hệ thống phân loại mô bệnh họ c u NBTK quốc tế dự a trên tuổi , mô đệm Schwann, mức độ biệt hóa tế bào, chỉ số gián phân-phân hủy nhân MKI phân loại các khối u thành mô bệnh học tiên lượng thuận lợi và không thuận lợi.
- Xét nghiệm di truyền : Các biến đổi di truyền hay gặp và được sử dụng như các yếu tố tiên lượng quan trọ ng trong việ c xác định chiến lược điều trị trong u NBTK là khuếch đại gen tiền ung thư MYCN , chỉ số ADN, thêm đoạn 17q (17q+), mất đoạn 1p (1p-), mất đoạn 11q (11q-).
3. HƯỚNG DẪN CHẨN ĐOÁN
- Bệnh sử: Các triệu chứng đau , sụt cân, tiêu chảy, cao huyết áp , giảmvận động, rối loạn tiểu tiện và thời gian xuất hiện.
- Lâm sàng: khám lâm sàng toàn diện, huyết áp, chú ý các tổn thương da, tìm các dấu hiệu rung giật mắt-co giật chi, gan to, khối u và các di căn hạch (cổ, nách, bẹn), các dấu hiệu chèn ép tủy sống, các dấu hiệu đe dọa chức năng sống.
- Cận lâm sàng:
- Xét nghiệm huyết học và sinh hóa : tổng phân tích tế bào máu ngoại vi; đông má u toàn bộ ; chức năng thận và gan (Na, K, Ca, Mg, ure, creatinine, đường máu, bilirubin, transaminases); LDH và ferritin máu; VMA và HVA niệu (μmol/mmol creatinine).
- Chẩn đoán hình ảnh : chụp X quang tim phổi ; siêu âm tìm khối u tiên phát (cơ sở theo dõi về sau); chụp cắt lớp vi tính hoặc MRI u tiên phát kèm theo tính thể tích u (D1xD2xD3x0,52), SPECT với Technetium, chụp nhấp nháy đồ với MIBG (I123), chụp X quang xương khi có dấu hiệu tổn thương trên lâm sàng hoặ c SPECT xương dương tính (nếu tổn thương sọ chụ p cắt lớp sọ não).
- Tủy xương: chọc hút tủy xương 2 vị trí + sinh thiết tủy xương 2 vị trí, hoặc chọ c hút tủy xương 4 vị trí.
- Chức năng các cơ quan : siêu âm tim đánh giá c hức năng thất trái trước khi điều trị Anthracycline , đo thính lự c cho các bệnh nhân điều trị Carboplatine hoặc Cisplatin.
- Mô bệnh họ c và di truyền : tất cả các bệnh nhân đều cần được sinh thiết u tiên phát kể cả trong trường hợp có di căn để làm chẩn đoán mô bệnh họ c có/hoặc không có di truyền . Có thể thực hiện sinh thiết mở hoặc sinh thiết có nòng dưới hướng dẫn siêu âm với điều kiện cung cấp đủ mẫu cho xét nghiệm mô bệnh họ c và di truyền. Đối với các bệnh nhângiai đoạn IVS có thể thự c hiện sinh thiết gan hoặc các tổn thương da khi mà sinh thiết u tiên phát có thể gây nguy hiểm. Xét nghiệm mô bệnh học theo phân loại INPC. Xét nghiệm di truyền (tùy theo từng trung tâ m) bao gồm tỷ lệ phần trăm tế bào u trong mẫu , chỉ số ADN, MYCN, 1p-, 11q-.
- Chẩn đoán xác định.
Tiêu chuẩn chẩn đoán:
- Chẩn đoán mô bệnh họ c trên bệnh phẩm u có /hoặc không có hóa mô miễn dịch, hoặ c
- Tăng nồng độcác chất chuyển hóa catecholamines trong nước tiểu, hoặ c
- Chọc hút hay sinh thiết tủy xương xác định có các tế bào u di căn kèm theo sự tăng nồng độcủ a các chất chuyển hóa catecholamines trong nước tiểu
- Phân loại:
Phân loại giai đoạn quốc tế INSS
| Giai đoạn I |
Khối u khu trú cắt bỏ hoàn toàn trên đại thể, có hoặc không còn sót lại vi thể; hạch cùng phía với khối u còn sót lại vi thể âm tính (hạch dính vào và được cắt bỏ cùng khối u có thể dương tính). |
| Giai đoạn IIA |
Khối u khu trú cắt bỏ không hoàn toàn trên đại thể, hạch cùng phía không dính vào khối u âm tính . |
| Giai đoạn IIB |
Khối u khu trú cắt bỏ hoàn toàn hay không hoàn toàn, hạch cùng phía không dính vào u dương tính. Hạch bên đối diện phải âm tính. |
| Giai đoạn III |
Khối u không thể cắt bỏ xâm lấn vượt qua đường giữa, có/không có xâm lấn hạch khu vực; hoặc khối u 1 bên có xâm lấn hạch bên đối diện; hoặc khối u ở giữa xâm lấn cả 2 bên không thể cắt bỏ hoặc có hạch xâm lấn 2 bên. |
| Giai đoạn IV |
Khối u tiên phát bất kỳ kèm theo di căn vào hạch xa, xương, tuỷ xương, gan và các cơ quan khác (trừ định nghĩa 4S). |
| Giai đoạn IV S |
Khối u tiên phát khu trú (giai đoạn 1, 2A hoặc 2B) kèm theo di căn vào gan, da và/ hoặc tuỷ xương trẻ < 1 tuổi. |
Hệ thống phân loại giai đoạn quốc tế INRG
| Giai đoạn | Mô tả |
| L1 | Khối u khu trú không xâm lấn các cơ quan sống còn (theo định nghĩa các yếu tố nguy cơ xác định bằng chẩn đoán hình ảnh) và giới hạn trong một khoang của cơ thể |
| L2 | Khối u lan tỏ a khu vự c với biểu hiện m ột hay nhiều yếu tố nguy cơ xác định bằng chẩn đoán hình ảnh |
| M | Di căn xa (trừ giai đoạn Ms) |
| Ms |
Di căn ở trẻ dưới 18 tháng, biểu hiện ở da , gan, và/hoặ c tủy xương (<10%) |
Các yếu tố nguy cơ xác định bằng chẩn đoán hình ảnh Image Defined Risk Factors - IDRF
- Khối u nằm ở hai khoang củ a cơ thể : cổ-ngự c, ngự c-bụng, bụng-tiểu khung.
- Vùng cổ: khối u bao quanh động mạch cảnh và /hoặc động mạch đốt sống và/hoặc tĩnh mạch cảnh trong; khối u xâm lấn xương nền sọ ; khối u chèn ép khí quản.
- Vùng giáp ranh cổ -ngực: khối u bao quanh đám rối thần kinh cánh tay ; khối u bao quanh mạch máu dưới xương đòn và /hoặc động mạch đốt sống và / hoặc động mạch cảnh; khối u chèn ép khí quản.
- Vùng ngực: khối u bao quanh động mạch chủ và /hoặ c các nhánh chính ; khối u chèn ép khí quản và /hoặc phế quản chính; khối u trung thất dưới xâm lấn chỗ nối xương sườn và đốt sống ngự c T9 đến T12.
- Ngực-bụng: khối u bao quanh động mạch chủ và/hoặc tĩnh mạch chủ.
- Bụng/tiểu khung: khối u xâm lấn tĩnh mạch cử a gan và /hoặ c dây chằng gan-tá tràng; khối u bao quanh các nhánh củ a động mạch tràng trên và rễ tràng trên; khối u bao quanh chỗ xuất p hát của động mạch thân tạng ; khối u xâm lấn vào một hoặc hai rốn thận ; khối u bao quanh động mạch chủ và /hoặc tĩnh mạch chủ; khối u bao quanh các mạch máu chậu ; khối u vùng tiểu khung vượ t quá gai hông.
- Khối u xâm lấn hơn 1/3 ống sống trên mặt phẳng axial và /hoặ c khoang màng não quanh tủy sống không nhìn thấy và /hoặc tín hiệu tủy sống bất thường. Khối u xâm lấn các cơ quan hoặ c cấu trúc xung quanh : màng ngoài tim , cơ hoành, thận, gan, khối tá-tụy và mạc treo.
Các dấu hiệu đe dọa chức năng sống (Life Threatening Symptoms-LTS)
- Chỉ định điều trị hóa chất khi có một trong những triệu chứng dưới đây.
- U NBTK trong ống sống . Các bệnh nhân có dấu hiệu chèn ép tủy sống hoặc khi khối u xâm lấn hơn 1/3 ống sống trên mặt phẳng axial và /hoặ c khoang màng não quanh tủy sống không nhìn thấy và/hoặc tín hiệu tủy sống bất thường.
- Biểu hiện toàn thân:
- Tiêu hóa : Nôn nhiều cần hỗ trợnuôi dưỡng bằng sonde dạ dày hoặc đường tĩnh mạch; sụt cân >10%. (Chú ý các bệnh nhân tiêu chảy do VIP không đáp ứng với hóa chất và có chỉ định mổ ngay).
- Hô hấp: Suy hô hấp khi không có bằng chứng nhiễm trùng, nhịp thở >60 lần/phút, thở oxy, hô hấp hỗ trợ .
- Tim mạch: Cao huyết áp, hội chứng chèn ép tĩnh mạch chủ (TMC) trên có/hoặc không có phù chi dưới.
- Thận: Tổn thương chức năng thận creatinin > 2N, thiểu niệu <2mls/kg/ngày, ứ nước đài bể thận-niệu quản.
- Gan: Rối loạn chức năng gan > 2N, đông máu nội mạch lan tỏ a, tiểu cầu < 50.000/ml.
- Rối loạn chức năng bàng quang, ruột do khối u chèn ép.
- Khối u rất lớn có nguy cơ vỡ hoặ c tiến triển nhanh có nguy cơ phát triển các biểu hiện toàn thân.
4. HƯỚNG DẪN ĐIỀU TRỊ
- Nguyên tắc điều trị: hóa trị liệu, phẫu thuật, xạ trị, điều trị bệnh tồn dư tối thiểu. Dựa trên phân loại nhóm nguy cơ : nhóm nguy cơ không cao (rất thấp, thấp, trung bình) và nhóm nguy cơ cao.
* Nhóm nguy cơ không cao : điều trị liều tối thiểu để giảm bớt các tác dụng, theo dõi sát lâm sàng và hình ảnh để phát hiện các biểu hiện tiến triển củ a bệnh và can thiệp kịp thời , đánh giá đáp ứng điều trị để quyết định điều trị tiếp (hóa chất, phẫu thuật).
Nhóm nguy cơ rất thấp
| Đặc điểm |
L1 MYCN- |
Ms≤ 12 th, MYCN- No 1p- 11q-, LTS- |
| Điều trị | Phẫu thuật đơn thuần |
Theo dõi 4-6 tuần/lần, điều trị khi có biểu hiện bệnh tiến triển |
Nhóm nguy cơ thấp
| Đặc điểm |
L2 ≤ 18 th MYCN- no1p- 11q- LTS- |
L2 ≤ 18 th MYCN- no1p- 11q- LTS+ |
L2 ≤ 18 th MYCN- 1p- 11q- ±LTS |
Ms≤ 12 th MYCN- no1p-11q- LTS+ |
Ms≤ 12 th MYCN- 1p-or11q- ±LTS |
| Điều trị |
COx2-4 ±VP- Carbox2 ±phẫu |
VP- Carbox2 ±CADOx2 |
VP- Carbox2-4 ±CADOx2 |
VP- Carbox2 ±CADOx2 |
VP- Carbox2 ±CADOx2 ±phẫu thuật |
Nhóm nguy cơ trung bình
| Đặc điểm |
L2> 18 th MYCN- MBH thuận lợi |
L2> 18 th MYCN- MBH không thuận lợi |
L1 MYCN+ |
M≤ 12 th MYCN- |
| Điều trị |
VP-Carbox2- |
VP-Carbox2 CADOx2 VP-Carbox1 CADOx1 hoặc CADOx2 ±phẫu thuật + xạ trị 21Gy +6x13cis-RA |
VP-Carbox2 CADOx2 VP-Carbox1 CADOx1 hoặc CADOx2 ±phẫu thuật + xạ trị 21Gy +6x13cis-RA |
VP-Carbox2-4 ±CADOx2-4 ±phẫu thuật |
- Xét nghiệm di truyền: trong trường hợp không làm được 1p-, 11q- điều trị theo nhóm có kết quả âm tính vì các nghiên cứu cho thấy chỉ có 10% bệnh nhân L2 ≤ 18 th và 20% bệnh nhân Ms ≤ 12 th có mất đoạn 1p và 11q.
- Liều hóa chất: Liều hoá chất được tính theo mg/kg nếu trẻ <1 tuổi hoặc 10 ≤kg. Nếu trẻ <5kg liều hóa chất giảm thêm 33%.
- Các đợt hóa trị liệu chỉ được bắt đầu khi bạch cầu (BC) trung tính >1000/ml và tiểu cầu TC> 100000/ml.
- CO: Vincristine N1 1,5 mg/m2 hoặc 0,05mg/kg tiêm tĩnh mạch chậm
- Cyclophosphamide N1 -> N5 150 mg/m2 hoặc 5mg/kg pha với Glucose 5% hoặc NaCl 9‰ (5ml/kg) truyền tĩnh mạch chậm 1h.
- Khoảng cách giữa mỗi đợt CO là 14 ngày.
- VP-Carbo: Etoposide N1 -> N3 150mg/m2 hoặc 5mg/kg pha với NaCl 9‰ (12,5ml/kg) truyền tĩnh mạch chậm 2h.
- Carboplatin N1 -> N3 200mg/m2 hoặ c 6,6mg/kg pha với Glucose 5%(5ml/kg) truyền tĩnh mạch chậm 1h.
- Khoảng cách giữa mỗi đợt VP-Carbo là 21 ngày.
- CADO: Vincristine N1, N5 1,5 mg/m2 hoặc 0,05mg/kg tiêm tĩnh mạch chậm.
- Cyclophosphamide N1 -> N5 300mg/m2 hoặc 10mg/kg pha với Glucose 5% hoặc NaCl 9‰ (5ml/kg) truyền tĩnh mạch chậm 1h.
- Doxorubicine N4, N5 30mg/m2 hoặc 1mg/kg pha với Glucose 5% hoặc NaCl 9‰ (5ml/kg) truyền tĩnh mạch chậm 6h.
- Khoảng cách giữa mỗi đợt CADO là 21 ngày.
- Điều trị bệnh nhân có hội chứng chèn ép tủy sống : Dexamethasone 0,5mg/kg tĩnh mạch chậm , tiếp theo 0,2mg/kg/ngày chia 3 lần tiêm tĩnh mạch chậm. Nếu triệu chứng thần kinh tiến triển rất nhanh thảo luận với phẫu thuật viên thần kinh mở cung đốt sống . Hóa chất cấp cứu VP -Carbo x2 (sinh thiết có thể tiến hành sau). Không cần thiết mổ cắt u tồn dư trong ống sống sau hóa chất.
- Đánh giá đáp ứng: sau mỗi 2 đợ t hóa chất đánh giá đáp ứng dự a trên xét nghiệm chẩn đoán hình ảnh (siêu âm/chụp cắt lóp ) để quyết định điều trị tiếp (tiếp tụ c/chuyển phác đồ, ngừng điều trị hoặ c phẫu thuật cắt u).
- Phẫu thuật: các yếu tố nguy cơ phẫu thuật được xem xét dựa trên các yếu tố nguy cơ xác định bằng chẩn đoán hình ảnh (IRDF). Mục đích của phẫu thuật là cố gắng cắt u triệt để và tránh để lại các biến chứng . Trong một số các trường hợp bệnh nhân có tiên lượng tốt mặ c dù khối u không thể cắt bỏ hoàn toàn cần tránh những di chứng không cần thiết do phẫu thuật.
- Xạ trị liệu : liều 21Gy chia làm 14 liều, 1,5Gy/liều. Bắt đầu sau khi kết thúc hóa chất hoặ c sau phẫu thuật , thông thường 21 ngày sau lần điều trị hóa chất cuối.
- Điều trị biệt hóa tế bào 13-Cis-retinoic acid (13-Cis-RA):160mg/ m2/ngày (5,33mg/kg/ngày nếu <12kg) uống chia làm 2 lần trong 14 ngày/28 ngày, 6 đợt.
- Nếu bệnh nhân được tia xạ điều trị biệt hóa tế bào sẽ được bắt đầu 2 tuần sau khi kết thúc tia xạ , vói điều kiện BC trung tính >500/ml, GOT và GPT<5N (N=giá trị bình thường).
- Theo dõi sau kết thúc điều trị : Lâm sàng (chiều cao, cân nặng), siêu âm, VMA-HVA niệu, chức năng thận, gan, tim, thính lực.
* Nhóm nguy cơ cao : chiến lược điều trị phụthuộc vào phương tiện , khả năng của mỗi trung tâm và đáp ứng của bệnh nhân.
-Đặc điểm bệnh nhân: M> 12 th, giai đoạn INSS ≥ 2 và MYCN +
- Điều trị:
COJECx4
↓
Đánh giá đáp ứng(u tiên phát, di căn)
- Bệnh tiến triển → điều trị giảm nhẹ Carboplatin 1 lần/4 tuần
- Có đáp ứng → COJECx4
↓
Đánh giá (khả năng phẫu thuật u tiên phát, di căn)
- Không mổ được → ± xạ trị ± Carbo 1 lần/4 tuần
- Phẫu thuật được → hóa trị liệu củng cố + xạ trị + 6 x 13 cis-RA
- Hóa trị liệu củng cố: Ifo/Doxo x 3 xen kẽCarbo/VP x 3
COJEC: A B C B ↓ A B C B
Đánh giá
- Liều hóa chất:
- Liều hoá chất được tính theo mg/kg nếu trẻ <1 tuổi hoặc 12 ≤kg. Nếu trẻ <5kg liều hóa chất giảm thêm 33%.
- Các đợt hóa trị liệu chỉ được bắt đầu khi BC trung tính >1000/ml và TC> 100000/ml và cách nhau 21 ngày.
- A= Vincristine-Carboplatin-Etoposide
- Vincristine N1 1,5 mg/m2 hoặc 0,05mg/kg tiêm tĩnh mạch chậm (liều tối đa 2mg).
- Carboplatin N1 750mg/m2 hoặc 25mg/kg pha với Glucose 5% (<250 mg Carboplatin-50ml Glucose 5%, 250-500 mg Carboplatin -100ml, > 500 mg Carboplatin-250ml) truyền tĩnh mạch 1h.
- Etoposide N1, N2 175mg/m2 hoặc 5,833mg/kg pha với NaCl 9‰ (<40 mg Etoposide-100ml NaCl 9‰, 40-50mg Etoposide- 150 ml, 50-100 mg Etoposide- 250 ml, 100-200mg Etoposide- 500 ml, 200-300 mg Etoposide- 750ml, >300mg Etoposide-1000ml) truyền tĩnh mạch 4h.
- B = Vincristine-Cisplatin
+ Vincristine N11,5 mg/m2 hoặc 0,05mg/kg tiêm tĩnh mạch chậm (liều tối đa 2mg)
+ Cisplatin N1 80mg/m2 hoặc 2,666mg/kg
- 0h: Dịch truyền trước Cisplatin 200ml/ m2/h trong 3h NaCl 9‰ cùng với 10 mmol/l KCl.
- 0h : Manitol 20% truyền tĩnh mạch chậm 40ml/ m2
- 2,5h : Manitol 20% truyền tĩnh mạch chậm 40ml/ m2
- 3h : Cisplatin truyền tĩnh mạch trong 24h, pha với NaCl 9‰ (<50 mg Cisplatin pha với 100ml NaCl 9‰, 50-100 mg Cisplatin-150ml, >100mg Cisplatin- 200ml).
- Dịch thải song song với Cisplatin : 1,5l/m2/24h NaCl 9‰, 1,5l/m2/24h Glucose 5%, 30 mmol/m2/24h KCl, 2,5mmol/m2/24h Can xi gluconat, 10mmol/m2/24h MgSO4.
- 9h: Manitol 20% tiêm tĩnh mạch chậm 40ml/ m2 nếu nước tiểu <400ml/m/6h, lặp lại khi cần.
- 27h: Dịch thải sau Cisplatin 1,5l/m2/24h NaCl 9‰, 1,5l/m2/24h Glucose 5%, 60 mmol/m2/24h KCl, 2,5mmol/m2/24h Can xi gluconat, 10mmol/m2/24h MgSO4.
- 51h: Kết thúc
- C = Vincristine-Etoposide-Cyclophosphamide
- Vincristine N1 1,5 mg/m2 hoặc 0,05mg/kg tiêm tĩnh mạch chậm (liều tối đa 2mg).
- Etoposide N1, N2 175mg/m2 hoặc 5,833mg/kg pha với NaCl 9‰ (<40mg Etoposide-100ml NaCl 9‰, 40-50mg Etoposide- 150 ml, 50-100 mg Etoposide- 250 ml, 100-200mg Etoposide- 500 ml, 200-300 mg Etoposide- 750ml, >300mg Etoposide-1000ml) truyền tĩnh mạch 4h.
- Cyclophosphamide N1, N2 1050mg/m2 hoặc 35mg/kg
- Mesna 200mg/ m2 tiêm tĩnh mạch chậm trước Cyclophosphamide
- Cyclophosphamide tiêm tĩnh mạch chậm , dịch thải trong 24 h 1,2g/ m2/24h Mesna, 1,5l/m2/24h NaCl 9‰, 1,5l /m2/24h Glucose 5%, 60 mmol/m2/24h KCl.
- Hóa trị liệu giảm nhẹ : Carboplatin 560mg/ m2 1 lần/4 tuần pha với Glucose 5% truyền tĩnh mạch 1h.
- Hóa trị liệu củng cố : Xen kẽIfo /Doxo và VP-Carbo. Các đợt hóa trị liệu chỉ được bắt đầu khi BC trung tính >1000/ml và TC> 100000/ml và cách nhau 21 ngày.
+ Ifosfamide/Doxorubicin
- Ifosfamide N1 -> N4 2g/m2 hoặc 66,667 mg/kg pha với Glucose 5% truyền trong 3h. Mesna 600mg/ m2 tiêm tĩnh mạch chậm trước Ifosfamide . Dịch thải trong 24h bao gồm 2,4g/m2/24h Mesna, 1,5l/m2/24h NaCl 9‰, 1,5l/m2/24h Glucose 5%, 60 mmol/m2/24h KCl.
- Doxorubicine N1, N2 30mg/m2 hoặc 1mg/kg pha với Glucose 5% hoặc NaCl 9‰ (5ml/kg) truyền tĩnh mạch chậm 6h.
+ VP-Carbo
- Etoposide N1 -> N3 150mg/m2 hoặc 5mg/kg pha với NaCl 9‰ (12,5ml/kg) truyền tĩnh mạch chậm 2h.
- Carboplatin N1 -> N3 200mg/m2 hoặc 6,6mg/kg pha với Glucose 5% (5ml/kg) truyền tĩnh mạch chậm 1h.
- Khoảng cách giữa mỗi đợt VP-Carbo là 21 ngày.
+ Đánh giá đáp ứng: xét nghiệm chẩn đoán hình ảnh (siêu âm/chụp cắt lớp) đối với u tiên phát và các di căngan , hạch xa...; tủy đồ hai bên khi có di căn tủy, SPECT với Tc99, VMA và HVA niệu.
- Phẫu thuật: Phẫu thuật cắt u sẽ được tiến hành sau 8 đợ t COJEC nếu các kết quả cho thấy có thể cắt u triệt để với biến chứng tối thiểu.
- Xạ trị liệu : Liều 21Gy chia làm 14 liều, 1,5Gy/liều. Bắt đầu sau khi kết thúc hóa chất hoặc sau phẫu thuật , thông thường 21 ngày sau lần điều trị hóa chất cuối.
-Điều trị biệt hóa tế bào 13-Cis-retinoic acid (13-Cis-RA):160mg/ m2/ngày (5,33mg/kg/ngày nếu <12kg) uống chia làm 2 lần trong 14 ngày/28 ngày, 6 đợt. Nếu bệnh nhân được tia xạ điều trị biệt hóa tế bào sẽ được bắt đầu 2 tuần sau khi kết thúc tia xạ , vói điều kiện BC trung tính >500/ml, GOT và GPT<5N (N=giá trị bình thường).
-Theo dõi sau kết thúc điều trị : lâm sàng (chiều cao, cân nặng), siêu âm, VMA-HVA niệu, chức năng thận, gan, tim, thính lực.
SỐT GIẢM BẠCH CẦU HẠT
Trẻ em bị các bệnh ung thư được điều trị bằng các chế độtăng cường (hoá trị liệu liều cao, tia xạ, ghép tuỷ xương) thường bị suy giảm miễn dịch và dễ mắc các bệnh nhiễm trùng. Nhiễm trùng là nguyên nhângây tử vong hàng đầu ở trẻ em bị ung thư. Sốt giảm bạch cầu hạt là một cấp cứu. Việc áp dụng ngay tức thì liệu pháp kháng sinh kinh nghiệm cho bệnh nhân sốt giảm bạch cầu hạt đã giảm tỷ lệ tử vong do nhiễm khuẩn Gram âm từ 80% xuống còn 10%. Vì vậy việc đánh giá và điều trị kịp thời bệnh nhi ung thư có sốt là vô cùng quan trọng.
1.TIÊU CHUẨN CHẨN ĐOÁN
- Sốt: to (cặp ở miệng ) ≥ 38,50C hoặc 380C kéo dài trên 1giờ hoặc 2 lần cách nhau ít nhất 12 giờ và
- Giảm bạch cầu hạt: BC hạt < 500/mm3 hoặc < 1000/mm3 nhưng dự đoán sẽ giảm tiếp trong 2 ngày tới < 500/mm3
- Giảm bạch cầu hạt nặng: BC hạt < 100/mm3
2. CÁC TÁC NHÂN GÂY NHIỄM TRÙNG THƯỜNG GẶP NHẤT Ở TRẺ EM UNG THƯ
- Vi khuẩn Gram dương:
- Staphylococci ( S. aeruginosa, S.epidermidis)
- Streptococci (α- hemolytic; nhóm D)
- Corynebacterium
- Listeria
- Clostridium difficile
- Vi khuẩn Gram âm
- Enterobacteriaciae (E. Coli,
- Klebsiella, Enterobacter, Citrobacter)
- Pseudomonads (kháng đa KS)
- Anaerobes (Bacteroides)
- Nấm
- Candidas
- Aspergillus
- Phycomycete
- Crytococcus
- Virus
- Herpes simplex
- Varricella Zoster
- Cytomegalovirus
- Epstein – Barr
- Respiratory syncytial
- Adenovirus
- Influenza
- Rotavius
- Nguyên nhân khác
- Pneumocystis carinii
- Toxoplasma gondii
- Crytosporidia
3. YẾU TỐ NGUY CƠ
- Bệnh ác tính: U lympho, bạch cầu cấp...
- Hóa trị liệu.
- Steroid.
- Phẫu thuật.
- Dụng cụnội mạch, sonde tiểu.
4. LÂM SÀNG
Hỏi bệnh sử và khám lâm sàng tỉ mỉ, đặc biệt chú ý tới những vị trí hay bị nhiễm trùng ở bệnh nhân sốt giảm bạch cầu hạt.
- Các dấu hiệu sinh tồn
- Da, đầu vào và đường đi của catheter trung tâm
- Khó thở và các biểu hiện suy hô hấp
- Niêm mạc miệng và vùng quanh miệng
- Vùng quanh hậu môn: viêm hoặc nứt kẽ.
- Khám bụng, phản ứng thành bụng.
5. CẬN LÂM SÀNG
Với bệnh nhân sốt giảm bạch cầu hạt, một viêm nhiễm nhẹ, kín đáo cũng có thể là nguồn gốc nhiễm trùng vì vậy cần phải được cấy tìm vi khuẩn. 10-30% bệnh nhân sốt giảm bạch cầu hạt có kết quả cấy vi khuẩn dương tính.
- Công thức máu, đông máu toàn bộ
- Cấy máu 2 mẫu: Catheter trung tâm (buồng tiêm dưới da hoặc Hickman) và 1 mẫu máu ngoại vi hoặc cấy máu ngoại vi 2 mẫu ở 2 vị trí khác nhau, hoặc 1 vị trí và cách nhau > 20 phút.
- Cấy nước tiểu và tổng phân tích nước tiểu
- X quang tim phổi,
- Các xét nghiệm chẩn đoán khác phụthuộc vào biểu hiện lâm sàng:
- Soi, cấy đờm tìm vi khuẩn, lao; soi tươi, PCR dịch rửa phế quản chẩn đoán Pneumocystis carini .
- CT lồng ngực.
- Cấy mủ vết thương
- Soi tươi, cấy phân nếu ỉa chảy.
- Siêu âm, chụp X quang, CT bụng nếu nghi ngờ viêm phúc mạc, viêm ruột thừa, viêm hồi manh tràng...
- Các xét nghiệm sinh hoá: CRP, điệngiải đồ, Ca, urê, creatinin, mengan
6. ĐIỀU TRỊ
a. Liệu pháp kháng sinh phổ rộng theo kinh nghiệm càng sớm càng tốt
- Liệu pháp KS kinh nghiệm: Một KS nhóm β- lactam có tác dụng với trực khuẩn mủ xanh đơn thuần hoặc kết hợp aminoglycoside (tobramycin, amikacin).
- Khi chọn liệu pháp kinh nghiệm cần cân nhắc loại vi khuẩn thường gặp, mô hình kháng KS ở địa phương, tiền sử dị ứng thuốc...Lựa chọn ban đầu có thể là:
- Piperacillin- tazobactam hoặc
- Cefoperazon, ceftazidime, cefepim hoặc
- Carbapenem (imipenem-cilastatin hoặc meropenem): nếu sốt cao liên tục, rét run, giảm BC hạt nặng.
- Liệu pháp kháng sinh ban đầu có thể điều chỉnh như sau
| Điều trị | |
| Cấy máu dương tính | Kháng sinh theo kháng sinh đồ |
| Methicillin-resistant S. aureus | Cân nhắc kết hợp Vancomycin, linezolid hoặc daptomycin. |
| Enterococus kháng vancomycin | Cân nhắc kết hợp linezolid hoặc daptomycin. |
|
VK Gr(-) tiết β- lactamase phổ rộng |
Cân nhắc dùng carbapenem |
| VK tiết carbapenemase | Cân nhắc dùng polymycin – colistin hoặc tigecycline |
| Nhiễm khuẩn Catheter, đa hoá trị liệu tích cực gây tổn thương niêm mạc miệng nặng, nhiễm trùng da và mô mềm, viêm phổi hoặc huyết động không ổn định. | Vancomycin, ngừng vancomycin nếu cấy máu âm tính với vi khuẩn Gr(+) |
| Viêm niêm mạc miệng nặng, nứt kẽ hậu môn hoặc có dấu hiệu nặng ở bụng (phản ứng thành bụng...) | Metronidazol điều trị vi khuẩn kỵ khí |
|
Viêm phổi lan toả |
Trimethoprim/Sulfamethoxazol và azithromycin |
| Tổn thương hình tròn ở phổi hoặc thâm nhiễm phổi mới |
Kết hợp amphotericin B |
| Không đỡ sốt sau 2 – 3 ngày |
Cân nhắc đổi kháng sinh ví dụ cefoperazon thành cefepim hoặc carbapenem. |
| Nếu sốt dai dẳng 4 – 7 ngày hoặc tái phát |
Bắt đầu kháng sinh chống nấm amphotericin B
|
- Bệnh nhân dị ứng với penicillin nên được điều tri kết hợp ciprofloxacin và clindamycin hoặc aztreonam và vancomycin (tránh β-lactam và carbapenem).
b. Điều trị sốt không rõ nguyên nhân
- Nhiều bệnh nhân sốt giảm bạch cầu hạt không xác định được nguyên nhân sốt. Trong số này có một tỷ lệ đáng kể có nhiễm trùng sâu kín.
- Sốt không rõ nguyên nhân được chia làm 2 nhóm:
- Nguy cơ thấp: bạch cầu hạt hồi phục trong vòng 1 tuần điều trị kháng sinh → ngừng kháng sinh khi bạch cầu hạt đạt 500/mm3 trong 2 ngày liên tiếp.
- Nguy cơ cao: Giảm bạch cầu hạt kéo dài hơn 1 tuần và không có bằng chứng hồi phục tuỷ xương → điều trị một đợt kháng sinh 14 ngày và ngừng nếu hết sốt, nếu sốt lại → tiếp tục điều trị kháng sinh và kết hợp thuốc chống nấm.
c. Liệu pháp chống nấm theo kinh nghiệm
- Bệnh nhângiảm bạch cầu hạt sốt dai dẳng sau 4 – 7 ngày điều trị bằng kháng sinh phổ rộng nên được điều trị bằng liệu pháp chống nấm toàn thân.
- Fluconazole uống hoặc tiêm TM được lựa chọn theo kinh nghiệm với những bệnh nhângiảm bạch cầu hạt, sốt dai dẳng.
- Amphotericin B được chỉ định với bệnh nhân có dấu hiệu nghi ngờnhiễm nấm cao hoặc cấy máu dương tính với nấm.
- Khi sử dụng amphotericin B cần theo dõi BUN, creatinin, điệngiải đồ hàng ngày vì Amphotericin B gây độc với thận và làm giảm Na+ và K+ máu nặng. Nếu creatinin tăng 1,5 – 2 lần so với bình thường, có thể phải ngừng thuốc cho tới khi creatiningiảm và chế phẩm amphotericin B tan trong mỡ được chỉ định để giảm độc tính với thận.
d. Điều trị kết hợp
- Với bệnh nhân nhiễm khuẩn hoặc sốt giảm BC hạt nặng: G – CSF 5-10g/kg/ngày (không chỉ định cho người bệnh bạch cầu cấp đang điều trị giai đoạn tấn công).
- Truyền máu và các chế phẩm nếu thiếu máu (Hb < 80 g/L), xuất huyết, TC < 20.000/mm3 hoặc rối loạn yếu tố đông máu.
- Viêm loét niêm mạc miệng:
- Súc, lau miệng bằng Natriclorua 9‰, dd Natribicacbonate 14‰, chlorhexidine 0,2%. Nếu viêm loét nặng nên súc miệng bằng ôxy già pha loãng 1/8 với nước sạch hoặc Natriclorua 9‰.
- Thuốc chống nấm: nystatin hoặc daktarin dạng bột hoặc kem bôi miệng.
- Viêm loét nặng kèm các nốt phỏng coi như sự hoạt hóa HSV: acyclovir.
- Giảm đau tại chỗ: cepacaine súc miệng, bôi xylocaingel trước khi ăn.
- Giảm đau toàn thân (panadol, codeine hoặc morphine) được chỉ định theo mức độ đau.
- Liều một số thuốc kháng sinh
- Cefoperazon 100 mg/kg/ngày TMC, chia 2 lần
- Ceftazidime 100 mg/kg/ngày TMC, chia 2 lần
- Cefepim 100 mg/kg/ngày TMC, chia 2 lần
- Tobramycin 6 – 7,5mg/kg/ngày TM trong 30 phút, 1 lần
- Amikacin 15mg/kg/ngày TM trong 30 phút, 1 lần
- Vancomycin 10mg/kg x 4 lần/ngày cách 6 giờ TM trong 30-60 phút
- Imipenem/cilastatin 15mg/kg x 4 lần/ngày cách 6 giờ TM trong 30 phút
- Meropenem 20 mg/kg x 3 lần/ngày cách 8 giờ TMC
- Metronidazol 7,5mg/kg x 3 lần/ngày cách 8 giờ TM
- Fluconazole 6 – 12mg/kg/ngày, chia 1 – 2 lần x 28 ngày, uống hoặc TM
- Amphotericin B liều test đầu tiên 0,01 - 0,1mg/kg truyền TM 15phút. Nếu dung nạp thuốc, truyền TM liều 0,5mg/kg, trong 3-4 giờ. Tăng liều hàng ngày đến liều mong muốn, thường 0,75 – 1 mg/kg/ngày.
- Bactrim 5mg TMP/kg x 4 lần/ngày cách 6 giờ x 21 ngày uống hoặc TM
- Acyclovir: 3 tháng - 2 tuổi 100mg x 5 lần/ ngày uống ≥ 2 tuổi 200mg x 5 lần/ ngày uống
CHƯƠNG 13: NỘI TIẾT - CHUYỂN HÓA – DI TRUYỀN Y HỌC
SUY THƯỢNG THẬN Ở TRẺ EM
1. KHÁI NIỆM VÀ CÁC BIỂU HIỆN LÂM SÀNG CỦA SUY THƯỢNG THẬN
Hầu hết các ca suy thượng thận ở trẻ em thì nguyên nhân hoặc là do di truyền, hoặ c là do sử dụng glucocorticoid . Nguyên nhân chính của suy thượng thận tiên phát ở trẻ em là tăng sản thượng thận bẩm sinh . Điều quan trọ ng nữa là, hầu hết các dạng của suy thượng thận ở trẻ em thì không chỉ giới hạn ở tuyến thượng thận mà còn có thể gặp tổn thương cả tuyến sinh dục hoặc các cơ quan khác nữa. Như vậy, suy thượng thận thường biểu hiện bởi c ác dấu hiệu và các triệu chứng trong một bệnh cảnh phức tạp . Viêm tuyến thượng thận tự miễn là nguyên nhângây suy thượng thận phổ biến ở người lớn nhưng hiếm ở trẻ em và có tỷ lệ mắc tăng lên ở tuổi sau 25. Các triệu chứng suy thượng thận tiên phát đặc trưng bởi thiếu tổng hợp cả glucocorticoid và mineralocorticoid. Suy thượng thận thứ phát biểu hiện bởi sự thiếu hụt đơn độc glucocorticoid trong khi đó mineralocorticoid được tổng hợp và điều hòa bởi hệ thống RAAS nên không bị tổn thương. Các triệu chứng lâm sàng của suy thượng thận thường không đặc hiệu nên có thể dẫn đến chẩn đoán muộn . Khởi phát và mức độ nặng của suy thượng thận khác nhau và phụ thuộc vào tuổi.
Bảng 1. Dấu hiệu và triệu chứng củ a suy thượng thận
| Thiếu hụt Glucocorticoid | Thiếu hụt Mineralocorticoid (chỉ suy thượng thận tiên phát) |
| Vàng da tăng bilirubin trực tiếp Mệt mỏi, thiếu năng lượng Sụt cân, chán ăn Đau cơ, dây chằng Sốt Thiếu máu, tăng lympho, tăng bạch cầu eosinophil Tăng nhẹ TSH Hạ đường máu Tăng nhạy cảm insulin Hạ huyết áp, hạ huyết áp tư thế đứng Hạ natri máu Ngừng thở |
Bú kém Nôn, buồn nôn, đau bụng Chậm tăng cân Mất nước Chóng mặt, hạ huyết áp khi đứng Thèm muối Tăng creatinin Hạ natri máu, tăng kali máu Mất muối qua nước tiểu Sốc giảm thể tích |
- Khoảng 80% các bệnh nhân suy thượng thận tiên phát có biểu hiện hạ natri máu tại thời điểm nhập viện, trong khi đó tăng kali máu chỉ biểu hiện ở 40% các bệnh nhân khi được chẩn đoán lần đầu . Nguyên nhân hàng đầu gây giảm natri máu là thiếu hụt mineralocorticoid , tuy nhiên giảm natri máu đơn độc có thể xuất hiện trong suy thượng thận thứ phát hoặc thiếu hụt glucocorticoid đơn độc do sự ức chế ADH của cortisol giảm xuống . Hậu quả này dẫn đến hội chứng SIADH nhẹ (inappropriate secretion of antidiuretic hormone).
2. NGUYÊN NHÂN SUY THƯỢNG THẬN Ở TRẺ EM
2.1. Nguyên nhân tiên phát:
- Bẩm sinh:
- Loạn sản, ví dụ: giảm sản thượng thận bẩm sinh (congenital adrenal hypoplasia)
- Thiếu hụt các enzyme tổng hợp steroid vỏ thượng thận: ví dụ: thiếu hụt các enzyme gây tăng sản thượng thận bẩm sinh: 21-hydroxylase; 3β- hydroxysteroid dehydrogenase type 2.
- Adrenoleukodystrophy (4%)
- Mắc phải:
- Viêm tuyến thượng thận tự miễn (14%)
- Lao
- Hội chứng Waterhouse-Friedrichsen – nhiễm trùng máu não mô cầu
2.2. Nguyên nhân thứ phát:
- Khiếm khuyết thụthể nhận cảm của CRH
- Thiếu hụt ACTH đơn thuần
- Thiếu hụt đa hormone tuyến yên
2.3. Các nguyên nhân khác
- Các khối u tuyến yên
- Dị tật thần kinh trung ương
- Liệu pháp glucocorticoid liều cao
3. LIỆU PHÁP HORMONE THAY THẾ
- Hydrocortisone được khuyến cáo cho liệu pháp hormone thay thế từ giai đoạn sơ sinh đến tu ổi vị thành niên. Lượng cortisol được bài tiết trung bình khoảng 8 mg/m2/ngày. Hydrocortisone nên được uống làm 3 đến 4 lần/ngày (8-10 mg/m2/ngày; liều cao hơn được sử dụng trong trường hợp tăng sản thượng thận bẩm sinh). Việc điều trị nên bắt chước nhịp sinh lý của bài tiết cortisol tuy nhiên thông thường khó thự c hiện.
- Mineralocorticoid trong suy thượng thận tiên phát được thay thế bằng fludrocortisones. Liều fludrocortisones trong năm đầu củ a cuộc đời thường là 150 μg/m2/ngày. Điều trị thay thế mineralocorticoid thích hợp nhìn chung có tác dụng giảm được liều hydrocortisone. Liều fludrocortisones có liên quan đến diện tích da của cơ thể và giảm xuống khi tuổi tăng lên . Liều 100 μg/m2/ngày là đủ đối với trẻ sau 2 tuổi. Nhu cầu này tiếp tục giảm ở vị thành niên và người trưởng thành (50 đến 100 μg/m2/ngày hay 100 đến 200 μg). Liều thay thế mineralocorticoid được kiểm soát bằng hoạt độ re nin huyết thanh hoặc huyết áp động mạch (so sánh với huyết áp theo tuổi, giới và chiều cao).
- Liệu pháp thay thế androgen thượng thận vẫn còn tranh cãi và nhìn chung ít thực tiễn.
- Muối cần được bổ sung cùng với sữa, lượng bổ sung trong 6 tháng đầu là 10 mmol/kg/ngày. Bổ sung muối có thể ngừng lại khi trẻ được cung cấp đủ muối qua thức ăn.
- Điều trị khi có stress
- Cơn suy thượng thận là do thiếu hụt đáp ứng của cortisol đối với trạng thái stress và là sự đe dọa nguy hiểm trong suy thượng thận . Khi có sốt (> 38oC), chấn thương và phẫu thuật , liều hàng ngày hydrocortisone nên khoảng 30mg/m2/ngày và lý tưởng là chia làm 4 lần mỗi 6 giờ/lần. Trong trường hợp này fludrocortisones thường không cần thiết . Tuy nhiên, bổ sung thêm muối có thể cần thiết. Cần chú ý đặc biệt bổ sung glucose trong thời gian ốm nặng vì bệnh nhân (đặc biệt tăng sản thượng thận bẩm sinh) có xu hướng hạ đường máu. Ở những bệnh nhân ỉa chảy hoặc nôn và không có khả năng uống hydrocortisone, lúc đó cần tiêm bắp (100mg/m2/liều, tối đa 100 mg) và ngay lập tức cần được thăm khám bởi nhân viên y tế.
- Bệnh nhân ốm nặng hoặc có phẫu thuật lớn cần được tiêm tĩ nh mạch hydrocortisone. Bổ sung muối bằng đường tĩnh mạch khi có suy thượng thận cấp và cần được theo dõi điện giải đồ để tránh thay đổi nồng độ natri nhanh chóng. Bệnh nhân cần có sẵn lọ thuốc tiêm hydrocortisone trong trường hợp cấp cứu và được hướng dẫn cách tự tiêm bắp.
Bảng 2. Liều glucocorticoid tĩnh mạch trong trường hợp ốm nặng, phẫu thuật lớn hoặ c suy thượng thận cấp
| Tuổi | Thuốc | Bolus (một liều)* | Duy trì* |
| ≤ 3 tuổi | Hydrocortisone | 25 mg | 25-30 mg/ngày TM |
| >3 và <12 tuổi | Hydrocortisone | 50 mg TM | 50-60 mg/ngày TM |
| ≥ 12 tuổi | Hydrocortisone | 100 mg TM | 100 mg/ngày TM |
| Người lớn | Hydrocortisone | 100 mg TM | 100-200 mg/ngày TM |
*liều bolus và duy trì khoảng 100 mg/m2
TĂNG SẢN THƯỢNG THẬN BẨM SINH
Tăng sản thượng thận bẩm sinh (TSTTBS) là một nhóm các bệnh di truyền lặn nhiễm sắc thể thường đặc trưng bởi sự thiếu hụt một trong số các enzyme cần thiết cho quá trình tổng hợp cortisol từ cholesterol. Thiếu hụt cortisol gây nên sự tăng tiết hormone hướng vỏ thượng thận (ACTH) của tuyết yên và tăng sản vỏ thượng thận. Thiếu hụt enzyme gây nên thiếu hụt tổng hợp hormone vỏ thượng thận và tăng các chất chuyển hóa trung gian trước chỗ tắc. TSTTBS là nguyên nhân phổ biến nhất của mơ hồ giới tính ở trẻ gái.
1. CÁC THỂ THIẾU HỤT ENZYME CỦA TSTTBS:
- Thiếu hụt 21α-hydroxylase: chiếm 90 – 95% các ca TSTTBS, biểu hiện nam hóa ở trẻ gái, dậy thì sớm ở trẻ trai; 75% các ca có kèm theo biểu hiện mất muối.
- Thiếu hụt 11β-hydroxylase: chiếm 5 – 8% các trường hợp TSTTBS, biểu hiện nam hóa ở trẻ gái, dậy thì sớm ở trẻ trai, cao huyết áp ở tuổi nhỏ do tăng DOC, hiếm gặp mất muối.
- Thiếu hụt 17α-hydroxylase: chiếm 1% các ca TSTTBS: các triệu chứng ở giai đoạn dậy thì do sự thiếu hụt phát triểngiới tính bình thường, cao huyết áp và hạ kali máu.
- Thiếu hụt 3β-hydroxysteroid dehydrogenase type 2 và thiếu hụt P450 oxidoreductase rất hiếm gặp.
2. TRIỆU CHỨNG LÂM SÀNG VÀ CHẨN ĐOÁN TSTTBS DO THIẾU 21α- HYDROXYLASE:
2.1. Thể cổ điển:
- Tỷ lệ mới mắc: 1/5000 đến 1/15 000 trẻ đẻ sống ở các nước châu Âu, một số cộng đồng gặp tỷ lệ cao hơn.
- Triệu chứng lâm sàng:
- Thể mất muối (thiếu hoàn toàn hoạt độ 21α-hydroxylase): chiếm 75% các ca thể cổ điển, thiếu hụt mineralocorticoid dẫn đếngiảm natri, tăng kali máu, nôn, mất nước tùy mức độ, giảm thể tích tuần hoàn, giảm huyết áp, chậm tăng cân, thường xuất hiện trong vòng hai tuần đầu sau đẻ. Hạ đường máu trong nhiều trường hợp nhưng không phải tất cả các ca.
- Thể nam hóa đơn thuần (hoạt độ 21α-hydroxylase còn 1-3% so với bình thường): biểu hiện nam hóa chuyểngiới ở trẻ gái tùy mức độnặng nhẹ: phì đại âm vật, hai môi lớn dính nhau; ở trẻ trai bộ phận sinh dục ngoài bình thường khi sinh, biểu hiện dậy thì sớm thường xuất hiện sau 2 tuổi.
- Xét nghiệm chẩn đoán:
- Tăng 17 – OH progesterone (17-OHP) (đây là xét nghiệm đặc hiệu để chẩn đoán, theo dõi điều trị và sàng lọc sơ sinh), androstenedione và DHEA
- Giảm deoxycorticosterone, 11 - deoxycortisole, corticosterone, aldosterone
- Tăng các chất chuyển hóa trung gian qua nước tiểu (17-ketosteroids và pregnanetriol)
- Tăng hoạt độ Renin và ACTH.
- Trong các trường hợp kết quả xét nghiệm các hormone không rõ để chẩn đoán thì cần phân tích để phát hiện đột biếngen CYP21A2. Phân tích đột biến gen CYP21A2 với bệnh phẩm tế bào gai rau hoặc nước ối còn được chỉ định trong chẩn đoán và điều trị trước sinh.
2.2. Thể không cổ điển (thiếu một phần hoạt độ enzyme):
- Tỷ lệ mới mắc cao tới 1/1000
- Triệu chứng lâm sàng: không có mất muối và không có bất thường về phát triển.
- Trẻ trai: xạm da, phát triển sớm đặc tính sinh dục thứ phát như dương vật to, lông mu sớm, thể tích tinh hoàn còn nhỏ tương ứng với tuổi.
- Trẻ gái: rậm lông, có thể có âm vật phì đại, rối loạn chức năng buồng trứng sau dậy thì.
- Xét nghiệm chẩn đoán: tăng rõ ràng 17-OHP sau 60 phút kích thích bằng ACTH.
3. ĐIỀU TRỊ
3.1. Điều trị cấp cứu:
- Điều trị mất nước tùy theo mức độ mất nước, nếu có biểu hiện sốc thì bù dịch cấp như phác đồ điều trị sốc:
- Sốc hoặc mất nước nặng: 20 ml/ kg dung dịch NaCl 0,9%, tiêm tĩnh mạch. Nhắc lại nếu cần. Sau đó bù lượng dịch thiếu còn lại và dịch theo nhu cầu đều đặn trong 24 giờ bằng dung dịch NaCl 0,9% pha kết hợp với dextrose 5%.
- Mất nước trung bình: bù lượng dịch thiếu và dịch theo nhu cầu bằng dung dịch NaCl 0,9% và dextrose 5% đều đặn trong 24 giờ.
- Điều trị hạ đường máu nếu có bằng dung dịch dextrose 10%.
- Điều trị bằng hydrocortisone tiêm tĩnh mạch:
- Sơ sinh: bắt đầu bằng 25 mg, sau đó 10-25 mg mỗi 6 giờ/lần.
- Từ 1 tháng đến 1 năm: bắt đầu bằng 25 mg, sau đó 25 mg mỗi 6 giờ/lần.
- Trẻ nhỏ (1 đến 3 tuổi): bắt đầu 25-50 mg, sau đó 25-50 mg mỗi 6 giờ/lần.
- Trẻ lớn hơn (4 đến 12 tuổi): bắt đầu 50-75 mg, sau đó 50-75 mg mỗi 6 giờ.
- Trẻ vị thành niên và người lớn: bắt đầu 100 – 150 mg, sau đó 100 mg mỗi 6 giờ.
- Khi tình trạng bệnh nhân ổn định, giảm liều hydrocortisone tĩnh mạch, chuyển sang liều uống gấp 3 lần liều duy trì, sau đó giảm dần đều đặn và duy trì với liều 10-15mg/m2/ngày.
- Điều trị bằng mineralocorticoid (fludrocortisones hay florinef): ở các bệnh nhân thể mất muối, bắt đầu sử dụng florinef liều duy trì (thường 0,05 – 0,1mg/ngày) càng sớm càng tốt khi bệnh nhân có thể dung nạp được qua đường uống.
- Điều trị hạ natri máu: bổ xung natri không phải luôn cần thiết, 6 ml/kg dung dich 3N muối tăng được 5 mmol/l.
- Điều trị tăng kali máu: kali máu sẽ trở về bình thường với liệu pháp bù dịch và hydrocortisone, điều trị tăng kali máu nếu có triệu chứng hoặc bất thường trên điện tâm đồ.
3.2. Điều trị duy trì:
- Liệu pháp hydrocortisone thay thế với liều 10 -15 mg/m2/ngày chia 3 lần.
- Liệu pháp thay thế mineralocorticoid: florinef 0,05 – 0,1 mg/ngày trong thể mất muối.
- Trẻ nhũ nhi cần bổ sung muối 1 – 3 gram/ngày ở thể mất muối.
- Giám sát điều trị: theo dõi phát triển thể chất: chiều cao, cân nặng, BMI; khám lâm sàng (huyết áp, xạm da, cushing); theo dõi chu kỳ kinh nguyệt và dấu hiệu dậy thì; theo dõi thể tích tinh hoàn. Theo dõi định kỳ các xét nghiệm: điện giải đồ, PRA đối với thể mất muối; Testosteron, 17-OHP; tuổi xương (1 lần/năm khi > 2 tuổi).
- Ở tuổi trưởng thành có thể chuyển sang prednisone, prednisolone, hoặc dexamethasone (bảng 1).
Bảng 1. Liệu pháp hormone thay thế được khuyến cáo cho các bệnh nhân đã hoàn thành giai đoạn tăng trưởng
| Dạng GC tác dụng kéo dài | Liều khuyến cáo (mg/ngày) | Số lần chia trong ngày |
| HC | 15–25 | 2–3 |
| Prednisone | 5–7.5 | 2 |
| Prednisolone | 4–6 | 2 |
| Dexamethasone | 0.25–0.5 | 1 |
| Fludrocortisone | 0.05–0.2 | 1 |
3.3. Điều trị dự phòng suy thượng thận cấp:
- Tăng gấp đôi hoặc gấp ba liều hydrocortisone trong 2-3 ngày khi có stress (ví dụ: sốt cao, gẫy xương).
- Tiêm bắp hydrocortisone khi có bất thường hấp thu bằng đường uống như: nôn, ỉa chảy nặng.
- Tăng liều hydrocortisone (1-2 mg/kg) đường tiêm trước khi gây mê, kèm theo hoặc không tăng liều sau phẫu thuật.
3.4. Điều trị phẫu thuật: chỉnh hình bộ phận sinh dục ngoài ở trẻ gái:
Khuyến cáo tuổi phẫu thuật chỉnh hình bộ phận sinh dục ngoài ở trẻ gái là 2-6 tháng.
3.5. Điều trị trước sinh:
Điều trị trước sinh được chỉ định ở các bà mẹ có nguy cơ sinh con mắc TSTTBS. Điều trị trước sinh bằng cách cho bà mẹ mang thai uống dexamethasone trong suốt thời gian mang thai có tác dụng ngăn ngừa nam hóa bộ phận sinh dục ngoài ở trẻ gái mắc TSTTBS. Điều trị chỉ nên được chỉ định và tiến hành tại các trung tâm có đầy đủ các điều kiện phân tích đột biếngen CYP21A2 và có các chuyên gia về nội tiết nhi khoa có kinh nghiệm, hơn nữa phải có sự cam kết chấp thuận của gia đình.
3.6. Sàng lọc sơ sinh TSTTBS:
Giúp chẩn đoán sớm ngăn ngừa tử vong do duy thượng thận cấp ở thể cổ điển mất muối ở trẻ trai: Mẫu máu được thu thập bằng giấy lọc (Guthrie cards), thời điểm thu thập mẫu: 48-72 giờ sau đẻ, định lượng 17-OHP, có thể khẳng định chẩn đoán bằng phân tích đột biến gen CYP21A2.
HẠ ĐƯỜNG MÁU NẶNG DO CƯỜNG INSULIN BẨM SINH
1. KHÁI NIỆM
- Hạ đường máu nặng do cường insulin bẩm sinh được định nghĩa là tình trạng bài tiết insulin quá mức cho dù đường máu thấp . Đây là bệnh cảnh cấp cứu, bệnh nhân sẽ tử vong hoặ c di chứng thần kinh nếu không được chẩn đoán và điều trị kịp thời . Tỷ lệ mới mắc của cường insulin bẩm sinh là từ 1/50 000 đến 1/2500 trẻ đẻ sống.
- Nguyên nhân củ a cường insulin bẩm sinh:
- Cường insulin bẩm sinh là do đột biến một trong 8 gen bao gồm các gen mã hóa cho kênh KATP (ABCC8 và KCNJ11); các gen mã hóa cho các enzyme và protein vận chuyển (GLUD1, GCK, HADH, SLC16A1, UCP2) và yếu tố điều hòa HNF4A. Trong các nguy ên nhân trên thì đột biến ABCC8 là phổ biến nhất (45%), sau đó đến các gen KCNJ11 (5%), GLUD1 (5%), HNF4A (5%), GCK (<1%), HADH (<1%) và UCP2 (<1%). Gen ABCC8 bao gồm 39 exon, có kích thước 100 kb, mã hóa cho protein (SUR1) bao gồm 1582 axit amin. Gen KCNJ11 gồm duy nhất 1 exon và mã hóa cho protein 390 axit amin (Kir6.2). Cả hai gen này đều nằm trên nhiễm sắc thể 11 (11p15.1) và cách nhau là 4,5 kb. Các đột biến này phân bố suốt chiều dài của gen.
2. CHẨN ĐOÁN CƯỜNG INSULIN BẨM SINH
Chẩn đoán xác định cường insulin bẩm sinh dự a trên các triệu chứng lâm sàng và hóa sinh
Tiêu chuẩn củ a Hussain K (2008) bao gồm:
- Đường máu hạ lúc đói hoặc sau ăn (<2,5 – 3 mmol/l) kết hợp với tăng tiết insulin và C-peptid (insulin huyết thanh > 1UI/l).
- Đáp ứng với tiêm glucagon (đường máu tăng lên 2-3 mmol/l sau tiêm dưới da 0,5 mg glucagon).
- Không có xeton niệu và xeton máu thấp.
- Phụ thuộc vào truyềnglucose kéo dài trong những tháng đầu sau sinh.
Năm 2013, các tác giả này đã đưa ra tiêu chuẩn chi tiết hơn để chẩn đoán cường insulin bẩm sinh bao gồm:
- Tốc độ truyền glucose > 8mg/kg/phút
- Xét nghiệm đường máu < 3 mmol/l với các điều kiện:
- Phát hiện được insulin/C-peptid huyết thanh
- Thể xeton máu thấp ; axit béo tự do máu thấp ; ammoniac máu tăng cao trong hội chứng cường insulin tăng ammoniac máu.
- Tăng hydroxybutyrylcarnitine máu và 3-hydroxyglutarate (khi thiếu HADH) nước tiểu.
- Trong trường hợp khó khăn thì các test chẩn đoán sau đây sẽ cung cấp bằng chứng hỗ trợ : tăng đường máu (>1,5 mmol/l) sau khi tiêm bắp /tĩnh mạch glucagon; tăng đường máu khi tiêm 1 liều octreotide; nồng độthấp củ a IGFBP1 (insulin điều hòa âm tính I GFBP1); ức chế axit amin chuỗi nhánh (leucine, isoleucine và valine).
Lord K (International Journal of Pediatric Endocrinology . 2013) đưa ra các tiêu chuẩn chẩn đoán như sau:
Bảng 1. Tiêu chuẩn chẩn đoán cường insulin bẩm sinh
| Lâm sàng | Cân nặng lớn khi đẻ |
| GIR > 10 mg/kg/phút (#) | |
| Các xét nghiệm với đường máu < 50 mg/dl (2.77mmol/l) | giảm Beta-hydroxybutyrate (<0,6mM) |
| giảm axit béo tự do (< 0,5 mM) | |
| +/- tăng insulin máu | |
| Đáp ứng tăng đường máu với glucagon* | glucose > 30 mg/dl hay 1,66mmol/l |
* Cách tiến hành test glucagon : khi đường máu < 2.7 mmol/l; tiêm 1 mg glucagon (tiêm bắp hoặ c tĩnh mạch) và theo dõi đường máu 10 phút/lần trong 40 phút sau tiêm; nếu đường máu không tăng sau 20 phút thì ngừng test và truyền glucose tĩnh mạch.
(#) GIR (glucose infusion rate): tốc độtruyềnglucose.
- Chú ý là một số trường hợp tốc độtruyền đường có thể thấp hơn.
- Phân tích đột biến các gen có liên quan nêu trên sẽ góp phần chẩn đoán và định hướng chọ n lự a phương pháp điều trị thích hợp . Đây là một trong các tiến bộ trong chẩn đoán và điều trị cường insulin bẩm sinh những năm gần đây.
- Chẩn đoán hình ảnh :
- 18Dopa – PET CT giúp xác định tổn thương lan tỏ a hay khư trú của tế bào beta tiểu đảo tụy . Đây cũng là một trong các tiến bộ về chẩn đoán và điều trị cường insulin bẩm sinh , kết quả chẩn đoán sẽ định hướng cho các phẫu thuật viên cắt tụy gần toàn bộ hay chỉ cắt bỏ tổn thương khư trú trong trường hợp bệnh nhân không đáp ứng điều trị nội khoa . Việc cắt bỏ tổn thương khư trú sẽ giúp điều trị khỏi hoàn toàn và tránh cho bệnh nhân biến chứng tiểu đường sau cắt gần toàn bộ tụy.
- Trong thực hành lâm sàng, ngoài các tiêu chuẩn trên cần chẩn đoán loại trừ các bệnh cảnh sau: hội chứng Beckwith-Wiedemann; Trisomy 13; Mosaic Turner. Các rối loạn chuyển hóa bẩm sinh. Các nguyên nhângây cường insulin thứ phát (thoáng qua) như: mẹ tiểu đường (thai nghén hoặc typ 1), chậm phát triển trong tử cung, ngạt.
3. ĐIỀU TRỊ HẠ ĐƯỜNG MÁU DO CƯỜNG INSULIN BẨM SINH
- Điều trị hạ đường máu nặng do cường insulin bẩm sinh bao gồm duy trì truyền dung dịch glucose ưu trương và cung cấp qua đường tiêu hóa, sử dụng các thuốc có tác dụng tăng đường máu và điều trị phẫu thuật cắt tụy gần toàn bộ trong trường hợp tổn thương lan tảo tiểu đảo tụy và cắt bỏ tổn thương khư trú. Mục đích điều trị là duy trì đường máu > 70 mg/dl (3,8 mmol/l). Điều này có ý nghĩa quan trọng để tránh hạ đường máu và khả năng co giật gây tổn thương não.
- Việc điều trị hạ đường máu phải coi như cấp cứu , thiết lập đường truyền tĩnh mạch, trong trường hợp cần truyền tốc độ lớn và nồng độ cao glucose thì cần thiết lập đường truyền tĩnh mạch trung tâm.
Bảng 2. Truyền dung dịch glucose.
| Đường truyền | Đường truyền ngoại biên: glucose 10% |
| 2 ml/kg/giờ (3,3 mg/kg/phút) 4 ml/kg/giờ (6,7 mg/kg/phút) 6 ml/kg/giờ (10 mg/kg/phút) 8 ml/kg/giờ (13,3 mg/kg/phút) Đường truyền trung tâm: glucose 10%; 20%; 30% hoặc 50% |
|
| Ví dụ glucose 30% | |
| 0,5 ml/kg/giờ (2,5 mg/kg/phút) 1 ml/kg/giờ (5 mg/kg/phút) 2 ml/kg/giờ (10 mg/kg/phút) 3 ml/kg/giờ (15 mg/kg/phút) |
Bảng 3. Các mốc thời gian cho chẩn đoán, điều trị và chuyển tuyến đối với cường insulin bẩm sinh:
| Ngày 1 | Xác định chẩn đoán (phần trên) |
| Ngày thứ 2 - 5 | Bắt đầu điều trị thử trong 5 ngày bằng diazoxide
Nếu cường insulin nặng nên bắt đầu bằng liều tối đa 15mg/kg/ngày Cân nhắc điều trị kết hợp lợi tiểu đặc biệt khi cần truy ềnđường tốc độ cao. Xác định tốc độtruyềnglucose tối thiểu để duy trì đường máu từ 70-100mg/dl (3,8 – 5,5 mmol/l). Nếu cường insulin nặng hoặc tốc độ truyền glucose > 10 mg/kg/phút cầngửi bệnh phẩm phân tích các gen có liên quan cho bệnh nhân và bố mẹ. |
| Ngày 6 |
Xác định sự dung nạp khi đói đối với diazoxide , nếu thất bại > 12 giờ với mức duy trì đường máu > 3,8 mmol/l, tức là không đáp ứng với diazoxide . Thất bại điều trị bằng diazoxide gợi ý cường insulin do đột biến KATP và khả năng phải điều trị ngoại khoa. |
| Ngày 7 | Ngừng diazoxide và cân nhắc octreotide 5 mcg/kg/ngày chia mỗi 6-8 giờ. Kém nhạy cảm với octreotide thường sau 2 – 3 liều, nếu cần thiết có thể tăng liều tối đa 15 mcg/kg/ngày. |
| Ngày 8 - 14 | Đánh giá hiệu quả octreotide đối với test nhịn đói trong lúc chờ đợi các kết quả phân tích phân tử và chẩn đoán hình ảnh. |
Bảng 4. Tóm tắt các thuốc được sử dụng điều trị bệnh nhân cường insulin bẩm sinh
| Thuốc | Đường sử dụng | Liều | Cơchế tác dụng | Tác dụng phụ |
| Diazoxide | uống | 5-20 mg/kg/ngày chia 3 lần | Mở kênh KATP có chức năng và cấu trúc nguyên vẹn | Phổ biến: giữ nước, rậm lông. Hiếm: tăng axit uric máu |
| Chlorothiazide | uống | 7-10 mg/kg/ngày chia 2 lần | Sử dụng kết hợp với diazoxide để lợi tiểu | Phổ biến: hạ natri và kali máu |
| Glucagon | TDD/TM điều trị duy trì; TDD/TM khi cấp cứu | 1-20 mcg/kg/giờ duy trì; 0,5-1 mg khi cấp cứu |
Tăng đường máu vì kích thích phân hủy glycogen và tổng hợp glucose | Buồn nôn, nôn, bài tiết insulin bị đảo ngược ở liều cao, phát ban |
| Octreotide | TDD/ TM truyền liên tục; 6-8 giờ tiêm dưới da |
5-35 mcg/kg/ngày |
Nhiều cơ chế: Ức chế giải phóng insulin khỏi tế bào; ổn định kênh KATP; ức chế can xi vào trong tế bào beta |
Phổ biến: sỏi mật (không liên quan đến liều), tachyphylaxia Hiếm: ức chế tăng trưởng, kích thích hormone giáp và glucagons, ỉa chảy, phân mỡ, chướng bụng (viêm ruột hoại tử). |
- Những năm gần đây, di truyền phân tử đã giúp định hướng và lựa chọn phương pháp điều trị.
- Đối với các bệnh nhân không đáp ứng điều trị nội khoa và có chỉ định phẫu thuật cắt tụy gần toàn bộ hay cắt bỏ tổn thương khư trú thì phẫu thuật nội soi những năm gần đây là một trong các tiến bộ điều trị đối với cường insulin bẩm sinh. Để quyết định phương pháp phẫu thuật thì kết quả phân tích phân tử, kết quả chụp 18Dopa – PET CT và quan sát đại thể tổn thương tụy củ a phẫu thuật viên sẽ giúp xác định tổn thương khư trú hay lan tỏa.

Hình 1. Sơ đồ các bước chẩn đoán và điều trị cường insulin bẩm sinh
TOAN XETON DO ĐÁI THÁO ĐƯỜNG
Toan xeton do đái tháo đường (DKA) xảy ra do thiếu insulin hoàn toàn hoặc một phần kèm theo sự tăng nồng độ của các hormon điều hòa đối kháng: catecholamin, glucagon, cortisol, và hormon tăng trưởng.
1. CHẨN ĐOÁN
- Tiêu chuẩn chẩn đoán DKA về xét nghiệm:
- Đường máu cao >11 mmol/L (có thể không cao ở một số ít trường hợp)
- pH <7,3 hoặc bicarbonate <15 mmol/L
- Đường niệu, xeton niệu dương tính
- Bệnh sử: thường có sụt cân, đau bụng, nôn, đái nhiều, uống nhiều.
- Lâm sàng của DKA
- Mất nước
- Thở nhanh sâu kiểu Kussmaul
- Buồn nôn, nôn, đau bụng giống trong bệnh cấp tính về bụng
- Li bì/hôn mê
- Tăng bạch cầu có sự dịch chuyển trái
- Tăng amylase không đặc hiệu,
- Sốt khi có nhiễm trùng
- Phân loại theo mức độ nặng của DKA
- Nhẹ: pH <7,3 hoặc bicarbonate <15 mmol/L
- Trung bình: pH<7,2 hoặc bicarbonate <10 mmol/L
- Nặng: pH<7,1 hoặc bicarbonate <5 mmol/L
2. ĐÁNH GIÁ
2.1. Mức độ mất nước
- Nhẹ (<4%): không có biểu hiện lâm sàng.
- Trung bình (5-7%): niêm mạc miệng khô, mắt trũng.
- Nặng (7-10%): biểu hiệngiảm tưới máu, mạch nhanh, huyết áp hạ... sốc.
2.2. Các xét nghiệm
- Đường máu, urê, creatinin, điệngiải đồ, calcium, phospho, ma giê, áp lực thẩm thấu máu.
- Khí máu.
- HbA1C, công thức máu. Chú ý bạch cầu tăng thường do stress chứ không phải do nhiễm trùng.
- Đường, xeton niệu.
- Tìm các nguyên nhân khởi phát nhiễm toan ceton như: nhiễm trùng (ví dụ: cấy nước tiểu, cấy máu, cấy dịch hầu họng, Xq phổi).
3. XỬ TRÍ
Đảm bảo đường thở, thở, tuần hoàn. Cho thở oxy 100% bằng mask.
3.1. Dịch truyền
- Nếu có sốc, tiêm bolus muối sinh lý (hoặc Ringerlactate) 10-20 ml/kg/1 lần. Tiêm nhắc lại tới khi sự tưới máu được tái thiết lập (đầu chi ấm và hồng với thời gian trở về mao mạch về bình thường).
- Bù dịch khởi đầu bằng muối sinh lý (hoặc Ringerlactate) theo tốc độ trong bảng 1 để bù dịch mất trong 48 giờ.
- Nhịn ăn, uống đường miệng cho tới khi tỉnh và ổn định. Đặt lưu sonde dạ dày nếu bệnh nhân hôn mê hoặc nôn nhiều lần.
- Nếu đường máu hạ rất nhanh trong vài giờ đầu (>5 mmol/L) thì cần thêm dung dịch glucose 5% vào dịch truyền nước muối sinh lý, trước khi đường máu giảm dưới 17 mmol/L.
- Khi đường máu xuống 14-17 mmol/L thì sử dụng dung dịch NaCl 0,45% trong glucose 5% (pha dịch NaCl 0,9% với dịch Glucose 10% với tỷ lệ tương đương) nhằm mục đích duy trì đường máu ở mức khoảng 14-17 mmol/L.
- Khi đường máu xuống 14-17 mmol/L và nồng độ Na thấp hoặc xu thế thấp thì sử dụng dung dịch NaCl 0,9% trong glucose 5% (pha dịch NaCl 0,9% với dịch Glucose 10% với tỷ lệ tương đương, và muối NaCl 10% để đạt được dung dịch với NaCl xấp xỉ 0,9%) nhằm mục đích duy trì đường máu ở mức khoảng 14-17 mmol/L.
- Nếu đường máu hạ dưới 14-17 mmol/L và bệnh nhân còn trong tình trạng nặng, toan chuyển hoá thì tăng nồng độ glucose trong dịch truyền lên 7,5->10->12,5%. Không nên giảm liều truyền insulin.
- Việc bù dịch có thể thực hiện bằng đường uống sau 24-36 giờ đầu nếu tình trạng chuyển hoá ổn định.
3.2. Bicarbonate
- Thường không cần bổ sung nếu điều trị sốc, truyền dịch, truyền insulin hợp lý.
- Chỉ định bù kiềm:
- Trong trường hợp toan nặng (với pH< 6,9)
- Toan kèm theo giảm co bóp cơ tim và giãn mạch ngoại vi có thể làm giảm tưới máu
- Kali cao nguy hiểm đến tính mạng
- Khi cần thiết, liều HCO3 (mmol/L) = 1-2 mmol/Kg cân nặng, truyền TM trong 60 phút. Đánh giá lại tình trạng kiềm toan. Luôn nhớ nguy cơ hạ kali. Chỉ sử dụng dung dịch bicarbonate đẳng trương.
3.3. Insulin
-Bắt đầu truyền insulin đường tĩnh mạch sau 1-2 giờ truyền dịch.
- Cách truyền insulin:
- Pha 50 đơn vị insulin tác dụng ngắn (short acting) trong 50 ml dung dịch NaCl 0,9% (1 đơn vị/ml). Insulin được tiêm máy đường tĩnh mạch cùng với dung dịch truyền bởi trạc ba hoặc bằng đường tĩnh mạch riêng biệt.
- Liều insulin khởi đầu là 0,1 đơn vị/kg/giờ. Nếu trẻ dưới 3 tuổi, nên dùng liều insulin khởi đầu 0,05 đơn vị/kg/giờ. Liều insulin 0,1 đơn vị/kg/giờ cần dùng ít nhất đến khi tình trạng chuyển hoá ổn định (pH >7,30, HC03 >15).
- Nếu bệnh nhân rất nhậy cảm với insulin làm đường máu giảm nhanh thì liều insulin có thể giảm xuống 0,05 đơn vị/kg/giờ.
- Khi tình trạng chuyển hóa ổn định (pH >7,30, HC03 >15), trẻ tỉnh táo, ăn được thì chuyển sang tiêm insulin dưới da. Thời gian tốt nhất để chuyển sang tiêm insulin dưới da là trước bữa ăn chính. Chỉ dừng truyền insulin tĩnh mạch sau khi đã tiêm dưới da insulin tác dụng nhanh liều đầu tiên được 30-60 phút với liều 0,25 đơn vị/kg.
3.4. Kali
Bổ sung kali với nồng độ trong dịch truyền là 40 mmol/L bằng KCL ngay khi bắt đầu truyền insulin. Nồng độ kali trong dịch truyền về sau phụ thuộc vào kết quả điệngiải đồ. Kiểm tra lại kali sau 2 giờ sau khi bắt đầu bù kali, sau đó cứ 2-4 giờ/lần. Không nên bổ sung kali khi kali máu >5,5 mmol/L hoặc bệnh nhân vô niệu.
4. PHÙ NÃO
Phù não có biểu hiện lâm sàng xuất hiện đột ngột, thường trong khoảng 4-12 giờ sau khi bắt đầu điều trị. Nguy cơ tử vong cao và diễn biến nặng nếu không được điều trị sớm. Điều chỉnh nước và rối loạn sinh hoá một cách từ từ sẽ giúp phòng tránh phù não.
4.1. Nguy cơ và các triệu chứng của phù não:
- Bị bệnh lần đầu, kiểm soát đường máu kém trong thời gian dài.
- Natri máu không tăng hoặc giảm khi đường máu giảm.
- Đau đầu, kích thích, ngủ gà, giảm tri giác, ỉa đùn/đái dầm, rối loạn thân nhiệt.
- Rất muộn – nhịp tim chậm, tăng huyết áp, suy hô hấp.
4.2. Chẩn đoán phù não
4.2.1. Tiêu chuẩn chẩn đoán
- Đáp ứng vận động và lời nói đối với đau bất thường
- Tư thế bóc vỏ hoặc mất não
- Liệt dây thần kinh sọ (đặc biệt III, IV và VI)
- Kiểu thở bất thường (thở rên, nhịp tim nhanh, Cheyne-Stokes)
4.2.2. Tiêu chuẩn chính
- Thay đổi ý thức
- Nhịp tim giảm (mức độ giảm > 20 lần/phút)
- Đái ỉa không tựchủ mà bất thường so với tuổi
4.2.3. Tiêu chuẩn phụ
- Nôn
- Đau đầu
- Li bì
- Huyết áp tâm trương > 90mmHg
- Trẻ < 5 tuổi
- Một tiêu chuẩn chẩn đoán + 2 tiêu chuẩn chính hoặc 1 tiêu chuẩn chính + 2 tiêu chuẩn phụ có độ nhạy 92%, độ đặc hiệu 96%.
- Điều trị phù não
- Điều trị ngay khi có chẩn đoán lâm sàng.
- Hạn chế dịch đưa vào (giảm 30% số lượng).
- Manitol 20% liều 0,5g-1g/kg TM trong 20 phút. Lặp lại nếu không có đáp ứng sau 30 phút đến 2 giờ.
- Truyền NaCl 3%, liều 5-10 ml/Kg cân nặng, truyền TM trong 30 phút. Truyền muối ưu trương có thể thay thế Manitol hoặc là dùng nếu Manitol không có kết quả.
- Đặt NKQ, bóp bóng và thở máy có thể cần thiết.
- Sau điều trị phù não, cần chụp CT não để loại trừ nguyên nhân thần kinh khác.
5. CÁC CHỈ SỐ CẦN GIÁM SÁT
Cần có bảng theo dõi định kì hàng giờ về lâm sàng, thuốc uống/tĩnh mạch, dịch, xét nghiệm. Các theo dõi như sau:
- Hàng giờ: Đo đường máu bằng máy đo đường máu (glucometer), nhưng có khi cần phải đối chiếu với kết quả sinh hóa; dấu hiệu sinh tồn (nhịp tim, nhịp thở, huyết áp).
- Hàng giờ: Đánh giá thần kinh (điểm Glasgow) và các dấu hiệu/triệu chứng của phù não (đau đầu, nhịp tim chậm, nôn tái diễn, thay đổi tình trạng thần kinh (kích thích, li bì, đái ỉa không tựchủ) hoặc dấu hiệu thần kinh khu trú (vd: liệt dây thần kinh sọ, phản xạ bất thường của đồng tử).
- Lượng insulin đưa vào cơ thể.
- Hàng giờ: Lượng dịch vào, ra.
- 2-4 giờ/1 lần: điệngiải đồ, ure, creatinin, calcium, ma giê, phospho, công thức máu trong 12 giờ đầu, xeton niệu
- Một số công thức khác
- Khoảng trống anion = Na - (Cl- + HCO3-). Bình thường 12 ±2 (mmol/L)
- Trong DKA: khoảng trống anion thường là 20-30 mmol/L
- Giá trị Na thực = Na đo được + 2 ([đường máu - 5,6]/5,6) (mmo/L)
- Áp lực thẩm thấu máu (mOsm/kg) = 2 (Na + K) + glucose (mmo/L)
Bảng 1: Tốc độ dịch truyền (ml/giờ) bao gồm lượng dịch thiếu và dịch theo nhu cầu, được tiêm truyền đều đặn trong 48 giờ đối với mất nước nhẹ, trung bình và nặng
| Cân nặng (kg) | Nhẹ | Trung bình | Nặng | Cân nặng (kg) | Nhẹ | Trung bình | Nặng | |
| 5 | 24 | 27 | 31 | 38 | 101 | 125 | 156 | |
| 7 | 33 | 38 | 43 | 40 | 104 | 129 | 162 | |
| 8 | 38 | 43 | 50 | 42 | 107 | 133 | 168 | |
| 10 | 48 | 54 | 62 | 44 | 110 | 137 | 174 | |
| 12 | 53 | 60 | 70 | 46 | 113 | 141 | 180 | |
| 14 | 58 | 67 | 79 | 48 | 116 | 146 | 186 | |
| 16 | 64 | 74 | 87 | 50 | 119 | 150 | 191 | |
| 18 | 70 | 80 | 95 | 52 | 122 | 154 | 197 | |
| 20 | 75 | 87 | 104 | 54 | 124 | 158 | 203 | |
| 22 | 78 | 91 | 110 | 56 | 127 | 162 | 208 | |
| 24 | 80 | 95 | 115 | 58 | 130 | 167 | 214 | |
| 26 | 83 | 100 | 121 | 60 | 133 | 171 | 220 | |
| 28 | 86 | 104 | 127 | 62 | 136 | 175 | 226 | |
| 30 | 89 | 108 | 133 | 64 | 139 | 179 | 232 | |
| 32 | 92 | 112 | 139 | 66 | 142 | 183 | 238 | |
| 34 | 95 | 116 | 145 | 68 | 145 | 187 | 244 | |
| 36 | 98 | 120 | 151 | 70 | 148 | 191 | 250 |
ĐÁI THÁO NHẠT TRUNG ƯƠNG
1. ĐỊNH NGHĨA
Đái tháo nhạt trung ương là một bệnh do thiếu hụt một phần hay toàn bộ hormone chống bài niệu (ADH), dẫn đến mất khả năng cô đặc nước tiểu, nước tiểu bị pha loãng và hậu quả là gây đái nhiều, uống nhiều, có thể mất nước và rối loạn điệngiải. Bệnh có thể gặp ở trẻ em đặc biệt ở những bệnh nhân sau phẫu thuật thần kinh hoặc có bất thường ở não.
Đái nhiều khi thể tích nước tiểu > 2 lít/m2/24h hoặc 150 ml/kg/24 giờ ở trẻ sơ sinh, 100 – 110 ml/kg/24 giờ ở trẻ dưới 2 tuổi, và 40 – 50 ml/kg/24 giờ ở trẻ lớn và người lớn.
2. CHẨN ĐOÁN
2.1. Lâm sàng:
- Triệu chứng đầu tiên là đái nhiều, uống nhiều.
- Trẻ nhỏ có thể có biểu hiện mất nước nặng, nôn, táo bón, sốt, kích thích, rối loạngiấc ngủ, chậm tăng trưởng, tiểu dầm.
- Dấu hiệu mất nước nặng xuất hiện sớm ở trẻ trai thường gợi ý đái tháo nhạt do thận.
- Tình trạng mất nước/cân bằng dịch/bài niệu.
- Các bệnh kèm theo: các nguyên nhângây mất dịch như nguyên nhân dạ dày, dẫn lưu phẫu thuật
- Tiền sử đái tháo nhạt.
- Thay đổi cân nặng là một dấu hiệu để đánh giá tình trạng dịch.
2.2. Xét nghiệm:
- Xét nghiệm cơ bản bao gồm: ure, điệngiải đồ, tổng phân tích nước tiểu, áp lực thẩm thấu máu và niệu đồng thời (lấy bệnh phẩm vào lúc sáng sớm ngay sau khi ngủ dậy).
- Áp lực thẩm thấu máu > 295 mOsmol/kg
- Áp lực thẩm thấu niệu < 300 mOsmol/kg.
- Natri máu có thể tăng
2.3. Tiêu chuẩn chẩn đoán đái tháo nhạt trung ương
- Lâm sàng bệnh nhân có đái nhiều > 4 ml/kg/giờ.
- Đái tháo nhạt trung ương được chẩn đoán khi áp lực thẩm thấu máu tăng (> 295 mOsmol/kg), nước tiểu loãng (áp lực thẩm thấu niệu < 300 mOsmol/kg).
- Tỷ số áp lực thẩm thấu niệu/áp lực thẩm thấu máu < 1.
- Natri máu thường tăng do mất nước tự do quá nhiều.
- Có đáp ứng khi điều trị bằng hormone chống bài niệu (số lượng nước tiểu giảm, áp lực thẩm thấu niệu tăng lên).
3. ĐIỀU TRỊ
3.1. Bù nước:
- Bù lại lượng dịch đã mất theo mức độ mất nước. Nếu Natri máu >150mmol/l thì nên bù dịch trong 48 giờ.
- Nếu Na >170 mmol/l thì bệnh nhân nên được điều trị ở khoa điều trị tích cực.
- Có rất nhiều loại chế phẩm của desmopressin:
- Dung dịch nhỏ mũi 100 mcg/ml
- Loại xịt mũi 10 mcg/lần xịt
- Loại tiêm (tiêm bắp) 4 mcg/ml – Hiếm khi sử dụng
- Loại uống 100 mcg/viên và 200 mcg/viên (khoảng 10 mcg loại dùng đường mũi tương đương với 200 mcg loại uống).
- Nguyên tắc điều trị:
- Trẻ nhỏ < 1 tuổi, phải theo chỉ định của bác sỹ nội tiết nhi.
- Trẻ dưới 2 tuổi, liều thường dùng là 2-5 mcg đường mũi.
- Từ 2 tuổi trở lên, liều tương tự như liều người lớn (5-10 mcg/ngày).
- Thuốc dùng đường uống có tác dụng chậm nên không dùng trong các trường hợp cấp cứu.
- Chú ý cân bằng dịch để tránh tình trạng quá tải dịch/hạ natri máu
- Nguyên tắc chung điều trị Desmopressin
- Kiểm tra điệngiải đồ và áp lực thẩm thấu máu, áp lực thẩm thấu niệu hàng ngày cho đến khi ổn định, có thể kiểm tra điệngiải đồ nhiều lần hơn nếu tăng natri máu hoặc cần quan tâm đến tình trạng dịch, hoặc bệnh nhân cần nhịn đói cho phẫu thuật.
- Cần có 1-2 giờ bài niệu > 4ml/kg/giờ trước khi cho liều tiếp theo để cho phép thanh thải nước tự do và tránh hạ natri máu.
- Kiểm tra tỷ trọng nước tiểu 24h
- Cân bằng dịch cẩn thận.
- Cân bệnh nhân hàng ngày.
- Biến chứng của điều trị:
- Hạ natri máu.
- Tăng natri máu.
- Quá tải dịch.
3.2. Đái nhạt trung ương cấp tính
- Đa niệu (khát nếu bệnh nhân tỉnh) gặp sau các rối loạn của trục dưới đồi – tuyến yên: các phẫu thuật nội sọ (u sọ hầu), chấn thương sọ não. Thể tích nước tiểu > 120 ml/m2/giờ (4ml/kg/24 giờ).
- Điều trị:
- Cân bằng ngay lượng dịch bị thiếu hụt bằng dung dịch natriclorua 0,45% - glucose 5% để điều chỉnh áp lực thẩm thấu, glucose và điệngiải.
- Nếu tình trạng đa niệu và mất nước kéo dài có thể truyền AVP.
- Đảm bảo chức năng tuyến thượng thận và tuyếngiáp bình thường.
- Truyền vasopressin với liều 1,5 – 2,5 mU/kg/giờ và chỉnh liều theo tốc độ bài niệu.
- Giảm tốc độ dịch truyền, thường 1lít/m2/ngày.
- Nếu đái nhạt có xu hướng kéo dài thì chuyển sang điều trị desmopressin (dDAVP).
- Sử dụng liều thấp và chỉnh liều theo hiệu quả chống bài niệu.
- Liều khởi đầu: xịt mũi 2,5 mcg, uống 50 mcg (chú ý dùng liều thấp hơn ở trẻ bú mẹ (10 mcg).
- Quá liều có thể gây ứ dịch, vô niệu, giảm natri rất nguy hiểm và khó điều trị.
SUY GIÁP TRẠNG BẨM SINH
1. ĐẶT VẤN ĐỀ
Suy giáp trạng bẩm sinh (SGTBS) là bệnh nội tiết do tuyếngiáp sản xuất không đủ hormon đáp ứng cho nhu cầu chuyển hoá và sinh trưởng của cơ thể. Bệnh phổ biến đứng thứ 2 sau bướu cổ nhưng di chứng rất trầm trọng về thể lực và thiểu năng tinh thần nếu không được điều trị sớm.
SGTBS tiên phát không nằm trong vùng thiếu hụt iod mà có thể gặp khắp mọi nơi trên thế giới, tỷ lệ mắc SGTBS 1/3000-1/4000 trẻ sơ sinh sống sau đẻ. Bệnh từ bào thai nhưng các triệu chứng không xuất hiện sau đẻ mà biểu hiện muộn hơn ở thời kỳ bú mẹ hoặc thanh thiếu niên. Do đó chẩn đoán bị muộn, trẻ vĩnh viễn bị thiểu năng trí tuệ. Nhưng nếu điều trị sớm ngay sau sinh trẻ sẽ phát triển bình thường, vì vậy, từ 1960 đến nay chương trình sàng lọc sơ sinh (CTSLSS) bệnh SGTBS ngày càng được mở rộng và phát triển, hàng ngàn trẻ đã được cứu khỏi thiểu năng trí tuệ nhờ phát hiện sớm qua CTSLSS.
2. NGUYÊN NHÂN
Rối loạn phát triển tuyếngiáp: Là nguyên nhân thường gặp nhất chiếm 90% trẻ bị SGTBS do không có tuyếngiáp, tuyếngiáp lạc chỗ (ở dưới lưỡi hoặc trung thất) hoặc tuyếngiáp bị thiểu sản. 10% SGTBS còn lại do rối loạn tổng hợp hormongiáp (bệnh do di truyền lặn NST thường), do giảm bắt giữ iod tại tuyếngiáp, thiếu enzym trong quá trình tổng hợp hormongiáp, SGBS địa phương do thiếu iod nặng, SGTBS do mẹ điều trị phóng xạ khi có thai.
3. CHẨN ĐOÁN SGBS TIÊN PHÁT
3.1. Lâm sàng
- Bộ mặt phù niêm: khoảng cách 2 mắt xa nhau, khe mi hẹp, mi mắt nặng, mũi tẹt, má phị, miệng trẻ luôn há vì lưỡi dầy, đầy miệng, tóc khô, thưa và chân tóc mọc thấp đã tạo cho trẻ 1 khuôn mặt đặc biệt của phù niêm.
- Dấu hiệu về da: thường gặp là vàng da sinh lý kéo dài > 1 tháng, không tìm thấy nguyên nhân bệnh lý gan mật nên nghĩ đến SGBS. Có thể thấy da khô, lạnh và nổi vân tím.
- Dấu hiệu tiêu hoá: Trẻ thường ngủ nhiều, ít khóc đòi ăn và táo bón kéo dài
- Phát triển: tinh thần và vận động thường chậm so với tuổi. Trẻ chậm lẫy, bò, ngồi hoặc đi. Chậm biết lạ quen, chậm biết nói, chậm mọc răng, chậm liền thóp sau. Mức độchậm phát triển thể lực và tinh thần cũng tăng dần theo tuổi.
3.2. Xét nghiệm
- Xét nghiệm đặc hiệu:
- Điều trị bằng thyroxin ngay nếu FT4 hoặc T4 thấp. T4 thấp kèm TSH tăng trên 40 mU/L được coi là suy giáp trạng tiên phát.
- Cần điều trị ngay sau khi lấy máu làm xét nghiệm TSH và FT4 nếu TSH giấy thấm khô ≥ 40 mU/L.
- Cần điều trị ngay nếu FT4 thấp so với tuổi, bất kể nồng độ TSH như thế nào.
- Có thể điều trị nếu TSH liên tục > 20 mU/L mặc dù FT4 bình thường.
- Nếu TSH trong khoảng 6-20 mU/L ở trẻ khỏe mạnh và FT4 bình thường thì nên làm xét nghiệm chẩn đoán hình ảnh để chẩn đoán xác định.
- Xét nghiệm không đặc hiệu:
- Tuổi xương: thường chậm. Tiêu chuẩn dựa vào đánh giá các điểm cốt hoá ở cổ tay trái theo Greulich và Pyle.
- Ghi hình tuyếngiáp bằng TC 99m để xác định tuyếngiáp ở vị trí bình thường, lạc chỗ hay thiểu sản. Xét nghiệm này có giá trị tìm nguyên nhân SGTBS.
4. ĐIỀU TRỊ
- Thuốc: Hormongiáp tổng hợp Thyroxin. Liều lượng thuốc ban đầu là: 10-15 mcg/kg/ngày.
- Cách dùng thuốc: Uống thuốc ngày 1 lần vào trước ăn sáng hoặc trước bứa ăn tối, nhưng thời gian trong ngày cần giống nhau. Uống thuốc dạng viên. Đối với trẻ nhỏ, sơ sinh thì nghiền thành bột và pha vào vài ml nước hoặc sữa mẹ.
5. THEO DÕI KẾT QUẢ ĐIỀU TRỊ
- Kiểm tra TSH, FT4 hoặc T4 định kỳ. Cần lấy máu cách xa thời điểm uống thyroxin trước đó trên 4 giờ.
- Điều chỉnh liều để TSH bình thường so với tuổi (0,05 đến 2 mU/L), T4 hoặc FT4 ở giới hạn cao của bình thường.
- Thời gian khám và xét nghiệm TSH, T4 hoặc FT4:
- Sau 2-4 tuần sau điều trị.
- Sau mỗi 1-2 tháng trong 6 tháng sau sinh.
- Sau mỗi 3-4 tuổi từ 6 tháng tuổi đến 3 tuổi.
- Sau mỗi 6-12 tháng từ 3 tuổi đến hết tuổi lớn.
- Khám sớm hơn nếu xét nghiệm bất thường, không tuân thủ điều trị, sau khi thay đổi liều thyroxin.
- Trường hợp nghi ngờ suy giáp trạng thoáng qua (Xạ hình tuyếngiáp bình thường hoặc TSH không tăng sau thời kỳ sơ sinh) thì cần: Điều trị thyroxin đến 3 tuổi, sau đó dừng điều trị 30 ngày. Sau 30 ngày dừng thuốc xét nghiệm lại TSH, T4. Nếu TSH cao và T4 thấp cần tiếp tục điều trị. Nếu TSH và T4 bình thường thì không cần điều trị.
- Nếu chưa đủ liều điều trị: Trẻ vẫn chậm lớn, chậm phát triển tinh thần. Nồng độ TSH tăng cao nhưng nồng độ T4 trong máu bình thường.
- Nếu quá liều điều trị trẻ kích thích, nhịp tim nhanh, ra nhiều mồ hôi, khó ngủ, tiêu chảy và nôn. Xét nghiệm thấy nồng độ T4 trong máu tăng cao và TSH giảm thấp. Liều cao kéo dài tuổi xương phát triển nhanh trẻ sẽ bị lùn.
- Với liều điều trị thích hợp, các dấu hiệu suy giáp dần biến mất. Trẻ phát triển đuổi kịp chiều cao so với trẻ cùng tuổi. Nhanh nhẹn đến trường đi học bình thường.
6. TIÊN LƯỢNG
Phụ thuộc vào
- Phát hiện và điều trị sớm hay muộn.
- Nguyên nhân của SGTBS.
- Mức độ SGTBS trước điều trị.
- Ngày nay tiên lượng điều trị tốt hơn nhờ có chương trình sàng lọc sơ sinh đã điều trị sớm trẻ bị SGTBS tránh cho trẻ bị thiểu năng tinh thần.
LOÃNG XƯƠNG Ở TRẺ EM
1. ĐẠI CƯƠNG
Thiếu xương và loãng xương (xương xốp) là tình trạng giảm khối xương và bất thường vi cấu trúc của xương dẫn đến nguy cơ gãy xương. Theo ISCD (International Society for Clinical Densitometry) năm 2007, loãng xương ở trẻ em được định nghĩa khi có một trong các triệu chứng sau:
- Gãy 1 xương dài ở chi dưới
- Gãy trên 2 xương dài ở chi trên
- Lún xẹp đốt sống
- Và tỉ số z-score của tỉ trọng khoáng xương (BMD) ≤ -2 SD theo tuổi, giới, kích thước cơ thể.
Nguyên nhân gây loãng xương ở trẻ em.
1.1. Nguyên phát
- Tạo xương bất toàn
- Hội chứng loãng xương- giả u thần kinh
- Loãng xương thiếu niên nguyên phát
1.2. Thứ phát
A. Dinh dưỡng
- Suy dinh dưỡng
- Chán ăn tâm thần
- Hội chứng kém hấp thu
- Thiếu Vitamin D
B. Bệnh lý nội tiết/ chuyển hóa
- Chậm phát triển thể chất
- Suy sinh dục
- Cường giáp
- Suy tuyến yên
- Hội chứng Cushing
C. Tình trạng bất động cơ thể
D. Bệnh lý viêm mãn tính:
- Bệnh lupus hệ thống
- Viêm khớp thiếu niên
- Viêm da cơ
- Viêm ruôt mãn tính
- Hội chứng thận hư
D. Thuốc:
- Glucocorticoids, ức chế miễn dịch, thuốc chống động kinh, thuốc kháng siêu vi.
- Nghiện rượu, thuốc lá.
2. CHẨN ĐOÁN
2.1. Công việc chẩn đoán:
a. Hỏi:
- Tiền sử:
- Gãy xương, gãy xương không do chấn thương hoặc khi chấn thương nhẹ.
- Gãy, lún đốt sống
- Sử dụng lâu ngày: vd thuốc corticoid, thuốc chống động kinh, ức chế miễn dịch.
- Gia đình có cha, mẹ anh chị em có vấn đề về bệnh lý xương.
- Bệnh sử:
- Đau cột sống do xẹp các đốt sống: Xuất hiện tự nhiên, hoặc liên quan tới gắng sức hoặc chấn thương nhỏ, đau giảm rõ khi nằm và giảm dần rồi biến mất trong vài tuần. Đau xuất hiện khi có một đốt sống mới bị xẹp, hoặc đốt sống ban đầu bị xẹp nặng thêm. Tuy nhiên, một tỷ lệ rất lớn các lún xẹp đốt sống không có triệu chứng đau cột sống. Trước khi xuất hiện lún xẹp đốt sống, không bao giờ có đau cột sống do loãng xương
- Khai thác triệu chứng vùng cột sống thắt lưng, vùng xương dài của chi trên, chi dưới
- Khai thác các triệu chứng của tình trạng loãng xương thứ phát: triệu chứng các bệnh lý liên quan đường tiêu hóa, thận, nội tiết
- Thói quen ăn uống, luyện tập, tình trạng bất động cơ thể kéo dài
b. Khám lâm sàng:
- Đo chiều cao, cân nặng, tỉ số khối cơ thể (Body Mass Index: BMI)
- Khám tổng quát tìm bệnh lý toàn thân
- Khám tìm bất thường vùng cơ, xương, khớp, cột sống: biến dạng đường cong bình thường cột sống, gõ hoặc ấn vào các gai của đốt sống gây tình trạng đau tăng và lan tỏa xung quanh
- Không thể thực hiện được hoặc khó thực hiện các động tác cúi, ngửa, nghiêng, quay thân mình.
c. Đề nghị xét nghiệm:
- Xét nghiệm chẩn đoán xác định:
- Chụp DEXA (Dual- energy x-ray absorptiometry) ở vị trí cổ xương đùi, xương sống thắt lưng L1 – L4 và toàn bộcơ thể: tiêu chuẩn vàng trong chẩn đóan loãng xương
- Xét nghiệm tìm nguyên nhân và hỗ trợchẩn đoán:
- Ca, P, Alkaline phosphatase, định lượng Vitamin D, PTH/ máu
- Ca, P niệu 24 giờ
- Chụp cột sống thắt lưng tư thế nghiêng tìm hình ảnh lún xẹp đốt sống
2.2. Chẩn đoán xác định:
Triệu chứng lâm sàng gợi ý và tỉ số Z-score chụp bằng phương pháp DEXA ≤ -2 ĐLC.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị:
- Chế độ tập luyện và dinh dưỡng phù hợp
- Cung cấp calcium và vitamin D
- Ngăn ngừa tình trạng hủy xương bằng thuốc biphosphonate
- Điều trị nguyên nhân gây loãng xương
3.2. Điều trị:
- Calcium nguyên tố: liều khuyến cáo dành cho mọi trẻ
- Trẻ 0- 6 tháng: 210 mg/ ngày
- Trẻ 6 – 12 tháng: 270 mg/ ngày
- Trẻ 1 – 3 tuổi: 500 mg/ ngày
- Trẻ 4 – 8 tuổi: 800 mg/ ngày
- Trẻ 9 – 15 tuổi: 1300 mg/ ngày
- Vitamin D2:
- Liều cơ bản: 400 UI/ ngày
- Mục tiêu: giữ nồng độ 25- OH vitamin D > 32 ng/ml
- Biphosphonate (vd Pamidronate, Zoledronic acid):
- Cơ chế của thuốc làm ức chế hủy cốt bào hủy xương, giữ can xi trong cấu trúc xương. Hiệu quả của thuốc làm giảm nguy cơ gãy xương và làm giảm đau ở bệnh nhân loãng xương do tạo xương bất toàn. Tác dụng phụ của thuốc hiếm gặp, bao gồm khó chịu, yếu cơ, đau xương, tiêu chảy, hạcan xi, hạ phosphore và hạ ma giê máu. Thuốc cần được sử dụng tại trung tâm có kinh nghiệm.
- Zoledronic acid (Zometa), chỉ định trong trường hợp loãng xương trong bệnh Tạo xương bất toàn . Liều tối đa 5 mg. Đối với trẻ >2 tuổi liều thuốc là 0,05 mg/kg, truyền tĩnh mạch trong 50 phút, 6 tháng 1 lần. Đối với trẻ < 2 tuổi cần có nghiên cứu thêm.
+ Cách pha và truyền tĩnh mạch Zoledronic acid
| Liều Zoledronic | Acid Lượng NaCl 0,9% thêm vào | Tốc độ truyền tĩnh mạch (ml/h) |
| 0 – 0,05 mg | 10 ml | 12.5 |
| 0,051 to 0,125 mg | 10 ml | 15 |
| 0,126 to 0,25 mg | 15 ml | 25 |
| 0,251 to 0,375 mg | 20 ml | 30 |
| 0,376 to 0.5 mg | 30 ml | 40 |
| > 0.5 mg | 50 ml | 65 |
| > 1.0 mg | 100 ml | 130 |
+ Trước truyền Zoledronic acid cần đo cân năng , chiều cao , xét nghiệm nồng độ Ca (toàn phần, ion), Vitamin D. Đối với bệ nh nhân chưa được truyền bisphosphonate thì cần nhập viện và xuất viện sau 48 giờ sau truyền thuốc . Không truyền bisphosphonate cho bệnh nhân mà phải can thiệp xương trong 4 tháng, bệnh nhân có hạ Ca, bệnh nhân có thai.
3.3. Theo dõi:
- Ca, P, Mg máu mỗi 3 tháng
- Đo mật độ xương bằng PP DEXA, PTH, Vitamin D máu mỗi 6 tháng.
4. PHÒNG NGỪA
- Cung cấp đầy đủ calcium và vitamin D cho trẻ.
- Tăng cường hoạt động thể lực.
- Tầm soát nguy cơ loãng xương ở các trẻ có nguy cơ bằng thăm khám lâm sàng và chụp DEXA.
DẬY THÌ SỚM TRUNG ƯƠNG
1. ĐẠI CƯƠNG
Định nghĩa: Dậy thì sớm trung ương (CPP-central precocious puberty) là sự xuất hiện những biểu hiện về thể chất và hormone của tuổi dậy thì ở lứa tuổi sớm hơn bình thường (dưới 8 tuổi ở trẻ gái và dưới 9 tuổi ở trẻ trai), do sự hoạt hóa trung tâm dậy thì gây ra tình trạng kích thích sớm toàn bộtrục hạ đồi- tuyến yên- tuyến sinh dục. Thường gặp ở trẻ gái, > 90% là vô căn.
2. NGUYÊN NHÂN
- Đa số là vô căn: chiếm 90%, đến 25% có tính gia đình (di truyền trội, NST thường)
- Những bất thường thần kinh trung ương: hiếm gặp, bao gồm:
- Hamartomas vùng dưới đồi
- Khối u: u tế bào hình sao,u thần kinh đệm, u tế bào mầm tiết HCG
- Tổn thương thần kinh mắc phải do viêm nhiễm, phẩu thuật, chấn thương, xạ trị hoặc áp xe .
- Bất thường bẩm sinh: não úng thủy, nang màng nhện, nang trên hố yên
3. CHẨN ĐOÁN
Tiếp cận chẩn đoán:
a. Hỏi bệnh
- Thời gian xuất hiện các biểu hiện của dậy thì: tinh hoàn to, lông mu, vú to, kinh nguyệt.
- Chiều cao, cân nặng
- Tốc độtăng trưởng chiều cao, cân nặng.
- Tiền sử:
- Có chấn thương đầu, có bệnh lý cần điều trị hóa trị hoặc xạ trị
- Tình trạng dậy thì của cha mẹ
b. Khám lâm sàng tìm các dấu hiệu dậy thì sớm
- Trẻ gái:
- Kích thước tuyến vú, phát hiện lông mu, mụn trứng cá
- Đo chiều cao so, sánh với tuổi
Đánh giá sự tăng kích thước tuyến vú và lông mu theo bảng Tanner:
Trẻ gái : Sự phát triển của vú
| Giai đoạn 1 | Trước trưởng thành. Chỉ thấy núm vú. |
| Giai đoạn 2 |
Giai đoạn vú phát triển. Độ cao của vú và núm vú như một cái đồi nhỏ. Gia tăng đường kính quầng vú. |
| Giai đoạn 3 |
Vú lớn hơn, tăng độcao của vú và quầng vú, không có sự ngăn cách của đường viền. |
| Giai đoạn 4 | Sự nhô ra của quầng vú và núm vú. |
| Giai đoạn 5 |
Giai đoạn trưởng thành, chỉ núm vú nhô ra do sự rút dần của quầng vú. |
Trẻ gái : Lông mu
| Giai đoạn 1 | Trước trưởng thành. Không có lông mu. |
| Giai đoạn 2 | Sự phát triển thưa thớt của lông tơ nhạt màu chủ yếu tại âm hộ. |
| Giai đoạn 3 |
Lông sẫm màu, thô và cong hơn, lan rộng một cách thưa thớt đến vùng mu. |
| Giai đoạn 4 |
Lông giống người lớn, nhưng mức độ bao phủ nhỏ hơn ở người lớn. Không lan đến bề mặt giữa đùi. |
| Giai đoạn 5 |
Trưởng thành. Tăng số lượng và sự phân bố lông theo chiều ngang, lan sang các bề mặt giữa của bắp đùi. |
Trẻ trai:
- Tăng thể tích tinh hoàn > 4ml
- Lông mu có thể có hoặc không
- Tăng kích thước dương vật/ thay đổi bìu (đỏ, mỏng) thường khoảng 1 năm sau khi có tăng kích thước tinh hoàn
- Tăng chiều cao so với tuổi, mụn trứng cá, thay đổi giọng nói
- Đánh giá sự tăng kích thước bộ phận sinh dục và lông mu theo bảng Tanner:
Trẻ trai: Sự phát triển bộ phận sinh dục
| Giai đoạn 1 |
Chưa trưởng thành.Tinh hoàn, bìu và dương vật có cùng kích thước và tỷ lệ như lúc nhỏ |
| Giai đoạn 2 |
Bìu và tinh hoàn to hơn. Da bìu trở nên đỏ hơn, dương vật to nhẹ hoặc không |
| Giai đoạn 3 | Dương vật dài hơn, dương vật và bìu phát triển nhiều hơn. |
| Giai đoạn 4 | Tăng kích thước của dương vật theo chiều ngang, và sự phát triển của qui đầu. Tinh hoàn và bìu lớn hơn, bìu sậm màu hơn. |
| Giai đoạn 5 | Trưởng thành. |
Trẻ trai: Lông mu
| Giai đoạn 1 | Chưa trưởng thành. Không có lông mu |
| Giai đoạn 2 |
Sự phát triển thưa thớt của lông tơ nhạt màu chủ yếu tại gốc của dương vật. |
| Giai đoạn 3 |
Lông sẫm màu, thô và cong hơn, lan rộng một cách thưa thớt đến vùng mu. |
| Giai đoạn 4 |
Lông giống người lớn, nhưng mức độ bao phủ nhỏ hơn ở người lớn. Không lây lan đến bề mặt giữa đùi. |
| Giai đoạn 5 |
Trưởng thành. Tăng số lượng và sự phân bố lông theo chiều ngang, lan sang các bề mặt giữa của bắp đùi. |
4. CẬN LÂM SÀNG
- Xét nghiêm chẩn đoán thường qui:
- LH, FSH, testosterone (trẻ trai), oestradiol (trẻ gái) (bệnh phẩm huyết thanh).
- DHEAS, androstenendione, 17-hydroxyprogesterone (bệnh phẩm huyết thanh).
- Chức năng tuyến giáp: T3, T4, TSH (bệnh phẩm huyết thanh).
- Tuổi xương dựa vào X-quang xương cổ bàn tay trái.
- Siêu âm vùng chậu, siêu âm tuyến thượng thận và tinh hoàn.
- Xét nghiệm tìm nguyên nhân.
Nghi ngờ khối u hoặc những bất thường ở hệ thần kinh trung ương:
+ Prolactin, α fetoprotein, β hCG.
+ MRI não.
+ Thử nghiệm động: Thử nghiệm kích thích GnRH.
- Mục tiêu để đánh giá đáp ứng của trục hạ đồi tuyến yên tuyến sinh dục trong rối loạn về dậy thì.
- Chỉ định: khi nghi ngờ dậy thì sớm trung ương, hoặc để phân biệt dậy thì sớm trung ương với dậy thì sớm ngoại biên, khi các xét nghiệm khác chưa xác định được nguyên nhân.
- Cách thực hiện:
- Không cần nhịn đói, có thể thực hiện bất kỳ thời điểm nào trong ngày.
- Chất đồng vận GnRH (Triptoreline): liều 2,5 mcg/kg (tối đa 100 mcg) tiêm dưới da.
- Lấy mẫu xét nghiệm
| Mẫu | Trước tiêm | 60 phút sau tiêm | 120 phút sau tiêm | 180 phút sau tiêm |
| LH | X | X | X | X |
| FSH | X | X | X | X |
| Estradiol | X (nếu là nữ) | - | - | - |
| Testosterone | X (nếu là nam) | - | - | - |
(X: mẫu cần lấy)
- Đọc kết quả: chẩn đoán trẻ dậy thì sớm trung ương khi đỉnh LH tăng > 5 UI/L, testosterone/ estradiol tăng trong ngưỡng dậy thì.
4.1. Chẩn đoán xác định dậy thì sớm trung ương:
- Xuất hiện những biểu hiện dậy thì ở những cơ quan sinh dục dưới 8 tuổi ở trẻ gái và dưới 9 tuổi ở trẻ trai.
- Tăng kích thước tinh hoàn hoặc tăng kích thước tuyến vú từ phân độ Tanner 2.
- LH tĩnh hoặc ngẫu nhiên: > 0,3 UI/L.
- Testosterone hoặc estradiol tăng so với tuổi.
- Tuổi xương tăng > 1 năm so với tuổi thật.
- Thử nghiệm kích thích GnRH dương tính.
4.2. Chẩn đoán phân biệt
a. Dậy thì ngoại biên:
- Tinh hoàn nhỏ
- LH, FSH thấp, trong giới hạn trước dậy thì
- Testosterone hoặc estrogen tăng
- Thử nghiệm kích thích GnRH âm tính.
b. Những thay đổi bình thường khác:
4.3. Phát triển sớm tuyến vú
- Tuyến vú phát triển đơn độc, không kèm theo triệu chứng dậy thì khác.
- Thường ở trẻ gái < 3 tuổi.
- 30% trẻ nhỏ có phát triển sớm tuyến vú từ lúc sanh.
- Các trẻ này nên được theo dõi mỗi 6 tháng vì có thể là biểu hiện đầu tiên của dậy thì sớm trung ương.
4.4. Phát triển lông mu sớm
- Xuất hiện lông mu không kèm theo các dấu hiệu dậy thì khác ở trẻ nhỏ hơn 7 tuổi.
- Tăng trưởng chiều cao bình thường.
- 17OHP, Testosterone, DHEAS và androstenendione: bình thường.
- Tuổi xương bình thường.
- Tái khám mỗi 3- 6 tháng.
4.5. Nang buồng trứng
- Có thể có biểu hiện do tăng tiết oestrogen thoáng qua: tuyến vú to, xuất huyết âm đạo.
- LH, FSH thấp, trong giới hạn trước dậy thì.
- Thường biến mất sau 1 đến 3 tháng.
5. ĐIỀU TRỊ
5.1. Mục tiêu điều trị:
Làm giảm hoặc ngừng sự phát triển các đặc tính dậy thì và sự trưởng thành của xương để cải thiện chiều cao ở tuối trưởng thành.
5.2. Nguyên tắc điều trị:
- Điều trị nguyên nhân khi có nguyên nhân. Đặc biệt harmatome hạ đồi kích thước nhỏ < 3mm, không biến chứng xem xét chỉ định dùng thuốc ức chế tiết GnRH.
- Dùng thuốc ức chế tiết GnRH trong các trường hợp dậy thì sớm trung ương nguyên phát.
5.3. Thuốc ức chế tiết GnRH:
- Liều dùng:
- Trẻ > 20kg: Triptoreline 3,75mg/ống 1 ống tiêm bắp mỗi 4 tuần.
- Trẻ < 20kg: Triptoreline 3,75mg/ống 1/2 ống tiêm bắp mỗi 4 tuần.
5.4. Theo dõi
Đánh giá lại các thay đổi về đặc tính dậy thì mỗi 3-6 tháng:
- Cân nặng, chiều cao, tốc độ tăng trưởng, BMI
- Kích thước tuyến vú, thể tích tinh hoàn, lông mu.
- LH, estrogen, testosterone
- Đánh giá lại tuổi xương sau 6 tháng đầu điều trị, và sau đó là mỗi năm.
- Tác dụng phụ.
- Chỉ định ngưng thuốc:
- Tuổi thực từ 10,5 đến 11,5 tuổi hoặc tuổi xương đủ 12 tuổi.
- Có tác dụng phụ
- Sau khi ngừng thuốc:
- Các đặc tính sinh dục sẽ phát triển trở lại trong vài tháng.
- Trẻ gái: kinh nguyệt bắt đầu hoặc sẽ có trở lại sau 12 đến 18 tháng, vẫn có sự rụng trứng và mang thai như các trẻ khác.
- Trẻ trai: vẫn có sự sản xuất tinh trùng bình thường.
TIẾP CẬN TRẺ CHẬM TĂNG TRƯỞNG CHIỀU CAO VÀ ĐIỀU TRỊ TRẺ CHẬM TĂNG TRƯỞNG DO THIẾU HỤT HORMON TĂNG TRƯỞNG
- Chậm tăng trưởng chiều cao là vấn đề nội tiết phổ biến trong nhi khoa, được định nghĩa khi chiều cao dưới -2SDS so với quần thể tham khảo cùng tuổi giới, chủng tộc.
- Tình trạng chậm tăng trưởng chiều cao có thể cải thiện khi điều trị bằng GH gặp trong: Hội chứng Turner, thiếu hormon tăng trưởng đơn thuần, hội chứng Prader Willi, suy thận mạn tính, chậm phát triển so với tuổi thai, lùn không rõ nguyên nhân.
2. TIẾP CẬN CHẨN ĐOÁN TRẺ CHẬM TĂNG TRƯỞNG CHIỀU CAO
- Để đánh giá một trẻ chậm tăng trưởng chiều cao phải bắt đầu từ tiền sử của bệnh nhân: tiền sử bệnh tật, tiền sử gia đình, và những thăm khám lâm sàng cẩn thận bao gồm các biểu hiện về ngoại hình, tỷ lệ phân bố các phần của cơ thể, và tình trạng dậy thì. Đặc biệt chú ý đến khả năng bố mẹ kết hôn cùng huyết thống, thời gian dậy thì của bố mẹ cũng như chiều cao của các thành viên trong gia đình ở thế hệ thứ nhất và thứ hai. Tiền sử sinh đẻ để phát hiện những bất thường về tăng trưởng trong giai đoạn bào thai, những bất thường trong giai đoạn chu sinh cùng với những tiền sử bệnh tật, phát hiện những dấu hiệu triệu chứng của những bệnh mạn tính, tiền sử dùng thuốc, tình trạng dinh dưỡng, và phát triển tâm lý và nhận thức của trẻ. Cần phải đánh giá các vấn đề về nhận thức của trẻ và bố mẹ.
- Để đánh giá trẻ dưới 5 tuổi, TCYTTG( tổ chức y tế thế giới) khuyến cáo sử dụng biểu đồ tăng trưởng mới được xuất bản gần đây. Để đánh giá trẻ lớn hơn, nên sử dụng biểu đồ tăng trưởng đặc trưng cho quần thể và chủng tộc. Đối với những trẻ được nhận làm con nuôi từ các nước đang phát triển, nên sử dụng biểu đồ tăng trưởng của đất nước sinh ra thế hệ đầu tiên.
- Thăm khám lâm sàng và đánh giá mức độ chậm tăng trưởng dựa vào: chiều cao đứng, chiều dài nằm( < 2 tuổi), vòng cánh tay, chiều cao ngồi, tỷ lệ thân trên-thân dưới, chỉ số khối cơ thể, và đối với trẻ dưới 4 tuổi cần đo vòng đầu. Các biểu hiện bộ mặt bất thường có thể chỉ ra các hội chứng, dấu hiệu của bệnh mạn tính hoặc bệnh nội tiết.
- Các xét nghiệm sàng lọc và xét nghiệm để chẩn đoán:
- Công thức máu, creatinine, điện giải đồ, bicarbonate, can xi, phospho, phosphatase kiềm, albumin, TSH, FT4, GH và IGF1.
- Nhiễm sắc thể cần được chỉ định ở những trẻ gái bị lùn chưa giải thích được nguyên nhân và những trẻ trai bị lùn có kèm theo bất thường giới tính.
- Chụp X quang tuổi xương và phải được đọc bởi bác sỹ chuyên khoa có kinh nghiệm. chụp hệ thống xương ở những trẻ có nghi ngờ loạn sản xương như những trường hợp có bất thường tỷ lệ các phần của cơ thể, hoặc những trẻ có SDS chiều cao dưới chiều cao trung bình của bố mẹ và phải được các bác sỹ chuyên khoa chẩn đoán hình ảnh đọc.
3.NGUYÊN TẮC ĐIỀU TRỊ
- Điều trị nguyên nhân, khi giải quyết được nguyên nhân thì chiều cao sẽ cải thiện.
- GH được chỉ định khi:
- Thiếu GH
- Hội chứng Turner
- Hội chứng Prader Willi
- Trẻ nhỏ so với tuổi thai và không tăng trưởng kịp trẻ cùng tuổi, giới lúc 2 tuổi
- Suy thận mạn
- Lùn không rõ nguyên nhân
- Hội chứng Noonan
- Đột biến gen SHOX trên nhiễm sắc thể X
Chậm tăng trưởng chiều cao do thiếu hụt hormon tăng trưởng (GHD)
Thiếu hụt hormone tăng trưởng là một trong các rối loạn nội tiết phổ biến nhất biểu hiện bằng tình trạng lùn. Khoảng 25% trẻ có chiều cao < -3 SDS bị thiếu hụt hormone tăng trưởng. Tần số gặp thiếu hormone tăng trưởng khoảng 1/3500 - 1/4000, thể nhẹ hơn có thể gặp với tỉ lệ mắc 1/2000.
1. Nguyên nhân thiếu hụt hormon tăng trưởng
Nguyên nhân phổ biến gây thiếu hormone tăng trưởng:
- Bẩm sinh: bất thường đường giữa trong thời kỳ bào thai: bất sản hoặc giảm sản tuyến yên, bất thường não trước.
- Mắc phải:
- U vùng dưới đồi, u tuyến yên: craniopharyngioma, u tế bào mầm, u tuyến tùng.
- Chấn thương: phẫu thuật, chấn thương sọ não.
- Thâm nhiễm: Langerhans cell hyitiocytosis (LCH), lymphoma, bạch cầu cấp.
- Nhiễm trùng: vi khuẩn, virus, nấm.
- Chiếu xạ vùng sọ, vùng mũi họng và u vùng hốc mắt, vùng sọ, hoặc chiếu xạ vùng sọ trong bệnh bạch cầu cấp.
- Suy tạm thời: tiền dậy thì, mất cảm xúc, suy giáp trạng.
- Tự phát.
Hầu hết các trường hợp (50-70%) có thiếu hụt hormone tăng trưởng đơn thuần (IGHD) nhưng GHD cũng có thể là một trong những triệu chứng của thiếu hụt hormone tuyến yên kết hợp (CPHD) hoặc thiếu hụt nhiều hormone tuyến yên (MPHD).
2. Chẩn đoán
2.1. Lâm sàng:
- Chẩn đoán thiếu hụt hormon tăng trưởng đơn thuần thể nặng thường tương đối đơn giản. Các biểu hiện lâm sàng thường biểu hiện trong giai đoạn sơ sinh hoặc trong những năm đầu sau đẻ, bao gồm:
- Tiêu chuẩn lâm sàng:
- Chiều cao < -2SD so với quần thể bình thường (loại trừ những nguyên nhân gây chậm tăng trưởng khác như: suy giáp bẩm sinh, bệnh mạn tính, hội chứng Turner).
- Giảm sản vùng mặt giữa (tạo nên bộ mặt giống búp bê)
- Tay và chân nhỏ
- Dương vật nhỏ ở nam
- Tiền sử gợi ý GHD: trong thời kỳ sơ sinh: vàng da kéo dài, hạ đường huyết sơ sinh, dương vật nhỏ, chấn thương sản khoa; chiếu xạ vùng sọ; chấn thương đầu hoặc nhiễm trùng thần kinh trung ương; bố mẹ kết hôn cùng huyết thống hoặc gia đình có người bị bệnh; bất thường vùng sọ mặt.
- Tiêu chuẩn tăng trưởng
- Lùn, chiều cao < 2SD (lùn nặng, chiều cao < 3SD)
- Chiều cao < 1,5 SD so với chiều cao trung bình của bố mẹ
- Chiều cao < 2SD và tốc độ tăng chiều cao trong 1 năm < 1,5 SD so với tuổi hoặc giảm SD chiều cao 0,5 SD trong 1 năm ở trẻ trên 2 tuổi
- Trong trường hợp chưa lùn thì tốc độ tăng chiều cao < 2SD trong 1 năm
- Các dấu hiệu chỉ điểm có tổn thương nội sọ
- Dấu hiệu của thiếu hụt nhiều hormone tuyến yên
- Các dấu hiệu, triệu chứng thời kỳ sơ sinh gợi ý GHD:
- Cân nặng lúc sinh có đặc trưng là ở giới hạn thấp của bình thường, khẳng định vai trò hạn chế của GH trong tăng trưởng ở thời kỳ bào thai. Kết hợp với đẻ ngôi ngược hoặc ngôi mông có thể dẫn đến chấn thương sản khoa gây nên GHD, mặc dù người ta đã thừa nhận rằng biểu hiện ngôi ngược có thể là kết quả của GHD làm giảm sự di chuyển của bào thai.
- Thể nhẹ hơn của GHD có thể không được nhận thấy cho đến khi trẻ lớn tuổi, và các biểu hiện lâm sàng khác cũng không rõ ràng ở giai đoạn này.
2.2. Cận lâm sàng:
- Định lượng GH: ít có giá trị chẩn đoán nếu định lượng ở trạng thái tĩnh. Vì vậy cần phải làm các test động: Một số thuốc có tác dụng lên sự bài tiết GH thông qua tác dụng ức chế somatostatin hoặc kích thích GHRH đã được sử dụng để làm test. Những test này có thể được đánh giá dựa trên bản thân hormone GH hoặc các hormone khác của tuyến yên ví dụ [LHRH (GnRH) và TRH].
- Các test động hay dùng để chẩn đoán GHD:
- Test dung nạp insulin: là tiêu chuẩn vàng để chẩn đoán GHD, chỉ sử dụng ở những nơi có kinh nghiệm, đầy đủ các phương tiện cấp cứu, đội ngũ hồi sức chuyên nghiệp để xử lý kịp thời khi có biến chứng xảy ra. Không sử dụng test này cho trẻ nhỏ và trẻ có trọng lượng < 15kg.
- Test vận động: đơn giản và rẻ tiền, tuy nhiên đáp ứng của GH phụ thuộc vào tiêu chuẩn vận động và thời gian vận động. Không có đáp ứng GH có thể xảy ra ở 1/3 trẻ tiền dậy thì bình thường.
- Test glucagon: có thể sử dụng cho cả trẻ nhỏ
- Test Arginine hoặc clonidine
- Điều quan trọng là nên thận trọng lựa chọn test để áp dụng cho bệnh nhân. Những test này có thể chẩn đoán xác định GHD và những nguyên nhân khác gây chậm tăng trưởng có thể được loại trừ. Các test này nên được thực hiện ở những nơi có kinh nghiệm tiến hành và phân tích kết quả.
- Định lượng các yếu tố tăng trưởng: IGF1 có giá trị chẩn đoán và theo dõi điều trị
2.3. Chẩn đoán hình ảnh
- Tuổi xương chậm, mức độ chậm liên quan đến cả mức độ nặng và thời gian thiếu GH
- Chụp MRI tuyến yên và vùng dưới đồi có thể thấy:
- Không có cuống tuyến yên
- Giảm sản hoặc bất sản thùy trước tuyến yên
- Không có hoặc lạc chỗ thùy sau tuyến yên
- Bệnh học dưới đây có thể được chú ý (kết hợp với khối u)
- Tổn thương dạng khối ( ví dụ u sọ hầu)
- Dầy cuống tuyến yên (trong thâm nhiễm bởi LCH)
- Tuyến yên khổng lồ ( u nguyên bào thần kinh, u tuyến)
- Hoặc kết hợp các bất thường khác
- Bất thường cấu trúc đường giữa(thể chai, vách trong suốt)
- Giảm sản thần kinh mắt
3. Điều trị thiếu hụt hormon tăng trưởng
- Về phương diện lịch sử, GHD của bệnh nhân không được điều trị GH có chiều cao cuối cùng (FH) là 134 – 146 cm ở nam và 128 – 134 cm ở nữ. Khi điều trị GH thì FH cải thiện 8,7 – 10,7 cm ở nam và 7,7 – 9,5 cm ở nữ.
- Liều GH khuyến cáo
- Liều GH khuyến cáo trong GHD là 23 – 39 mcg/kg/ngày (0,7- 1,0 mcg/m2/ngày), tiêm dưới da vào buổi tối hàng ngày.
- NICE (National Institute for Clinical Excellence) khuyến cáo: điều trị GH nên được đánh giá lại, và có thể dừng GH nếu đáp ứng kém với điều trị. Nên dừng điều trị khi đã đạt chiều cao cuối, ví dụ tốc độ tăng chiều cao < 2cm/năm và kết hợp với đóng đầu xương.
- Tất cả bệnh nhân đã được điều trị GH nên được theo dõi trong thời gian dài.
- Theo dõi: Bệnh nhân điều trị GH phải được khám định kỳ 3-6 tháng/lần: kiểm tra sự tăng chiều cao và tốc độ tăng chiều cao để đánh giá đáp ứng với điều trị GH, theo dõi tác dụng phụ của GH.
DI TRUYỀN Y HỌC VÀ CHĂM SÓC SỨC KHỎE BAN ĐẦU
1.CÁC ĐỐI TƯỢNG CẦN CHUYỂN ĐẾN DỊCH VỤ DI TRUYỀN LÂM SÀNG.
- Những lý do kinh điển của việc chuyển tuyến đến dịch vụ di truyền lâm sàng bao gồm:
- Tiền sử gia đình có bệnh di truyền: một người mà trong gia đình có tiền sử bệnh di truyền, họ muốn biết về nguy cơ của bản thân sẽ xuất hiện bệnh hoặc nguy cơ truyền bệnh cho con cái.
- Tiền sử gia đình có bệnh ung thư: một người lo lắng về tiền sử gia đình có bệnh ung thư và muốn biết liệu họ có nguy cơ cao mắc bệnh hay không và muốn thảo luận về các phương án để theo dõi.
- Chẩn đoán: một đứa trẻ có các vấn đề như: chậm phát triển tinh thần, khó khăn về tiếp thu học đường, các bất thường bẩm sinh (chẳng hạn: các bệnh tim bẩm sinh, điếc...) có thể được chuyển đến các dịch vụ di truyền lâm sàng nếu như nghi ngờ bệnh lý của trẻ có bản chất là bệnh di truyền.
- Các vấn đề liên quan đến xét nghiệm di truyền: ví dụ phân tích nhiễm sắc thể mà được chỉ định bởi bác sỹ nhi khoa, chuyên khoa hoặc đa khoa và kết quả là có bất thường hoặc được chẩn đoán có bệnh di truyền.
- Tư vấn về sinh sản: cha mẹ có trẻ mắc bệnh di truyền hoặc mắc bệnh mà có thể có nguyên nhân do di truyền mong muốn có lời khuyên về khả năng lặp lại bệnh lý đó ở lần mang thai tiếp theo.
- Chẩn đoán mới về bệnh di truyền ở bệnh nhân hoặc con cái bệnh nhân hoặc thành viên trong gia đình bệnh nhân.
- Vị thành niên hoặc người trưởng thành trẻ tuổi có vấn đề về di truyền được chẩn đoán lúc còn nhỏ tuổi và có thể được chuyển đến dịch vị di truyền lâm sàng để được giải thích về cơ sở di truyền của bệnh lý mà họ mắc, và thảo luận về nguy cơ cho thế hệ tiếp theo và các phương án để chẩn đoán trước sinh.
- Tiền sử gia đình nghi có bệnh di truyền, chẳng hạn một bệnh xuất hiện quá một thành viên trong gia đình là lý do phổ biến nhất của việc chuyển tuyến đến dịch vụ di truyền. Tiền sử ung thư trong gia đình, đặc biệt ung thư vú và ruột cũng là lý do phổ biến của việc chuyển tuyến đến dịch vụ di truyền. Thống kê tại một trung tâm di truyền của Anh cho thấy có khoảng 27% được chuyển đến từ các cơ sở chăm sóc sức khỏe ban đầu, 34% được chuyển đến từ các bác sỹ nhi khoa. Nhu cầu về lời khuyên di truyền tăng lên do nhận thức tăng lên về tầm quan trọng của di truyền trong các nguyên nhân gây bệnh.
2. CHUYỂN ĐẾN DỊCH VỤ DI TRUYỀN LÂM SÀNG TRƯỚC HOẶC TRONG KHI MANG THAI
- Chuyển tuyến/chuyển viện nên được thực hiện cho các trường hợp:
- Người phụ nữ mà lần mang thai trước có mắc bệnh di truyền.
- Người phụ nữ mà tiền sử gia đình có mắc bệnh di truyền.
- Khi bản thân người mẹ hoặc bạn đời có mắc bệnh di truyền.
- Khi bản thân người mẹ hoặc bạn đời là người bình thường nhưng mang bất thường nhiễm sắc thể, chẳng hạn một chuyển đoạn.
- Khi người phụ nữ uống thuốc hoặc chế phẩm nào đó mà có thể gây quái thai.
3. CHĂM SÓC SỨC KHỎE BAN ĐẦU – ĐIỂM CHUNG CỦA DI TRUYỀN LÂM SÀNG
- Chẩn đoán chính xác có tầm quan trọng tối thượng:
- Ví dụ: các thể khác nhau của “loạn dưỡng cơ” có quy luật di truyền khác nhau: trội nhiễm sắc thể thường, lặn nhiễm sắc thể thường, liên kết giới X, và di truyền ty thể. Tư vấn cho con cái và các thành viên khác sẽ phụ thuộc vào quy luật di truyền. Ví dụ: một bệnh di truyền lặn liên kết giới X như loạn dưỡng cơ Becker (BMD) có thể có triệu chứng giống như bệnh loạn dưỡng cơ lưng-tay (limb-girdle muscular dystrophy) di truyền lặn nhiễm sắc thể thường. Con gái của một bệnh nhân nam mắc BMD sẽ là người mang gen bệnh bắt buộc và có nguy cơ 1/2 truyền bệnh cho con trai trong tương lai, trong khi con gái của một bệnh nhân nam mắc bệnh loạn dưỡng cơ lưng-tay di truyền lặn nhiễm sắc thể thường sẽ có nguy cơ rất thấp (<1/200) cho con của họ (trừ khi người con gái này kết hôn cận huyết thống hoặc bạn đời của cô có tiền sử gia đình cũng mắc bệnh loạn dưỡng cơ lưng-chi).
- Do vậy, khẳng định chẩn đoán chính xác là thiết yếu trước khi có lời khuyên về nguy cơ lặp lại hoặc nguy cơ cho gia đình, và thường đòi hỏi các tài liệu ban đầu như: bản báo cáo kết quả của đột biến, báo cáo về bệnh học.
- Các dịch vụ di truyền phải có các tài liệu này một cách thường quy trước khi có lời khuyên di truyền đối với bệnh nhân và gia đình họ, điều đó để đảm bảo có lời khuyên di truyền chính xác.
4. TƯ VẤN DI TRUYỀN
- Tư vấn di truyền được định nghĩa là „Quá trình mà trong đó các cá nhân hoặc những người có liên quan có nguy cơ về một bệnh di truyền mà có khả năng di truyền được khuyên về hậu quả của bệnh, khả năng xuất hiện bệnh hoặc truyền bệnh, và các biện pháp phòng, tránh hoặc cải thiện tình hình‟ (Harper 1998).
- Hầu hết các bệnh nhân đến với dịch vụ di truyền lâm sàng để có các câu trả lời cho bốn câu hỏi đơn giản sau:
- Chẩn đoán là gì?
- Tại sao lại xuất hiện bệnh, ví dụ: cơ sở di truyền của bệnh là gì?
- Bệnh sẽ xuất hiện lại không, ví dụ: nguy cơ lặp lại? Hoặc nguy cơ đối với các thành viên khác trong gia đình?
- Nếu vậy, có thể làm gì để phòng tránh/giám sát nguy cơ đó, như chẩn đoán trước sinh.
- Lời khuyên di truyền là „không trực tiếp‟, chẳng hạn: bệnh nhân sẽ không được khuyên về cách hành động phải theo. Một bệnh nhân/một cặp vợ chồng/gia đình cần để có lựa chọn về các giải pháp mà có thể thực hiện được đối với họ, chẳng hạn xét nghiệm di truyền hoặc được theo dõi lâu dài, họ sẽ được cung cấp các thông tin có liên quan cho phép họ đưa ra một chọn lựa và họ sẽ được giúp đỡ và hỗ trợ để thực hiện được quyết định của họ.
TIẾP CẬN CHẨN ĐOÁN VÀ NGUYÊN TẮC ĐIỀU TRỊ CẤP CỨU CÁC RỐI LOẠN CHUYỂN HÓA BẨM SINH
1. KHÁI NIỆM
- Các rối loạn chuyển hóa hoặc các rối loạn chuyển hóa bẩm sinh (RLCHBS) gây nên bởi sự tắc nghẽn (một phần hoặc hoàn toàn) một con đường chuyển hóa thiết yếu của cơ thể. Nhóm bệnh lý này bao gồm rất nhiều các rối loạn khác nhau.
- Điều trị và giám sát các r ối loạn chuyển hóa có thể rất phức tạp và nên có sự kết hợp chặt trẽ của các bác sỹ chuyên khoa về chuyển hóa.
- Hầu hết các rối loạn là di truyền lặn nhiễm sắc thể thường.
- Nhiều các rối loạn chuyển hóa bẩm sinh biểu hiện ở tuổi sơ sinh hoặc sau đó một thời gian ngắn. bệnh nhân cũng có thể xuất hiện triệu chứng muộn hơn, hoặc biểu hiện bằng các đợt tái phát.
2. KHAI THÁC TIỀN SỬ VÀ BỆNH SỬ
- Tiền sử gia đình liên quan đến cha mẹ: cùng huyết thống? chủng tộc, tiền sử anh chi em ruột tử vong giai đoạn sơ sinh không giải thích được nguyên nhân, hoặc hội chứng chết đột ngột ở trẻ nhũ nhi...
- Các biểu hiện của rối loạn chuyển hóa ở các lứa tuổi khác nhau:
- Giai đoạn sơ sinh:
- Bú kém, bỏ bú hoặc nôn
- Giảm trương lực cơ
- Bất thường hô hấp, ngừng thở
- Bệnh não tiến triển hoặc co giật
- Bệnh cảnh lâm sàng thường nhầm với nhiễm trùng nặng
- Ở trẻ lớn hơn:
- Nôn mất nước nặng tái phát không giải thích được.
- Các đợt giống như đột quỵ
- Suy gan và thận cấp
- Bệnh lý cơ tim
- Bệnh lý não và co giật không giải thích được
- Các triệu chứng có thể âm thầm:
- Chậm phát triển tinh thần hoặc thoái triển.
- Bộ mặt thô bất thường hoặc bất thường xương.
- Rối loạn tâm thần.
- Bất thường về chuyển hóa sau một thay đổi về chế độ ăn: ví dụ sau khi chuyển sang chế độ ăn đặc, nhịn đói hoặc sau hoạt động thể lực gắng sức.
- Thèm hoặc từ chối loại thức ăn nào đó.
3. ĐÁNH GIÁ
- Hệ thần kinh trung ương: kích thích, thay đổi tri giác, rối loạn cử động, giảm trương lực cơ, co giật, hôn mê.
- Các triệu chứng tiêu hóa: bú kém, nôn/mất nước, vàng da kéo dài.
- Chậm phát triển tinh thần, chậm nhận thức và chậm vận động hoặc thoái triển.
- Có toan chuyển hóa không?
- Có hạ đường máu không?
- Có xeton niệu không?
- Có tăng ammoniac máu không?
- Phát hiện các mùi bất thường : như mùi đường cháy trong MSUD, mùi tất thối trong isovaleric academia, mùi mốc trong phenylketonuria.
4. NGUYÊN TẮC ĐIỀU TRỊ VÀ GIÁM SÁT
4.1. Bước 1: Các xét nghiệm cấp cứu cơ bản và xử trí ban đầu:
- Tạm ngừng ăn các chất có xu hướng gây đ ộc khi có bất thường về chuyển hóa (protein, chất béo, galactose, fructose).
- Thiết lập đường truyền tĩnh mạch và thu thập bệnh phẩm máu xét nghiệm cấp cứu:
- Đường máu, khí máu, ammoniac, lactate, điện giải đồ, công thức máu , CRP, CK, LDH, SGOT, SGPT, creatinine, ure, đông máu toàn bộ.
- Bảo quản plasma để phân tích axit amin, acylcarnitine.
- Thu thập và bảo quản giọt máu thấm trên giấy Guthrie, để khô tại trong điều kiện nhiệt độ phòng để phân tích axit amin và acylcarnitine và có thể chiết tách DNA khi cần.
- Thu thập nước tiểu:
- Kiểm tra màu sắc, mùi.
- Tổng phân tích (xeton, đường, protein, pH...).
- Bảo quản nước tiểu thu thập ở giai đoạn cấp của bệnh( nước tiểu tươi hoặc thấm trên giấy thấm khô ) cho các xét nghiệm như: phân tích axit hữu cơ, các xét nghiệm chuyển hóa khác.
- Nếu có chọc dịch não tủy: bảo quản dịch não tủy ở tủ âm ngay lập tức.
- Bắt đầu bằng truyền dung dịch glucose 10%, 150 ml/kg/ngày (10mg / kg /phút, khoảng 60 kcal/kg/ngày), bổ sung điện giải thích hợp. Bổ sung glucose với tốc độ này đảm bảo lượng đường được sản xuất bởi gan, và thông thường là đủ cho các bệnh lý giảm dung nạp khi đói như các b ệnh dự trữ glycogen hoặc rối loạn chuyển hóa axit béo chuỗi trung gian. Nhưng không đủ cho các trường hợp có sự dị hóa trầm trọng như bệnh lý axit hữu cơ, thiếu hụt chu trình ure. Nhưng lại có xu hướng nguy hiểm cho các bệnh lý mitochondrial (đặ c biệt khi thiếu hụt pyruvate dehydrogenase ) vì khi bổ xung glucose với tốc độ cao tăng toan chuyển hóa axit lactic . Lợ i ích củ a truy ền glucose tốc độ lớn có lợi ích nhiều hơn là nguy cơ nhưng phải kiểm tra đều đặn lactate và tình trạng cân bằng axit base.
- Các xét nghiệm bổ sung khi cần thiết: chẩn đoán hình ảnh sọ não, điện tâm đồ, siêu âm tim nếu cần.
- Các kết quả xét nghiệm cấp cứu nên có trong khoảng từ 30-60 phút. Tại thời điểm này sẽ quyết định các xét nghiệm chuyên sâu và điều trị bổ sung.
4.2. Bước 2: Điều trị và chỉ định các xét nghiệm tiếp theo dựa trên kết quả các xét nghiệm ban đầu:
- Nếu các xét nghiệm cấp cứu có bất thường -> chẩn đoán và điều trị theo hướng phù hợp với các bất thường (được giới thiệu ở các phần riêng):
- Hạ đường máu.
- Tăng ammoniac máu.
- Toan chuyển hóa.
- Tăng lactate máu.
- Bệnh lý gan nặng.
Nguyên tắc:
- Đảm bảo năng lượng cần thiết cho mỗi lứa tuổi và cân nặng để tránh dị hóa (ví du: truyền dung dịch glucose 10% khi nghi ngờ thiếu hụ t chu trình urea ,
bệnh lý axit amin, axit hữu cơ máu).
- Các thuốc đường tĩnh mạch có tác dụng thải độc hoặc bổ xung các chất chuyển hóa thiếu được sử dụng theo các chỉ định cụ thể ở bảng 2 (ví dụ: carnitine, arginine, Na-benzoate, vitamine...)
- Lọc máu tại điều trị tích cực có thể được chỉ định nếu tình trạng bệnh nhân xấu đi nhanh do tích tụ các chất chuyển hóa gây độc.
- Nếu các kết quả xét nghiệm cấp cứu ban đầu không có bất thường để định hướng chẩn đoán nhưng vẫn có khả năng mắc RLCHBS:
- Tiếp tục truyền dung dịch glucose
- Xem xét lại tiền sử , bệnh sử và các dấu hiệu lâm sà ng. Hộ i chẩn với bác sỹ chuyên khoa (có thể qua điện thoại)
- Sau khi thảo luận , gửi bệnh phẩm để xét nghiệm chuyển hóa đặ c hiệu (kết quả nên có trong vòng 24-48 giờ đối với các bệnh RLCHBS có khả năng điều trị.
- Giọt máu thấm khô để phân tích acylcarnitine và axit amin
- Bệnh phẩm plasma để phân tích axit amin và acylcarnitine
- Bệnh phẩm nước tiểu để xét nghiệm axit hữu cơ
- Giám sát điện giải đồ , glucose, lactate, tình trạng toan kiềm (duy trì Na máu > 135 mmol/l để tránh phù não)
Bảng 1. Phân tích các kết quả của các xét nghiệm cấp cứu trong chẩn đoán các RLCHBS

bt; bình thường; MSUD = maple syrup urine disease.
Bảng 2. Các thuốc sử dụng trong cấp cứu các RLCHBS
| Thuốc | Chỉ định | Liều lượng | Tĩnh mạch | Uống |
| L-Carnitine | Các bệnh axit hữu cơ máu; thiếu hụt vận chuyển carnitine; RLCH axit béo chuỗi trung gian, các bệnh mitochondrial |
Tiêm tĩnh mạch (chỉ dùng cho b ệnh lý axit hữu cơ máu): 50 mg/kg, sau đó 100 mg/kg/ngày truyền liên tục hoặc uống | X | X |
| L-Arginine-HCl | Tăng ammoniac máu | Tiêm máy 2 mmol (350mg)/kg trong 90 phút, sau đó duy trì 2-4 mmol (350-700 mg)/kg/ngày | X | |
| Na-Benzoate | Tăng ammoniac máu | Tiêm máy 250 mg/kg trong 2 giờ, sau đó duy trì 250 mg/kg/ngày | X | |
| Na- phenylbutyrate |
Tăng ammoniac máu |
250 mg/kg/ngày (uống, chia 3 lần/ngày) |
X | |
| Carbamylglutamate |
Tăng ammoniac máu |
100 mg/kg/ngày (uống, chia 3 lần/ngày) |
X | |
| Hydroxocobalamin (B12) | Methylmolonicacademia; rối loạn chuyển hóa cobalamin, thiếu hụt transcobalamin II; RLCH homocysteine | 1 mg/ngày (Tĩnh mạch hoặc tiêm bắp; 1 lần/ngày) | X | |
| Biotin (vitamin H) | Thiếu hụt biotinidase; toan lactate | 10-15 mg/ngày (uống 1 lần/ngày) | X | |
|
Riboflavin (Vitamine B2) |
Glutaric academia typ II | 150 mg/ngày (I.V.; chia 3 lần/ngày) | X | |
|
Thiamine (vitamin B1) |
Toan lactate | Từ 0-3 tuổi: 150mg/ngày, > 3 tuổi 300mg/ngày; (I.V., chia 3 lần/ngày) | X | |
| Pyridoxine (vitamin B6) |
Co giật đáp ứng với vitamin B6; RLCH homocysteine |
100 mg 100 -500 mg/ngày (I.V., 1 liều/ngày) |
X | X |
HẠ ĐƯỜNG MÁU TRONG CÁC RỐI LOẠN CHUYỂN HÓA BẨM SINH
1. ĐỊNH NGHĨA
Glucose máu < 2,6 mmol/l (45 mg/dl) ở tất cả các tuổi
Chú ý nồng độ glucose máu
- 1 mmol/l = 18 mg/dl
- 10 mg/dl = 0,55 mmol/l
Yếu tố cần lưu tâm:
- Ở tuổi sơ sinh: bằng chứng của các nguyên nhân không phải chuyển hóa
- Bệnh sử: lưu ý hạ đường máu xuất hiện bao lâu sau bữa ăn cuối (hạ đường máu sau ăn, sau nhịn đói), các thuốc, vận động
- Thăm khám: gan to, suy gan hay xơ gan, dương vật nhỏ, xạm da, lùn?
- Nhu cầu glucose: > 10 mg/kg/phút cho thấy có cường insulin (thoáng qua hay vĩnh viễn, trừ khi có mất một cách rõ ràng (ví dụ: qua thận)
- Loại trừ (ở trẻ sơ sinh): nhiễm trùng máu, bệnh toàn thân nặng, nhỏ so với tuổi thai, mẹ tiểu đường
2. CÁC XÉT NGHIỆM TRONG LÚC HẠ ĐƯỜNG MÁU CÓ TRIỆU CHỨNG
Các xét nghiệm thích hợp phải được tiến hành trong lúc bệnh nhân có hạ đường máu triệu chứng để xác định nguyên nhân nếu không nhiều chẩn đoán sẽ bị bỏ sót.
2.1. Các xét nghiệm thiết yếu:
- Axit béo tự do + 3-hydroxybutyrate (huyết thanh hoặc huyết tương); xeton (que nhúng). Tăng rõ các axit béo tự do chứng tỏ đang phân hủy lipid và hạ đường máu kết hợp với trạng thái phản ứng với đói. Trong tình huống này, giá trị (thấp) “bình thường” của xeton máu (3-hydroxybutyrate là đủ) thì rất gợi ý một rối loạn oxy hóa axit béo hoặc tổng hợp xeton.
- Acylcarnitine (giọt máu thấm khô hoặc huyết tương): xét nghiệm này để chẩn đoán hầu hết (nhưng không phải tất cả) các rối loạn oxy hóa axit béo và các bệnh lý axit hữu cơ máu khác nhau.
- Hormone (huyết thanh): insulin (bình thường insulin bị ức chế hoàn toàn khi đường máu < 2,6 mmol/l 45 mg/dl), cortisol (bình thường > 270 nmol/l).
- Lactate (máu, ống NaF): nếu tăng thì chứng tỏ có sự phá hủy gan hoặc giảm phân giải glycogen/tân tạo đường nhưng cũng có thể có sau cơn co giật hoặc khó lấy máu xét nghiệm.
- Một ống dư ra (huyết thanh hoặc huyết tương) cho các xét mà quên làm hoặc thất lạc.
- Axit hữu cơ (niệu): nhiều các rối loạn chuyển hóa gây hạ đường máu.
2.2. Các xét nghiệm khác:
- Khí máu, công thức máu, CRP, điện giải đồ, phosphate, chức năng gan/thận, CK, axit uric, triglyceride, tình trạng carnitine, hormone tăng trưởng
- Amonia (ống máu chống đông EDTA) ví dụ trong phá hủy gan hoặc thiếu hụt glutamate dehydrogenase cường insulin
- Axit amin (huyết tương)
- Cân nhắc các xét nghiệm độc chất
- C-peptide
3. CHẨN ĐOÁN PHÂN BIỆT
- Hạ đường máu ở trẻ đẻ non thường do vấn đề thích nghi và có thể không cần tiến hành nhiều các xét nghiệm.
- Nguyên nhân thường gặp nhất của hạ đường máu dai dẳng ở trẻ sơ sinh là do rối loạn hormone ví dụ: cường insulin hoặc suy tuyến yên.
- Hạ đường máu do cường insulin kết hợp với nồng độ thấp của các axit béo tự do và thể xeton do ức chế phân hủy lipid.
- Các rối loạn về điều hòa (ví dụ: hạ đường máu tăng xeton, bệnh dự trữ glycogen type III, suy yên sau năm đầu của cuộc sống) gây nên hạ đường máu và sinh xeton rất mạnh một cách đặc biệt.
- Các thiếu hụt sử dụng axit béo (vận chuyển carnitine, oxy hóa axit béo, tạo xeton) được đặc trưng bởi hạ đường máu, tăng nồng độ các axit béo tự do và thể xeton thấp trong thời gian dị hóa lipid.
- Khiếm khuyết tân tạo đường (ví dụ: bệnh dự trữ glycogen type I) có hạ đường máu nặng kết hợp với toan lactate, thể xeton có thể thấp hoặc tăng.
| Xeton “bình thường” (thấp) hoặc tăng không đáng kể | Axit béo tự do thấp: cường insulin, giảm các hormone điều hòa ngược | |
| Các axit béo tự do tăng rất cao: rối loạn oxy hóa axit béo và sinh xeton | ||
| Xeton tăng cao | “hạ đường máu tăng xeton”, các bệnh axit hữu cơ máu, các hormone điều hòa ngược (sau năm đầu của cuộc sống), các bệnh dự trữ glycogen type III và 0, khiếm khuyết phân giải xeton | |
| Lactate tăng (>2 mmol/l) |
Không có gan to | Các bệnh axit hữu cơ máu, khiếm khuyết ly giải thể xeton, khiếm khuyết chuỗi hô hấp tế bào, các rối loạn oxy hóa axit béo chuỗi dài (đặc biệt LCHAD) |
| Gan to đơn thuần |
Các bệnh dự trữ glycogen, các khiếm khuyết tân tạo đường |
|
| Bệnh lý gan | Không dung nạp fructose, khiếm khuyết chuỗi hô hấp tế bào, các rối loạn oxy hóa axit béo chuỗi dài, tyrosinaemia type I | |
4. ĐIỀU TRỊ
- Truyền glucose TM 7-10 mg/kg/phút (glucose 10%: 110 – 150ml/kg/ngày), giữ đường máu khoảng 5,5 mmol/l (100 mg/dl). Nếu cần tiêm TM thì không nên tiêm quá 200 mg/kg (glucose 20%: 1ml/kg)
- Khi có các kết quả xét nghiệm đặc hiệu thì điều trị nguyên nhân cho thích hợp
- Khi nhu cầu cao truyền glucose > 10 mg/kg/phút hoặc insulin không bị ức chế hoàn toàn tại thời điểm có hạ đường máu thì chứng tỏ có bất thường và gợi ý nguyên nhân là cường insulin.
TOAN CHUYỂN HÓA VÀ TOAN XETON TRONG CÁC BỆNH RỐI LOẠN CHUYỂN HÓA BẨM SINH
1. ĐỊNH NGHĨA
- Các trị số bình thường:
- pH 37-7,43
- PaO2 70-100 mmHg (9,3-13,3kPa)
- PaCO2 27-40 mmHg (3,6-5,3 kPa)
- HCO3- (động mạch) 21-28 mmol/l
- Khoảng chống anion = (Na+) - (Cl- + HCO3-)
- Toan chuyển hóa được đặc trưng bởi giảm pH, HCO3- và PaCO2.
2. CHẨN ĐOÁN PHÂN BIỆT
| Toan chuyển hóa do | Các triệu chứng cổ điển |
| Mất bicarbonate qua thận | Khoảng chống anion bình thường, tăng Cl-, pH niệu >5 (kèm theo toan chuyển hóa); hội chứng Fanconi thận: các dấu hiệu thêm vào của rối loạn chức năng ống thận ( đường niệu, các chất căn bản giảm, phosphate, axit amin) |
| Mất bicarbonate qua ruột | Ỉa chảy, khoảng chống anion bình thường, tăng Cl-, pH niệu có thể tăng do hạ kali máu và tăng thứ phát ammonium niệu |
| Axit hữu cơ (như: lactate, xeton) | Khoảng chống anion tăng |
3. CÁC NGUYÊN NHÂN THẬN CỦA TOAN CHUYỂN HÓA
3.1. Là biểu hiện của:
- Các dạng khác nhau của toan ống thận tiên phát (=RTA, các dạng di truyền khác nhau)
- Bệnh Fanconi-Bickel (glycogenosis type XI do thiếu hụt glucose transporter Glut2; gây nên toan ống thận, axit amin niệu, phosphate niệu, glucose niệu, hạ đường máu lúc đói).
- Hội chứng Lowe (hội chứng thận não mắt: toan ống thận, đục thủy tinh thể, tăng nhãn áp, giảm trương lực cơ)
- Osteopetrosis (toan ống thận, thay đổi đặc hiệu ở xương)
- Cystinosis
3.2. Là triệu chứng kèm theo của:
- Tyrosinaemia type I
- Không dung nạp fructose di truyền
- Bệnh dự trữ glycogen type I (glycogen storage disease type I)
- Các bệnh mitochondrial
- Bệnh axit methylmalonic máu (phá hủy thận mạn tính)
4. TOAN CHUYỂN HÓA DO TÍCH TỤ CÁC ANION HỮU CƠ
Khoảng chống anion tăng > 16 mmol/l
4.1. Các nguyên nhân mắc phải
- Nhiễm trùng nặng, nhiễm khuẩn máu
- Tình trạng giáng hóa quá mức
- Thiếu oxy tổ chức
- Mất nước
- Ngộ độc
4.2. Các xét nghiệm
- Lactate máu
- Xeton máu (3-hydroxybutyrate)
- Axit hữu cơ niệu
- Axit amin máu
- Tình trạng carnitine (tự do và toàn phần)
- Acylcarnitine (giọt máu thấm khô)
4.3. Chẩn đoán phân biệt các rối loạn chuyển hóa tiên phát
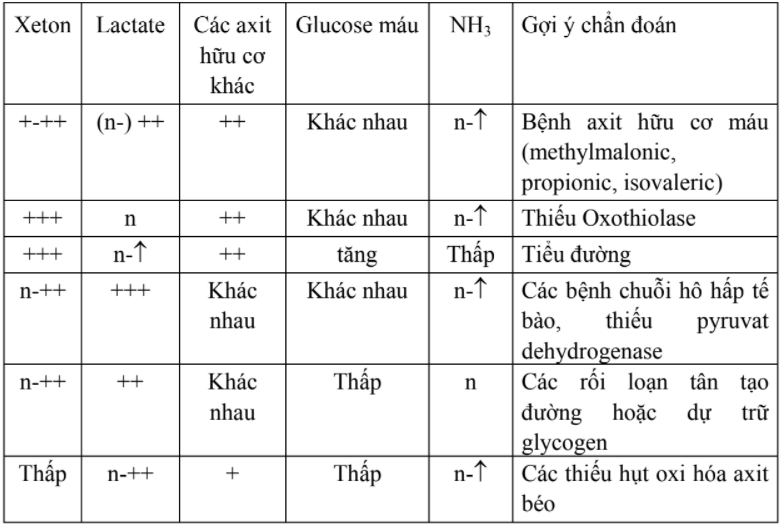
n: bình thường
5. SINH THỂ XETON
- Sinh xeton là đáp ứng sinh lý của tình trạng đói, dị hóa hoặc chế độ ăn sinh xeton. Ở một số trẻ, sinh xeton kết hợp với buồn nôn và nôn; nôn “xeton máu” ở trẻ bú mẹ có đường máu bình thường thì hiếm và gây nên bởi rối loạn chuyển hóa tiên phát. Sinh xeton dai dẳng ở các trường hợp hiếm là chỉ báo có thiếu hụt giáng hóa xeton. Sinh xeton kết hợp với các bất thường chuyển hóa khác thường gặp trong các rối loạn tổn thương chuyển hóa ty thể (đặc biệt các bệnh axit hữu cơ máu nhưng cũng gặp trong các rối loạn chuỗi hô hấp tế bào). Chẩn đoán phân biệt bao gồm tiểu đường. Xeton niệu ở trẻ sơ sinh thường là dấu hiệu chỉ điểm của rối loạn chuyển hóa tiên phát.
- Sinh xeton kết hợp với hạ đường máu lúc đói do rối loạn điều hòa lành tính được phát hiện như sự đa dạng bình thường ở trẻ nhũ nhi và trẻ nhỏ nhưng có thể là dấu hiệu chỉ điểm của suy thượng thận hoặc các bệnh dự trữ glycogen type 0. Sinh xeton sau ăn và toan lactate kết hợp với hạ đường máu lúc đói và gan to có thể là chỉ điểm của bệnh dự trữ glycogen type III hoặc các thể khác.
BỆNH THIẾU HỤT ENZYME BETA – KETOTHIOLASE
Bệnh thiếu hụt enzyme beta-ketothiolase hay còn gọi là enzyme Mitochondrial acetoacetyl-CoA thiolase (T2 hay Acetyl CoA acetyltranferase 1) là do đột biến gen ACAT1 (T2) nằm trên nhiễm sắc thể 11q22.3-q23. Trên thế giới bệnh được phát hiện lần đầu vào năm 1971 bởi Daum RS và phân lập được gen gây bệnh vào năm 1990 bởi Fukao T.
Thiếu hụt enzyme này gây tổn thương sự giáng hoá và tổng hợp xeton ở trong tế bào gan, cũng như xúc tác quá trình giáng hoá của 2-methylacetoacetyl-CoA thành propionylCoA và acetylCoA trong quá trình chuyển hoá của isoleucine. Dẫn tới tăng bài tiết qua nước tiểu 2-methyl-3-hydroxybutyrate, 2-methylacetoacetate và tiglylglycine (các chất chuyển hoá trung gian của isoleucine).
Đây là bệnh lý hiếm gặp, cho tới nay có khoảng trên 100 ca bệnh được báo cáo trên toàn thế giới. Trong khi đó, Việt Nam đã có 35 ca được chẩn đoán.
1. TRIỆU CHỨNG LÂM SÀNG
- Bệnh thường khởi phát sau khi cơ thể có các stress như nhiễm trùng, viêm ruột, tiêu chảy, hoặc ăn quá nhiều protein.
- Bệnh có thể xảy ra ở mọi lứa tuổi nhưng hay gặp nhất là độ tuổi 5 tháng đến 24 tháng.
- Bệnh được đặc trưng bởi những đợt nhiễm toan xeton và không có triệu chứng lâm sàng giữa các cơn cấp nhiễm toan.
- Biểu hiện lâm sàng của các cơn nhiễm toan xeton cấp là nôn, ỉa chảy, mất nước, thở nhanh, li bì rồi dẫn tới hôn mê. Một số trường hợp có co giật, giật cơ sau hôn mê.
2. BIỂU HIỆN XÉT NGHIỆM
- Khí máu: Toan chuyển hóa tăng khoảng trống anion, pH thường rất thấp dưới 7.
- Xeton niệu.
- Đường máu: Đa dạng, có thể thấp, bình thường hoặc tăng.
- Amoniac máu: có thể gặp tăng nhẹ.
- Lactat máu: đa số bình thường.
- Định lượng acid hữu cơ niệu bằng phương pháp GC-MS: tăng 2-methyl-3-hydroxybutyrate, tiglyglycine, 2-methyl–acetoacetate.
- Phân tích acylcarnitine máu bằng Tandem Mass: tăng C5:C1 và C5-OH.
- Đo hoạt độ enzyme: giảm hoạt độ enzyme T2.
- Phân tích phân tử phát hiện đột biến gen T2.
- MRI sọ não: tăng tín hiệu T2 đối xứng 2 bên bao trong và vùng tay sau.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
- Biểu hiện lâm sàng của các cơn nhiễm toan xeton cấp xen kẽ các thời kỳ không có triệu chứng.
- Tăng 2-methyl-3-hydroxybutyrate, tiglyglycine, 2-methyl–acetoacetate niệu.
- Giảm hoạt độ enzyme T2.
- Đột biến gen T2
3.2. Chẩn đoán phân biệt:
- Nhiễm toan xe ton tiểu đường: đường máu tăng, HbA1C tăng.
- Nhiễm toan ống thận: khoảng trống anion không tăng, không có xeton niệu.
- Bệnh thiếu enzyme SCOT (succinyl-CoA: 3-ketoacid-CoA tranferase): xeton niệu kéo dài ngay cả sau khi không còn triệu chứng lâm sàng và sau ăn, không có tăng 2-methyl-3-hydroxybutyrate, tiglyglycine, 2-methyl–acetoacetate niệu.
- Thiếu hụt tổng hợp Glycogen và Glucose: không có tăng 2-methyl-3-hydroxybutyrate, tiglyglycine, 2-methyl–acetoacetate niệu.
4. ĐIỀU TRỊ
4.1. Điều trị cơn cấp
- Truyền dung dịch Glucose tốc độ cao:10mg/kg/phút.
- Tạm nhịn ăn trong 24 giờ. Sau đó bắt đầu ăn lại khi khí máu và xeton niệu bình thường.
- L-carnitine: 50-100 mg/kg/ngày.
- Bù nước, cân bằng điện giải.
- Bù toan khi PH < 7,1: 1mmol/kg/10 phút.
- Kiểm tra khí máu, điện giải đồ, xeton niệu 3 tiếng/lần trong 24 giờ đầu.
4.2. Điều trị lâu dài
- Chế độ ăn hạn chế protein tùy thuộc từng bệnh nhân.
- L-carnitine: 50mg/kg/ngày.
- Tư vấn để phát hiện các triệu chứng của cơn cấp và nguy cơ xuất hiện cơn cấp.
5. TIÊN LƯỢNG
Bệnh có tiên lượng tốt nếu được phát hiện và điều trị kịp thời.
TĂNG AMONIAC MÁU
1. ĐỊNH NGHĨA.
Trị số NH3 bình thường và bệnh lý như sau:
- Tuổi sơ sinh:
- Khỏe mạnh < 110 μmol/l
- Ốm cao đến 180 μmol/l
- Nghi ngờ rối loạn chuyển hóa bẩm sinh > 200 μmol/l
- Sau giai đoạn sơ sinh:
- 50-80 μmol/l
- Nghi ngờ bệnh chuyển hóa > 100 μmol/l
- Chú ý nồng độ NH3 μmol/l = μg/dl x 0,59
Cách thu thập mẫu bệnh phẩm máu cho xét nghiệm NH3: Máu tĩnh mạch hoặc động mạch, chảy tự do, không nặn, được lưu trữ trong hộp đá và phân tích ngay lập tức.
Nồng độ NH3 trong các mô cao gấp 10 lần trong máu. Tăng giả ammoniac thường gặp.
Điều thiết yếu là phải định lượng ammoniac sớm ở tất cả các trẻ ốm có nghi ngờ rối loạn chuyển hóa bẩm sinh, nếu không trẻ sẽ bị bỏ sót chẩn đoán và trẻ sẽ không được điều trị một cách có hiệu quả. Nếu không có khả năng thu thập mẫu bệnh phẩm đạt chất lượng thì cũng vẫn định lượng ammoniac máu và xét nghiệm lại với mẫu bệnh phẩm chất lượng tốt hơn nếu kết quả có tăng ammoniac máu.
2. NGUYÊN NHÂN
2.1. Các rối loạn chu trình urea:
- Là nguyên nhân phổ biến nhất của tăng ammoniac máu nặng, biểu hiện bằng bệnh não tiến triển hoặc bệnh não tái phát mạn tính. Khởi đầu, triệu chứng có thể kết hợp với kiềm hô hấp (hậu quả tác động lên trung tâm của tăng ammoniac máu) nhưng có thể xuất hiện kiềm chuyển hóa hoặc toan chuyển hóa.
- Khoảng thời gian từ khi xuất hiện triệu chứng ban đầu đến khi não bị phá hủy không hồi phục được là ngắn do đó điều trị sớm và hiệu quả là cực kỳ quan trọng.
2.2. Các bệnh axit hữu cơ máu và các khiếm khuyết quá trình oxy hóa axit béo chuỗi dài (ví dụ: propionic máu).
- Khoảng 30% các trường hợp tăng ammoniac máu nặng ở trẻ sơ sinh: tắc nghẽn tổng hợp urea do thiếu hụt acetyl-CoA (cần thiết để tổng hợp N-acetylglutamate) và ức chế NAGS bởi các axit hữu cơ.
- Thường kết hợp với toan chuyển hóa (lactic) ở giai đoạn sớm (chú ý: đôi khi kiềm hóa là do nôn hoặc do tăng ammoniac máu). Mức độ tăng ammoniac không cho phép chẩn đoán phân biệt giữa thiếu hụt chu trình urea và bệnh lý axit hữu cơ máu. Nhìn chung glutamine không tăng trong các bệnh axit hữu cơ máu hoặc các rối loạn oxy hóa axit béo.
2.3. Hội chứng tăng ammoniac máu – cường insulin (hyperinsulinism-hyperammonaemia: HIHA; thiếu hụt glutamate dehydrogenase): giá trị NH3 hiếm khi trên 200 μmol/l
2.4. Suy gan nặng (chú ý: tăng transaminase hoặc giảm PTT có thể gặp trong thiếu hụt chu trình urea).
2.5. Tăng ammoniac máu thoáng qua do mở các ống tĩnh mạch, đặc biệt ở sơ sinh có hội chứng hô hấp nguy kịch – tỷ số Gln/NH3 < 1,6 μmol/ μmol
2.6. Hoạt động cơ tăng lên trong khi hô hấp hỗ trợ, hội chứng hô hấp nguy kịch hoặc sau co giật toàn thân một khoảng thời gian ngắn – NH3 hiếm khi vượt quá 180 μmol/l
3. CÁC THĂM DÕ CẤP CỨU VÀ CHẨN ĐOÁN PHÂN BIỆT
- Phải nghi ngờ rối loạn chuyển hóa ở tất cả các trẻ sơ sinh đủ tháng có NH3 > 200 μmol/l. Bởi vì có sự khác nhau về mặt điều trị cho các nguyên nhân khác nhau gây tăng ammoniac máu cho nên điều quan trọng là tiến tới chẩn đoán chính xác càng sớm càng tốt. Kết quả của các xét nghiệm phải có trong vòng ít giờ, nếu cần ngay cả trong đêm. Liên lạc với chuyên gia chuyên khoa chuyển hóa qua điện thoại, gửi bệnh phẩm nhanh bằng bưu điện (thậm chí taxi).
- Các xét nghiệm bao gồm:
- Các xét nghiệm cơ bản
- Phân tích axit amin máu, niệu
- Phân tích các axit hữu cơ và axit orotic niệu
- Phân tích acylcarnitine từ giọt máu thấm khô
- Các chẩn đoán phân biệt
|
Citrulline huyết thanh |
Các triệu chứng khác | Chẩn đoán |
| Thấp (thường khi) |
tăng axit orotic | Thiếu hụt Ornithine transcarbamylase |
| Acylcarnitine và axit hữu cơ đặc hiệu | Axit hữu cơ máu, ví dụ. bệnh axit Propionic hoặc methylmalonic máu | |
| giảm -n axit orotic | Thiếu Carbamylphosphate synthase Thiếu N-acetylglutamate synthase Thiếu Ornithine aminotransferase (sơ sinh) |
|
| >30 μM | tăng axit oroti | Không dung nạp lysinuric protein |
| >30 μM |
giảm -n axit orotic, tăng lactate |
Thiếu pyruvate carboxylase (sơ sinh) |
| 100-300 μM | tăng Arginosuccinate | Bệnh axit arginosuccinic máu |
| >1000 μM | tăng axit orotic | Citrullinaemia |
4. ĐIỀU TRỊ CẤP CỨU
Chuẩn bị tất cả các hướng điều trị càng sớm càng tốt khi tăng ammoniac máu được khẳng định. Thải độc ngoài cơ thể phải được bắt đầu ngay lập tức khi NH3 >500 μM. Ngay cả khi áp dụng các biện pháp bảo tồn thì cũng đòi hỏi phải giám sát NH3 và các axit amin máu, bệnh nhân nên được vận chuyển đến trung tâm nhi khoa có chuyên khoa về rối loạn chuyển hóa. Thiết lập ven trung tâm và catheter động mạch.
4.1. Nguyên tắc:
- Ngừng cung cấp protein, giảm dị hóa
- Thải ammoniac (thuốc, lọc máu)
- Bổ Sung các sản phẩm trung gian của chu trình urea như arginine hoặc citrulline; hỗ trợ chuyển hóa ty thể với carnitine trong các bệnh lý axit hữu cơ máu.
- Làm tăng thải ammoniac qua nước tiểu bằng cung cấp dịch toàn thân, cân nhắc lợi tiểu mạnh.
4.2. Thiết lập đường truyền tĩnh mạch đầu tiên:
Glucose 10 mg/kg/phút (dịch 10%: 12 ml/kg/giờ) kết hợp bổ xung điện giải thích hợp.
4.3. Trong vòng 2 giờ
- L-arginine hydrochloride 360 mg/kg (=2 mmol/kg = 2 ml/kg của dung dịch 1 M)
- Na-benzoate 250 mg/kg
- Na-phenylacetate 250 mg/kg TM (hoặc Na-phenylbutyrate 250 mg/kg uống)
- L-carnitine 100 mg/kg (liều thấp hơn nếu nghi ngờ rối loạn oxy hóa axit béo).
- Cân nhắc Ondansetron (Zofran®) 0,15 mg/kg tiêm trực tiếp TM ở trẻ không có hôn mê (truyền có thể gây nôn và buồn nôn)
- L-arginine HCl, Na-benzoate (và carnitine) nên được pha loãng trong dung dịch glucose 5% 35 ml/kg và được truyền định giờ đều đặn bằng các chạc truyền khác nhau.
- Kiểm tra glucose, thêm insulin nếu cần thiết; kiểm tra ammoniac sau 2 giờ.
Chú ý: Na-benzoate và phenylacetate (tiền chất Na-phenylbutyrate chỉ có dạng uống) sẽ có tác dụng thay đổi con đường chuyển hóa để bài tiết nitrogen nhờ sự liên kết với glycine và glutamine tương ứng. Có một số tranh cãi liệu các hoạt chất này nên được sử dụng để giải độc ammoniac trước khi được chẩn đoán vì có nguy cơ về mặt lý thuyết về sự kiệt quệ CoA trong ty thể trong các trường hợp bệnh lý axit hữu cơ máu. Tuy nhiên, ở nhiều trung tâm chuyển hóa, những thuốc này được sử dụng đều đặn để giải độc ammoniac trong các bệnh axit hữu cơ máu (đặc biệt bệnh axit propionic máu) mà không xuất hiện các tác dụng phụ. Na-bezoate và phenylbutyrate/-acetate là các chất độc khi đạt nồng độ cao trong huyết tương (trên 2 mmol/l và 4 mmol/l tương ứng). Đo nồng độ Na- benzoate được khuyến cáo ở giai đoạn sơ sinh, đặc biệt ở trẻ vàng da, nhưng đo nồng độ này ít có khả năng thực hiện được ở hầu hết các trung tâm. Nguy cơ ngộ độc thấp với liều duy trì 250 mg/kg/ngày nhưng có thể xảy ra ở liều cao hơn. Kiểm tra khả năng tăng Na và hạ K đặc biệt trong quá trình điều trị bằng cả Na-benzoate và Na-phenylbutyrate (250 mg/kg Na-benzoate hoặc Na- phenylbutyrate bao gồm 1,74 mmol hoặc 1,35 mmol sodium tương ứng).
4.4. Giải độc ngoài cơ thể:
- Bắt đầu ngay lập tức nếu NH3 >500 μmol/l (>850 mg/dl). Sử dụng siêu lọc nếu có thể. Thẩm phân phúc mạc sẽ không có hiệu quả. Thay máu sẽ tăng protein và ammoniac và không nên thực hiện.
- Cân nhắc carbamyl glutamate 100-200 mg/kg như liều khởi đầu sau đó 100-200 mg/kg/ngày chia 3-4 lần (thời gian bán hủy = 5-6 giờ) ở các bệnh nhân có kết quả xét nghiệm sinh hóa nghi ngờ thiếu CPS I hoặc NAGS (tăng ammoniac cấp tính, axit orotic bình thường, không có các chất chuyển hóa đặc hiệu khác) hoặc ở mỗi bệnh nhân khi kết quả xét nghiệm hóa sinh đặc biệt không thực hiện được trong vòng vài giờ.
5. ĐIỀU TRỊ DUY TRÌ TĂNG AMMONIAC MÁU
- Truyền duy trì (kéo dài trên 24 giờ)
- Arginine hydrochloride (180-360 mg/kg) (điều chỉnh dựa trên nồng độ Arg máu, mục tiêu là duy trì 80-150 μmol/l; ngừng truyền khi tăng arginine máu hoặc không dung nạp protein lysine niệu.
- Na-benzoate 250 mg/kg (tới 500 mg/kg khi có khẳng định thiếu hụt chu trình urea, cần theo dõi nồng độ thuốc trong huyết tương); Na-phenylacetate/Na- phenylbutyrate 250 mg/kg khi có dạng TM; nếu không thì Na-phenylbutyrate dạng uống 250-500 mg/kg/ngày chia 3 lần.
- Carnitine 100 mg/kg/ngày (không cần nếu thiếu hụt chu trình urea được khẳng định).
- Glucose 10-20 (-30) g/kg, thêm insulin 0,1-1 UI/kg/giờ nếu đường máu > 150 mg/dl hoặc xuất hiện đường niệu.
- Intralipid 0,5-1 g/kg sau khi loại trừ rối loạn oxy hóa axit béo chuỗi dài (tới 3g/kg – giám sát triglyceride).
- Bổ xung nước và điện giải thích hợp.
- Nếu cần thiết: liệu pháp chống nôn với Ondansetron (Zofran® 0,15-0,5mg/kg).
- Điều trị sau khi có chẩn đoán xác định: điều trị thích hợp sau khi có chẩn đoán xác định thiếu hụt chu trình urea hay bệnh lý axit hữu cơ máu.
- Tiên lượng ở trẻ đủ tháng về các biến chứng thần kinh và phát triển tinh thần sẽ tốt nếu thời gian hôn mê dưới 36 giờ trước khi bắt đầu liệu pháp đặc hiệu hoặc nồng độ NH3 (μmol/l) nhân với thời gian hôn mê còn nhỏ hơn <2400μmol/l.
TĂNG LACTATE MÁU TRONG CÁC RỐI LOẠN CHUYỂN HÓA BẨM SINH
1. KHÁI NIỆM
- Các giá trị bình thường:
- Máu < 2,1 mmol/l (<19 mg/dl)
- Dịch não tủy <1,8 mmol/l (<16 mg/dl)
- Cách thu thập bệnh phẩm: máu tĩnh mạch không bọ cản trở (ví dụ đường truyền tĩnh mạch) hoặc máu động mạch, trẻ ở tư thế thư giãn, ống nghiệm có Na-fluoride
- Phân tích pyruvate thường không được chỉ định. Có thể được cân nhắc chỉ định khi lactate tăng để xác định tỷ số lactate/pyruvate (tình trạng oxy hóa, bình thường <20).
- Alanine (axit amin máu) phản ánh nồng độ pyruvate (và gián tiếp lactate) nhưng không bị ảnh hưởng bởi sự ngăn cản khi thu thập bệnh phẩm. Bình thường <450 μmol/l, tỷ số alanine/lysine <3.
2. CHẨN ĐOÁN PHÂN BIỆT
Khó phân biệt tăng lactate máu tiên phát hay thứ phát, lactate dịch não tủy nên được định lượng thường quy khi có chỉ định chọc dịch não tủy ở các bệnh nhân có các bệnh lý thần kinh.
2.1. Các nguyên nhân thứ phát
- Phổ biến nhất: do khi thu thập bệnh phẩm đã sử dụng garo xoắn hoặc khó khăn để hút máu
- Vận cơ, hô hấp hỗ trợ, co giật (lactate có thể đến 4-6 mmol/l)
- Bệnh toàn thân nặng: giảm oxy máu trung tâm và ngoại vi hoặc thiếu máu cục bộ, sốc, suy tim, bệnh cơ tim, suy gan, suy thận, nhiễm khuẩn máu, đái đường...
- Bất kể bệnh chuyển hóa nặng
- Hội chứng ống thận, tăng chlo máu, nhiễm trùng tiết niệu (tăng lactic niệu)
- Thuốc (bigguanides); nhiễm độc (ví dụ: ethanol)
- Cân nhắc thiếu thiamine
2.2. Các nguyên nhân chuyển hóa
- Rối loạn chuỗi hô hấp tế bào hoặc chu trình kreb
- Thiếu hụt pyruvate dehydrogenase (PDH) hoặc pyruvate carboxylase
- Các rối loạn oxy hóa axit béo chuỗi dài
- Các bệnh axit hữu cơ máu, các rối loạn chuyển hóa biotin
- Các bệnh dự trữ glycogen, các bệnh tân tạo đường
2.3. Các xét nghiệm
- Phân tích Acylcarnitine sẽ giúp phát hiện chắc chắn hầu hết các rối loạn chuyển hóa axit béo
- Toan chuyển hóa nặng như một chỉ điểm của bệnh chuyển hóa tiên phát (ức chế của chu trình kreb). Không phải luôn gặp trong các rối loạn oxy hóa axit béo.
- Tăng lactate máu sau ăn (>20%) hoặc thể xeton (xêton máu đảo ngược) có thể chỉ điểm cho thiếu PDH hoặc thiếu hụt chuỗi hô hấp tương ứng. Tăng lactate sau khi cung cấp glucose được nhận thấy trong các bệnh dự trữ glycogen type 0, III, VI.
- Sau ăn lactate giảm xuống và hạ đường máu lúc đói là triệu chứng chỉ điểm của bệnh dự trữ glycogen type I hoặc thiếu hụt tân tạo đường.
4. NGUYÊN TẮC ĐIỀU TRỊ: Điều trị theo chẩn đoán
CHƯƠNG 14: MIỄN DỊCH – DỊ ỨNG
HEN PHẾ QUẢN TRẺ EM
1. ĐẠI CƯƠNG
- Hen phế quản (HPQ) là một bệnh phổi mạn tính được đặc trưng bởi 3 dấu hiệu: Viêm mạn tính củ a đường thở , tắc nghẽn đường thở có thể hồi phục một cách tự nhiên hoặc do dùng thuốc, tăng tính phản ứng hoặ c tăng đáp ứng củ a đường thở với nhiều loại tác nhân kích thích bên ngoài . Tỷ lệ mắc HPQ ngày càng tăng ở trẻ nhỏ và trẻ vị thành niên chi ếm từ 3- 7% trẻ em tại các nước. Tỷ lệ mắc củ a hen ở trẻ dưới 5 tuổi tăng 160% trong vòng 2 thập kỉ qua và 80% bệnh nhân bị hen , biểu hiện triệu chứng bắt đầu trước 5 tuổi. Hen là một trong nguyên nhân kiến trẻ phải đi khám bác sĩ và nhập viện nhiều, ảnh hưởng đến kinh tế và sức khỏe của gia đình và xã hội. Đặc biệt số ca tử vong do hen đã tăng lên gấp đôi trong vòng 2 thập kỉ qua. Hàng năm thế giới có khoảng 25 vạn người tử vong do hen.
- Nguyên nhân gây hen do sự kết hợp giữa yếu tố gen và môi trường sống. Yếu tố di truyền được cho thấy đến 60% HPQ có yếu tố truyền từ cha mẹ. HLA liên quan đến di truyền trong hen như HLA DRB1, DRB3, DRB5, DP1. Các yếu tố tác nhân môi trường thường gặp bao gồm: Nhiễm virus đường hô hấp, luyện tập gắng sức, tác nhân gây kích ứng như khói thuốc lá , các dị nguyên trong nhà hoặc ngoài nhà như lông súc vật , mạt bụi nhà, gián, thức ăn, ẩm mốc. Thay đổi thời tiết, đặ c biệt là thời tiết lạnh , xúc cảm: cười hoặc tức giận ho ặc bệnh trào ngược dạ dày thự c quản là những tác nhân kích thích đường hô hấp.
- Yếu tố nguy cơ hen phế quản:
- Nguyên nhân phổ biến gây khò khè ở trẻ em là nhiễm trùng đường hô hấp.
- Yếu tố dự báo diễn biến củ a khò khè chuyển sang hen là bệnh chàm atopi.
- Tiếp xúc với dị nguyên và các yếu tố gây kích ứng làm tăng nguy cơ bị hen.
- Dị ứng với gián ở trẻ em sống ở khu vực thành thị.
- Mẹ hút thuốc lá.
- Đẻ non làm tăng nguy cơ bị hen.
- Các yếu tố nguy cơ của hen được các nhà nhi khoa đồng thuận như sau:
- Tiêu chuẩn chính: bố/ mẹ bị hen; trẻ bị viêm da cơ địa
- Tiêu chuẩn phụ : viêm mũi dị ứng ; Khò khè không liên quan đến cảm lạnh, Bạch cầu ái toan ≥ 4%
Trẻ có nguy cơ bị hen trong độ tuổi từ 6 đến 13 là những trẻ có khò khè tái diễn và kèm theo một trong 2 tiêu chuẩn chính hoặc 2 trong 3 tiêu chuẩn phụ
- Yếu tố nguy cơ hen nặng và tử vong do hen bao gồm:
- Tiền sử có đợ t cấp độ t ngộ t và nặng
- Đã từng nhập viện tại khoa hồi sức, đã từng phải đặt nội khí quản do hen
- Trong khoảng thời gian 12 tháng qua: Có ≥2 lần nhập viện hoặ c
- ≥ 3 lần vào khoa cấp cứu , sử dụ ng >1 hộ p thuốc c ắt cơn hen ventoline dạng hít trong 1 tháng, sử dụng kéo dài corticoid đường uống.
2. TIẾP CẬN CHẨN ĐOÁN
2.1. Khai thác tiền sử
Một bệnh sử chi tiết cần được thu thập từ gia đình và bố mẹ. Hỏi về các triệu chứng như ho, khò khè, khó thở, tức nặng ngực, đặc biệt tần số bị, mức độ nặng của cơn hen , các triệu chứng có trở nên nặng hơn do các tác nhân kích thích không? Xác định tác nhân kích thích nếu có thể, các triệu chứng nặng lên trong ngày hay vào ban đêm.
2.2. Khám lâm sàng:
Khám thực thể nên tập trung vào đường hô hấp, lồng ngực và da . Tìm kiếm các dấu hiệu của bệnh dị ứng khác như viêm kết mạc , thâm phù dưới ổ mắt, niêm mạc mũi nhợt và xuất tiết nhiều. Các dấu hiệu thực thể không thường đi kèm với hen bao gồm chậm tăng trưởng, tím, ngón tay dùi trống.
2.3. Chẩn đoán phân biệt
Trước khi nghĩ đến hen cần loại trừ các bệnh gây khò khè ở trẻ em như: Trào ngược dạ dày thực quản hoặc hội chứng hít tái diễn, bệnh xơ nang, dị vật đường thở, rối loạn chức năng dây thanh âm, bất thường giải phẫu đường thở như hẹp, màng ngăn khí quản, mềm sụn khí phế quản, dị dạng mạch hình nhẫn, khối u trung thất, suy tim, suy giảm miễn dịch, bệnh do kí sinh trùng, viêm phế quản do tác nhân virus.
2.4.Các xét nghiệm cận lâm sàng
Các xét nghiệm cận lâm sàng là không cần thiết cho việc chẩn đoán hen.
- Đo nồng độ IgE và dị nguyên có thể hữu ích để bắt đầu điều trị
- Tổng phân tích tế bào máu ngoại vi có thể chỉ ra một tình trạng dị ứng hoặc suy giảm miễn dịch. Khí máu khi có suy hô hấp.
- Xquang lồng ngực: hữu ích để loại trừ các tình trạng như hít phải dị vật
- Đo nồng độ oxit nitơ (NO) trong khí thở ra được dùng để định hướng chẩn đoán, đánh giá đáp ứng điều trị và theo dõi mức độ kiểm soát bệnh hen.
2.5. Các kĩ thuật để chẩn đoán
- Đo chức năng hô hấp là tiêu chuẩn vàng để đánh giá mức độ nặng của tắcmnghẽn đường thở.
- Chỉ tiến hành được ở trẻ ≥5 tuổi và trẻ có thể hợp tác.
- Các chỉ số cần đánh giá: FEV1, dung tích sống gắng sức, tốc độ luồng khí thở ra gắng sức ở giữa thì thở ra, đồ thị thể tích khí thở.
- Đối với trẻ dưới 5 tuổi có thể dùng kỹ thuật đo dao động xung ký để đánh giá tình trạng tăng sức cản đường thở ở trẻ hen phế quản.
- Xác định tắc nghẽn đường thở và tắc nghẽn có thể hồi phụ c không
- Test phục hồi phế quản là đo chức năng hô hấp trước và sau dùng thuốc giãn phế quản để xác định chẩn đoán và phân loại mức độ nặng
- Đo lưu lượng đỉnh có giá trị như một công cụ theo dõi
3. CHẨN ĐOÁN
5 tiêu chuẩn chẩn đoán
- Ho, khò khè, khó thở, nặng ngực tái đi tái lại
- Tình trạng trên có đáp ứng với thuốc dãn phế quản
- Có tiền căn gia đình cha, mẹ, anh chị em ruột hen hay có yếu tố khởi phát hen.
- Đã loại trừ các nguyên nhân gây khò khè khác
- Khám lâm sàng có hội chứng tắc nghẽn nghe phổi có ran ngáy, rít; đo chức năng hô hấp có FEV1 giảm, sau khi dùng thuốc dãn phế quản FEV1 tăng ít nhất 12% hay 200ml.
3.1. Chẩn đoán mức độ nặng của cơn hen cấp
Bảng 1. Đánh giá mức độ nặng của cơn hen cấp tính
| Chỉ số | Nhẹ | Nặng vừa | Nặng | Nguy hiểm đến tính mạng |
| Khó thở | Khi gắng sức (bú, khóc, hoạt động) | Khi gắng sức (bú, khóc, hoạt động) | Khó thở cả khi nghỉ ngơi | Khó thở dữ dội |
| Tần số thở | Bình thường | Thở nhanh | Thở nhanh | Rối loạn nhịp thở |
| Co kéo cơ hô hấp, rút lõm lồng ngực | Không | Co kéo cơ hô hấp | Co kéo cơ hô hấp, rút lõm lồng ngực | Cử động ngực bụng đảo ngược |
| Nói hoặc khóc | Nói được cả câu, trẻ nhỏ khóc kéo dài | Ngắt đoạn | Từng từ, khóc yếu | Không nói được, không khóc được |
| Tinh thần | Tỉnh | Tỉnh | Kích thích | Li bì, lơ mơ |
| Rale rít, rale gáy | Nghe thấy cuối thì thở ra |
Nghe thấy cả
|
Nghe thấy cả hai thì | Không nghe thấy (phổi câm) |
| Mạch | Bình thường | Hơi nhanh | Nhanh | Không bắt được mạch |
| SaO2 | >95% | 91-05% | <90% | Rất giảm |
| FEV1 (PEF) ở trẻ lớn | >80% | 50-80% | <50% | Không đo được |
3.2. Phân loại hen theo bậc của GINA
Bảng 2. Phân loại mức độ nặng của bệnh hen phế quản
| Bậc hen | Triệu chứng/ngày | Triệu chứng/đêm | PEF hay FEV1 Giao động PEF |
| Bậc 1- Gián đoạn |
<1 lần/ tuần Không triệu chứng và PEF bình thường giữa các cơn |
<=2 lần/ tháng | >=80% <20% |
| Bậc 2- Nhẹ dai dẳng |
>1 lần/ tuần nhưng <1 lần/ ngày Cơn có thể ảnh hưởng tới hoạt động |
>=2 lần/ tháng | >=80% 20- 30% |
| Bậc 3 - Trung bình dai dẳng |
Hàng ngày Cơn hen ảnh hưởng tới hoạt động |
>1 lần/ tuần | 60- 80% >30% |
| Bậc 4- Nặng dai dẳng |
Liên tục Giới hạn hoạt động thể lực |
Thường xuyên | <=60% >30% |
Bảng 3. Mức độ kiểm soát hen của GINA 2014
Hỏi trong vòng 4 tuần qua:
| Triệu chứng | Mức độ kiểm soát | ||
| Kiểm soát tốt | Kiểm soát 1 phần | Không kiểm soát | |
1. Triệu chứng ban ngày
|
Không có bất kỳ triêu chứng nào | Có 1 - 2 triệu chứng |
Có 3- 4 triệu chứng |
| 2. Hạn chế hoạt động | |||
|
3. Nhu cầu thuốc cắt cơn
|
|||
|
4. Triệu chứng thức giấc về đêm |
|||
Phân loại hen có thể thay đổi theo thời gian theo dõi và điều trị
4.TIẾP CẬN ĐIỀU TRỊ
4.1.Điều trị nhằm 5 mục tiêu
- Phòng các triệu chứng mạn tính và khó chịu
- Duy trì chức năng hô hấp bình thường hoặ c gần như bình thường
- Duy trì mức độ hoạt độ ng bình thường, gồm cả tập luyện gắng sức
- Phòng các đợt hen cấp
- Cung cấp các liệu pháp dùng thuốc tối ưu với các tác dụ ng phụ ít nhất hoặc không có tác dụ ng phụ.
4.2. Có 4 can thiệp cần thiết để đạt đượ c các mục tiêu trên:
- Đo lường khách quan chức năng phổi: đo chức năng phổi hoặc theo dõi lưu lượng đỉnh
- Liệu pháp dùng thuốc:
- Thuốc giảm co thắt và giảm nhanh các triệu chứng bao g ồm thuốc cường beta tác dụ ng ngắn, corticoid toàn thân, thuốc kháng cholinergic.
- Điều trị viêm kèm t heo: thuốc cường beta tác dụ ng kéo dài , Corticoid dạng hít, thuốc chống viêm không steroid, thuốc kháng leucotrien, Theophyline
- Kiểm soát các dị nguyên và yếu tố gây kích ứng trong môi trường.
- Giáo dục bệnh nhân.
4.3. Điều trị cụ thể
- Điều trị cắt cơn:
Điều trị cắt cơn phụ thuộc vào mức độ nặng của cơn hen cấp và mức đáp ứng của từng bệnh nhân để xử lý cho phù hợp. Các thuốc thường dùng trong xử lý cơn hen cấp bao gồm:
- Cường beta tác dụng ngắn là thuốc được dùng nhiều nhất v ới tác dụng giãn phế quản , bảo vệ phế quản, phòng co cơ phế quản do tập luyện gắng sức: Thuốc có dạng uống, xịt định liều, khí dung, tiêm truyền tĩnh mạch. Các tác dụng phụ phổ biến : Nhịp tim nhanh, run tay, đau đầu, đánh trống ngực, hạ kali máu, tăng đường huyết.
- Một đợt dùng ngắn corticoid đường uống là thuốc giảm triệu chứng nhanh do tác dụng chống viêm rộng rãi, thường dùng trong 3-5 ngày ở trẻ em dưới 5 tuổi, 5-7 ngày ở trẻ lớn hơn 5 tuổi nhằm đạt được bước đầu kiểm soát hen và giải quyết nhanh đợt cấp của hen nặng và hen vừa dai dẳng. Ví dụ Prednisolone dạng dung dịch : 5mg/5mL hoặc viên, tấn công : 1-2 mg/kg/ngày (tối đa 60mg/ngày).
- Thuốc kháng cholinergic kết hợp với cường beta giao cảm, có tác dụng tốt trong điều trị đợt cấp củ a hen . Thuốc phổ biến nhất là Ipratropium . Tại Việt nam hiện có dạng khí dung. Liều 1 ống 4 lần/ngày, 0.25-2mg/kg hoặc mỗi ngày với liều đơn khi cần thiết để đạt được kiểm soát kéo dài, tối đa 60mg/ngày.
+ Điều trị dự phòng hen: lựa chọn thuốc dự phòng hen dựa theo bậc hen và theo thể lâm sàng, theo nhóm tuổi và mức độ kiểm soát hen
- Nguyên tắc: ở trẻ dưới 5 tuổi hen dai dẳng, điều trị dự phòng bằng antileucotrien (LTRA) hàng ngày đáp ứng kém, có tiền sử dị ứng trong gia đình thì cấn nhắc dùng corticoid đường hít (ICS) liều thấp dùng hàng ngày được khuyến cáo như là điều trị ban đầu để kiểm soát hen ở trẻ dưới 5 tuổi. Điều trị ít nhất 3 tháng để đánh giá hiệu quả kiểm soát hen tốt. Ở trẻ nhỏ khò khè tái diễn do nhiễm virut, không có tiền sử dị ứng có thể dùng LTRA dự phòng.
Lựa chọn khuyến cáo cho điều trị khởi đầu
| Triệu chứng hiện tại |
Thuốc dự phòng ban đầu đề xuất |
| Triệu chứng hen hoặc nhu cầu cần thuốc cắt cơn tác dụng ngắn (SABA) < 2 lần/ tháng; không thức giấc về đêm do hen trong tháng qua; và không có nguy cơ cơn kịch phát, bao gồm không có cơn kịch phát trong năm qua | Không cần thuốc dự phòng |
| Tần xuất triệu chứng hen ít, nhưng bệnh nhân có một hoặc nhiều yếu tố nguy cơ gây kịch phát; vd chức năng phổi thấp, hoặc cơn kịch phát cần cấp cứu trong năm qua, hoặc đã từng phải chăm sóc đặc biệt vì hen | Liều thấp ICS |
| Triệu chứng hen cần SABA từ 2 lần một tháng đến 2 lần một tuần, hoặc bệnh nhân thức giấc vì hen một hoặc nhiều lần một tháng | Liều thấp ICS |
| Triệu chứng hen cần SABA từ 2 lần một tuần |
Liều thấp ICS Lựa chọn khác ít hiệu quả hơn LTRA |
| Triệu chứng hen ảnh hưởng hầu hết các ngày; hoặc thức giấc về đêm do hen một lần một tuần hoặc hơn, đặc biệt nếu bất kỳ yếu tố nguy cơ nào tồn tại | Liều trung bình ICS Liều thấp ICS/LABA |
| Biểu hiện hen ban đầu triệu chứng hen không kiểm soát nặng, hoặc với đợt hen kịch phát | OCS đợt ngắn VÀ Bắt đầu thuốc dự phòng; lựa chọn là:
|
| Trước khi điều trị dự phòng bắt đầu | |
|
|
| Sau khởi đầu điều trị dự phòng | |
|
|
4.4. Khi nào cần nhập viện
Nhập viện cần được chỉ định khi : trẻ không đáp ứng với liệu pháp dùng cường beta, trẻ có lưu lượng đỉnh <50% so với kết quả tốt nhất trước đó sau khi dùng cường beta, trẻ có biểu hiện khó thở, với các bằng chứng:
- Co kéo lồng ngự c và cổ
- Tư thế rướn người
- Khó đi lại và nói chuyện
- Ngừng chơi hoặ c không thể chơi lại
- Môi hoặc móng tay tím.
4.5. Khi nào cần chuyển bác sĩ chuyên khoa
Chuyển cho bác sĩ chuyên khoa hen khi:
- Trẻ có đợt cấp đe dọa tính mạng và nhập viện khoa điều trị tích cực
- Không đạt đượ c kiểm soát sau 3-6 tháng điều trị
- Dấu hiệu và triệu chứng không điển hình
- Biểu hiện hen nặng dai dẳng
- Trẻ cần 2 đợt corticoid đường uống trong 1 năm
4.6. Theo dõi và một số yếu tố ảnh hưởng
- Các yếu tố ảnh hưởng đ ến đáp ứng với điều trị: đặc điểm của thuốc như mùi vị, liều dùng và khoảng cách giữa các liều, tác dụng phụ và chi phí .
- Những thay đổi về phía bệnh nhân: bệnh nhân quan tâm và tuân thủ điều trị, nhận thức về mức độ nặng của bệnh và không thể dùng được thuốc.
- Yếu tố liên quan đến thầy thuốc : thiếu giao tiếp với bệnh nhân , không theo dõi bệnh nhân thường xuyên, dùng thuốc sai về liều và loại thuốc
- Để phát huy thành công trong kiểm soát bệnh:
- Thầy thuốc cần chu đáo và thân thiện
- Người bệnh nên đượ c hỗ trợ và khen ngợi khuyến khích
- Phát hiện ra những quan tâm của gia đình và làm dịu đi những nỗi sợ hãi của họ.
- Tiếp tục giáo dụ c bệnh nhân để cung cấp thông tin về liệu trình điều trị và kĩ thuật dùng thuốc
- Trao đổi với thầy cô ở trường
- Xây dựng một kế hoạ ch với từng bệnh nhân bị hen
- Trẻ nên được phép mang và sử dụng thuốc cường beta tác dụng ngắn để giảm nhanh triệu chứng.
- 5 câu hỏi cần hỏi khi bệnh nhân không đáp ứng với liệu pháp điều trị hợp lý: Bệnh đó có phải là hen không? Tổn thương giải phẫu hoặc các tình trạng bệnh lý khác cần được loại trừ, bệnh nhân có dung nạp liệu pháp điều trị ? kĩ thuật dùng thuốc củ a bệnh nhân có đúng không? bệnh nhân có hết thuốc hoặc không nhận ra điều đó? Bệnh nhân có thường xuyên tiếp xúc với các yếu tố nguyên nhân gây khởi phát cơn hen cấp không?
XỬ TRÍ CƠN HEN PHẾ QUẢN CẤP Ở TRẺ EM
Hen phế quản (HPQ) là bệnh hô hấp mạn tính thường gặp nhất ở trẻ em. Hen là tình trạng bệnh lý đa dạng, với đặc điểm là viêm mạn tính đường thở. Hen được đặc trưng bởi tiền sử có các triệu chứng khò khè, khó thở, nặng ngực và ho, các triệu chứng này thay đổi theo thời gian và cường độ, cùng với hạn chế thông khí dao động.
Dịch tễ học:
- HPQ là một bệnh phổ biến. Trên thế giới có 300 triệu người mắc bệnh hen. Tỷ lệ mắc HPQ ở trẻ em thay đổi tuỳ theo từng nước, dao động từ 3-20%. Các nước nói tiếng Anh, các nước vùng ven biển, vùng ôn đới có tỷ lệ trẻ mắc hen cao nhất. Ngược lại, những nước đang phát triển hoặc các nước nhiệt đới, tỷ lệ trẻ mắc HPQ thường thấp.
- Một nghiên cứu tại Hà Nội năm 2003 trên trẻ em từ 5-11 tuổi chỉ ra rằng: tỷ lệ trẻ đã từng khò khè 24,9%, khò khè trong vòng 12 tháng qua 14,9%, từng bị HPQ 12,1%, HPQ được chẩn đoán bởi bác sĩ là 13,9.
Yếu tố kích thích khởi phát cơn hen phế quản cấp:
- HPQ là bệnh hô hấp mạn có những giai đoạn khởi phát xen lẫn các thời kỳ thuyên giảm. Cơn HPQ cấp có thể xảy ra vào các thời điểm khác nhau trong năm, gây ra bởi các yếu tố kích thích khác nhau và gây ra các phản ứng viêm khác nhau.
- Các yếu tố gây khởi phát cơn hen cấp:
- Nhiễm virus đường hô hấp
- Tiếp xúc với dị nguyên đường hô hấp
- Gắng sức
- Khói thuốc lá
- Ô nhiễm môi trường
- Thay đổi thời tiết
- Yếu tố tâm lý
Chẩn đoán cơn hen cấp
- Triệu chứng cơ năng
- Ho: khởi đầu là ho khan, sau xuất tiết nhiều đờm rãi, ho dai dẳng, ho nhiều nửa đêm về sáng, nhất là khi thay đổi thời tiết.
- Khạc đờm: đờm trắng, bóng, dính.
- Khó thở: khó thở thường xuyên kiểu khó thở ra, có tiếng khò khè, cò cử chủ yếu nửa đêm về sáng. Trước khi khò khè thường xuất hiện một số dấu hiệu báo trước như hắt hơi, ngứa mũi, ngạt mũi, chảy nước mũi, hoặc một số triệu chứng khác như chán ăn, đau bụng, nặng ngực...
- Triệu chứng thực thể
- Gõ phổi: có thể thấy vang hơn bình thường, lồng ngực như bị giãn ra.
- Nghe phổi: nghe ran rít, ran ngáy, tiếng khò khè lan tỏa, rì rào phế nang âm sắc trở nên rít, thì thở ra mạnh và kéo dài.
- Trường hợp HPQ kéo dài, lồng ngực có thể bị nhô ra phía trước, biến dạng.
- Cận lâm sàng
- X quang: giai đoạn đầu X- quang tim phổi thường bình thường, sau đó xuất hiện hiện tượng ứ khí, lồng ngực giãn rộng. Nếu bệnh nhân ho khạc nhiều đờm có thể thấy các biến chứng tắc nghẽn trên phim X quang, có thể thấy hình ảnh rối loạn thông khí, xẹp phổi.
- Máu: tăng BC ái toan, thường trên 5%. IgE thường tăng.
- Khí máu: chỉ định làm khí máu khi có suy hô hấp.
- Thăm dò chức năng hô hấp: đánh giá mức độ nặng của hen, độ tắc nghẽn đường thở cũng như kết quả điều trị.
FEV1 giảm
FVC giảm
Tỷ lệ FEV1/FVC giảm (chỉ số Tiffeneau giảm).
- Đo lưu lượng đỉnh: đo lưu lượng đỉnh thì thở ra (PEF) để đánh giá mức độ nặng của tắc nghẽn đường thở.
Chẩn đoán mức độ nặng của cơn hen cấp
Đánh giá cơn hen cấp tính
| Triệu chứng | Nhẹ | Trung bình | Nặng |
| Ý thức | Tỉnh | Tỉnh | Kích thích, lẫn, u ám |
| SaO2 | 94% | 94-90% | <90% |
| Nói | Nói bình thường | Từng cụm từ | Từng từ, không nói được |
| Mạch | < 100 lần/phút | 100-200 lần/phút | >200 lần/phút |
| Tím trung ương | Không | Không | Có |
| Khò khè | Thay đổi | Trung bình đến nặng | Yên ắng |
| Cung lượng đỉnh | >60% | 40-60% | < 40%, không thể đo |
| FEV1 | >60% | 40-60% | <40%, không đo được |
Điều trị cơn hen cấp
- Nguyên tắc:
- Nếu trẻ đang có cơn hen nặng, dùng oxygen và SABA ngay lập tức sau hỏi tiền sử và khám lâm sàng.
- Giám sát điều trị và nhắc lại SABA nếu cần. Nhắc lại mỗi 20 phút đến khi hen được kiểm soát.
- Trẻ đang dùng thuốc phòng cần tiếp tục dùng thuốc ngay trong cơn hen cấp.
- Điều trị cơn hen cấp mức độ nhẹ ( Điều trị tại phòng khám)
- Salbutamol dạng xịt bình định liều 6 nhát ( trẻ < 6 tuổi) hoặc 12 nhát (trẻ > 6 tuổi).
- Trẻ dưới 6 tuổi hoặc trẻ không có kỹ thuật hít tốt cần dùng Salbutamol dạng bình hít định liều kết hợp với buồng đệm. Trẻ trên 6 tuổi và có kỹ thuật hít tốt dùng bình hít định liều.
- Khám lại sau mỗi 20 phút và nhắc lại nếu cần hoặc đánh giá thấy con hen mức độ trung bình hoặc nặng
- Xem xét sử dụng corticoid đường toàn thân (prednisolone 1mg/kg tới 60mg/ngày.
- Trong trường hợp trẻ không dung nạp thuốc hoặc chống chỉ định dùng corticoid đường uống, xem xét sử dụng khí dungbudesonide: 1mg x 2 lần/ngày
- Khám lại ít nhất sau 20 phút sau liều SABA cuối cùng trước khi trẻ về nhà.
- Điều trị cơn hen mức độ trung bình
- Trẻ với cơn hen trung bình đòi hỏi phải nhập viện
- Khởi phát, 6 nhát salbutamol (trẻ dưới 6 tuổi), hoặc 12 nhát (trẻ trên 6 tuổi).
- Trẻ dưới 6 tuổi hoặc trẻ không có kỹ thuật hít tốt cần dùng Salbutamol dạng bình hít định liều kết hợp với buồng đệm. Trẻ trên 6 tuổi và có kỹ thuật hít tốt dùng bình hít định liều.
- Nếu trẻ khó hợp tác, trẻ nhỏ có thể dùng Salbutamol đường khí dung thay thế dạng xịt.
- Nếu liều khởi phát chưa đáp ứng, nhắc lại mỗi 20 phút cho tới 2 lần nữa, sau đó dùng thuốc mỗi 1-4 giờ.
- Giám sát bão hoà oxy. Cho thở oxy nếu cần.
- Dùng prednisolon đường uống 1mg/kg/ngày
- Trong trường hợp trẻ không dung nạp thuốc hoặc chống chỉ định dùng Steroid đường uống, xem xét sử dụng khí dungbudesonide: 1mg x 2 lần/ngày
- X-quang: không cần thiết trừ khi có dấu hiệu đặc biệt
- Nếu trẻ không thể nhập viện, giám sát ít nhất 1 giờ sau liều thuốc cuối cùng.
- Điều trị cơn hen mức độ nặng ở trẻ em
- Cần phải nhập viện theo dõi tại đơn vị hồi sức.
- Dùng đồng vận β2 tác dụng ngắn khí dung với oxy.
- Thở Oxy có kiểm soát để duy trì độ bão hòa oxy từ 94- 98%. Có thể làm khí máu.
- Xem xét phối hợp Ipratropium bromide khí dung để bệnh nhân nhanh chóng thoát khỏi cơn hen cấp nặng.
- Cho corticoid toàn thân: Dùng prednisolon đường uống 1mg/kg/ngày cho tới 60 mg x 5 ngày. Hoặc Methyprednisolon IV 1mg/kg (liều tối đa 60 mg) mỗi 6 giờ ngày 1, sau đó mỗi 12 giờ ngày thứ 2, sau đó hàng ngày.
- Nếu bệnh nhân đáp ứng kém hoặc không đáp ứng, xem xét dùng MgSO4: 50mg/kg (25-75mg/kg) truyền tĩnh mạch trên 20 phút (liều tối đa 2g). Các khuyến cáo hiện nay thường chỉ định dùng MgSO4 ở trẻ trên 2 tuổi. Trẻ dưới 2 tuổi được khuyến cáo sử dụng Aminophylline tĩnh mạch chậm.
- Trường hợp hen rất nặng, đe dọa cuộc sống:
- Aminophylline tĩnh mạch chậm chỉ cho trong trường hợp cấp cứu tại khoa hồi sức, liều 5- 7 mg/kg. Liều duy trì 1,1mg/kg/giờ (trẻ dưới 9 tuổi) hoặc 0,7mg/kg/giờ (trẻ trên 9 tuổi). Nên định lượng Theophyline trong máu sau truyền 12- 24 giờ để điều chỉnh liều cho thích hợp
- Hoặc: Salbutamol tĩnh mạch chậm 15 mcg/kg/ 10 phút, sau đó 1 mcg/kg/ phút duy trì cho đến cắt cơn khó thở.
- Trường hợp bệnh vẫn diến biến xấu, suy hô hấp nặng, xem xét đặt nội khí quản và cài đặt thông số máy phù hợp. Bệnh nhân vẫn phải duy trì thuốc giãn phế quản đường tĩnh mạch
- Chụp X- quang tim phổi khi nghi ngờ biến chứng viêm phổi hay nghi ngờ chẩn đoán khác.
Theo dõi sau điều trị cơn hen cấp
- Tiếp tục cho SABA cho đến khi bệnh nhân hết nhu cầu
- Dùng Corticoid đường uống trong 3- 5 ngày
- Dặn bà mẹ mang trẻ trở lại viện nếu hen nặng lên.
- Khám lại sau 2 tuần
| Điều trị | Nhẹ | Trung bình | Nặng đe doạ tính mạng |
| Yêu cầu nhập viện |
Không cần | Cần | Bắt buộc, hồi sức |
| Cung cấp oxy |
Không |
Có thể cần Giám sát SaO2 |
Bắt buộc Giám sát Oxy, khí máu |
| Salbutamol | 4-6 nhát (<6T) 8-12 nhát (>6T) Khám lại sau 20 phút |
6 nhát (<6T) 12 nhát (>6 T) Nếu không đáp ứng, nhắc lại sau 20 phút thêm 2 lần Sau đó cho thuốc mỗi 1-4 giờ |
Nếu trẻ có dấu hiệu đe doạ cuộc sống, dùng Salbutamol khí dung qua oxy Nếu không đáp ứng, Salbutamol tĩnh mạch 15mcg / kg /10 phút, sau đó 1mcg / kg /phút. |
| Ipratropium | Không | Có thể | 2 nhát (<6 T) và 4 nhát (>6T) mỗi 20 phút x 3 lần trong giờ đầu tiên hoặc khí dung Ipratropium. |
| Corticoid toàn thân |
Có thể | Uống Prednisolon 1 mg/kg/ngày x 3ngày |
Uống Prednisolon 1mg/kg/ngày x 5 ngày Methyprednisolon IV 1mg/kg/6 giờ ngày 1,12 giờ ngày 2 và hàng ngày. |
| Aminophylline | Không | Không |
Tại khoa hồi sức:Tải liều 5-7mg/kg |
| MgSO4 | Không | Có thể |
50mg/kg truyền tĩnh mạch 20 phút |
| Đánh giá | 20 phút sau dùng thuốc | 1 giờ sau liều cuối | Bắt buộc nhập viện |
NHIỄM TRÙNG TÁI DIỄN (Recurrent infection)
- Kiểu hình bình thường trong nhiễm khuẩn ở trẻ em
- Một đứa trẻ khỏe mạnh có thể bị 6-8 lần nhiễm khuẩn đường hô hấp trong 1 năm ở những năm đầu đời.
- Trên 15 lần nhiễm khuẩn/ 1 năm cũng có thể được xem là trong giới hạn bình thường.
- Tần suất của nhiễm khuẩn tăng là do sự chưa trưởng thành của hệ miễn dịch và việc thường xuyên phơi nhiễm với các mầm bệnh.
- Nhiễm khuẩn tái diễn: có thể là một triệu chứng của bệnh lí hệ miễn dịch
- Ít phổi biến hơn những nhiễm khuẩn thông thường ở trẻ em.
- Phát hiện sớm ở những đứa trẻ này rất khó khăn.
- Sự can thiệp đúng có thể làm giảm tỉ lệ mắc và tỉ lệ tử vong.
- Dịch tễ học
+ Ở cá thể có hệ miễn dịch bình thường, nhiễm khuẩn có thể:
- Thường xảy ra vào mùa đông
- Có thời kì khỏe mạnh giữa các đợt nhiễm trùng
- Thời gian kéo dài của một đợt ốm do virus khoảng 7-10 ngày
- Tự hạn chế, khỏi
+ Ở cá thể có sự thiếu hụt chức năng miễn dịch nguyên phát:
- Khoảng 1/10000 ca
- Trẻ nam thường gặp hơn trẻ nữ do một số hội chứng liên quan đến nhiễm sắc thể X.
2. CƠ CHẾ BỆNH SINH
- Các bất thường về giải phẫu, sinh lí và hàng rào bảo vệ cơ thể:
- Tăng tính nhạy cảm của trẻ với viêm tai giữa là kết quả của rối loạn chức năng của vòi Eustachian, ít có liên quan tới suy giảm miễn dịch.
- Viêm màng não tái diễn có thể do kết quả của rò dịch não tủy não tủy.
- Viêm phổi tái diễn có thể là kết quả của sự thâm nhập của các kháng nguyên là qua đường hô hấp, rò khí thực quản, trào ngược dạ dày thực quản, rối loạn chức năng của cơ hô hấp, và hội chứng bất hoạt lông chuyển của đường thở.
- Các bệnh phản ứng của đường thở có thể gây ra triệu chứng đường hô hấp tái diễn có thâm nhiễm phổi.
- Nhiễm khuẩn tái diễn có thể là kết quả của sự thay đổi của hệ vi khuẩn thường liên quan tới sử dụng kháng sinh.
- Do rối loạn tuần hoàn.
- Suy giảm miễn dịch thứ phát:
+ Thường gặp hơn so với suy giảm miễn dịch nguyên phát
+ Nguyên nhân dẫn đến sự suy giảm của hệ miễn dịch, bao gồm:
- Nhiễm khuẩn
- Ung thư
- Nguyên nhân do thuốc ức chế miễn dịch
- Dinh dưỡng
- Hệ liên võng nội mô
- Rối loạn chuyển hóa
- Ghép tạng
- Bệnh lí của khớp
- Một số phương pháp điều trị mới, như anticytokines hay là đưa các yếu tố lạ vào cơ thể (catheter, van tim).
- Suy giảm miễn dịch nguyên phát:
- Ít phổ biến hơn thứ phát
- Nguyên nhân do tổn thương trong hệ thống miễn dịch
- Được phân loại dựa vào các thành phần cấu tạo nên hệ miễn dịch như miễn dịch dịch thể, miễn dịch tế bào, bổ thể và khả năng thực bào.
3. BỆNH SỬ
- Khai thác bệnh sử một cách toàn diện cho tất cả trẻ em được đánh giá là có nhiễm trùng tái diễn.
- Các đặc điểm của những lần nhiễm trùng trước bao gồm: Nguyên nhân gây nhiễm trùng, thời gian kéo dài của bệnh, có cần vào viện điều trị hay không, kết quả điều trị, thuốc sử dụng...
- Tiền sử gia đình rất quan trọng: một số bệnh lí hệ miễn dịch có tính chất di truyền.
- Tiền sử tiếp xúc với các yếu tố nguy cơ nhiễm HIV: thường ở tuổi thanh niên, có sử dụng ma túy, mẹ có thể truyền cho con trong giai đoạn mang thai, đã từng truyền máu hoặc quan hệ với nhiều bạn tình, tiền sử quan hệ với người bị HIV, quan hệ tình dục đồng giới.
- Xem xét toàn bộ hệ thống các cơ quan: chú ý tới những đặc tính đã biết liên quan đến hội chứng suy giảm miễn dịch như:
- Rối loạn phát triển
- Tiêu chảy khó điểu trị
- Tình trạng của bệnh lí khớp
- Gan lách to
- Nổi hạch
- Thiếu hụt mô Lympho
- Xuất huyết giảm tiểu cầu
- Tiền sử tiêm chủng: rối loạn trong việc tạo ra các kháng thể bảo vệ cơ thể có thể liên quan tới sự suy giảm miễn dịch.
- Nhiễm khuẩn kết hợp với rối loạn miễn dịch có thể xuất hiện dưới nhiều dạng: Tăng tần suất mắc các loại nhiễm khuẩn thông thường hoặc nhiễm trùng tái diễn.Bệnh nhân suy giảm miễn dịch có thể làm tăng số lần nhiễm các khuẩn thông thường, tăng vể mức độ nặng, kéo dài và không đáp ứng với điều trị.
- Suy giảm miễn dịch có thể gây nhiễm các loại khuẩn mà thông thường ở những lứa tuổi đó ít gặp.
- Suy giảm miễn dịch có thể gây ra nhiễm trùng cơ hội như Pneumocystiscarinii, Cryptococcus neuformans.
- Suy giảm miễn dịch có thể làm trẻ mắc bệnh sau khi tiêm vắc xin sống giảm động lực như lao.
4. KHÁM LÂM SÀNG
- Trẻ với tình trạng suy giảm miễn dịch thường có những bệnh mạn tính
- Nên đo các chỉ số phát triển để phát hiện tình trạng chậm lớn của trẻ như cân nặng, chiều cao, hay vòng đầu
- Một số triệu chứng lâm sàng có thể gợi ý đến tình trạng suy giảm miễn dịch như:
- Không có amidal
- Gan lạch to và nổi hạch toàn thân
- Tổn thương da như eczema, ápxe,
- Tìm kiếm một số triệu chứng của nhiễm trùng tái diễn như mờ và co kéo màng nhĩ, tưa miệng...
- Lưu ý đến một số dấu hiệu hay triệu chứng đặc trưng có thể gợi ý đến các hội chứng suy giảm miễn dịch.
- Một số triệu chứng kết hợp với suy giảm miễn dịch tiên phát như:
- Tiêu chảy kéo dài và rối loạn hấp thu.
- Thiếu hụt miễn dịch nặng kết hợp, thường liên quan tới nhiễm sắc thể (NST) X, hạ gamaglobulin huyết thanh, và một số rối loạn miễn dịch khác.
- Tình trạng bệnh lí ở khớp (thiếu hụt IgA)
- Gan lạch to, hạch toàn thân (Hội chứng tăng IgM)
- Không có cơ quan lympho (XLA)
- Xuất huyết giảm tiểu cầu (Hội chứng Wiskott- Aldrich)
- Exzema (Hội chứng HyperIgE).
5. CHẨN ĐOÁN PHÂN BIỆT
- Suy giảm miễn dịch thứ phát:
- Nhiễm khuẩn; HIV, rubella bẩm sinh
- Ung thư, U lympho, bạch cầu cấp
- Do thuốc: thuốc gây độc tế bào, thuốc ức chế miễn dịch và corticoid
- Dinh dưỡng: suy dinh dưỡng nặng
- Rối loạn chức năng của lách, cắt lách, bệnh hồng cầu hình liềm, congenital asplenia
- Rối loạn chuyển hóa: Tăng u rê, hội chứng mất protein đường tiêu hóa, tiểu đường, galactosemia
- Rối loạn NST: hội chứng Down, Hội chứng Bloom
- Đang sử dụng các phương pháp điều trị bệnh: Ghép tạng, ung thư hay liệu pháp gây độc tế bào trong điều trị khối u
- Cấy ghép: van tim nhân tạo, đặt catheter
- Suy giảm miễn dịch nguyên phát:
+ Đánh giá bệnh nhân có suy giảm miễn dịch tiên phát được đặt ra sau khi loại trừ bệnh nhân suy giảm miễn dịch thứ phát hoặc nguyên nhân không thuộc hệ miễn dịch như giải phẫu...
+ Phần lớn xuất hiện triệu chứng ở những năm đầu đời, trừ suy giảm miễn dịch dịch thể thông thường và thiếu hụt một số thành phần của bổ thể.
+ Suy giảm miễn dịch nguyên phát được phân loại dựa vào các thành phần cấu thành hệ thống miễn dịch như sau:
- Miễn dịch dịch thể: đảm nhiệm vai trò kháng thể trung hòa của hệ thống miễn dịch, chiếm 50-70% tổng số các bệnh suy giảm miễn dịch nguyên phát, triệu chứng trẻ dễ bị nhiễm khuẩn tái diễn ở xoang và phổi bởi các vi khuẩn như phế cầu, HI.
- Kết hợp giữa miễn dịch dịch thể và miễn dịch tế bào: là nhóm hay gặp thứ 2 trong suy giảm miễn dịch nguyên phát.Trẻ thường bị nhiễm nấm, các loại virus và vi khuẩn micobacteria, có thể nhiễm nấm candida. Những vi khuẩn gây bệnh thông thường gặp ở trẻ em có thể gây ra tình trạng nhiễm khuẩn nặng.
- Bổ thể: đây là loại ít phổ biến nhất trong suy giảm miễn dịch nguyên phát.Thường gặp ở những trẻ lớn và trẻ vị thành niên.Có thể gặp nhiễm khuẩn tái diễn do não mô cầu: viêm màng não, viêm màng não do lậu, ở trẻ em có thể gặp viêm khớp do lậu.
- Khả năng thực bào: thiếu hụt một số loại tế bào như giảm bạch cầu bẩm sinh, giảm bạch cầu theo chu kì, rối loạn hóa ứng động bạch cầu như rối loạn yếu tố bám dính bạch cầu. Một số bệnh đặc trưng ở trẻ nhỏ như nhiễm trùng da tái diễn, áp xe, viêm xoang, chậm rụng dây rốn, sưng lợi, eczema.
6. CẬN LÂM SÀNG
- Xét nghiệm cận lâm sàng có thể gợi ý đến loại nhiễm khuẩn ở trẻ em
- Chẩn đoán hình ảnh: Xquang được sử dụng sớm trong chẩn đoán và kiểm soát nhiễm khuẩn. Sự thiếu hụt của tuyến ức có thể gợi ý đến Hội chứng DiGeoge.
- Một số test thường quy dùng sàng lọc:
- Tổng phân tích tế bào máu ngoại vi, nếu số lượng lympho <1500 tế bào/uL là giảm lympho bào.
- Nồng độ các immunglobulin huyết thanh (IgG, IgM, IgA)
- Xét nghiệm huyết thanh tìm HIV chỉ định dựa vào bệnh sử và lâm sàng
- Test miễn dịch dịch thể:
- Đếm số lượng tế bào lympho.
- Xác định các dưới typ của IgG (IgG1,2,3,4)
- Hiệu giá kháng thể kháng protein và kháng nguyên polysaccharide sau tiêm vaxine.
- Nồng độ kháng thể phải được đánh giá tùy theo lứa tuổi.
- Test miễn dịch tế bào:
- Test da quá mẫn chậm ví dụ test Mantoux (ít giá trị với trẻ <1 tuổi)
- Đếm số lượng số lượng tế bào lympho các dòng CD4, CD8, CD19...
- Khả năng tế bào thực bào:
- Tổng phân tích tế bào máu: số lượng bạch cầu có thể bất thường
- Xét nghiệm IgE
- Tăng trong hội chứng Job
- Miễn dịch huỳnh quang
- Bổ thể:
- Mẫu CH50
- Mẫu thử sàng lọc con đường hoạt hóa cổ điển.
7. MỘT SỐ HỘI CHỨNG RỐI LOẠN MIỄN DỊCH
Bảng 1: Một số bệnh liên quan đến suy giảm miễn dịch dịch thể
| Hội chứng | Triệu chứng lâm sàng | Triệu chứng kết hợp |
| Giảm Gama globulin miễn dịch liên quan NST X | Nhạy cảm với các vi khuẩn có vỏ | Viêm khớp không đối xứng, viêm da cơ, rối loạn hấp thu, không có amidal, adenosids và hạch lympho |
| Dễ viêm xoang, nhiễm khuẩn dạ dày ruột, shock nhiễm khuẩn, viêm màng não | ||
| Nhạy cảm với enterovirus và rotavirus | ||
| Có triệu chứng nhiễm bại liệt sau khi tiêm vaccine bại liệt sống | ||
| Giảm gamaglobulin thoáng qua ở trẻ nhỏ |
Viêm xoang tái diễn, thường bắt đầu 3-4 tuổi | Có thể phát triển tới thiếu IgA |
| Hội chứng tăng IgM | Liên quan NST X |
Nồng độ IgA, IgG và IgE thấp |
| Nhiễm khuẩn tái diễn bao gồm các vi khuẩn có vỏ | Giảm bạch cầu, xuất huyết giảm tiểu cầu, thiếu hụt tế bào T | |
| Các nhiễm khuẩn liên quan đến tế bào T diệt | ||
| Các bệnh suy giảm miễn dịch phổ biến | Viêm xoang | Phổ biến nhất trong 2-3 thập kỉ gần đây |
| Giãn phế quản | Rối loạn hâp thu, bệnh tự miễn | |
| Nhiễm giardia | ||
| Thường phổ biến nhưng không có triệu chứng | Lupus ban đỏ hệ thống, viêm khớp dạng thấp, tiêu chảy kéo dài | |
| Thiếu hụt IgA | Viêm phổi tái diễn dẫn tới giãn phế quản | |
| Nhiễm khuẩn tái diễn ở đường hô hấp | Thiếu một số dưới lớp IgG | |
| Thiếu hụt kháng thể đặc hiệu với lượng Ig bình thường | Nồng độ các globulin miễn dịch bình thường nhưng giảm kháng thể phản ứng với các kháng nguyên polysaccharide | |
| Thiếu dưới nhóm IgG |
Các triệu chứng lâm sàng chính không được mô tả |
2: Một số bệnh liên quan đến suy giảm miễn dịch thể kết hợp
| Hội chứng | Dấu hiệu lâm sàng | Triệu chứng kết hợp |
| Hội chứng DiGeoge | Dấu hiệu lâm sàng đa dạng Tăng nguy cơ nhiễm nấm và virus |
Hạ can xi, suy cận giáp, bệnh tim bẩm sinh, bộ mặt bất thường |
| Hội chứng suy giảm miễn dịch nặng kết hợp (SCID) | Cả tế bào T và B đều suy giảm Gồm nhiều rối loạn và có tính chất di truyển Xuất hiện sớm (trước 3 tuổi) với triệu chứng nhiễm trùng tái diễn hoặc nhiễm trùng nặng với tất cả các nguyên nhân bệnh sinh |
Rối loạn phát triển thể chất, tiêu chảy Phần lớn liên quan NST X Giảm sản tuyến ức Tăng nguy cơ thải ghép chống chủ với truyền hồng cầu |
| Hội chứng giãn mạch- thất điều (Ataxia telangiectasia) |
Viêm các xoang cạnh mũi tái diễn | Rối loại điều hòa thân thể, tinh thần chậm chạp, giãn các mao mạch ở da và kết mạc, không dung nạp đường, tăng nguy cơ bị các khối u |
| Hội chứng Wiskott- Aldrich |
Viêm các xoang cạnh mũi tái diễn | Eczema, xuất huyết giảm tiểu cầu, tăng nguy cơ có khối u |
| Giảm Gama globulin miễn dịch liên quan NST X | Nhạy cảm với các vi khuẩn có vỏ | Viêm khớp không đối xứng, viêm da cơ, rối loạn hấp thu, không có amidal, adenosids và hạch lympho |
| Dễ viêm xoang, nhiễm khuẩn dạ dày ruột, shock nhiễm khuẩn, viêm màng não | ||
| Nhạy cảm với enterovirus và rotavirus | ||
| Có triệu chứng nhiễm bại liệt sau khi tiêm vaccine bại liệt sống | ||
| Giảm gamaglobulin thoáng qua ở trẻ nhỏ | Viêm xoang tái diễn, thường bắt đầu 3-4 tuổi | Có thể phát triển tới thiếu IgA |
| Hội chứng tăng IgM | Liên quan NST X | Nồng độ IgA, IgG và IgE thấp |
| Nhiễm khuẩn tái diễn bao gồm các vi khuẩn có vỏ | giảm bạch cầu, xuất huyết giảm tiểu cầu, thiếu hụt tế bào T | |
| Các nhiễm khuẩn liên quan đến tế bào T diệt | ||
| Thiếu IgA | Viêm phổi tái diễn dẫn tới giãn phế quản | |
| Nhiễm khuẩn tái diễn ở đường hô hấp |
Thiếu một số dưới lớp IgG |
|
| Thiếu hụt kháng thể đặc hiệu với lượng Ig bình thường | Nồng độ các globulin miễn dịch bình thường nhưng giảm kháng thể phản ứng với các kháng nguyên polysaccharide | |
| Thiếu dưới nhóm IgG | Các triệu chứng lâm sàng chính không được mô tả |
8. NGUYÊN TẮC ĐIỀU TRỊ
- Điều trị nguyên nhân gây nhiễm trùng tái diễn
- Điều trị triệu chứng của bệnh cụ thể
- Điều trị hỗ trợ
- Điều trị thay thế các sản phẩm miễn dịch thiếu hụt
- Điều trị khác
- Điều trị cụ thể trong nhóm suy giảm miễn dịch tiên phát
+ Truyền globulin miễn dịch (IVIG):
- Bệnh nhân có suy giảm miễn dịch tế bào và miễn dịch dịch thể kết hợp có thể điều trị thay thế bằng IVIG.
- Liều truyền khuyến cáo từ 300-400mg/kg cho mỗi 3-4 tuần.
- Có thể điều chỉnh theo đáp ứng của bệnh nhân.
- Nồng độ IgG cần duy trì cho bệnh nhân là ≥ 500mg/dl
- Điều trị thay thế bằng IVIG không sử dụng cho tất cả các type suy giảm miễn dịch dịch thể. Bệnh nhân suy giảm IgA có thể shock phản vệ khi truyền IVIG do có chứa một số lượng nhỏ IgA.
+ Biện pháp khác:
- Ghép tủy: chỉ định cho bệnh SCID, hội chứng Wiskott-Aldrich, hội chứng DiGeorge
- Thay thế Enzyme: SCID
- Liệu pháp cytokine: áp dụng cho giảm IL-2
- Điều trị interferon-γ: làm giảm nhiễm khuẩn ở bệnh nhân có bệnh u hạt mạn tính.
- Truyền máu khi cần
- Chuyển viện
Chuyển bệnh nhân tới trung tâm miễn dịch hoặc một đơn vị điều trị nhiễm khuẩn đặc biệt trong các trường hợp sau:
- Nhiễm khuẩn tái diễn với tình trạng nhiễm khuẩn nguy hiểm như nhiễm khuẩn huyết, viêm phổi, viêm màng não tái phát
- Nhiễm khuẩn nặng trên cơ địa có rối loạn phát triển thể chất
- Nhiễm trùng cơ hội: Pneumocystis, Cryptococcus
- Nhiễm trùng liên quan sau tiêm vaccine sống
- Nhiễm khuẩn ở độ tuổi hiếm gặp: Zoster, nấm dai dẳng
- Tiền sử gia đình có người bị suy giảm miễn dịch hoặc có trẻ chết sớm do nhiễm khuẩn.
- Nhập viện
- Cần nhập viện để tìm nguyên nhân cho tất cả bệnh nhân với triệu chứng nhiễm khuẩn nặng, nhiễm khuẩn tái diễn, nhiễm khuẩn ở những cơ quan hiếm bị, nhiễm khuẩn cẩn phải điều trị bằng kháng sinh đường tĩnh mạch mới khỏi.
- Những bệnh nhân có dấu hiệu lâm sàng và xét nghiệm nghi ngờ bị rồi loạn miễn dịch nặng, hội chứng SCID hay Wiskott- Aldrich...
- Tiên lượng
- Tiên lượng bệnh dựa vào thể bệnh và khả năng chẩn đoán cũng như khả năng can thiệp điều trị nhằm kiểm soát tình trạng nhiễm trùng và các biễn chứng.
- Phòng bệnh
- Hiện nay trên thế giới đã phát hiện được trên 200 bệnh suy giảm miễn dịch tiên phát ở mức độ phân tử, phát hiện được gen bất thường của bệnh. Vấn đề sàng lọc trước sinh và tư vấn di truyền có vai trò rất quan trọng trong phòng bệnh.
DỊ ỨNG THỨC ĂN Ở TRẺ EM
1. MỘT SỐ KHÁI NIỆM
Phản ứng bất lợi với thức ăn là danh từ chung để chỉ các phản ứng bất thường với thức ăn, bao gồm dị ứng thức ăn và không dung nạp thức ăn. Ngoài ra phản ứng với thức ăn có thể do các yếu tố chứa trong thức ăn như: độc tố, vi khuẩn, hóa chất...
Phản ứng với thức ăn do bất thường của cơ thể bao gồm:
- Phản ứng với độc tố trong thức ăn: ví dụ histamin trong cá thu, tyramin trong phomat quá hạn, độc tố vi khuẩn salmonella, shigella...
- Bất dung nạp do đặc tính dược lý của thức ăn: rượu, caffein trong cà phê, kim loại nặng, thuốc trừ sâu nhiễm trong thức ăn.
- Bất dung nạp thức ăn do nhiễm khuẩn.
- Bất dung nạp thức ăn liên quan đến bệnh lý của trẻ: các bệnh rối loạn chuyển hóa, bất dung nạp lactose do thiếu men lactase nguyên phát hoặc mắc phải, galactosemie...
- Dị ứng thức ăn: dị ứng thức ăn thường xảy ra ở cơ địa mẫn cảm mang tính di truyền. Cơ thể phản ứng với một lượng thức ăn nhỏ theo cơ chế miễn dịch qua trung gian IgE và không qua trung gian IgE.
1.1. Dịch tễ học
- Trên toàn cầu hiện nay có khoảng 220- 250 triệu người bị dị ứng thức ăn. Trẻ em có tỷ lệ dị ứng thức ăn cao hơn người lớn, 5-8% trẻ bị dị ứng thức ăn trong khi con số này ở người lớn là 1-2%. Các thức ăn thường gây dị ứng là đạm sữa bò, đạm trứng gà, đậu nành, lạc (đậu phộng), các loại hạt, hải sản tôm cua cá, bột mì...
- Dị ứng thức ăn thường đi kèm các bệnh lý dị ứng khác ví dụ khoảng 90% trẻ bị chàm nặng, 10% trẻ hen phế quản có kèm theo dị ứng thức ăn. Trẻ bị dị ứng thức ăn dưới 2 tuổi có nguy cơ cao bị hen lúc 7 tuổi.
- Ở Châu Á, tỷ lệ dị ứng thức ăn thay đổi giữa các nước và khu vực, ở Singapore tỷ lệ này là 4-5%, Hàn Quốc là 10,9%, Nhật Bản 12,6%. Tại Việt nam chưa có số liệu thống kê trong toàn quốc, một số nguyên cứu cho thấy tỷ lệ dị ứng đạm sữa bò ở trẻ em dưới 3 tuổi là 2,1%.
2. CƠ CHẾ BỆNH SINH
- Hệ thống đường tiêu hóa có nhiều hạch lympho chứa các thành phần có khả năng ngăn cản sự xâm nhập của các dị nguyên qua biểu mô niêm mạc: tế bào lympho và tế bào plasma có trong hệ Peyer và tổ chức đệm ở ruột non và ruột già, tế bào plasma có chứa IgA khoảng 2%.
- Các rối loạn trong cơ chế miễn dịch gây hoạt hóa dị ứng đường tiêu hóa hiện nay chưa được biết rõ. Cả hai cơ chế đáp ứng miễn dịch qua trung gian IgE và không qua IgE đều được cho là có tham gia trong cơ chế bệnh sinh của bệnh. Những đáp ứng miễn dịch này là nguyên nhân làm xuất hiện các triệu chứng rối loạn đường tiêu hóa: Tiêu chảy, nôn, khó nuốt, táo bón, chảy máu đường tiêu hóa.
- Các loại thức ăn: sữa bò, sữa đậu nành, trứng, bột mỳ, lạc, đồ hải sản là những nguyên nhân thường gặp gây dị ứng thức ăn ở trẻ em và người lớn (khoảng 90% trường hợp).
-Dị ứng thức ăn có thể dẫn đến: mày đay hoặc phù mạch, shock phản vệ, viêm da cơ địa, các triệu chứng đường hô hấp, rối loạn đường tiêu hóa, chậm phát triển thể chất.
- Các triệu chứng dị ứng này thường gặp ở trẻ em nhiều hơn người lớn vì trẻ em thường tăng nhạy cảm với các protein do:
- Hệ thống men tiêu hóa còn non yếu
- Tăng khả năng thấm của tế bào ruột cao hơn người lớn
- Nồng độ IgA tiết giảm
- Rối loạn dạ dày- ruột tăng bạch cầu ái toan.
3. TIẾP CẬN CHẨN ĐOÁN
3.1. Khai thác tiền sử, bệnh sử
Hỏi chế độ ăn, ghi cụ thể loại thức ăn mới, thời gian xuất hiện triệu chứng sau ăn, các biểu hiện cụ thể sau khi ăn...
3.2. Lâm sàng
- Triệu chứng dị ứng thức ăn qua trung gian IgE thường xuất hiện sau ăn khoảng vài phút đến dưới 1h. Triệu chứng ở da là phổ biến nhất như: mày đay, ban đỏ, phù mạch. Triệu chứng tiêu hóa: nôn, đau bụng, tiêu chảy, trào ngược dạ dày- thực quản. Các biểu hiện hô hấp ít gặp hơn: ho, khò khè, khó thở, viêm mũi dị ứng, cơn hen cấp. Shock phản vệ có thể xảy ra nhưng hiếm gặp ở trẻ nhỏ. Các triệu chứng dị ứng trên tái diễn sau mỗi lần ăn thức ăn gây dị ứng.
- Mày đay cấp và phù mạch: thường gặp ở trẻ nhũ nhi hoặc trẻ lớn có tiền sử gia đình dị ứng. Sau khi tiếp xúc thực phẩm trong vòng vài phút trẻ xuất hiện mày đay, mày đay lan rộng và phù mạch. Có thể kèm nôn mửa.
- Viêm da dị ứng: biểu hiện là phát ban, mẩn ngứa mạn tính, nổi ban toàn thân, thuyên giảm nếu ngừng tiếp xúc các thực phẩm dị ứng.
- Biểu hiện đường tiêu hóa: hội chứng dị ứng ở miệng, trào ngược dạ dày- thực quản, viêm thực quản và viêm ruột non- ruột già tăng bạch cầu ái toan.
- Dị ứng protein sữa bò: là một loại dị ứng thức ăn thường gặp nhất ở trẻ nhỏ. Tỷ lệ trẻ bị dị ứng protein sữa bò là 2,1%, cao nhất ở nhóm trẻ dưới 1 tuổi, sau đó tỷ lệ này giảm dần sau 1 tuổi. Casein và β- lactoglobulin là 2 thành phần thường gây dị ứng nhất trong các thành phần của sữa bò.
- Triệu chứng dị ứng protein sữa bò biểu hiện ở các cơ quan: tiêu hóa, hô hấp và da. Phát ban là triệu chứng thường gặp nhất, tiếp theo là nôn, hiếm gặp shock phản vệ. Kiểu phản ứng tức thì (qua trung gian IgE) chiếm đa số các trường hợp.
- Trong dị ứng protein sữa bò, yếu tố tiền sử dị ứng đóng vai trò quan trọng: trẻ có 2 bố mẹ có tiền sử dị ứng có nguy cơ mắc dị ứng sữa bò cao gấp 11,8 lần trẻ có bố mẹ không có tiền sử dị ứng, nếu có anh chị em ruột bị dị ứng sữa bò thì nguy cơ bị dị ứng sữa bò của trẻ là 33%.
- Dị ứng thức ăn không qua trung gian IgE: hầu hết biểu hiện ở dạ dày- ruột nhưng không xảy ra ngay mà phát triển tăng dần qua nhiều ngày. Các hội chứng thường gặp ở trẻ nhỏ là viêm ruột non- ruột già hoặc viêm ruột do sữa. Trẻ lớn có thể gặp viêm dạ dày - ruột hay viêm thực quản tăng bạch cầu ái toan.
- Hội chứng viêm ruột do protein thực phẩm: khởi phát sớm hơn dị ứng thức ăn qua trung gian IgE (thường xuất hiện từ 1 tuần- 4 tháng tuổi), tuy nhiên triệu chứng thường âm thầm. Triệu chứng thường gặp là tiêu chảy phân có nhày máu, trẻ nhũ nhi có thể bị chảy máu trực tràng, khám không có vết nứt hậu môn, không bị nhiễm trùng. Các triệu chứng có thể nặng lên nếu tiêu chảy khối lượng lớn, thiếu máu hoặc giảm albumin máu. Xét nghiệm thường có tăng bạch cầu ái toan.
- Tiến triển lâm sàng: các triệu chứng kéo dài khi tiếp tục ăn các thức ăn gây dị ứng. Hết triệu chứng sau 72h ngừng ăn các thức ăn trên và tái diễn khi cho trẻ ăn lại.
Bảng 1. Biểu hiện lâm sàng của dị ứng thức ăn và cơ chế bệnh
| Các cơ quan | Qua trung gian IgE | Không qua trung gian IgE | Qua hoặc không qua trung gian IgE |
| Khởi phát cấp tính dưới 1h | Khởi phát chậm vài ngày | Khởi phát chậm | |
| Hệ tiêu hóa | Hội chứng dị ứng đường miệng, shock phản vệ | Viêm trực tràng dị ứng Viêm đại tràng do protein thực phẩm Táo bón mạn tính Đau bụng nhũ nhi |
Viêm thực quản bạch cầu ái toan, bệnh lý đường ruột |
| Hệ hô hấp | Viêm mũi xoang dị ứng, viêm thanh khí phế quản, HPQ | Bệnh phổi mạn tính (hội chứng Heiner) | Hen phế quản |
| Da |
Nổi mày đay, phù mạch |
Liên quan đến viêm da | Viêm da dị ứng |
| Hệ thống (toàn thân) | Shock phản vệ |
|
3.3. Xét nghiệm:
- Test lẩy da với dị nguyên thức ăn nghi ngờ (dị ứng qua trung gian IgE)
- Test áp với thức ăn nghi ngờ (dị ứng không qua trung gian IgE)
- Định lượng IgE đặc hiệu với thức ăn nghi ngờ
- Test thử thách: ăn thử các thức ăn nghi ngờ dị ứng theo phương pháp mở hoặc mù đơn, mù đôi. Test này có giá trị chẩn đoán xác định dị ứng thức ăn, nhưng không áp dụng với những trẻ có tiền sử shock phản vệ hoặc phản ứng da nặng như Steven-Johnson do thức ăn.
- Trước test:
+ Loại trừ thức ăn nghi ngờ dị ứng ra khỏi chế độ ăn của trẻ 2-8 tuần:
- Thời gian loại trừ thức ăn phụ thuộc vào loại phản ứng dị ứng (ví dụ như mày đay hoặc viêm thực quản tăng bạch cầu ái toan)
- Ở trẻ nhũ nhi nghi ngờ dị ứng sữa bò, cho trẻ bú mẹ hoàn toàn hoặc sử dụng sữa công thức giảm dị ứng.
+ Ghi nhận các tiến triển lâm sàng sau khi áp dụng chế độ ăn loại trừ.
+ Nếu chế độ ăn loại trừ cải thiện triệu chứng rõ, có thể tiến hành test thử thách thức ăn trong lúc trẻ không hoặc đang sử dụng rất ít thuốc điều trị dị ứng
- Trong quá trình làm test thử thách thức ăn:
- Thực hiện test dưới sự giám sát của nhân viên y tế có kinh nghiệm về dị ứng.
- Bắt đầu với liều thấp (dự tính liều thấp hơn liều có thể gây phản ứng).
- Tăng dần lượng thức ăn cho đến khi tổng lượng thức ăn ít nhất tương đương với 1 bữa ăn chuẩn của trẻ.
- Luôn luôn chuẩn bị sẵn phương tiện xử trí cấp cứu.
- Test ăn lại:
- Để đánh giá khả năng dung nạp thức ăn của trẻ. Khoảng thời gian tiến hành test tùy thuộc vào loại thức ăn, tuổi của trẻ và bệnh sử.
- Trẻ nhỏ: thường tiến hành hàng năm nếu dị ứng đạm sữa bò, trứng, đậu nành và lúa mì.
- Trẻ lớn: khoảng thời gian test lại thường là 2- 3 năm đối với trẻ dị ứng lạc, các loại hạt, cá hoặc các loại sò, hến, giáp xác.
4. CHẨN ĐOÁN XÁC ĐỊNH
Dựa vào tiền sử bệnh và triệu chứng lâm sàng khi sử dụng thức ăn, hết triệu chứng sau 72h ngừng loại thức ăn đó, tái phát khi ăn lại, test da hoặc IgE đặc hiệu dương tính. Đặc biệt test thử thách thức ăn mù đôi dương tính.
5. CHẨN ĐOÁN PHÂN BIỆT
Các bệnh không dung nạp thức ăn, viêm đường tiêu hóa, ngộ độc thức ăn.
| Bệnh lý | Triệu chứng |
| Không dung nạp lactose | Phù, đau bụng, tiêu chảy |
| Không dung nạp fructose | Phù, đau bụng, tiêu chảy |
| Thiếu hụt dịch tụy | Hấp thu kém |
| Bệnh gan/ mật | Hấp thu kém |
| Ngộ độc thực phẩm | Đau bụng, sốt, buồn nôn, nôn, tiêu chảy |
| Caffeine | Rung mình, co thắt, tiêu chảy |
| Thyramin | Đau nửa đầu |
| Viêm mũi vị giác | Chảy nước mũi ồ ạt với thức ăn cay |
| Rối loạn hoảng sợ thức ăn | Choáng/ ngất khi nhìn thấy thức ăn |
| Biếng ăn tâm thần | Sụt cân |
| Dị ứng với các chất gây nhiễm trùng trong thực phẩm | Phát ban, ngứa, phù mạch, ho, nôn |
6. ĐIỀU TRỊ
- Tránh hoàn toàn thức ăn gây dị ứng. Đối với trẻ dị ứng protein sữa bò có thể thay thế bằng sữa đạm thủy phân hoàn toàn hoặc sữa acid amin.
- Có thể sử dụng thuốc kiểm soát các triệu chứng lâm sàng dị ứng thức ăn: thuốc anti- histamin, corticoid...
- Giáo dục bệnh nhân và người nhà biết để tránh những loại thức ăn gây dị ứng. Cân nhắc điều trị giải mẫn cảm (nếu cần).
7. DỰ PHÒNG
Cho trẻ bú mẹ hoàn toàn ít nhất 4-6 tháng đầu. Tránh tiếp xúc khói thuốc lá trước và sau sinh. Bắt đầu ăn dặm từ 4-6 tháng tuổi. Đối với trẻ có nguy cơ cao (tiền sử gia đình dị ứng) mà vì lí do nào đó không được bú mẹ khuyến cáo cho trẻ dùng sữa đạm thủy phân.
DỊ ỨNG THUỐC
1. ĐẠI CƯƠNG
Những phản ứng có hại do thuốc được phân loại thành những tác dụng phụ có thể dự đoán được do dược động học của thuốc và những tác dụng phụ không thể dự đoán được bao gồm phản ứng đặc ứng do đặc tính ban đầu của thuốc và những phản ứng quá mẫn, hay còn gọi là dị ứng thuốc, chiếm khoảng 1/6 các phản ứng có hại do thuốc.
Dị ứng thuốc là một phản ứng phụ của thuốc qua trung gian miễn dịch.
- Phân loại:
+ Phân loại theo Gell và Coombs: 4 typ (bảng 1)
+ Phân loại theo thời gian:
- Phản ứng quá mẫn nhanh: trong vòng 1giờ sau khi dùng thuốc
- Phản ứng quá mẫn không nhanh: trên 1giờ sau khi dùng thuốc
- Biểu hiện lâm sàng
- Mày đay
- Hồng ban đa dạng, hồng ban nhiễm sắc cố định,
- Hội chứng Stevens-Johnson(SJS), hội chứng Lyell (TEN)
- Viêm mạch dị ứng
- Ban mụn mủ cấp toàn thân (AGEP)
- Hội chứng quá mẫn do thuốc (DRESS)
- Phản ứng giả dị ứng bao gồm những yếu tố kích thích trực tiếp tới đáp ứng miễn dịch tế bào và do vậy nó giống như phản ứng dị ứng, nhưng không xác định được mối liên hệ với hệ miễn dịch.
2. CHẨN ĐOÁN
1. Tiền sử
- Ghi nhận tất cả thuốc sử dụng và liều lượng (trong vòng 14-30 ngày trước đó).
- Xác định thuốc đã khởi xướng và thiết lập một mối quan hệ thời gian với sự xuất hiện các triệu chứng..
- Tiền sử các thuốc đã dùng trước đây, kể cả các thuốc dung nạp tốt.
- Phân loại thể phản ứng.
2. Triệu chứng lâm sàng
Bảng 1. Biểu hiện lâm sàng của dị ứng thuốc theo cơ chế
| Typ | Cơ chế | Đặc điểm |
| I |
Phản ứng tức thì qua trung gian IgE |
Sốc phản vệ, mày đay, phù mạch, co thắt phế quản |
| II | Phản ứng độc tế bào qua trung gian bổ thể | Giảm các tế bào máu (Cytopenia) |
| III | Lắng đọng phức hợp miễn dịch | Viêm mạch/ viêm thận |
| IV | Quá mẫn muộn qua trung gian tế bào | Viêm da, viêm gan |
3. Các test chẩn đoán
3.1. Test da: Được thực hiện 4-6 tuần sau khi xảy ra phản ứng
- Test lẩy da
- Test nội bì
- Test áp
Xét nghiệm chỉ có thể bổ sung cho tiền sử; độ nhạy của xét nghiệm thường thấp, do đó xét nghiệm dương tính có giá trị chẩn đoán, còn xét nghiệm âm tính không có giá trị chẩn đoán loại trừ.
3.2. Xét nghiệm khác:
- Định lượng nồng độ IgE đặc hiệu với thuốc
- Định lượng tryptase
- Hoạt hóa basophils
- Chuyển dạng lymphocyte
- Coombs‟ test
3.3. Test kích thích: là tiêu chuẩn vàng cho chẩn đoán.
3. CHẨN ĐOÁN PHÂN BIỆT:
- Các tình trạng phát ban do nhiễm trùng, nhiễm vi-rút
- Kawashaki: hội chứng hạch- da- niêm mạc.
- Hội chứng bong vảy da do tụ cầu (4S): đỏ da, loét trợt quanh các hốc tự nhiên, không tổn thương niêm mạc.
4. ĐIỀU TRỊ
Nguyên tắc là điều trị triệu chứng và lựa chọn thuốc thay thế cho người bệnh.
- Glucocorticoid: Methylprednisolon, Prednisolon... liều ban đầu 1-2 mg/kg/24h
- Kháng histamine H1: diphenhydramine, loratadin, desloratadin...
- Chăm sóc da, niêm mạc, chăm sóc dinh dưỡng, chống nhiễm trùng (với các tổn thương da nặng như Steven- Johnson, Lyell)
- Lựa chọn thuốc thay thế (nếu có) hoặc giải mẫn cảm.
VIÊM KHỚP TỰ PHÁT THIẾU NIÊN
1. ĐẠI CƯƠNG
1.1. Định nghĩa:
Viêm khớp tự phát thiếu niên là một bệnh viêm khớp mạn tính, xảy ra ở trẻ dưới 16 tuổi, không rõ căn nguyên, thời gian tồn tại của viêm khớp ít nhất trên 6 tuần, đã loại trừ được các căn nguyên khác gây viêm khớp. Viêm khớp được xác định là:
- Sưng khớp hoặc có tràn dịch trong khớp.
- Hoặc có ít nhất 2 dấu hiệu sau: đau khớp hoặc đau khi vận động, giới hạn vận động khớp, biểu hiện tăng nóng tại khớp.
1.2. Dịch tễ học:
Đây là một bệnh khớp thường gặp nhất trong số các bệnh khớp ở trẻ em.Tỷ lệ mới mắc bệnh ước tính khoảng 0,5 – 1 ca/1000 trẻ em. Tỷ lệ mắc bệnh chung khoảng 40 000 – 100000 trẻ em ở Mỹ. Tuổi khởi bệnh: nổi bật lên ở 2 nhóm tuổi: Nhóm 1: trẻ từ 2 – 4 tuổi và nhóm 2 là nhóm khởi bệnh ở tuổi trẻ lớn. Giới: tỷ lệ mắc bệnh còn thay đổi theo từng thể lâm sàng.
1.3. Nguyên nhân gây bệnh:
Nguyên nhân chính xác gây bệnh hiện chưa xác định được. Nhưng đây làmột bệnh tự miễn với đặc trưng ở một gen hoặc một nhóm gen với sự liên quan cả yếu tố môi trường như chấn thương, nhiễm khuẩn, stress. HLA DR 5 và HLA DR 8 gặp ở trẻ gái, tuổi khởi bệnh nhỏ, ở thể viêm ít khớp.HLA DR 4 liên quan với thể viêm đa khớp RF (+). HLA B27 liên quan với thể viêm điểm bám gân khởi bệnh muộn ở trẻ trai.
1.4. Phân loại:
Hiên nay theo phân loại của hội thấp khớp học quốc tế người ta đã phân loại viêm khớp tự phát thiếu niên thành 7 thể lâm sàng như sau: thể bệnh được xác định là thể có biểu hiện lâm sàng trong 6 tháng đầu của bệnh.
| Thể lâm sàng | Định nghĩa | Tiêu chuẩn loại trừ |
| 1.Viêm khớp thể hệ thống | Viêm ở 1 khớp hoặc nhiều hơn cùng với sốt hoặc trước đó ít nhất 2 tuần đã ghi nhận sốt hàng ngày trong ít nhất 3 ngày cùng với 1 hoặc nhiều hơn những dấu hiệu sau: a) Ban đỏ không cố định b) Hạch to c) Gan và hoặc lách to d) Viêm màng thanh dịch |
A.Bản thân bệnh nhân mắc bệnh vảy nến hoặc đã mắc bệnh vảy nến, tiền sử có bệnh vảy nến ở thế hệ 1; B.Viêm khớp với HLA-B27 (+) khởi phát ở trẻ trai ≥ 6 tuổi; |
| 2.Viêm ít khớp a.Thể giới hạn |
Viêm khớp gây ảnh hưởng không nhiều hơn 4 khớp trong suốt 6 tháng đầu của bệnh | A, B, C, D, E. Có biểu hiện các dấu hiệu toàn thân |
| b.Thể mở rộng | Viêm khớp gây ảnh hưởng nhiều hơn 4 khớp sau 6 tháng đầu của bệnh | A, B, C, D, E |
| 3.Viêm đa khớp RF (-) | Viêm khớp ≥ 5 khớp trong 6 tháng đầu của bệnh với RF (-) | A, B, C, D, E. |
| 4.Viêm đa khớp RF (+) | Viêm khớp gây ảnh hưởng ≥ 5 khớp trong 6 tháng đầu của bệnh, với ≥ 2 lần xét nghiệm RF (+) ở thời điểm cách nhau ít nhất 3 tháng | A, B, C, E. |
| 5.Viêm khớp vảy nến | Viêm khớp và vảy nến hoặc viêm khớp và có ít nhất 2 trong các dấu hiệu sau: a)Viêm ngón b) Lõm móng hoặc onycholysis c) vảy nến ở thế hệ thứ nhất |
B, C, D, E. |
| 6.Viêm điểm bám gân |
Viêm khớp và viêm điểm bám gân hoặc viêm khớp hoặc viêm điểm bám gân với ít nhất 2 trong các dấu hiệu sau: -Bản thân hoặc gia đình đau khớp cùng chậu và hoặc viêm CS lưng. -HLA - B27 (+) -Khởi bệnh ở trẻ trai > 6 tuổi -Triệu chứng viêm màng bồ đào phía trước cấp tính -Tiền sử VCSDK, viêm điểm bám gân liên quan viêm khớp, viêm khớp cùng chậu với bệnh viêm ruột, H/c Reiter hoặc viêm màng bồ đào phía trước cấp tính ở thế hệ thứ 1 |
A, D. |
| 7.Viêm khớp không phân loại | Viêm khớp nhưng không đủ phân loại cho 1 tiêu chuẩn hoặc có nhiều hơn 2 tiêu chuẩn đã phân loại. |
1.5. Biểu hiện lâm sàng và đặc điểm các thể bệnh:
- Đau khớp, sưng khớp do viêm khớp là tiêu chuẩn để chẩn đoán. Số khớp viêm tùy thuộc từng thể lâm sàng theo chẩn đoán của ILAR.
- Cứng khớp buổi sáng (có thể xảy ra vài chục phút đến vài giờ)
- Biểu hiện đau khớp ở trẻ nhỏ đôi khi chỉ là trẻ dễ bị kích thích, từ chối việc đi lại hoặc sử dụng chi bị đau, thay đổi về hành vi.
- Một số triệu chứng khác như: chán ăn, mệt mỏi, ít hoặc không hoạt động, đau khớp vào ban đêm, chậm lớn.
- Một số đặc điểm liên quan với thời gian viêm khớp mạn tính khác như: Sốt, phát ban, gan lách hạch to,tràn dịch các màng, nột thấp, viêm mạch, chậm lớn.
- Đặc điểm lâm sàng của thể viêm khớp hệ thống: dấu hiệu nổi bật của thể bệnh này là bên cạnh những dấu hiệu của viêm khớpcòn có những biểu hiện ngoài khớp. Đặc điểm toàn thân có thể xuất hiện trước những biểu hiện của bệnh từ vài tuần đến vài tháng. Và cuối cùng dấu hiệu của viêm khớp là để xác định chẩn đoán. Cụ thể là sốt cao từng cơn, sốt đỉnh 40 – 41 0C, thường sốt về chiều, sau đó nhiệt độ thường lại về bình thường.Đau cơ, đau khớp khi sốt cao. Phát ban thường xảy ra cùng với triệu chứng viêm khớp, ban dạng dạng hồng hoặc dạng nốt nhỏ.Tràn dịch các màng thường có dịch màng tim , màng phổi.Thường tràn dịch với số lượng ít, không gây những triệu chứng lâm sàng. Gan, lách, hạch to. Biểu hiện của viêm khớp có thể xảy ra ở bất cứ thời điểm nào sau khi bệnh khởi phát. Một số trường hợp viêm khớp có thể xảy ra vài tuần sau những biểu hiện toàn thân. Viêm khớp thường biểu hiện là viêm nhiều khớp hơn là viêm ít khớp, ảnh hưởng cả trên khớp lớn và khớp nhỏ. Dấu hiệu viêm khớp có thể dai dẳng, gây tổn thương hủy khớp hoặc bào mòn khớp.
- Hội chứng hoạt hóa đại thực bào: đây là một trong những biến chứng làm ảnh hưởng đến tính mạng của trẻ, tiến triển rất nhanh, khó phân biệt với đợt cấp của Viêm khớp thiếu niên.Tiến triển nhanh với các đặc điểm toàn thân như hội chứng tiệu thụ máu trong mạch, Ferritin tăng rất cao (10 000ng/ml), tăng tryglycerit , tốc độ máu lắng giảm nhanh chóng, giảm lượng Fibrinogen, giảm tiểu cầu, suy gan. Chẩn đoán nhờ chọc hút tủy xương.
- Viêm thể ít khớp: đây là thể lâm sàng chỉ có biêu hiện tổn thương tại khớp. Số khớp tổn thương dưới 4 khớp, thường tổn thương khớp không đối xứng, hầu như chỉ gây ảnh hưởng tới những khớp vừa và lớn như khớp gối, khuủy tay, cố tay, cố chân. Có thể chia thành 2 thể viêm ít khớp:
- Viêm ít khớp giới hạn: chỉ gây tổn thương dưới 4 khớp, thường xảy ra ở trẻ gái, khởi bệnh sớm dưới 6 tuổi, có nguy cơ cao viêm màng bồ đào, với kháng thể kháng ANA (+). Trẻ có thể có nguy cơ chân cao chân thấp bởi vì quá trình viêm làm cho sụn khớp ở vị trí xung quanh khớp gối hoạt động nhiều hơn, do hoạt động viêm đã làm tăng tưới máu vùng đó, gây tăng chiều dài của chi có khớp gối bị tổn thương.
- Thể viêm ít khớp mở rộng: trong 6 tháng đầu chỉ gây tổn thương dưới 4 khớp nhưng sau đó số khớp tổn thương tăng lên.Ngoài tổn thương tại các khớp lớn, khi có tổn thương mở rộng thường gây ảnh hưởng tới cả những khớp nhỏ. Thể này ít có biến chứng viêm màng bồ đào. Liên quan với một số HLA như: HLA DR1.
- Thể viêm đa khớp RF (+): các đặc điểm toàn thân thường nhẹ, sốt vừa, mệt mỏi, chậm lớn; Viêm màng bồ đào mãn tính; Liên quan về tổn thương khớp thường là gây tổn thương trên 5 khớp. đối xứng, mạn tính; Hầu hết đều liên quan với khớp cổ tay, khớp nhỏ bàn ngón tay, bàn ngón chân. Thường gặp ở trẻ lớn: trên 8 – 10 tuổi. Trẻ gái mặc nhiều hơn bé trai. Biểu hiện tắc mạch, có thể giống như viêm khướp dạng thấp ở người lớn. Tổn thương khớp nặng, tiến triển nhanh chóng gây bào mòn, biến dạng khớp, bán trật khớp. Nốt dạng thấp, viêm mạch
- Viêm đa khớp RF (-): thường xảy ra ở trẻ nhỏ tuổi hơn so với thể viêm đa khớp RF(+). Viêm khớp xảy ra sớm thường gây biến dạng khớp, cong vẹo chi, bán trật khớp, ảnh hưởng tại các khớp nhỏ ở bàn tay trên các khớp bàn ngón gần hơn các khớp bàn ngón xa. Có thể gây ảnh hưởng cả trên các khớp sột.
- Thể viêm điểm bám gân: biểu hiện lâm sàng trẻ thường đau và viêm tại các điểm bám tận của các gân xương tại các đầu chi bị tổn thương,tổn thương các dây chằng, vỏ bao gân. Viêm khớp và viêm gân. Đau khớp cùng chậu hoặc đau cột sống do viêm. Liên quan với HLA B 27 (+). Viêm màng bồ đào phía trước thường gây đau, đỏ mắt, sợ ánh sáng. Thường khởi đầu ở trẻ lớn trên 8 tuổi. Tổn thương thường xảy ra tại vị trí khớp của chi dưới: như khớp gối, khớp bàn ngón chân, đôi khi gây ảnh hưởng tới các khớp bàn ngón chân (ngón chân tròn như cái xúc xích). Tiền sử có liên quan các bệnh có liên quan HLA B 27(+). Bệnh có thể tiến triển gây viêm cột sống dính khớp, viêm khớp phản ứng, viêm khớp có liên quan với bệnh viêm ruột.
- Thể viêm khớp vảy nến: biểu hiện giống thể viêm gân, kèm theo trẻ có viêm các móng .Trẻ thường có các biểu hiện vảy nến hoặc gia đình có bệnh vảy nến.Đôi khi biểu hiện vảy nến xảy ra sau những dấu hiệu viêm khớp.
1.6. Chẩn đoán phân biệt:
- Phân biệt với bệnh lý về khớp: bệnh tự viêm, bệnh thấp khớp cấp, Lupus ban đỏ,viêm đa cơ, viêm da cơ, viêm mạch, xơ cứng bì, bệnh hỗn hợp của mô liên kết, bệnh Kawasaki, tiền sử có liên quan các bệnh có liên quan HLA B 27 (+)
- Viêm khớp phản ứng sau nhiễm trùng
- Hội chứng Behcet
- Phân biệt với bệnh nhiễm trùng: viêm khớp nhiễm khuẩn khi tổn thương tại 1 khớp thường do Haemophillus influenza typ B, lậu cầu đặc biệt ở tuổi vị thành niên hoặc tụ cầu có thể xảy ra bất cứ vị trí nào.
- Phân biệt với viêm khớp do viruts hoặc viêm khớp phản ứng sau nhiễm virut (Parvovirut, rubella, Viêm gan B), sau nhiễm khuẩn đường tiêu hóa (Shigella, Salmonella, Campylobacter, hoặc Yersinia ...)
- Bệnh ác tính như bạch cầu cấp, u lympho, neuroblastoma, u xương nguyên phát.
- Bệnh lý không có viêm như sau chấn thương, osteochondoses, bệmh Hemophilia hoặc một số bệnh lý khác: Sarcoidosis, rối loạn mô liên kết, đau xương phát triển, dị vật trong khớp.
2. TIẾP CẬN CHẨN ĐOÁN
- Chẩn đoán viêm khớp thiếu niên là một chẩn đoán loại trừ, chủ yếu dựa vào lâm sàng, khai thác tiền sử, thăm khám lâm sàng.
- Cận lâm sàng: không có một test nào có thể xác định chắc chắn, bệnh nhân có thể có thiếu máu, tăng số lượng bạch cầu chủ yếu là bạch câu đa nhân trung tính, tăng số lượng tiểu cầu và CRP, tốc độ máu lắng. xét nghiệm RF ,ANA, IgG, tăng bổ thể phản ánh mức độ viêm tăng lên, kháng thể kháng anti CCP, HLA DR 5.
3. TIẾP CẬN ĐIỀU TRỊ
- Đây là một bệnh lý mạn tính phải điều trị lâu dài. Điều trị bước đầu nên thận trọng để tránh nhầm lẫn với những tổn thương khớp do các căn nguyên khác. Bệnh nhân cần được xếp loại theo thể lâm sàng. Tiếp cận từng bước theo các thể lâm sàng và mức độ hoạt động của bệnh cũng như mức đáp ứng điều trị của từng bệnh nhân.
- Điều trị bước 1 (Basic therapy):
+ Paracetamol liều: 60mg/kg/ngày ; trẻ < 6th) max 4g/ngày.
+ Opioat nhẹ (codein): 0,5 – 1mg/kg/ 4-6giờ 1 lần, tối đa 3mg/kg/ngày.
+ Thuốc chống viêm non steroid bao gồm các thuốc sau:
- Celecoxib: 2 – 4 mg/kg, uống 2 lần/ ngày
- Diclophenac: 1mg/kg, ngày dùng 2 lần
- Ibrafen: 10mg/kg, ngày dùng 3 – 4 lần
- Indomethacine liều 0,5 – 1 mg/kg, ngày dùng 2 – 3 lần
- Meloxicam liều 0,15 – 0,3 mg/kg, ngày dùng 1 lần
- Naproxen liều 5 – 7,5mg/kg, ngày dùng 2 lần
- Piroxicam liều 0,2 – 0,4 mg/kg, dùng 1 lần/ ngày
- Điều trị bước 2 (Advanced therapy)
- Corticoid tại khớp, hoặc toàn thân
- Thuốc chống thấp tác dụng chậm (MTX, sulfasalazin, hydroxychloroquine, leflunomid)
- Nhóm sinh học (kháng TNFanpha, kháng IL1, IL6)
- Khám mắt định kỳ theo hẹn để kiểm tra viêm màng bồ đào
| Khởi bệnh < 7 tuổi | Khởi bệnh > 7 tuổi | |
| ANA (+) | +3-4 tháng/lần - trong 4 năm + 6 tháng/lần – trong 3 năm + sau đó hàng năm |
+ 6 tháng / lần – 4 năm + hàng năm |
| ANA (-) |
6 tháng/ lần – 7 năm Hàng năm |

Lưu đồ quản lý bệnh viêm khớp tự phát thanh thiếu niên theo thể bệnh
Lưu đồ điều trị viêm khớp thể đa khớp

CHƯƠNG 15: TÂM THẦN – PHỤC HỒI CHỨC NĂNG
RỐI LOẠN TĂNG HOẠT ĐỘNG GIẢM CHÚ Ý Ở TRẺ EM
1. ĐẠI CƯƠNG
Rối loạn tăng hoạt động giảm chú ý là một nhóm những triệu chứng về hành vi bao gồm những biểu hiện giảm tập trung chú ý, tăng hoạt động quá mức, xung động thiếu kiềm chế, khởi phát trước 7 tuổi và có xu hướng tiến triển kéo dài. Rối loạn này gây ảnh hưởng đến sinh hoạt, học tập và mối quan hệ xã hội của trẻ với những người xung quanh.
Rối loạn tăng hoạt động giảm chú ý gặp ở 2-10% trẻ em lứa tuổi tiểu học, trẻ trai bị nhiều hơn trẻ gái.
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
2.1. Nguyên nhân
- Do tổn thương não.
- Yếu tố di truyền.
- Yếu tố môi trường sống bất lợi như gia đình sống chật chội đông người, cách giáo dục trẻ không đúng.
2.2. Bệnh sinh:
Có một số giả thuyết như sau:
- Rối loạn sinh hóa não: một số nghiên cứu nhận thấy có sự giảm hấp thu glucose trong não ở người bị tăng động giảm chú ý.
- Bất thường về cấu trúc não: Nghiên cứu cho thấy trẻ tăng động giảm chú ý có sự bất thường về mối liên hệ giữa thùy trán, thùy thái dương, nhân đuôi và tiểu não.
3. YẾU TỐ THUẬN LỢI
- Môi trường sống không ổn định, ồn ào, đông đúc.
- Gia đình ít quan tâm giáo dục trẻ, cách dạy không thống nhất, phương pháp dạy chưa đúng: nặng về trừng phạt hoặc quá chiều chuộng trẻ, xem TV, chơi điện tử nhiều.
4. TRIỆU CHỨNG LÂM SÀNG VÀ XÉT NGHIỆM
- Triệu chứng lâm sàng
(1) Các dấu hiệu giảm tập trung chú ý có 9 dấu hiệu thường gặp:
- Không chú ý vào chi tiết hoặc mắc lỗi cẩu thả với công việc được giao.
- Khó khăn khi phải duy trì chú ý vào nhiệm vụ/hoạt động.
- Dường như không chú ý nghe khi hội thoại.
- Không tuân theo hướng dẫn và không hoàn thành nhiệm vụ/bài vở. (không phải do chống đối hoặc không hiểu).
- Khó khăn trong tổ chức nhiệm vụ/hoạt động.
- Né tránh, không thích hoặc miễn cưỡng tham gia các công việc đòi hỏi sự nỗ lực trí tuệ.
- Mất những đồ dùng cần thiết trong công việc/học tập.
- Dễ bị sao nhãng bởi những kích thích bên ngoài.
- Đãng trí trong các hoạt động hàng ngày.
(2) Các dấu hiệu tăng hoạt động, thiếu kiềm chế: có 9 dấu hiệu chính:
Có 6 dấu hiệu tăng hoạt động:
- Cựa quậy chân tay hoặc vặn vẹo, ngồi không yên.
- Ra khỏi chỗ ngồi ở những nơi cần phải ngồi yên.
- Chạy hoặc leo trèo quá mức ở những nơi cần phải ngồi yên.
- Khó khăn khi chơi hoặc tham gia vào các hoạt động tĩnh.
- Hoạt động luôn chân luôn tay hoặc hành động như thể được “gắn động cơ”.
- Nói quá nhiều.
Có 3 dấu hiệu của sự xung động thiếu kiềm chế:
- Bột phát trả lời khi người khi người khác chưa hỏi xong.
- Khó khăn khi chờ đợi đến lượt mình.
- Ngắt quãng hoặc chen ngang vào công việc/cuộc hội thoại của người khác.
4.2. Xét nghiệm:
- Trắc nghiệm tâm lý đánh giá khả năng trí tuệ (chỉ số IQ) cho trẻ trên 6 tuổi thông qua test Raven, Gille, vẽ hình người, WISC; đối với trẻ dưới 6 tuổi đánh giá sự phát triển tâm vận động bằng test Denver II, Baley.
- Trắc nghiệm tâm lý đánh giá hành vi cảm xúc của trẻ bằng bảng liệt kê hành vi của trẻ em Achenbach (CBCL), thang tăng động giảm chú ý của Vanderbilt. Thang Vanderbilt gồm có 4 phần để đánh giá mức độ giảm chú ý, tăng động xung động, rối loạn hành vi chống đối và cảm xúc, với phiên bản dành cho giáo viên và cha mẹ. Một số trẻ lớn có thể làm thêm test tâm lý khác để đánh giá các rối loạn hành vi- cảm xúc đi kèm.
- Các xét nghiệm sinh học khi trẻ có các triệu chứng thực thể.
5. CHẨN ĐOÁN VÀ CHẨN ĐOÁN PHÂN BIỆT
5.1. Chẩn đoán xác định:
- Trẻ cần được khám xét toàn diện, hỏi tiền sử bệnh sử để tìm hiểu nguyên nhân và quá trình diễn biến và cách ứng phó của gia đình khi nhận thấy trẻ bị tăng động giảm chú ý. Cần quan sát hành vi của trẻ ở một số hoàn cảnh khác nhau như khi trẻ chơi, cách trẻ hoạt động.
- Chẩn đoán xác định dựa theo tiêu chuẩn của ICD- X kết hợp với DSM-IV: trẻ phải có ít nhất là 6 dấu hiệu của giảm chú ý và 6 dấu hiệu của tăng động xung động, khởi phát trước 7 tuổi, thời gian bị rối loạn kéo dài trước đó ít nhất là 6 tháng và các dấu hiệu phải xảy ra trong 2 hoặc trên 2 hoàn cảnh, địa điểm khác nhau (ở nhà, ở trường...).
- Có một số rối loạn khác thường đi kèm với tăng động giảm chú ý là: rối loạn chống đối, rối loạn tic, rối loạn hành vi cảm xúc, khó khăn về đọc, về viết, tật chứng về nói, nghiện chơi điện tử.
- Phân loại bệnh:
- Thể tăng động xung động chiếm ưu thế.
- Thể giảm chú ý chiếm ưu thế.
- Thể kết hợp: trẻ có cả tăng hoạt động và giảm tập trung chú ý.
5.2. Chẩn đoán phân biệt:
Rối loạn thách thức chống đối, rối loạn phát triển lan tỏa, khó khăn về học, động kinh thái dương, động kinh cơn vắng ý thức, rối loạn stress sau sang chấn, chậm phát triển, lo âu, trầm cảm, giảm thính lực, một số bệnh lý cơ thể ảnh hưởng tới chức năng não.
6. ĐIỀU TRỊ
Cần có sự phối hợp chặt chẽ giữa các nhà chuyên môn với gia đình và nhà trường.
6.1 Liệu pháp hóa dược:
Điều trị kết hợp thuốc với liệu pháp tâm lý đối với những trẻ quá tăng hoạt động.
- Thuốc sử dụng ưu tiên theo thứ tự: kích thích hệ thần kinh trung ương: Amphetamine, Methylphenidate (Concerta, Ritalin...) là những thuốc lựa chọn ưu tiên cho những trường hợp có biểu hiện kém tập trung; Atomoxetin, guanfacine, clonidin tác dụng kéo dài ít có tác dụng cải thiện khả năng tập trung, chủ yếu nhằm giảm các hành vi tăng động. Có thể dùng phối hợp với thuốc kích thích thần kinh.
- Nhóm Norepinephrine Reuptake Inhibitor: Atomoxetin
- An thần kinh: Risperidone liều thấp (0,05 – 0,1 mg/kg/24h).
- Thuốc chống trầm cảm 3 vòng: Amitriptilin.
- Clonidin liều thấp.
- Các vitamin và một số yếu tố vi lượng: Chưa có chứng cứ.
6.2. Liệu pháp tâm lý:
- Liệu pháp hành vi nhận thức:
- Giải thích cho trẻ hiểu việc cần làm, chia nhỏ các bước của nhiệm vụ và hướng dẫn trẻ cách làm.
- Khen thưởng khi trẻ tiến bộ để củng cố hành vi tốt.
- Lắng nghe trẻ giải thích lý do và chỉ cho trẻ biết trẻ đã sai ở chỗ nào và tìm cách khắc phục.
- Những hành vi sai vẫn tái phạm cần nghiêm khắc hơn với trẻ như phạt bằng thời gian tách biệt, không được hưởng quyền lợi.
- Cha mẹ cần có thái độ mềm mỏng nhẹ nhàng nhưng kiên quyết. Tránh đánh mắng trừng phạt trẻ sẽ làm cho rối loạn nặng thêm.
- Huấn luyện nếp sống và các kỹ năng xã hội.
- Tư vấn gia đình.
- Các bài tập tâm vận động nhằm giúp trẻ lập kế hoạch vận động phù hợp.
- Chơi trị liệu phù hợp giúp trẻ giải tỏa căng thẳng, tập luyện tính kiên trì, học cách tổ chức và ứng xử với bạn trong khi chơi. Đi bộ, tập thư giãn giúp trẻ giảm mức độ tăng hoạt động.
- Trị liệu nhóm.
7. TIẾN TRIỂN VÀ TIÊN LƯỢNG
- Những trẻ tăng động giảm chú ý có tiên lượng tốt hơn nếu không có các rối loạn khác, gia đình có nhận thức tốt về rối loạn này. Tuân thủ điều trị, không có khó khăn về học đi kèm, IQ>70.
- Nếu trẻ không được quan tâm đúng mức và can thiệp sớm, đến tuổi vị thành niên vấn đề trở nên rất khó khăn do trẻ thất bại trong học tập, rối loạn các mối quan hệ với bạn bè và người xung quanh, trẻ kém tự tin, mặc cảm hoặc nhiễm các thói hư tật xấu, nghiện hút, đua xe, hành vi chống đối xã hội.
- Có trên 30% trẻ vẫn có các triệu chứng tăng động giảm chú ý ở tuổi trưởng thành, có nhiều khó khăn trong học tập, dễ xung đột với người xung quanh. Do vậy việc phát hiện, điều trị và can thiệp sớm rối loạn này là rất cần thiết.
8. PHÒNG BỆNH
- Mẹ có thai không được hút thuốc, uống rượu, giữ gìn sức khỏe.
- An toàn thai sản.
- Môi trường sống an toàn, ổn định, tránh nhiễm độc nhiễm trùng.
- Luôn quan tâm dạy dỗ trẻ phù hợp theo lứa tuổi.
- Kiểm tra sự phát triển tâm lý của trẻ, nếu thấy trẻ hiếu động nên cho đi khám và đánh giá tâm lý.
RỐI LOẠN TỰ KỶ Ở TRẺ EM
1. ĐẠI CƯƠNG.
Tự kỷ là một rối loạn phát triển lan tỏa mức độ từ nhẹ đến nặng, khởi phát trước 3 tuổi và diễn biến kéo dài. Biểu hiện chung của tự kỷ là những khiếm khuyết ở 3 lĩnh vực: tương tác xã hội, giao tiếp và hành vi, sở thích thu hẹp và rập khuôn. Bên cạnh đó trẻ thường có rối loạn cảm giác và tăng hoạt động.
Tỉ lệ chẩn đoán trẻ mắc tự kỷ trong những năm gần đây có xu hướng tăng.
Trẻ trai bị tự kỷ nhiều hơn trẻ gái từ 4 đến 6 lần.
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
2.1. Nguyên nhân
- Nguyên nhân của tự kỷ vẫn chưa được xác định, nhưng được cho là đa yếu tố với vai trò chính là di truyền. Nhiều gen bất thường kết hợp với sự tác động một phần của yếu tố bất lợi do môi trường đã gây tự kỷ.
- Tự kỷ điển hình và hội chứng Asperger gặp ở nam nhiều hơn ở nữ nên được cho là có liên quan đến nhiễm sắc thể X. Trẻ tự kỷ cũng thường có những rối loạn thần kinh khác. Nguyên nhân của tự kỷ không liên quan đến sự xa cách tình cảm giữa trẻ với cha mẹ. Nhiều nghiên cứu xác định không có bằng chứng về mối liên quan giữa tự kỷ với tiêm vacxin.
2.2. Cơ chế bệnh sinh
- Tự kỷ được cho là bệnh lý của não do rối loạn phát triển thần kinh. Có sự bất thường về sinh hóa thần kinh liên quan đến dopamine, catecholamine và serotonin.Tuy nhiên những vấn đề nêu trên vẫn đang là giả thuyết.
- Những hành vi bất thường như động tác định hình, thói quen rập khuôn, ý thích thu hẹp, được giải thích là do có mối liên hệ bất thường giữa não giữa, tiểu não với vỏ não đã làm trẻ trở nên quá nhạy cảm hoặc kém nhạy cảm đối với những kích thích bên ngoài.
3. TRIỆU CHỨNG LÂM SÀNG VÀ XÉT NGHIỆM:
3.1. Triệu chứng lâm sàng:
- Thiếu hụt những kỹ năng tương tác xã hội là vấn đề cơ bản của tự kỷ:
- Trẻ ít giao tiếp bằng mắt,
- Ít đáp ứng khi gọi tên,
- Không có những cử chỉ điệu bộ giao tiếp: không biết chỉ tay, không biết chìa tay xin mà hay kéo tay người khác, không gật đầu lắc đầu.
- Trẻ kém chú ý liên kết: không nhìn theo tay chỉ, không làm theo hướng dẫn. Trẻ không chơi tương tác với trẻ cùng tuổi, không mỉm cười đáp lại. Trẻ không để ý đến thái độ và không đáp ứng trao đổi tình cảm với người khác.
- Những biểu hiện bất thường về ngôn ngữ và giao tiếp:
- Chậm nói, trẻ không nói hoặc nói ít, phát âm vô nghĩa.
- Nói nhại lời, nói theo quảng cáo, hát hoặc đọc thuộc lòng, đếm số, đọc chữ cái, hát nối từ cuối câu.
- Chỉ nói khi có nhu cầu thiết yếu như đòi ăn, đòi đi chơi.
- Ngôn ngữ thụ động: chỉ biết trả lời mà không biết hỏi, không biết kể chuyện, không biết khởi đầu và duy trì hội thoại, không biết bình phẩm.
- Giọng nói khác thường: như cao giọng, thiếu diễn cảm, nói nhanh, nói ríu lời, nói không rõ ràng.
- Trẻ không biết chơi trò chơi giả vờ mang tính xã hội hoặc trò chơi có luật như những trẻ cùng tuổi.
- Những biểu hiện bất thường về hành vi: có những hành vi định hình như đi kiễng gót, quay tròn người, ngắm nhìn tay, nhìn nghiêng, lắc lư người, nhảy lên nhảy xuống.
- Những thói quen thường gặp là: quay bánh xe, quay đồ chơi, gõ đập đồ chơi, nhìn các thứ chuyển động, đi về theo đúng một đường, ngồi đúng một chỗ, nằm đúng một vị trí, đóng mở cửa nhiều lần, giở sách xem lâu, luôn bóc nhãn mác, bật nút điện, bấm vi tính, bấm điện thoại, tháo rời đồ vật tỉ mỉ, xếp các thứ thành hàng.
- Những ý thích bị thu hẹp thể hiện như: cuốn hút nhiều giờ xem ti vi quảng cáo, luôn cầm nắm một thứ trong tay như bút, que, tăm, giấy, chai lọ, đồ chơi có mầu ưa thích hoặc có độ cứng mềm khác nhau.
- Nói chung trẻ tìm kiếm sự an toàn trong môi trường ít biến đổi và thường chống đối lại sự thay đổi hoặc không vừa ý bằng ăn vạ, ném phá, cáu gắt, đập đầu, cắn hoặc đánh người.
- Nhiều trẻ có biểu hiện tăng động, ngược lại, một số trẻ lại sợ hãi lo lắng quá mức. Nhiều trẻ ăn uống khó khăn như ăn không nhai, chỉ ăn một số thức ăn nhất định.
- Nhiều trẻ có rối loạn cảm giác do nhận cảm thế giới xung quanh dưới ngưỡng hoặc trên ngưỡng.
- Một số trẻ có khả năng đặc biệt như có trí nhớ thị giác không gian và trí nhớ máy móc rất tốt, bắt chước thao tác với đồ vật rất nhanh nên dễ nhầm tưởng là trẻ quá thông minh.
- Có 5 dấu hiệu chỉ báo nguy cơ của tự kỷ:
- Không bập bẹ nói khi 12 tháng tuổi.
- Không có cử chỉ khi 12 tháng tuổi: chỉ tay, vẫy tay...
- Không nói được từ đơn khi 16 tháng tuổi.
- Không tự nói câu 2 từ khi 24 tháng tuổi.
- Mất kỹ năng ngôn ngữ và giao tiếp ở bất kỳ lứa tuổi nào.
Lưu ý: Có khoảng 10% trẻ tự kỷ có liên quan đến hội chứng bệnh lý khác hoặc một số bệnh thực thể khác. Có khoảng 70% trẻ có kèm theo chậm phát triển trí tuệ và tăng hoạt động, nguy cơ động kinh ở 25%. Một số trẻ lớn có tình trạng trầm cảm, lo âu và kích động.
3.2.Xét nghiệm:
Chưa có xét nghiệm sinh học đặc hiệu để chẩn đoán tự kỷ.
- Làm một số xét nghiệm nếu thấy trẻ có những bệnh lý thực thể kèm theo.
- Nếu tiền sử trẻ có co giật cần cho làm điện não đồ, nghi ngờ có tổn thương não cho chụp cắt lớp vi tính hoặc MRI sọ não.
- Nghi ngờ trẻ có vấn đề về tai mũi họng, răng hàm mặt cần gửi khám chuyên khoa để kiểm tra thính lực, phanh lưỡi.
- Nếu quan sát thấy hình thái trẻ bất thường nên cho làm nhiễm sắc thể, đo chức năng tuyến giáp.
3.3. Cần làm một số test tâm lý cho trẻ
- Đánh giá sự phát triển tâm vận động cho trẻ dưới 6 tuổi có thể sử dụng test Denver II, thang Balley. Đối với trẻ lớn trên 6 tuổi có thể làm test trí tuệ như Raven, Gille, WISC.
- Do có khoảng 70% trẻ có biểu hiện tăng hoạt động nên cần làm một số test về hành vi cảm xúc.
- Để sàng lọc sớm cho trẻ tự kỷ ở lứa tuổi 16- 24 tháng áp dụng bảng hỏi M-CHAT (Modified Checklist for Autism in Toddlers) gồm 23 câu hỏi. Nếu kết quả 3 câu trả lời có vấn đề cần lưu ý nguy cơ trẻ bị tự kỷ.
- Sử dụng Thang đo mức độ tự kỷ CARS (Childhood Autism Rating Scale) để phân loại mức độ tự kỷ: nhẹ, trung bình và nặng. Thang đo này gồm 15 mục và cho điểm mỗi mục từ 1 đến 4 điểm. Nếu điểm của CARS từ 31 đến 36 điểm là tự kỷ nhẹ và trung bình, nếu từ 36 đến 60 điểm là tự kỷ nặng.
4. CHẨN ĐOÁN XÁC ĐỊNH VÀ CHẨN ĐOÁN PHÂN BIỆT
4.1. Chẩn đoán xác định
- Việc chẩn đoán trẻ bị tự kỷ nên thận trọng vì nếu chẩn đoán quá mức sẽ gây ra những lo lắng cho gia đình, nhưng nếu bỏ sót sẽ làm mất cơ hội can thiệp sớm cho trẻ.
- Bước 1 - chẩn đoán sàng lọc: dựa vào hỏi tiền sử, bệnh sử kết hợp với quan sát trẻ trong một số hoàn cảnh khác nhau. Cần khám nội khoa, thần kinh toàn diện. Hỏi gia đình và quan sát trẻ dựa theo bảng hỏi M- CHAT để sàng lọc tự kỷ.
- Bước 2 - chẩn đoán xác định và chẩn đoán phân biệt: bác sĩ nhi khoa, bác sĩ chuyên khoa tâm thần và cán bộ tâm lý kết hợp cùng quan sát trẻ và thảo luận nhằm thống nhất chẩn đoán. Có thể không chỉ gặp gia đình và quan sát trẻ một lần mà cần theo dõi diễn biến trong một thời gian nhất định mới đi tới chẩn đoán xác định.
- Chẩn đoán tự kỷ phải dựa vào tiêu chuẩn chẩn đoán của ICD - 10 và DSM- IV:
1. Suy giảm chất lượng tương tác xã hội thể hiện ít nhất là 2 trong số những biểu hiện sau:
- Giảm rõ rệt sử dụng giao tiếp bằng cử chỉ điệu bộ như giảm giao tiếp bằng mắt, nét mặt thờ ơ, không có cử chỉ điệu bộ phù hợp trong tương tác xã hội.
- Thường chơi một mình, không tạo được mối quan hệ với bạn cùng tuổi.
- Không biết chia sẻ niềm vui, sở thích, thành quả của mình với người khác (ví dụ: không biết mang ra khoe, không chỉ cho người khác những thứ mình thích).
- Thiếu sự chia sẻ, trao đổi qua lại về tình cảm hoặc xã hội.
2. Suy giảm chất lượng ngôn ngữ thể hiện ở ít nhất là một trong những biểu hiện sau:
- Chậm nói hoặc hoàn toàn không nói (mà không cố bù đắp bằng giao tiếp không lời như bằng cử chỉ điệu bộ).
- Nếu trẻ biết nói thì lại suy giảm rõ rệt khả năng khởi đầu hoặc duy trì hội thoại.
- Cách nói rập khuôn, lặp lại, nhại lời hoặc ngôn ngữ khác thường.
- Không có những hoạt động chơi đa dạng, không biết chơi giả vờ, không chơi đóng vai hoặc không chơi bắt chước mang tính xã hội phù hợp với mức độ phát triển.
3. Những kiểu hành vi, mối quan tâm và những hoạt động bị thu hẹp, mang tính lặp lại, rập khuôn thể hiện ở ít nhất là một trong những biểu hiện sau:
- Quá bận tâm tới một hoặc một số những mối quan hệ mang tính rập khuôn và thu hẹp với sự tập trung cao độ hoặc với cường độ bất thường.
- Thực hiện một số thói quen một cách cứng nhắc hoặc những hành vi nghi thức đặc biệt không mang ý nghĩa chức năng.
- Có những hành vi rập khuôn, lặp đi lặp lại (ví dụ: vỗ tay, múa ngón tay, lắc đầu, đung đưa toàn thân).
- Bận tâm dai dẳng tới các chi tiết của đồ vật.
4. Trẻ phải có nhiều hơn 6 tiêu chí của nhóm 1,2,3, trong đó ít nhất là có 2 tiêu chí thuộc nhóm 1 và 1 tiêu chí của nhóm 2 và 3.
5. Chậm phát triển ít nhất ở 1 trong 3 lĩnh vực sau từ trước 3 tuổi: tương tác xã hội, ngôn ngữ giao tiếp xã hội, chơi tưởng tượng.
4.2. Phân loại bệnh
a. Phân loại theo thể lâm sàng, có 5 thể:
- Tự kỷ điển hình (tự kỷ Kanner): bao gồm các dấu hiệu bất thường trong những lĩnh vực: tương tác xã hội, chậm hoặc rối loạn ngôn ngữ giao tiếp, hành vi định hình cùng với những mối quan tâm bị thu hẹp, khởi phát trước 3 tuổi.
- Hội chứng Asperger (tự kỷ chức năng cao): có các dấu hiệu kém tương tác xã hội nhưng vẫn có quan hệ với người thân, có khả năng nói được nhưng cách giao tiếp bất thường, không chậm phát triển nhận thức. Các dấu hiệu bất thường xuất hiện sau 3 tuổi.
- Hội chứng Rett: hầu như chỉ có trẻ gái bị mắc, sự thoái triển các kỹ năng ngôn ngữ, giao tiếp, tương tác, vận động xảy ra khi trẻ ở lứa tuổi 6 – 18 tháng, có những động tác định hình ở tay, vẹo cột sống, đầu nhỏ, chậm phát triển trí tuệ mức nặng.
- Rối loạn phân rã tuổi ấu thơ: sự thoái lùi phát triển đáng kể xảy ra trước 10 tuổi về các kỹ năng: ngôn ngữ, xã hội, kiểm soát đại tiểu tiện, kỹ năng chơi và vận động.
- Rối loạn phát triển lan tỏa không đặc hiệu: có những dấu hiệu bất thường thuộc một trong 3 lĩnh vực của tự kỷ điển hình nhưng không đủ để chẩn đoán tự kỷ điển hình. Dạng này thường là tự kỷ mức độ nhẹ, tự kỷ không điển hình.
b. Phân loại theo khả năng trí tuệ và phát triển ngôn ngữ:
- Tự kỷ có trí thông minh cao và nói được.
- Tự kỷ có trí thông minh cao nhưng không nói được.
- Tự kỷ có trí tuệ thấp và nói được.
- Tự kỷ có trí tuệ thấp và không nói được.
4.3.Chẩn đoán phân biệt
- Chậm nói đơn thuần: nếu tích cực dạy trẻ sẽ phát triển ngôn ngữ.
- Câm điếc: trẻ không nói nhưng vẫn có cử chỉ điệu bộ giao tiếp thay cho lời nói.
- Chậm phát triển trí tuệ: trẻ chậm khôn, nhận thức chậm nhưng vẫn có ngôn ngữ giao tiếp tương đương với mức độ phát triển trí tuệ.
- Rối loạn sự gắn bó: trẻ có biểu hiện thu mình, thờ ơ, sợ hãi nhưng không có những hành vi định hình. Trẻ vẫn có giao tiếp bằng lời và không lời, cách chơi đa dạng.
- Rối loạn tăng động giảm chú ý: trẻ luôn hoạt động, hay lơ đãng, giảm sự chú ý, vẫn biết chơi giả vờ, chơi tưởng tượng, không có hành vi rập khuôn định hình.
- Hội chứng Landau Kleffner: trẻ có biểu hiện giống tự kỷ nhưng nguyên nhân do động kinh. Việc phát hiện và điều trị cơn động kinh sớm có thể giúp trẻ mất đi những biểu hiện giống tự kỷ.
5. ĐIỀU TRỊ
- Những nguyên tắc điều trị:
- Nâng cao kỹ năng xã hội cho trẻ.
- Tạo môi trường sống thích hợp.
- Sử dụng những phương pháp can thiệp dựa trên học thuyết nhận thức và hành vi, sử dụng phương tiện nhìn (thị giác) để dạy trẻ, huấn luyện đa nguyên tắc cho tất cả những nhân viên chuyên nghiệp làm việc với trẻ tự kỷ.
- Chương trình giáo dục nên bắt đầu càng sớm càng tốt nhất là khi trẻ ở lứa tuổi từ 2 đến 4 tuổi.
- Chương trình can thiệp sớm cho trẻ trước 5 tuổi bao gồm dạy trẻ và tư vấn cho gia đình.
- Có bằng chứng cho thấy phương pháp trị liệu hành vi tích cực cho trẻ trước 3 tuổi đã có hiệu quả cải thiện về khả năng ngôn ngữ và chức năng xã hội sau này, can thiệp sớm tích cực 40 giờ/1 tuần trong 2 năm liên tục cho thấy trẻ có tiến bộ về nhận thức và hành vi.
- Giáo dục, huấn luyện và trợ giúp cho cha mẹ cần được tiến hành thường xuyên. Gia đình trẻ tự kỷ cùng tham gia dạy trẻ có vai trò quan trọng cho sự tiến bộ của trẻ và chăm sóc trẻ toàn diện.
- Trẻ tự kỷ vẫn cần được hỗ trợ về giáo dục thậm chí cả khi ngôn ngữ phát triển gần như bình thường. Dạy trẻ tại nhà theo chương trình cá biệt hóa, cung cấp cho trẻ thông tin thị giác, cấu trúc và dự đoán.
- Hệ thống giao tiếp bằng trao đổi tranh (PECS – Picture Exchanged Communication System) được áp dụng nhằm làm cho trẻ hiểu các bước của công việc, hiểu lịch trình, thể hiện nhu cầu và tăng khả năng tương tác.
- Những trẻ lớn và trẻ vị thành niên với trí tuệ khá cao nhưng kỹ năng xã hội nghèo nàn và có một số triệu chứng tâm thần như trầm cảm, lo âu, rối loạn ám ảnh nghi thức cần được điều trị tâm lý, hành vi nhận thức và bằng thuốc.
- Huấn luyện các kỹ năng xã hội có hiệu quả đặc biệt trong điều trị nhóm.
- Hiện không có thuốc đặc hiệu điều trị tự kỷ mà chỉ dùng thuốc điều trị một số triệu chứng kèm theo. Một số thuốc an thần kinh có tác động làm giảm hành vi tăng động, cơn hờn giận, hung tính, tự gây thương tích, hành vi định hình, rối loạn ám ảnh nghi thức.
6. TIẾN TRIỂN VÀ TIÊN LƯỢNG
- Trẻ thường đi học muộn hơn, ít hòa nhập với bạn, khó khăn về ngôn ngữ giao tiếp, khó khăn về học tập nhất là những môn xã hội. Trẻ tự kỷ nặng cần được giáo dục đặc biệt, trẻ tự kỷ nhẹ có thể đi học hòa nhập.
- Một số trẻ có ngôn ngữ giao tiếp sau này lớn lên có thể sống tự lập có việc làm, tuy nhiên vẫn thường cô độc trong cộng đồng. Nhiều người tự kỷ khác sống phụ thuộc vào gia đình hoặc cần được đưa vào trung tâm. Việc điều trị tích cực sớm có thể cải thiện chức năng ngôn ngữ và xã hội, việc chậm chẩn đoán dẫn đến hậu quả xấu. Có khoảng 50% trẻ tự kỷ thể điển hình có thể không nói được hoặc nói rất ít ở tuổi trưởng thành. Không có nguy cơ tăng lên của bệnh tâm thần phân liệt ở người lớn nhưng giá phải trả cho sự chậm trễ trong chẩn đoán và can thiệp là rất cao.
- Tiên lượng tốt liên quan đến trí tuệ cao, ngôn ngữ có chức năng và ít những triệu chứng hành vi kỳ lạ. Khi trẻ lớn lên một số triệu chứng có thể thay đổi, một số có thể có hành vi tự gây thương tích.
7. PHÒNG BỆNH
- Đảm bảo thai sản an toàn của người mẹ, hạn chế sinh con khi bố mẹ cao tuổi, tránh các yếu tố bất lợi của môi trường sống.
- Quan tâm tác động sớm tới trẻ trong chơi tương tác, vận động, phát triển giao tiếp.
RỐI LOẠN TIC
1. ĐẠI CƯƠNG
Tic là những động tác không hữu ý, xảy ra nhanh, định hình, không nhịp điệu (thường bao gồm những nhóm cơ hạn chế) hoặc sự phát âm xuất hiện đột ngột không có mục đích rõ ràng. Các tic được cảm nhận như không thể cưỡng lại được nhưng có thể dừng tic lại hữu ý trong những khoảng thời gian khác nhau.
Tic nhất thời gặp với tỉ lệ 5 – 10% lứa tuổi trẻ em từ 6 đến 10 tuổi. Nam bị mắc nhiều hơn nữ, tic mạn tính và hội chứng Gilles de la Tourette gặp tỷ lệ ít hơn .
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
- Nguyên nhân: liên quan đến yếu tố di truyền, rối loạn sinh hóa thần kinh như tăng dopamine và adrenalin, yếu tố khí chất ở những trẻ tính tình không ổn định.
- Bệnh sinh: nêu giả thuyết tic là do rối loạn các chất dẫn truyền thần kinh, rối loạn mối liên hệ giữa các vùng não giữa, tiểu não.
3.YẾU TỐ THUẬN LỢI
- Sang chấn tâm lý.
- Mệt mỏi, thiếu ngủ.
- Sau một bệnh lý cơ thể.
- Yếu tố cơ địa những trẻ hiếu động dễ bị tic.
4. TRIỆU CHỨNG LÂM SÀNG VÀ XÉT NGHIỆM
4.1. Triệu chứng lâm sàng:
Theo ý nghĩa về mặt tâm lý, tic được chia thành 2 loại khác nhau là tic đơn giản và tic phức tạp.
a. Tic đơn giản:
- Là những động tác nhanh, định hình do những nhóm cơ có cùng một chức năng tham gia, là những động tác không có ý nghĩa, chưa hoàn chỉnh, ví dụ: nháy mắt, lắc đầu, nhún vai, nhếch mép, nâng cánh mũi, cử động các ngón tay.
- Là sự phát ra những âm thanh nhanh và vô nghĩa như: hắng giọng, ho khạc, khụt khịt, lầm bầm, tiếng kêu, tiếng rít, hít thở vào mạnh.
b. Tic phức tạp:
- Là những động tác diễn ra đồng thời trong một tập hợp dường như không có mục đích và kéo dài lâu hơn so với tic đơn giản, ví dụ: vuốt tóc, cắn, ném, đánh, nhảy, sờ, nhại động tác của người khác.
- Là sự phát ra những âm, những từ không lưu loát và khác thường về nhịp điệu, những lời nói bị tắc nghẽn, những câu nói bật ra định hình không phù hợp với hoàn cảnh, nói tục không chủ ý, lặp lời bản thân hoặc nhại lời người khác.
- Tic thường mất đi lúc ngủ, giảm đi khi tập trung chú ý vào một hoạt động hứng thú. Tic thường bị tăng lên khi bệnh nhân có sang chấn tâm lý, cơ thể mệt mỏi. Tic nhất thời chịu tác động tâm lý hơn so với tic mạn tính và hội chứng Tourette.
4.2. Xét nghiệm:
Không có xét nghiệm đặc hiệu để chẩn đoán tic. Tuy vậy có thể làm một số xét nghiệm để giúp cho đánh giá tic và chẩn đoán phân biệt.
- Điện não đồ: có khoảng 50% bệnh nhân có những thay đổi bất thường không đặc hiệu.
- Trong trường hợp cần phân biệt với múa vờn do thấp có thể làm thêm ASLO.
- Trắc nghiệm tâm lý: làm trắc nghiệm về trí tuệ ( Raven), hành vi cảm xúc (CBCL, DBC, Vanderbilt, Zung, Beck) để tìm hiểu thêm về các hoạt động tâm lý của người bệnh nhằm điều trị tư vấn phù hợp.
- Có thể sử dụng Thang đo rối loạn tic của Leckman để theo dõi tiến triển và kết quả điều trị tic.
5. CHẨN ĐOÁN XÁC ĐỊNH VÀ CHẨN ĐOÁN PHÂN BIỆT
1. Sử dụng tiêu chuẩn chẩn đoán của ICD – 10 hoặc DSM – IV
a. Tic nhất thời
Có một hay nhiều tic vận động hoặc tic âm thanh nhưng không có cả 2 loại tic đồng thời, tic xảy ra hàng ngày, kéo dài trên 4 tuần nhưng không quá 12 tháng.
b. Tic vận động hoặc tic âm thanh mạn tính
Có một hay nhiều tic vận động hoặc tic âm thanh nhưng không có cả 2 loại tic đồng thời, tic xảy ra hầu như hàng ngày, kéo dài trên 1 năm, trong thời gian đó không có 3 tháng liên tục nào là không bị tic.
c. Hội chứng Gilles de la Tourette
- Có tic vận động nhiều loại kết hợp với tic âm thanh cùng tồn tại trong một khoảng thời gian mặc dù không nhất thiết phải luôn có đồng thời, tic có nhiều lần trong ngày (thường thành cơn), xảy ra hàng ngày, kéo dài trên 1 năm, trong thời gian đó không có 3 tháng liên tục nào là không bị tic.
- Ngoài những tiêu chuẩn riêng đã nêu cho mỗi thể, cả 3 thể đều phải đáp ứng những tiêu chuẩn chung là: tic khởi phát trước 18 tuổi, trước đó không sử dụng các thuốc an thần kinh, không có bệnh thuộc hệ thần kinh trung ương (ví dụ như múa vờn Huntington, di chứng viêm não), tic gây ảnh hưởng tới học tập, nghề nghiệp và hoạt động của bệnh nhân.
2. Chẩn đoán phân biệt:
- Phân biệt tic vận động với động kinh cục bộ vận động, múa vờn do thấp, rối loạn tăng động.
- Phân biệt tic âm thanh với các bệnh lý đường hô hấp.
6. ĐIỀU TRỊ
Điều trị bằng liệu pháp hóa được kết hợp với liệu pháp tâm lý.
(1) Liệu pháp hóa dược:
- Áp dụng cho bệnh nhân tic mạn tính và hội chứng Tourette.
- Haloperidol: liều sử dụng ban đầu 0,02mg/kg/ngày, sau đó tăng dần đến 0,05mg/kg/ngày. Chú ý theo dõi tác dụng phụ như loạn động cấp, hội chứng giả parkinson, loạn động muộn.
- Risperidone: liều ban đầu 0,05mg/kg/24giờ sau đó tăng dần liều. Liều trung bình: 0,05 – 0,1 mg/kg/24giờ
- Clonidin (Catapressan, viên 0,15mg): đây là thuốc chọn lựa thứ hai nếu điều trị bằng Haloperidol không hiệu quả. Liều ban đầu là 3mcg/kg, sau đó tăng dần đến 0,025 – 0,05mg/ngày. Thuốc có tác dụng điều trị tốt đối với tic vận động hơn là với tic âm thanh.
- Ngoài ra có thể sử dụng một số thuốc kháng động kinh điều trị tic như Valproate, Topamax.
(2) Liệu pháp tâm lý:
- Áp dụng cho tất cả bệnh nhân.
- Sử dụng liệu pháp hành vi mang lại kết quả tốt, đặc biệt đối với tic nhất thời. Không phê phán trẻ; tổ chức những hoạt động thu hút sự tập trung chú ý và lôi cuốn trẻ tham gia, động viên khen thưởng khi trẻ ít bị tic (phương pháp tăng cường củng cố dương tính).
- Bên cạnh đó dựa vào cơ sở phối hợp hai quá trình: bất động các vận động và vận động các bất động của nguyên tắc điều trị tâm vận động, đưa ra kỹ thuật: hướng dẫn trẻ thực hiện các bài tập trước gương, làm các động tác ở những phần cơ thể không bị tic kết hợp với bài tập giãn cơ.
- Dựa vào thuyết điều kiện hóa, cho bệnh nhân thực hiện bài tập chủ động làm các động tác tic 30 phút mỗi ngày trong 3 tuần liền.
(3) Các phương pháp điều trị hỗ trợ
- Tổ chức các hoạt động vui chơi giải trí, nâng đỡ tâm lý người bệnh kết hợp với hướng dẫn gia đình. Điều trị các rối loạn lo âu, trầm cảm, ám ảnh hoặc tăng động nếu có kèm theo với tic.
7. TIẾN TRIỂN VÀ TIÊN LƯỢNG
Bệnh nhân tic được điều trị ngoại trú là chủ yếu và chỉ vào viện khi bị tic mạn tính nhiều loại hoặc hội chứng Tourette. Tic nhất thời thường khỏi tự phát nhưng dễ bị tái phát. Tic mạn tính tiến triển kéo dài nhiều năm nhưng cũng có thuyên giảm từng đợt. Hội chứng Tourette có tiến triển mạn tính và nặng nề hơn gây ảnh hưởng đến sinh hoạt học tập và quan hệ xã hội của người bệnh.
8. PHÒNG BỆNH
- Hạn chế căng thẳng về tâm lý, lo âu.
- Tạo cho trẻ tham gia các hoạt động thể dục thể thao, sinh hoạt đoàn đội.
- Hạn chế ngồi lâu xem tivi, chơi điện tử.
CÁC LIỆU PHÁP TÂM LÝ
Liệu pháp tâm lý là các kỹ thuật tâm lý mà các nhà chuyên môn sử dụng tác động tâm lý một cách tích cực có hệ thống vào người bệnh nhằm mục đích chữa bệnh và giúp họ có một nhân cách hài hòa và phù hợp.
Hiện nay để cải thiện các rối loạn tâm lý ở bệnh nhân có rất nhiều các liệu pháp được sử dụng như: liệu pháp ám thị, liệu pháp thôi miên, liệu pháp nhận thức hành vi, thư giãn, liệu pháp gia đình, liệu pháp tâm lý nhóm, liệu pháp tâm lý nâng đỡ, liệu pháp trò chơi, liệu pháp vẽ tranh. Trong thực hành nhi khoa có một số liệu pháp sau đây thường được áp dụng.
2. LIỆU PHÁP TRÕ CHƠI
2.1. Khái niệm
Liệu pháp trò chơi được tiến hành dựa vào nhu cầu tự nhiên của trẻ em là muốn được chơi. Nhà trị liệu tổ chức các trò chơi có mục đích và hệ thống nhằm chẩn đoán và trị liệu các rối loạn tâm lý.
- Chức năng chẩn đoán: thông qua trò chơi trẻ tự bộc lộ khả năng của mình về các mặt: nhận thức, cảm xúc, hành vi, đặc biệt là những thiếu hụt trong tính cách và mối quan hệ của trẻ. Nhà trị liệu thu thập và phân tích thông tin để góp phần đưa ra các chẩn đoán tâm lý.
- Chức năng trị liệu: trò chơi tạo cho bênh nhi khả năng tự bộc lộ cảm xúc, giải tỏa những băn khoăn vướng mắc, căng thẳng, lo hãi đồng thời tạo sự thư giãn và hứng thú vào quá trình điều trị. Thông qua những trò chơi, các rối loạn về nhận thức, cảm xúc và hành vi của trẻ được cải thiện đưa tới sự phục hồi các chức năng tâm lý.
2.2. Chỉ định và chống chỉ định
2.2.1. Chỉ định: cho các trẻ có những rối loạn tâm lý như:
Các rối loạn cảm xúc, lo âu, trầm cảm, rối loạn phân ly, chán ăn tầm thần, rối loạn hành vi đạo đức. Các bệnh thực thể nhưng có các vấn đề về tâm lý. Các rối loạn như tic, đái dầm, nói lắp, rối loạn ngủ. Trẻ em bị chậm phát triển, tự kỷ, tăng động giảm chú ý.
2.2.2. Chống chỉ định:
Những bệnh nhân có cơn xung động, kích động, hung tính. Bệnh nhân loạn thần nặng hoặc trầm cảm có nguy cơ tự sát. Bị một số bệnh thực thể cần được nằm yên tĩnh.
2.3. Cách tiến hành:
Lựa chọn chủ đề chơi phù hợp với mục đích trị liệu của thầy thuốc nhằm cải thiện hiệu quả nhất các rối loạn tâm lý. Ví dụ: bệnh nhân có lo âu, trầm cảm nên: chơi nhóm, trò chơi động, đóng kịch, văn nghệ, hái hoa dân chủ, ném lon, cầu lông. Bệnh nhân tăng động nên chơi cá nhân hoặc trò chơi tĩnh như: cờ vua, cá ngựa, cắt gấp giấy.
- Có thể tổ chức chơi ở buồng bệnh, phòng chơi hoặc ở sân. Đối với bệnh nhân bị bệnh thực thể, trò chơi phải phù hợp với đặc điểm lâm sàng của bệnh.
- Người hướng dẫn chơi có thể là nhà tâm lý, y tá, bác sĩ, cha mẹ hoặc chính bệnh nhân.
- Đồ chơi phải được an toàn (tránh dễ vỡ, sắc nhọn...) đặt ở chỗ dễ lấy.
- Thời gian một buổi chơi khoảng 30 – 50 phút, số buổi chơi còn phụ thuộc vào tiến triển của các rối loạn tâm lý.
- Nhà trị liệu ít bình luận mà phải ghi chép theo dõi mỗi buổi chơi, đánh giá những cải thiện tâm lý của trẻ và đưa ra trò chơi mới phù hợp.
3. LIỆU PHÁP TRANH VẼ
3.1. Khái niệm
Vẽ tranh là một hoạt động thông thường và phổ biến ở trẻ em. Liệu pháp này không cần sử dụng tới ngôn ngữ. Đặc biệt đối với những trẻ bị rối loạn tâm lý có khó khăn trong sự cảm nhận và biểu thị bằng lời, thông qua tranh vẽ trẻ có thể biểu thị được phần nào những khó khăn của bản thân. Liệu pháp vẽ tranh sử dụng với mục đích:
- Đánh giá mức độ trí tuệ của trẻ:
- Hình vẽ người chính là một trong những test trí tuệ thường được sử dụng ở trẻ em ở mọi nền văn hoá, dân tộc khác nhau. Các yếu tố trong hình vẽ như số lượng các chi tiết, tỉ lệ kịch thước các chi tiết cũng như vị trí không gian các chi tiết phản ánh mức độ trí tuệ của trẻ.
- Chẩn đoán tâm lý
- Hình vẽ của trẻ thể hiện mức độ phát triển trí tuệ cũng như phản ánh những thiếu hụt trong các mối quan hệ. Hình vẽ của trẻ phần nào bộc lộ những suy nghĩ, cảm xúc bị dồn nén, những mong muốn, xung đột tâm lý không thể hiện bằng lời.
- Trị liệu tâm lý:
- Vẽ tranh có tác dụng như một yếu tố giải cảm ứng, loại bỏ sự căng thẳng. Trong quá trình vẽ trẻ phải tự mình nghĩ cách bố cục bức tranh, khắc phục và vượt qua nỗi sợ hãi, kìm chế căng thẳng nội tâm, sau khi vẽ trẻ sẽ dần dần vượt qua được tình trạng rối loạn tâm lý.
3.2. Chỉ định và chống chỉ định
3.2.1. Chỉ định:
Với hầu hết các trẻ từ 5 tuổi trở lên với các rối loạn tâm lý như: Các rối loạn cảm xúc rối loạn phân ly, chán ăn tâm thần, rối loạn hành vi, các bệnh nhi bị bệnh thực thể nhưng có các vấn đề tâm lý, các rối loạn như tic, đái dầm, nói lắp, rối loạn ngủ, trẻ em bị chậm phát triển, rối loạn tự kỷ, rối loạn tăng động giảm chú ý, bệnh tâm thần phân liệt.
3.2.2. Chống chỉ định:
Không áp dụng với những trẻ từ chối vẽ, bệnh nhân có cơn xung động, kích động, hung tính, bệnh nhân loạn thần nặng.
3.3. Cách tiến hành
Một số chủ đề vẽ thường được áp dụng: vẽ gia đình để tìm hiểu xung đột và mong muốn của trẻ về gia đình mình. Vẽ người tìm hiểu trình độ trí tuệ và một số nét tính cách. Vẽ cây tìm hiểu chiều hướng nhân cách. Ngoài ta trẻ còn vẽ bệnh viện, vẽ trường học.
- Phòng vẽ cho trẻ phải yên tĩnh, đủ ánh sáng, ít có tác động ngoại cảnh (tiếng ồn, sự gợi ý, sự phê phán hoặc sự ganh đua).
- Giấy vẽ (khổ A4 hoặc A3), bút chì, sáp màu, bột màu, bàn ghế hoặc giá vẽ.
- Trong khi vẽ, nhà trị liệu nên theo dõi trẻ về cách thức vẽ, thời gian vẽ, thứ tự vẽ nhân vật, không bình luận tranh vẽ.
- Sau khi trẻ vẽ, nhà trị liệu có thể hỏi trẻ một số chi tiết trên bức tranh nhưng không bắt buộc trẻ trả lời.
- Việc đánh giá tranh vẽ dựa vào màu sắc, nét vẽ, nội dung bức tranh, các nhân vật, các chi tiết, bố cục bức tranh.
- Một số chủ đề tranh vẽ được tiến hành nhiều lần, có theo dõi, ghi chép để đánh giá sự tiến triển trong tâm lý của trẻ.
4. LIỆU PHÁP NHẬN THỨC HÀNH VI
4.1. Khái niệm
- Liệu pháp nhận thức hành vi là các kỹ thuật tâm lý, trong đó nhà trị liệu sử dụng việc kết hợp lời nói và mẫu hành vi một cách có mục đích và hệ thống nhằm điều chỉnh các rối loạn tâm lý.
- Liệu pháp nhận thực hành vi dựa trên nguyên tắc điều kiện hóa và củng cố cũng như mối quan hệ giữa nhận thức – cảm xúc – hành vi.
4.2. Chỉ định và chống chỉ định
4.2.1. Chỉ định
Liệu pháp nhận thức hành vi được áp dụng cho trẻ từ 6 tuổi trở lên với các rối loạn sau: Các rối loạn lo âu; các rối loạn ở trẻ em như đái dầm, tic, nói lắp, tăng động giảm chú ý, rối loạn hành vi; các chứng nghiện: thuốc lá, ma túy; trầm cảm (không có tự sát); Bệnh tâm thần phân liệt sau giai đoạn cấp; trẻ em bị chậm phát triển, tự kỷ nhẹ và vừa.
4.2.2. Chống chỉ định
- Tâm thần phân liệt trong giai đoạn cấp; trầm cảm có ý tưởng tự sát
- Loạn thần hưng trầm cảm; chậm phát triển, tự kỷ nặng.
4.3. Các kỹ thuật trong trị liệu nhận thức hành vi
Liệu pháp nhận thức hành vi là tập hợp nhiều kỹ thuật khác nhau, sau đây là một số kỹ thuật chính thường được áp dụng trong thực hành nhi khoa.
- Nhận ra mối quan hệ giửa cảm xúc, các triệu chứng cơ thể và ý nghĩ:
- Trẻ phải nhận ra được các trạng thái cảm xúc khác nhau của mình: buồn, tức giận, lo lắng, hoảng sợ và vui vẻ. Trẻ nhỏ có thể dựa vào các bức tranh vẽ các nét mặt miêu tả trạng thái cảm xúc đó. Trẻ lớn có thể mô tả bằng lời. Ngoài ra trẻ phải nhận ra cường độ các cảm xúc của mình bằng sử dụng thang bậc tự cho điểm từ thấp đến cao.
- Trẻ phải nhận ra một số triệu chứng có thể liên quan đến cảm xúc.
- Trẻ phải nhận ra được ý nghĩ sai lầm của mình có liên quan đến cảm xúc (nên đưa ra các ví dụ cụ thể để minh họa).
- Cấu trúc lại nhận thức:
Hầu hết các rối loạn tâm lý đều do những suy nghĩ không hợp lý, những niềm tin sai lệch hoặc mong muốn thái quá không phù hợp gây ra, vì vậy kỹ thuật này gồm 3 bước:
- Bước 1: Giúp trẻ nhận được ý nghĩ sai, niềm tin vô lý.
- Bước 2: Tìm bằng chứng phản bác lại suy nghĩ sai, niềm tin vô lý.
- Bước 3: Nảy sinh những ý thức mới, đúng đắn, hợp lý và thực tế thay thể cho những suy nghĩ sai, vô lý.
- Tự khẳng định:
- Ở liệu pháp này cả nhà trị liệu và trẻ phải hiểu được suy nghĩ đã dẫn đến các ứng xử không phù hợp. Từ đó thay vào việc chú ý tới những tình huống tiêu cực trong quá khứ bằng tập trung vào những biểu hiện tích cực, phát triển và khẳng định nó.
- Giải cảm ứng có hệ thống:
Là kỹ thuật tâm lý làm cho trẻ em thích nghi dần với tình huống gây sợ từ mức độ thấp đến mức độ cao và cuối cùng là hoàn cảnh thực gây ra đáp ứng không thích nghi. Gồm các bước sau:
- Bước 1: tưởng tượng ra một loạt các kích thích gây stress xung quanh một sự kiện gây sợ nào đó và sắp xếp chúng theo trật tự từ yếu đến mạnh theo một hệ thống điểm.
- Bước 2: đưa cơ thể vào trạng thái thư giãn toàn thân, giúp trẻ tưởng tượng ra những kích thích gây sợ hãi ở mức yếu nhất.
- Bước 3: nếu kích thích đã được quen dần không gây cảm giác lo sợ thì lần lượt chuyển sang kích thích mạnh hơn.
- Khen thưởng:
- Là liệu pháp tâm lý dùng phần thưởng để củng cố hành vi hợp lý loại bỏ hành vi sai trên cơ sở thực hiện một cách có hệ thống, có nguyên tắc và được thảo luận trước với trẻ.
- Phần thưởng có thể là lợi ích vật chất hoặc tinh thần, phải lập bảng theo dõi cảm xúc, hành vi và quy định mức thưởng, phải có sự cam kết giữa trẻ và nhà trị liệu.
5. LIỆU PHÁP THƯ GIÃN
5.1. Khái niệm
Thư giãn là một phương pháp hành vi đòi hỏi con người phải chú tâm vào tập thư giãn mềm cơ bắp, tập thở chậm, tạo trạng thái thoải mái về tinh thần, giảm kích thích và tạo sự nghỉ ngơi của vỏ não.
5.2. Chỉ định và chống chỉ định.
5.2.1. Chỉ định: cho các trẻ có những rối loạn tâm lý như
- Các rối loạn cảm xúc, lo âu, trầm cảm, rối loạn phân ly, chán ăn tâm thần, rối loạn hành vi lệch chuẩn.
- Các bệnh thực thể nhưng có các vấn đề về tâm lý.
- Các rối loạn như tic, đái dầm, nói lắp, rối loạn ngủ.
- Trẻ em bị chậm phát triển, tự kỷ, tăng động giảm chú ý, tâm thần phân liệt.
5.2.2. Chống chỉ định.
Những bệnh nhân có cơn xung động, kích động, hung tính. Bệnh nhân loạn thần nặng hoặc trầm cảm có nguy cơ tự sát.
5.3. Cách tiến hành:
- Nơi tập thư giãn phải thông thoáng, yên tĩnh, không sáng chói, không bị kích thích gây mất tập trung.
- Người tập phải hết sức tập trung, huy động sự chú ý, ý thức của mình vào việc hình dung ra cảm giác căng hoặc giãn mềm cơ bắp.
- Tập thả lỏng tuần tự từng nhóm cơ (đặc biệt là hai bàn tay, hai cánh tay, vai, cổ, ngực, bụng, lưng).
- Tập thư giãn tĩnh ở tư thế nằm kết hợp với thở bụng (thóp bụng - thở ra, phình bụng - hít vào, thở êm, chậm, sâu, đều).
- Tập kết hợp với tưởng tượng được hướng dẫn bằng lời. Ví dụ “tay phải mềm ra” “giãn ra”, “chùng xuống”, “ấm dần lên”, giọng đọc phải chậm, rõ, âm thanh vừa phải.
- Một buổi tập từ 15 – 30 phút tùy theo lứa tuổi, tập hàng ngày.
- Một số lưu ý khi thực hiện: Sử dụng ngôn ngữ đơn giản. Có các ví dụ và biểu đồ cụ thể: tranh, hình ảnh, thang điểm. Nên giải thích và dạy một số kỹ thuật đơn giản cho cha mẹ. Chú ý đến độ tuổi của trẻ để áp dụng một cách phù hợp. Thời gian cho các kỹ thuật 20-30 phút/1 lần/ 1 ngày.
6. THAM VẤN TÂM LÝ
6.1. Định nghĩa
- Đối tượng của tham vấn tâm lý trong thực hành nhi khoa là cha mẹ và trẻ em có vấn đề về tâm lý (gọi là thân chủ).
- Tham vấn là một quá trình thiết lập mối quan hệ giữa nhà tham vấn và thân chủ nhằm giúp đỡ thân chủ cải thiện cuộc sống của họ bằng cách khai thác, nhận thức và thấu hiểu những suy nghĩ, cảm xúc và hành vi của họ, hỗ trợ và khuyến khích thân chủ tự đưa ra cách giải quyết vấn đề.
- Quá trình tham vấn: Nhà tham vấn và thân chủ có thể gặp nhau trong một khoảng thời gian cố định (thường từ 50-60 phút), một tuần một lần hoặc nhiều hơn (tùy thuộc vào mức độ vấn đề của thân chủ).
- Các mục đích của mối quan hệ trong tham vấn:
- Giúp cho thân chủ xác định các vấn đề của họ và đặt thứ tự ưu tiên cho các hoạt động can thiệp.
- Giúp thân chủ hiểu rõ căn nguyên của vấn đề họ đang gặp phải.
- Giúp thân chủ nhận ra suy nghĩ và cảm xúc của họ đóng góp hoặc liên quan đến các vấn đề của họ như thế nào, từ đó nhận thức thế giới theo cách thực tế và tích cực hơn.
- Hỗ trợ thân chủ trong quá trình đưa ra quyết định bằng cách giúp họ xác định các lựa chọn và cân nhắc “mặt trái”, “mặt phải” của từng lựa chọn.
- Khuyến khích thân chủ đưa ra những lựa chọn và các thay đổi tốt nhất cho chính cuộc sống của họ (nhà tham vấn không bao giờ đưa ra quyết định thay cho thân chủ).
- Nhấn mạnh những đặc điểm tích cực của thân chủ và giúp họ sử dụng những thế mạnh này để vượt qua những trở ngại và thách thức.
6.2.Chỉ định
Tham vấn tâm lý được chỉ định rất rộng rãi trong trường hợp cha mẹ và trẻ có nhu cầu mong muốn giải quyết những vướng mắc về tâm lý. Trong quá trình điều trị các rối loạn về tâm lý nó được xem như là liệu pháp hỗ trợ rất quan trọng, được phối hợp với các liệu pháp tâm lý khác hoặc điều trị bằng hóa dược.
6.3. Các kỹ năng tham vấn
- Các kỹ năng giao tiếp không lời.
- Giao tiếp bằng mắt: nhìn thẳng thể hiện sự chăm chú.
- Ngôn ngữ cử chỉ: ngồi cạnh, thả lỏng, cùng tầm với thân chủ thể hiện sự cởi mở và thông cảm.
- Giọng nói: bình tĩnh, tốc độ đều đều,
- Khoảng cách không gian: giữa hai người không có vật cản, ngồi cách nhau 70 cm-1m, ánh sáng vừa phải.
- Thời gian: thân chủ có thời gian trình bày và trả lời câu hỏi, không thúc dục hoặc gây bắt buộc.
- Khoảng im lặng giữa hai người để nhà tham vấn có thời gian suy nghĩ và lên kế hoạch cho câu hỏi hoặc câu nói tiếp theo.
- Các kỹ năng giao tiếp bằng lời.
- Nên đặt câu hỏi mở: “ điều gì?”; “tại sao?”; “thế nào?”.
- Khuyến khích: nhắc lại một từ chính của thân chủ.
- Diễn đạt lại: nhắc lại ý chính trong lời nói của thân chủ.
- Phản ánh cảm xúc: gọi tên được những cảm xúc chính mà thân chủ đang trải qua.
- Tóm lược: điểm lại những vấn đề và cảm xúc mà thân chủ đã bộc lộ.
- Các giai đoạn của mô hình tham vấn: gồm 5 giai đoạn
- Thiết lập mối quan hệ: Để xây dựng lòng tin, với trẻ em nên bắt đầu bằng nụ cười, một trò chơi hoặc kể một câu truyện.
- Tập hợp thông tin, xác định vấn đề và nhận ra thế mạnh của thân chủ: để xác định mục đích rõ ràng và định hướng cho cuộc phỏng vấn tránh lan man vào chủ đề khác. Với trẻ em tránh dùng từ và khái niệm trừu tượng.
- Xác định kết quả: nhằm xác định một giải pháp lý tưởng bằng câu hỏi: “ Cháu muốn điều gì sẽ xảy ra?” hoặc “ Nếu cháu có ba điều ước, cháu sẽ ước gì?”
- Tìm kiếm các giải pháp thay thế đối mặt với những điều phi lý của thân chủ: Nhà tham vấn cần sự sáng tạo, càng đưa ra nhiều giải pháp lựa chọn càng tốt. Với trẻ em giúp trẻ tưởng tượng về tương lai và kết quả về các mặt tinh thần khi chọn giải pháp thay thế.
- Khái quát: tóm lược kết quả khi các giải pháp cụ thể đã được vạch ra và hẹn lần sau.
TÂM LÝ BỆNH NHI NẰM VIỆN
Con người là một tổng thể gồm 3 yếu tố tác động qua lại lẫn nhau: Sinh học (S), Xã hội và môi trường sống (X), Tâm lý (T).
Bệnh tật gây tổn thương thực thể và chức năng của các cơ quan, đây là thay đổi về mặt sinh học (S). Bị bệnh nằm viện làm thay đổi về môi trường sống, mối quan hệ xã hội (X). Sự thay đổi của 2 yếu tố trên, tất yếu sẽ làm thay đổi ít nhiều về yếu tố tâm lý (T). Sự thay đổi tâm lý thể hiện ở các mức độ khác nhau của rối loạn nhận thức, cảm xúc (lo âu - trầm cảm), hành vi và phương thức ứng phó ở cả cha mẹ và bệnh nhi.
Trẻ em là một cá thể có nhân cách đang hình thành và phát triển: dễ bị ám thị, dễ bị tổn thương cảm xúc, thiếu óc phê phán. Khi bị bệnh phải nằm viện trẻ khó thích ứng với môi trường mới hơn người lớn, dễ bị lây lan cảm xúc lo âu của cha mẹ và thường phản ứng quá mức với trạng thái đau. Vì vậy tổn thương tâm lý thường đa dạng và cường độ mạnh hơn.
2. CÁC RỐI LOẠN TÂM LÝ THƯỜNG GẶP
- Lo âu quá mức: cảm nhận nguy hiểm chờ đón, hoảng sợ, liên tưởng đến sự sống còn: sợ người lạ, sợ thủ thuật y tế, sợ chấn thương, sợ đau đớn, sợ bệnh không khỏi, sợ mất vị thế xã hội, hết tiền, bỏ học, bỏ việc.
- Rối loạn trầm cảm: mệt mỏi, mất quan tâm thích thú, cảm thấy mất giá trị, thất vọng, bi quan chán nản, cảm giác bị trừng phạt, có lỗi, mặc cảm tự ti. Một số có thể có nghi ngờ kết quả chẩn đoán, kết quả xét nghiệm, chữa trị và chăm sóc của nhân viên y tế.
- Rối loạn hành vi và phương thức ứng phó: một số trẻ có hành vi né tránh, thu mình, ít vận động, từ chối ăn, nằm nhiều hoặc nhi hoá, đòi hỏi, kém thích ứng. Còn cha mẹ dễ sinh cáu bẳn, dễ phản ứng, nếu không thoả mãn dễ sinh ra thắc mắc, đòi hỏi, không tin tưởng điều trị.
3. CÁC RỐI LOẠN TÂM LÝ BỆNH NHI QUA CÁC LỨA TUỔI
- Trẻ dưới 1 tuổi: bắt đầu sợ người lạ, sợ môi trường lạ, nằm viện làm thay đổi nhịp sinh học gây khó chịu. Trẻ phản ứng với sự khó chịu bằng khóc, từ chối ăn, rối loạn ngủ... Mẹ quá lo lắng sẽ làm rối loạn gắn bó mẹ con.
- Trẻ 1-3 tuổi: hay cáu gắt, khóc, hung tính hoặc thu mình, sợ người lạ quá mức, sợ nhân viên y tế, bám chặt lấy người thân, mất tính tự chủ, độc lập. Trẻ thường bị rối loạn đại tiểu tiện (phản ứng tâm lý), rối loạn ăn (không ăn hoặc nôn), khó ngủ.
- Trẻ từ 3-5 tuổi: rất sợ tách khỏi người thân, sợ đau và chấn thương cơ thể. Trẻ nghĩ bị bệnh và tiêm, lấy máu xét nghiệm là bị trừng phạt, thường mất tự chủ, thoái lùi tâm lý do bị hạn chế các hoạt động.
- Trẻ từ 6-11 tuổi: bắt đầu hiểu về bệnh và nằm viện, có thể tách được người thân trong một khoảng thời gian trong ngày nhưng vẫn có giải thích sai về bệnh (bị bệnh là bị trừng phạt hoặc tại bố mẹ). Các em thường hay lo lắng nhiều về học tập, phải nghỉ học, thường hay chống đối khi không vừa lòng, cảm giác đau tăng quá mức khi bị tiêm hoặc làm xét nghiệm.
- Vị thành niên: thường hay lo hãi thực sự về hậu quả của bệnh, quan tâm đến chẩn đoán, xét nghiệm và điều trị, lo âu về sự phát triển không bình thường của cơ thể. Lo sợ mất khả năng tham gia các hoạt động ưa thích, lo về học tập, kinh tế gia đình không đủ. Có thể tăng dấu hiệu trầm cảm: thu mình, nằm nhiều, cảm giác thất bại, thua kém bạn bè, với các trẻ bệnh nặng có trẻ có thể ý định tự tử hoặc sợ chết, hoảng sợ cáu gắt.
4. CƠ THỂ ẢNH HƯỞNG CỦA CÁC RỐI LOẠI TÂM LÝ
- Bị bệnh, nằm viện là một stress tâm lý tác động đến trẻ em và gia đình. Khi gặp các tình huống gây stress thì cơ thể sẽ huy động sức đề kháng và chống đỡ thông qua hệ nội tiết (trục dưới đồi - tuyến yên - tuyến thượng thận), hệ nội tiết tăng bài tiết hormon (đặc biệt là tuyến hormon vỏ thượng thận) làm tăng cường các quá trình trao đổi chất và chuyển hoá trong cơ thể, do vậy làm tăng hoạt động của hệ thống các cơ quan để cơ thể có thể thích nghi được.
- Nếu bệnh tật và nằm viện gây ra lo âu kéo dài nghĩa là cơ thể lâm vào tình trạng stress mạn tính dẫn đến các “hormon stress” sản xuất gia tăng kéo dài sẽ ảnh hưởng đến hệ miễn dịch. Do vậy khả năng chống đỡ bị suy giảm, cơ thể sẽ bị kiệt quệ làm khả năng phục hồi bệnh sẽ khó khăn hơn.
5. CAN THIỆP TÂM LÝ CHO BỆNH NHI NẰM VIỆN
5.1. Tạo môi trường bệnh viện gần với môi trường bình thường
- Tổ chức các hoạt động vui chơi trong bệnh viện: vui chơi chính là nhu cầu, là hoạt động chủ đạo của trẻ em đóng góp vào quá trình phát triển của trẻ. Chơi giúp trẻ nằm viện đối phó với bệnh tật, làm chủ được những khó chịu và đau do bệnh tật và điều trị. Thông qua vui chơi nhân viên y tế dễ dàng tiếp xúc với trẻ, hiểu được nhu cầu và phản ứng của trẻ khi nằm viện cũng như mức độ trí tuệ và khả năng vận động của trẻ. Nhờ hoạt động chơi mà cha mẹ có được cảm xúc tích cực cạnh trẻ trong thời gian nằm viện. Hoạt động chơi có thể tổ chức tại bệnh phòng, phòng chơi bệnh viện hoặc sân chơi ngoài trời. Trò chơi có thể là vui nhộn, vận động, mô phỏng các thủ thuật y tế, lắp ghép, các trò chơi trí tuệ và sáng tạo.
- Tổ chức các hoạt động thường ngày của trẻ em: học văn hoá, âm nhạc trị liệu, xem ti vi, xem phim, đọc truyện, sách báo, vẽ tranh, trẻ sẽ cảm thấy môi trường bệnh viện bớt xa lạ hơn.
- Trang trí bệnh phòng: tường được vẽ sơn những nhân vật hoạt hình mà trẻ em yêu thích, khuyến khích cha mẹ trang trí xung quanh giường nằm của trẻ. Trang trí khoa phòng và có quà theo các chủ đề ngày lễ của trẻ em.
5.2. Thái độ và kỹ năng giao tiếp phù hợp của nhân viên y tế
- Phải có thái độ ân cần, vui vẻ, cảm thông, tôn trọng, động viên bệnh nhi và gia đình. Cung cấp những thông tin cần thiết về bệnh và quá trình điều trị.
- Sẵn sàng giúp đỡ bệnh nhân mọi nơi, mọi lúc, tác phong lịch sự, điềm đạm khi tiếp xúc, nhanh nhẹn, bình tĩnh, khẩn trương khi cấp cứu.
- Lời nói nhẹ nhàng, rõ ràng, đủ nghe, không nói quá nhanh. Giải thích tỉ mỉ nếu cha mẹ không hiểu. Nên sử dụng nhiều câu hỏi mở khi khai thác thông tin từ bệnh nhân và gia đình.
- Tác phong dễ gần, tỏ thái độ vỗ về dỗ dành trẻ, đưa cho trẻ chơi đồ chơi nếu có.
- Chú ý lắng nghe và quan sát thái độ, ánh mắt, cử chỉ, phản ứng, trang phục, cách giao tiếp của bệnh nhân và cha mẹ để tuỳ từng đối tượng mà giao tiếp cho phù hợp.
5.3. Chuẩn bị tâm lý cho trẻ trước khi làm thủ thuật
Trẻ và cha mẹ nên được biết: điều gì sắp xảy ra? Thủ thuật y tế sẽ được diễn ra như thế nào? Dụng cụ y tế nào sẽ được sử dụng? Ai là người thực hiện? Trẻ sẽ cảm thấy và hợp tác như thế nào?
- Trẻ dưới 1 tuổi: để cha mẹ ở cạnh, giải thích cho cha mẹ biết qui trình thủ thuật, nên âu yếm, vuốt ve trẻ.
- Từ 1 - 3 tuổi: để trẻ trong vòng tay bố mẹ. Hát, kể chuyện, thổi bóng xà phòng làm xao nhãng chú ý của trẻ khỏi qui trình thủ thuật.
- Từ 4 - 6 tuổi: thăm phòng thủ thuật, giải thích đơn giản tại sao và qui trình diễn ra như thế nào trên mô hình hoặc tranh ảnh, khuyến khích trẻ hỏi, để trẻ làm thử trên mô hình. Sử dụng kể chuyện, đọc sách, âm nhạc, đếm đồ vật để làm xao nhãng.
- Từ 7-12 tuổi: sử dụng thuật ngữ y tế đơn giản để giải thích về mục đích của thủ thuật, dùng tài liệu, phim khoa học, tranh ảnh về loại bệnh của trẻ để giải thích. Đọc sách, hỏi chuyện, đếm để làm sao nhãng chú ý của trẻ khỏi thủ thuật.
- Từ 12 - 16 tuổi: nói về mục đích và các trải nghiệm khi làm thủ thuật, cung cấp các tài liệu có liên quan. Âm nhạc, mát-xa, tập thư giãn hít thở sâu để sao nhãng.
5.4. Tham vấn tâm lý cho bệnh nhân và gia đình
Khi nhận thấy bệnh nhi và gia đình có vấn đề về tâm lý, nhân viên y tế phải có những cuộc hẹn tham vấn cá nhân với mục đích:
- Khai thác thông tin, xâu chuỗi các sự kiện, đánh giá vấn đề mà bệnh nhân và gia đình đang có, đặc biệt chú ý đến cảm xúc của họ.
- Qua ngôn ngữ và cử chỉ của bệnh nhân phải biết được họ đang suy nghĩ gì và cảm thấy như thế nào?
- Xây dựng lòng tin, khuyến khích đối tượng cố gắng tự giải quyết vấn đề của chính mình, đồng thời giúp họ tự tin, chủ động đề xuất hướng giải quyết vấn đề của mình.
- Khi thảo luận các chủ đề nhạy cảm không bối rối và e ngại, không né tránh mà chấp nhận thông tin.
- Đánh giá nhu cầu của đối tượng, vấn đề nào là mấu chốt, đặt thứ tự ưu tiên cho vấn đề cần giải quyết.
- Xác định thế mạnh của đối tượng: thấy được các mặt tích cực để khuyến khích họ sử dụng thế mạnh để vượt qua những khó khăn.
5.5. Hướng dẫn tập thư giãn
- Là phương pháp giúp đỡ người bệnh phải chủ tâm vào tập giãn mềm cơ bắp, tạo trạng thái thư thái về tinh thần, từ đó giảm kích thích và tạo sự nghỉ ngơi của bộ não để đối phó với lo âu trầm cảm.
- Có thể tập thư giãn ở tư thế ngồi hoặc nằm kết hợp với thở bụng (thóp bụng - thở ra, phình bụng - hít vào, hơi thở êm, chậm, sâu đều).
- Yêu cầu phải tập trung, huy động ý thức của mình để hình dung ra cảm giác căng, trùng cơ hoặc tưởng tượng theo lời nói.
5.6. Cung cấp phương thức ứng phó tốt cho cha mẹ
- Động viên bố mẹ bộc lộ những suy nghĩ, cảm xúc, những khó khăn của họ trong thời gian nằm viện.
- Hướng dẫn cha mẹ cách chơi với trẻ, tìm hiểu tâm lý của con khi bị bệnh, cùng với cán bộ y tế tổ chức các hoạt động chăm sóc sức khoẻ và tâm lý trong thời gian nằm viện.
- Tổ chức các buổi giáo dục sức khoẻ để cha mẹ hiểu biết về bệnh, cung cấp kiến thức về phòng bệnh, dinh dưỡng, phát triển của trẻ khi ra viện.
- Với những bệnh nhi bị bệnh mạn tính, giới thiệu khuyến khích cha mẹ tham gia câu lạc bộ cha mẹ của trẻ bị loại bệnh đó để họ có dịp chia sẻ cảm xúc và kinh nghiệm.
- Giới thiệu cha mẹ tiếp cận với các nguồn hỗ trợ vật chất và tinh thần của các tổ chức từ thiện nếu họ khó khăn.
RỐI LOẠN GIẤC NGỦ Ở TRẺ EM
1. ĐẠI CƯƠNG
Ngủ là nhu cầu sinh lý tự nhiên của con người nhằm cân bằng các yếu tố nội sinh và ngoại sinh. Đặc trưng của giấc ngủ là có sự dao động nhịp ngày đêm nhằm đảm bảo cho hoạt động của đại não trong trạng thái thức tỉnh. Nhịp thức ngủ phối hợp với các thay đổi về sinh lý như: hô hấp, tim mạch, thân nhiệt, điều tiết hormon trong cơ thể.
Giấc ngủ có tác dụng giúp cơ thể phục hồi sức khỏe và phát triển. Trong khi ngủ, tuyến tiền yên trong não của trẻ em tiết ra hormon tăng trưởng. Giấc ngủ đặc biệt quan trọng tới sự phát triển trí não của trẻ em.
Tùy theo lứa tuổi và đặc điểm hoạt động của hệ thần kinh, mỗi trẻ sẽ có nhu cầu ngủ khác nhau. Trẻ sơ sinh thường ngủ 20 - 22 giờ mỗi ngày, chỉ thức khi đói và bị ướt. Trung bình trẻ dưới 1 tuổi ngủ 16 – 18 giờ mỗi ngày, 1 - 2 tuổi ngủ 14 -16 giờ mỗi ngày, 2 - 3 tuổi ngủ 12 - 14 giờ mỗi ngày, 3 - 6 tuổi ngủ 11 - 12 giờ mỗi ngày, trẻ 7 - 10 tuổi ngủ 10 giờ mỗi ngày (trong đó giấc ngủ trưa là 1 - 2 giờ).
2. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
2.1. Nguyên nhân
Một số thể rối loạn giấc ngủ ở trẻ em thường xảy ra khi trẻ bị lo âu và mang tính chất gia đình.
2.2. Bệnh sinh
- Cấu trúc của giấc ngủ gồm những chu kỳ ngủ, mỗi chu kỳ lại có giấc ngủ chậm còn gọi là ngủ không động mắt (trong đó có 4 giai đoạn: giai đoạn 1 - buồn ngủ sang ngủ, giai đoạn 2 - ngủ nông, giai đoạn 3, 4 - ngủ sâu) chiếm 75 - 80% và giấc ngủ nhanh còn gọi là ngủ cử động nhãn cầu chiếm 20 - 25%.
- Khi trẻ hoạt động thể lực thì giấc ngủ chậm sẽ gia tăng, giúp trẻ dễ ngủ và ngủ sâu hơn. Giấc ngủ nhanh giúp trẻ phục hồi nhanh sự mệt mỏi về tâm trí. Nếu ngăn cản hoặc đánh thức trẻ đang ở giai đoạn giấc ngủ nhanh sẽ làm trẻ hay quên, tinh thần căng thẳng, quấy khóc, thiếu sự minh mẫn trong học tập. Nếu chu kỳ thức - ngủ ở não bị rối loạn do những nguyên nhân khác nhau sẽ gây ra rối loạn về giấc ngủ.
3. YẾU TỐ THUẬN LỢI
- Cơ thể mệt mỏi.
- Bị mắc bệnh cơ thể.
- Sang chấn tâm lý gây căng thẳng về tinh thần.
4. TRIỆU CHỨNG LÂM SÀNG VÀ XÉT NGHIỆM
4.1. Triệu chứng lâm sàng
Trẻ em có thể bị rối loạn giấc ngủ theo nhiều kiểu khác nhau như: có cơn ngừng thở ngắn kèm ngáy khi ngủ, máy giật cơ khi ngủ, ngủ ngày quá nhiều, các cử động chân tay có tính chu kỳ, cơn miên hành, mất ngủ, cơn hoảng sợ ban đêm... trong số đó cơn miên hành và cơn hoảng sợ ban đêm gặp khá phổ biến.
(1) Cơn miên hành:
- Cơn miên hành là những hành động trẻ thực hiện dường như là có mục đích khi trẻ đột ngột choàng dậy từ giấc ngủ sâu. Khi đó trẻ có thể làm những động tác đơn giản như ngồi dậy tại giường, một số trẻ khác có những động tác tự động phức tạp như: đi lại, mặc quần áo, ăn uống. Cơn miên hành thường xảy ra vào thời điểm 1-2 giờ sau khi ngủ (vào giai đoạn 3 và 4 của giấc ngủ chậm), trong cơn trẻ mở mắt nhìn nhưng nếu nói với trẻ thì hầu như trẻ không hiểu. Cơn kéo dài khoảng dưới 30 phút. Sau cơn trẻ lại ngủ tiếp. Sáng hôm sau hỏi trẻ không nhớ gì về cơn đã xảy ra trong đêm.
- Chứng miên hành gặp khá phổ biến: khoảng 10 – 15 % trẻ em độ tuổi 5 – 12 tuổi có cơn miên hành. Trẻ trai bị nhiều hơn trẻ gái.
(2) Cơn hoảng sợ ban đêm:
- Cơn hoảng sợ ban đêm thường xảy ra ở trẻ nhỏ từ 1 đến 8 tuổi và có thể kèm theo cơn miên hành. Cơn hoảng sợ thường xảy ra vào giai đoạn 3 và 4 của giấc ngủ chậm. Triệu chứng biểu hiện là: đột nhiên trẻ ngồi dậy hoặc vùng vẫy, la hét khóc lóc sau khi đã ngủ được vài giờ. Trẻ biểu lộ sự sợ hãi, căng thẳng, bồn chồn, mắt mở to nhưng dường như vẫn đang thiếp ngủ, người mẹ không thể dỗ dành cho trẻ yên hoặc không thể đánh thức cho trẻ tỉnh hẳn được. Cơn xảy ra kéo dài 10 - 15 phút. Sau cơn trẻ ngủ thiếp đi. Sáng hôm sau tỉnh dậy trẻ không nhớ gì về cơn đã xảy ra.
4.2. Xét nghiệm
Nếu trẻ có cơn miên hành, mất ngủ, cơn ngừng thở khi ngủ, nghi ngờ cơn động kinh ban đêm thì trẻ cần được làm một số xét nghiệm như: điện não đồ, điện cơ đồ, điện tâm đồ, nhãn cầu đồ, quay video.
5. CHẨN ĐOÁN XÁC ĐỊNH VÀ CHẨN ĐOÁN PHÂN BIỆT
5.1. Chẩn đoán rối loạn giấc ngủ ở trẻ em
- Đánh giá rối loạn ngủ của trẻ em ở mọi lứa tuổi hầu như là giống nhau. Cần thiết phải hỏi tiền sử và khám sức khỏe cho trẻ toàn diện, đặc biệt lưu ý đến tình trạng béo phì, amygdale quá phát, vấn đề về tai giữa, co giật, dị ứng, hen và sử dụng thuốc.
- Đánh giá đường thở bao gồm kích thước amygdal, luồng khí thở qua mũi, bất thường trên mặt. Tuy nhiên ít tìm thấy những bất thường về sinh lý ở những trẻ bị rối loạn giấc ngủ.
- Tìm hiểu về bệnh sử của rối loạn giấc ngủ cần chú ý tới môi trường của trẻ khi ngủ, ngậm tay khi ngủ, ăn thêm về ban đêm, kêu thét hoặc lú lẫn, đái dầm, nghiến răng, cơn hoảng sợ, máy giật chân tay.
- Tiền sử về phát triển và tâm bệnh lý rất cần thiết đề xác định nguyên nhân của rối loạn ngủ.
5.2. Chẩn đoán phân biệt
Cần phân biệt với cơn động kinh xảy ra vào ban đêm, cơn hen, tác dụng phụ một số loại thuốc, lo âu, trầm cảm.
6. ĐIỀU TRỊ
Xử trí điều trị cơn miên hành và cơn hoảng sợ ban đêm:
- Hướng dẫn trẻ tập thư giãn trước khi ngủ: hít sâu thở đều, thả lỏng cơ bắp, nhẩm đếm theo nhịp thở.
- Hướng dẫn gia đình các biện pháp phòng ngừa những tổn thương cơ thể có thể xảy ra khi trẻ bị rối loạn giấc ngủ: không cho trẻ nằm giường cao, không để những vật sắc nhọn hoặc dễ vỡ ở gần giường ngủ, đóng lối đi cầu thang và cửa nhà, cửa sổ về ban đêm để trẻ không ra khỏi nhà.
- Giúp trẻ trở lại giấc ngủ bình thường sau khi trẻ bị cơn miên hành hoặc cơn hoảng sợ ban đêm bằng cách vỗ về, dỗ dành, an ủi, đặt trẻ nhẹ nhàng vào giường.
- Đối với những trẻ thường xuyên bị rối loạn ngủ có thể làm giảm tần xuất cơn bằng cách: ghi chép khoảng thời gian từ khi trẻ bắt đầu ngủ cho đến khi có cơn trong 7 đêm liên tục để biết được qui luật khi nào thì trẻ có cơn. Sau đó chủ động đánh thức trẻ dậy trước khi cơn vẫn thường xảy ra trước đó 15 phút. Cho trẻ thức tỉnh khoảng 5 phút, sau đó lại cho trẻ ngủ tiếp.
- Nếu xác định có sang chấn tâm lý thì cần tư vấn cho trẻ và gia đình khắc phục vấn đề này.
- Nếu áp dụng các biện pháp tâm lý không hiệu quả, một số trẻ phải điều trị bằng thuốc giải lo âu như Diazepam, thuốc chống trầm cảm 3 vòng như Amitriptilin, hoặc thuốc ổn định khí sắc như Carbamazepin, valproate để làm giảm tần suất cơn.
7.TIẾN TRIỂN VÀ TIÊN LƯỢNG
Khởi phát của cơn miên hành thường bắt đầu khi trẻ 4 -8 tuổi và đạt cực điểm khi 12 tuổi. Nhiều trẻ có thể tự khỏi khi lớn lên do quá trình phát triển và ổn định của hệ thần kinh trung ương. Một số người trưởng thành có thể vẫn bị chứng này khi có sang chấn tâm lý, một số ít có thể là do bị động kinh. Cơn hoảng sợ ban đêm có thể tự khỏi nếu loại trừ các sang chấn tâm lý và trẻ được điều chỉnh chế độ sinh hoạt học tập vui chơi hợp lý.
8. PHÒNG BỆNH
- Không nên cho trẻ ngủ ban ngày nhiều.
- Tập thói quen đi ngủ đúng giờ.
- Nơi ngủ thoáng mát yên tĩnh.
- Không gây cho trẻ tình trạng kích thích hoặc ức chế thần kinh.
PHỤC HỒI CHỨC NĂNG TRẺ BẠI NÃO
1. ĐẠI CƯƠNG
1.1. Định nghĩa
Bại não là tổn thương não không tiến triển gây nên bởi các yếu tố nguy cơ xảy ra ở giai đoạn trước sinh, trong khi sinh và sau sinh đến 5 tuổi.
Bại não biểu hiện chủ yếu bằng các rối loạn về vận động, và có thể các rối loạn đi kèm khác về trí tuệ, giác quan và hành vi.
1.2. Dịch tễ
- Tại các nước phát triển tỷ lệ mắc bại não dao động từ 1,8 đến 2,3%o tổng trẻ sơ sinh sống. Tại Việt nam: tỷ lệ mắc bại não chiếm 1,8 %o, chiếm 31,7% tổng số trẻ tàn tật.
- Giới tính: bại não gặp ở trẻ trai nhiều hơn trẻ gái, tỷ lệ trai/gái = 1,35/1
2. CHẨN ĐOÁN
2.1. Tiêu chuẩn chẩn đoán bại não theo thể lâm sàng
2.2.1. Thể co cứng
(1). Rối loạn về chức năng vận động do tổn thương hệ thần kinh trung ương:
- Tăng trương lực cơ ở các chi bị tổn thương.
- Giảm khả năng vận động riêng biệt tại từng khớp
- Dấu hiệu tổn thương hệ tháp.
- Tăng phản xạ gân xương ở các chi bị tổn thương.
- Có các phản xạ nguyên thuỷ
- Dinh dưỡng cơ: không có teo cơ, co rút tại các khớp
- Cảm giác: có thể có rối loạn điều hoà cảm giác
- TK sọ não: có thể bị liệt.
- Các dấu hiệu khác: đa động gân gót, co rút tại các khớp, cong vẹo cột sống, động kinh
(2). Chậm phát triển trí tuệ ở các mức khác nhau
2.2.2. Thể múa vờn
(1). Rối loạn về chức năng vận động do tổn thương hệ thần kinh trung ương:
- Trương lực cơ thay đổi lúc tăng lúc giảm ở tứ chi.
- Giảm khả năng vận động thô.
- Có các vận động không hữu ý
- Dấu hiệu tổn thương ngoại tháp: rung giật, múa vờn
- Phản xạ gân xương bình thường hoặc tăng ở các chi bị tổn thương.
- Có các phản xạ nguyên thuỷ.
- Dinh dưỡng cơ: không có teo cơ, ít co rút tại các khớp
- Cảm giác: có thể rối loạn điều hoà cảm giác
- TK sọ não: có thể bị liệt.
- Các dấu hiệu khác: động kinh, rối loạn nhai nuốt, điếc ở tần số cao
(2). Chậm phát triển trí tuệ ở các mức khác nhau
2.2.3. Thể thất điều (mất điều phối)
(1) Rối loạn về chức năng vận động do tổn thương hệ thần kinh trung ương:
- Giảm trương lực cơ toàn thân.
- Rối loạn hoặc mất điều phối vận động hữu ý (quá tầm, rối tầm, không thực hiện được động tác tinh vi, rối loạn thăng bằng đầu cổ và thân mình, dáng đi như người say rượu).
- Phản xạ gân xương bình thường hoặc tăng nhẹ
- Có các phản xạ nguyên thuỷ:
- Dinh dưỡng cơ: không có teo cơ hoặc co rút tại các khớp
- Cảm giác: có rối loạn điều hoà cảm giác
- TK sọ não: có thể bị liệt.
- Các dấu hiệu khác: cong vẹo cột sống, động kinh.
(2) Chậm phát triển trí tuệ ở các mức khác nhau:
2.2.4. Thể nhẽo (giảm trương lực)
(1) Rối loạn về chức năng vận động do tổn thương hệ thần kinh trung ương:
- Giảm trương lực cơ toàn thân.
- Giảm vận động hữu ý.
- Phản xạ gân xương bình thường hoặc tăng nhẹ.
- Có các phản xạ nguyên thuỷ.
- Dinh dưỡng cơ: không có teo cơ hoặc co rút tại các khớp.
- Cảm giác: có rối loạn điều hoà cảm giác.
- TK sọ não: có thể bị liệt.
- Các dấu hiệu khác: cong vẹo cột sống, động kinh, có dấu hiệu Babinski.
(2) Chậm phát triển trí tuệ ở các mức khác nhau:
2.2.5. Thể phối hợp co cứng và múa vờn
- Rối loạn về chức năng vận động do tổn thương hệ thần kinh trung ương giống thể co cứng và múa vờn.
- Chậm phát triển trí tuệ ở các mức khác nhau
2.3. Cận lâm sàng
- Điện não đồ: hoạt động điện não cơ bản bất thường, có các hoạt động kịch phát điển hình hoặc không điển hình, khu trú hoặc toàn thể hoá.
- Siêu âm qua thóp: để tìm các tổn thương khu trú như chảy máu não, giãn não thất.
- Chụp cắt lớp vi tính hoặc cộng hưởng từ: xác định một số tổn thương não.
- Chụp X-quang: xác định dị tật cột sống, khớp háng, khớp gối, khớp cổ chân kèm theo.
- Đo thị lực, thính lực.
- Các xét nghiệm khác: CK, LDHđể loại trừ bệnh cơ; T3. T4, TSH để loại trừ suy giáp.
3. PHỤC HỒI CHỨC NĂNG
3.1. Vận động trị liệu
- Theo các mốc phát triển về vận động thô của trẻ: Kiểm soát đầu cổ -> Lẫy -> Ngồi -> Quỳ -> Bò -> Đứng -> Đi -> Chạy
- Theo thể lâm sàng bại não
- Hoàn thành mốc vận động trước rồi chuyển sang mốc sau
3.2. Huấn luyện giao tiếp và ngôn ngữ
3.2.1. Huấn luyện kỹ năng giao tiếp sớm
- Mục tiêu của giao tiếp:
- Xây dựng mối quan hệ với mọi người.
- Học tập.
- Gửi thông tin.
- Tự lập hay kiểm soát được sự việc.
- Huấn luyện về giao tiếp sớm bao gồm:
- Kỹ năng tập trung
- Kỹ năng bắt chước
- Kỹ năng chơi đùa
- Giao tiếp bằng cử chỉ, tranh ảnh
- Kỹ năng xã hội
3.2.2. Huấn luyện các kỹ năng về ngôn ngữ
- Huấn luyện kỹ năng ngôn ngữ: bao gồm
- Kỹ năng hiểu ngôn ngữ
- Kỹ năng diễn đạt bằng ngôn ngữ
- Huấn luyện trẻ Kỹ năng hiểu ngôn ngữ:
+ Nguyên tắc dạy hiểu ngôn ngữ:
- Trẻ phải hiểu, biết ý nghĩa của âm thanh, từ và câu trước khi nói.
- Nói chuyện nhiều với trẻ, dùng ngôn ngữ đơn giản, nói chậm, to.
- Sử dụng dấu hiệu để giúp trẻ hiểu.
- Chỉ sử dụng 1 vài đồ vật hoặc tranh ảnh, chỉ một người hướng dẫn
- Động viên khen thưởng đúng lúc.
+ Phương pháp huấn luyện trẻ hiểu ngôn ngữ: (Ngôn ngữ trị liệu)
- Huấn luyện trẻ diễn đạt ngôn ngữ.
+ Mục tiêu: trẻ sẽ tự nói/làm dấu/ chỉ vào các bức tranh.
+ Phương pháp:
- Bước 1: đánh giá.
- Bước 2: lập chương trình huấn luyện. Chọn 1 đến 2 kỹ năng giao tiếp cho đợt huấn luyện.
- Bước 3: đánh giá kết quả, lập chương trình huấn luyện tại nhà.
3.2.3. Huấn luyện kỹ năng nhà trường:
- Kỹ năng trước khi đến đường
- Kỹ năng nhà trường
3.3. Hoạt động trị liệu
- Huấn luyện kỹ năng sử dụng hai tay sớm: kỹ năng cầm đồ vật, kỹ năng với cầm
- Huấn luyện kỹ năng sinh hoạt hàng ngày sớm: kỹ năng ăn uống, kỹ năng mặc quần áo, đi giày dép, kỹ năng vệ sinh cá nhân, kỹ năng tắm rửa, đánh răng, rửa mặt
- Huấn luyện kỹ năng nội trợ: kỹ năng đi chợ, tiêu tiền, kỹ năng nấu nướng
- Huấn luyện kỹ năng nghề nghiệp: chọn nghề, học nghề cho phù hợp, giao thông.
3.4. Điện trị liệu
3.1.1. Tử ngoại
- Chỉ định: bại não có còi xương - Suy dinh dưỡng, bại não thể nhẽo
- Chống chỉ định: bại não có kèm theo động kinh, lao phổi tiến triển, suy thận, suy gan, chàm cấp.
- Phương pháp: tử ngoại B bước sóng 280-315 nm
- Thời gian: liều đỏ da độ 1 sau tăng dần lên (tổng liều 1-5 phút/lần ) X 20-30 ngày/đợt.
3.4.2. Điện thấp tần
- Là dòng điện một chiều có điện thế không đổi trong thời gian điều trị.
- Chỉ định: trẻ bại não không có động kinh lâm sàng
- Chống chỉ định: bại não có động kinh trên lâm sàng; bại não thể co cứng nặng.
- Các phương pháp điện thấp tần
a. Galvanic dẫn CaCl2 cổ
- Chỉ định: cho trẻ bại não chưa kiểm soát được đầu cổ, chưa biết lẫy.
- Mục đích: tăng cường cơ lực nhóm cơ nâng đầu-cổ.
- KT điện cực: cực tác dụng mang dấu (+) có tẩm dung dịch CaCl2 đặt vào vùng cổ (C5-7); Cực đệm mang dấu (-) đặt ở vùng thắt lưng (L4-5). Cường độ: 03-0,5mA/cm2 điện cực.
- Thời gian điều trị: 15-30 phút / lần hàng ngày, trong 20-30 ngày.
b. Galvanic dẫn CaCl2 lưng
- Chỉ định: cho trẻ bại não chưa nâng thân mình (chưa biết ngồi)
- Mục đích: tăng cường cơ lực nhóm cơ nâng thân.
- KT điện cực: cực tác dụng mang dấu (+) có tẩm dung dịch CaCl2 đặt vào vùng thắt lưng (L4-5); Cực đệm mang dấu (-) đặt ở vùng.cổ (C5-7) hoặc giữa 2 bả vai. Cường độ: 03-0,5mA/cm2 điện cực.
- Thời gian điều trị: 15-30 phút/lần/ ngày, trong 20-30 ngày.
c. Dòng Galvanic ngược toàn thân
- Chỉ định: cho trẻ bại não thể co cứng liệt tứ chi
- Mục đích: giảm trương lực nhóm cơ gập mặt lòng khớp cổ chân nhằm đưa bàn chân về vị trí trung gian.
- KT điện cực: 2 cực tác dụng mang dấu (-) đặt vào vùng cơ dép hai bên; Cực đệm mang dấu (+) đặt ở vùng giữa 2 bả vai hoặc thắt lưng. Cường độ: 03-0,5mA / cm2 điện cực.
- Thời gian điều trị: 15-30 phút/lần hàng ngày trong 20-30 ngày.
d. Dòng Galvanic ngược khu trú chi trên
- Chỉ định: cho trẻ bại não thể co cứng liệt nửa người
- Mục đích: giảm trương lực nhóm cơ gập mặt lòng khớp cổ tay nhằm đưa bàn chân về vị trí trung gian.
- KT điện cực: cực tác dụng mang dấu (-) đặt vào phần dưới cẳng tay liệt (điểm vận động các cơ gập mặt lòng khớp cổ tay); Cực đệm mang dấu (+) đặt ở vùng 1/3 giữa (cơ hai đầu) cánh tay. Cường độ:03-0,5mA/cm2 điện cực. Thời gian điều trị: 15-30 phút/lần hàng ngày trong 20-30 ngày.
e. Dòng Galvanic ngược khu trú chi dưới
- Chỉ định: cho trẻ bại não thể co cứng liệt nửa người.
- Mục đích: giảm trương lực nhóm cơ gập mặt lòng khớp cổ chân (Cơ sinh đôi, dép) nhằm đưa bàn chân về vị trí trung gian.
- KT điện cực: cực tác dụng mang dấu (-) đặt vào vùng cơ dép bên liệt (bắp chân); Cực đệm mang dấu (+) đặt ở vùng giữa 2 bả vai hoặc thắt lưng. Cường độ: 03-0,5mA/cm2 điện cực. Thời gian điều trị: 15-30 phút/lần hàng ngày trong 20-30 ngày.
g. Dòng Galvanic ngắt quãng (xung chữ nhật hoặc tam giác) khu trú.
- Chỉ định: cho trẻ bại não thể co cứng (bàn chân thuổng,bàn tay gập mu quá mức, co rút gập khớp tại gối...).
- Mục đích: không phải kích thích lên cơ trực tiếp mà kích thích lên thần kinh bị ức chế. Phương pháp này còn gọi là thể dục trị liệu.
- KT điện cực: cực tác dụng mang dấu (-) đặt vào điểm vận động của cơ định kích thích (Cơ gập mu bàn tay, cơ chày trước,cơ tứ đầu đùi.. ..); Cực đệm mang dấu (+) đặt ở vùng đầu gần của chi tương ứng (hoặc C4-6 hoặc vùng thắt lưng.) Cường độ: dò cường độ và giữ lại ở liều có co cơ tối thiểu. Thời gian điều trị: 15-30 phút/lần hàng ngày trong 20-30 ngày.
3.5. Dụng cụ trong phục hồi chức năng trẻ bại não:
Trong phục hồi chức năng cho trẻ bại não, các loại dụng cụ thường được chỉ định gồm có:
- Dụng cụ dùng trong tập luyện như: Bàn tập đứng, khung tập đi, bao cát, thanh song song, nạng chống...
- Dụng cụ trợ giúp trong sinh hoạt hàng ngày như: dụng cụ trợ giúp di chuyển ghế có bánh xe, xe lăn..., tay cầm để gắn vào thìa, dĩa, bút, lược..., các loại đai nâng đỡ cổ, thân mình.
- Dụng cụ chỉnh hình phòng ngừa biến dạng, tăng cường khả năng vận động như: nẹp cổ, áo nẹp cột sống, nẹp dưới gối, trên gối, nẹp khớp háng, nẹp cổ bàn tay...
3.6.Tiêm thuốc dãn cơ:
Trong phục hồi chức năng trẻ bại não, với những trẻ có tăng trương lực cơ mạnh thường được chỉ định tiêm hai loại thuốc dãn cơ đó là:
3.6.1. Tiêm Botulinum Toxin vào điểm vận động cơ co cứng:
- Chỉ định: Trẻ bại não thể co cứng, co rút.
- Chống chỉ định: Trẻ bại não thể múa vờn, thể nhẽo, thể thất điều....
- Mục đích: Giảm trương lực cơ vùng cơ bị co cứng, tăng cường khả năng vận động có ý thức, kiểm soát tư thế, phòng chống biến dạng...
- Phương pháp: Xác định mức độ và tình trạng tăng trương lực cơ. Xác định điểm vận động, đánh dấu vị trí tiêm.
- Tiến hành tiêm: Gây tê bề mặt tại vị trí tiêm, pha thuốc tiêm với dung dịch NaCl2 9‰ theo đơn vị đóng lọ. Lấy thuốc theo liều lượng tiêm tại mỗi vị trí. Tiêm trực tiếp nội cơ hoặc tiêm qua đầu định vị của máy điện cơ với liều lượng đã được tính toán.
3.6.2. Đặt bơm tiêm Baclofen vào tủy sống:
- Chỉ định: Trẻ bại não thể co cứng 2 chân nặng.
- Chống chỉ định: Trẻ bị gai đôi cột sống, thoát vị não tủy, bại não thể múa vờn, thể nhẽo, thể thất điều...
- Mục đích: Giảm trương lực cơ hai chân liên tục và kéo dài, tăng cường khả năng vận động hữu ý, kiểm soát tư thế đứng đi, phòng chống biến dạng tại các khớp háng, gối, cổ chân...
- Phương pháp: xác định mức độ và tình trạng tăng trương lực cơ hai chân. Xác định điểm đặt bơm tiêm và điểm cố định kim tiêm.
- Tiến hành đặt bơm tiêm: gây tê bề mặt tại vị trí đặt bơm tiêm, lấy thuốc tiêm với dung dịch Baclofen 10% theo đơn vị đóng lọ. Đặt đầu mũi kim tiêm trực tiếp vào qua màng cứng tủy sống vùng khe liên đốt L4-5 qua đầu định vị của máy siêu âm hoặc dưới màn hình Xquang tăng sáng, điều chỉnh liều lượng theo cân nặng.
3.7. Các can thiệp phẫu thuật cho trẻ bại não:
- Chỉ định: trẻ bại não bị co cứng, co rút nặng dẫn đến cứng khớp.
- Chống chỉ định: trẻ bại não thể múa vờn, thể nhẽo, thể thất điều...
- Mục đích: giải phóng các khớp bị co rút mất tầm vận động, tăng cường khả năng vận động, kiểm soát tư thế, phòng chống biến dạng...
- Phương pháp: có hai loại can thiệp phẫu thuật thường được chỉ định trong điều trị phục hồi chức năng trẻ bại não, đó là:
- Phẫu thuật thần kinh: đặt catheter dẫn lưu não thất cho trẻ bại não có não úng thủy, cắt chọn lọc rễ thần kinh cột sống (Dorsal Selective Rhizotomy) cho trẻ bại não co cứng 2 chân nặng.
- Phẫu thuật chỉnh hình: bao gồm các loại phẫu thuật kéo dài gân cơ trong trường hợp co rút tại các khớp, chuyển trục xương, đóng cứng khớp...
3.8. Thủy trị liệu
- Chỉ định: trẻ bại não không có động kinh lâm sàng.
- Chống chỉ định: trẻ bại não có động kinh lâm sàng
- Mục đích: thư giãn, giảm trương lực cơ, tăng khả năng vận động có ý thức.
- Phương pháp; bồn nước xoáy Hubbard, bể bơi. Nhiệt độ nước 36-38oC.
- Thời gian: 20-30 phút.
3.9. Ôxy cao áp trị liệu
- Chỉ định: trẻ bại não không có động kinh lâm sàng, không bị các bệnh nhiễm trùng cấp tính hệ thần kinh, hô hấp, tim bẩm sinh...
- Chống chỉ định: trẻ bại não có động kinh lâm sàng, tim bẩm sinh, viêm não, hế quản phổi cấp...
- Mục đích: tăng cường cung cấp ôxy cho các mô, tổ chức trong cơ thể. Đặc biệt là mô thần kinh, giúp tăng cường chuyển hóa và đẩy nhanh quá trình myelin hóa và biệt hóa tế bào thần kinh giai đoạn trước 5 tuổi.
- Phương pháp: Đặt trẻ và mẹ hoặc người đi cùng trong buồng ôxy cao áp, điều chỉnh tăng dần nồng độ và áp lực ôxy tới ngưỡng an toàn, duy trì trong khoảng thời gian tăng cần qua mỗi lần điều trị từ 15 đến 30 phút. Sau khi kết thúc điều trị giảm áp từ từ trong 3-5 phút mới cho bệnh nhân ra khỏi buồng ôxy.
3.10. Giáo dục
- Huấn luyện các kỹ năng giáo dục tiền học đường
- Huấn luyện kỹ năng giáo dục đặc biệt và giáo dục hoà nhập.
PHỤ LỤC
TỔ CHỨC VÀ TRANG BỊ PHÕNG CẤP CỨU NHI
1. BỐ TRÍ PHÒNG CẤP CỨUTổ chức và trang bị phòng cấp cứu nhi
- Tất cả mọi bệnh viện có khám và điều trị bệnh cho trẻ em phải có một khoa phòng cấp cứu để tiến hành cấp cứu kịp thời cho trẻ em.
- Vị trí của khoa phòng cấp cứu được bố trí ở nơi ra vào thuận tiện, có bảng hiệu để dễ tìm (ngày cũng như đêm).
- Trang bị điện thoại, internet ... để dễ dàng liên lạc được với các khoa, phòng trong bệnh viện cũng như các nơi ngoài bệnh viện.
- Diện tích phòng cấp cứu đủ rộng (6 x 6m), có lối ra vào dễ, chiếu sáng tốt, bố trí các phác đồ cần thiết, có nơi để dụng cụ, thuốc men cấp cứu đầy đủ, dễ lấy (xem sơ đồ 1.1).
2. BÀN /GIƯỜNG CẤP CỨU
- Giường để cấp cứu bệnh nhân phải đặt cố định, ở ngay giữa phòng để thuận tiện cho việc cấp cứu (đòi hỏi nhiều người, nhiều trang thiết bị, máy móc) cho mọi đối tượng (từ trẻ sơ sinh đến trẻ lớn, thậm chí cho cả người lớn). Hệ thống chiếu sáng phải tốt, riêng đối với bệnh nhân tốt nhất là trang bị đèn chiếu sáng như ở trong phòng mổ. Bệnh nhân cũng phải được cố định tốt trong khi cấp cứu chấn thương cho nên phải có đủ các phương tiện để cố định (túi cát, nẹp cổ và dây buộc, nẹp chân tay). Ngoài ra cũng nên có hệ thống sưởi ấm hoặc các phương tiện có sẵn để ủ ấm cho bệnh nhân khi cần thiết (đèn sưởi, túi chườm nóng).
- Việc bố trí nguồn cung cấp oxy, khí nén, hệ thống hút phải để phía đầu bệnh nhân (có hệ thống van, đồng hồ đo và điều chỉnh được áp lực). Ngay sát bệnh nhân bố trí ngăn kéo để sẵn phương tiện cấp cứu về đường thở (bộ đặt nội khí quản, ống nội khí quản, ống nghe và bóng bóp). Đặc biệt trên dọc thành giường cấp cứu có khắc thước đo chiều dài của bệnh nhân để xác định được kích thước của bệnh nhân, tránh di chuyển nhiều lần.

1: Lối vào. 2,3: Lối ra. 4: Bàn /Giường cấp cứu. 5: Ghế ngồi điều chỉnh được độ cao. 6: Máy ghi điện tâm đồ/Theo dõi điện tim/Máy đo bão hòa oxy...7: Máy thở. 8: Máy sốc điện. 9: Lồng ấp. 10: Xe cáng vận chuyển. 11(a): Dụng cụ sát trùng (b): Bồn rửa tay; (c): Túi rác. 12: Bình oxy dự trữ. 13: Tủ treo (A: đựng thuốc, dịch truyền. B: đựng dụng cụ cấp cứu ). 14: Nguồn cấp oxy và khí nén. 15: Ổ cắm điện. 16: Ổ cắm điện cho máy Xquang. 17: Xe đẩy để phương tiện cố định (túi cát, nẹp, băng ...). 18: Xe đẩy đựng dụng cụ. 19: Cọc treo dịch truyền. 20: Máy hút.
3. PHƯƠNG TIỆN CẤP CỨU
- Phương tiện cấp cứu phải đảm bảo hoạt động tốt (thường xuyên kiểm tra) sạch hoặc vô khuẩn (yêu cầu tùy từng loại).
- Với những máy móc được mô tả ở sơ đồ 1.1. (6: Máy giám sát điện tim – hiện nay có máy giám sát đa chức năng: nhịp tim, nhịp thở, mạch, huyết áp, nhiệt độ, độ bão hòa oxy. 7: Máy thở đảm bảo chạy tốt ít nhất trong vài giờ. 8: Máy khử rung. 9: Lồng ấp để vận chuyển trẻ sơ sinh và trẻ nhỏ. 10: Xe cáng vận chuyển và cấp cứu trẻ lớn.
- Với những dụng cụ có kích thước nhỏ được sắp xếp theo từng ngăn ô tương ứng với các bộ máy (hô hấp, tiêu hóa, tuần hoàn...). Mỗi một ngăn ô này được ghi tóm tắt các dụng cụ. Những dụng cụ này phải được sắp xếp ngăn nắp, dễ lấy và đã được vô trùng (có những dụng cụ chỉ dùng một lần, một số khác đã được tiệt khuẩn lại).
- Có thể liệt kê những dụng cụ, phương tiện để cấp cứu theo từng chức năng dưới đây:
3.1. Dụng cụ để cấp cứu đường thở (Airway)
- Đè lưỡi.
- Ống thông để hút cỡ 6, 8, 10, 14 kiểu Fr (2 chiếc cho mỗi cỡ).
- Ống hút kiểu Yakauer (4 chiếc).
- Kìm gắp Magill
- Canyn miệng – họng 0-5 (2 chiếc mỗi cỡ).
- Canyn mũi – họng 12, 16, 20, 24, 28, 30 kiểu Fr (2 chiếc mỗi cỡ).
- Bình làm ẩm oxy.
- Máy hút.
- Bộ khám tai – mũi – họng.
- Bộ mở khí quản.
- Gạc dài (mèche) để nút lỗ mũi sau, tránh chảy máu cam nặng.
- Kim chọc dò qua màng sụn nhẫn – giáp.
3.2. Dụng cụ để cấp cứu suy thở
- Nguồn oxy.
- Van và đồng hồ đo chỉnh lưu lượng oxy.
- Ống dẫn oxy.
- Mặt nạ thở oxy.
- Ống thông mũi.
- Máy khí dung.
- Bóng bóp tay tự phồng với túi chứa dự trữ oxy (có các cỡ cho trẻ sơ sinh , trẻ bú mẹ, trẻ lớn ... )
- Bộ đặt ống nội khí quản. Đèn đặt ống nội khí quản với lưỡi đèn các kiểu (cong, thẳng) và các cỡ (dùng cho trẻ sơ sinh, trẻ bú mẹ, trẻ nhỏ và trẻ lớn...).
- Ống nội khí quản: ống không có bóng chèn từ cỡ 2.5 đến cỡ 8.5 (2 chiếc cho mỗi cỡ). Ống có bóng chèn cỡ từ 7-9 (2 chiếc cho mỗi cỡ).
- Ống thông để hút dịch nội khí quản.
- Bộ chọc dò màng phổi (kim chọc dò có nòng và bơm tiêm 20ml).
- Bộ mở dẫn lưu màng phổi (bao gồm cả ống thông dẫn lưu).
- Hệ thống hút màng phổi sử dụng khí nén (sau khi đặt ống thông dẫn lưu ).
- Bộ máy nội soi khí quản (có kìm gắp dị vật).
- Máy thở.
- Máy theo dõi nồng độ khí CO2 ở cuối thì thở ra.
3.3. Dụng cụ cấp cứu tuần hoàn
- Bộ tiêm truyền tĩnh mạch.
- Bộ đặt và đo tĩnh mạch trung ương với các cỡ kim chọc 5, 10, 11 (2 chiếc cho mỗi cỡ).
- Bộ bộc lộ tĩnh mạch.
- Bộ đặt tĩnh mạch rốn.
- Kim chọc trong xương cỡ 16, 18 (2 chiếc cho mỗi cỡ).
- Bộ đặt kim luồn động mạch
- Băng dính các loại.
- Bơm tiêm các loại.
- Máy tiêm truyền tĩnh mạch (Infusion pumps 3 chiếc).
- Kim các loại (kim bướm, kim luồn, kim tiêm các cỡ).
- Bộ dây truyền với các bộ phận nối kéo dài và các hệ thống nỗi chạc ba.
- Ván cứng để bóp tim ngoài lồng ngực.
- Nẹp để cố định
- Máy đo huyết áp (có nhiều cỡ băng đo cho trẻ bú mẹ, trẻ nhỏ và trẻ lớn).
- Ống nghe – nhiệt kế.
- Máy khử rung.
- Máy điện tim đồ.
- Máy giám sát nhiệt độ bằng điện cực
- Máy đo độ bão hòa oxy qua mạch máu( Pulse oximeter).
- Máy siêu âm Doppler xách tay.
3.4. Dụng cụ cấp cứu hệ thần kinh
- Kim chọc dò tủy sống (có thông nòng với nhiều cỡ khác nhau).
- Dụng cụ để chọc dưới màng cứng và não thất.
- Máy đo áp lực nội sọ.
- Đèn soi đáy mắt và búa phản xạ gân xương.
- Máy điện não đồ.
3.5. Dụng cụ cấp cứu đường tiêu hóa
- Ống thông để hút miệng, họng.
- Ống thông dạ dày.
- Bộ rửa dạ dày (bơm tiêm 50ml, bình đựng có chia vạch, ống thông kiểu Faucher và phễu).
- Ống thông Blakemore.
- Bộ nội soi đường tiêu hóa.
3.6. Dụng cụ cấp cứu đường tiết niệu
- Ống thông bàng quang.
- Túi đựng nước tiểu vô trùng.
- Dụng cụ chọc dò bàng quang kiểu Cystocath.
3.7. Dụng cụ cấp cứu trong chấn thương
- Nẹp cố định cổ các loại.
- Túi cát (cho trẻ bú mẹ, trẻ nhỏ và trẻ lớn ).
- Nẹp cố định chân, tay (khi bị gãy).
- Băng cuộn chun giãn.
3.8. Phương tiện làm xét nghiệm
- Bơm kim tiêm các cỡ.
- Kim các cỡ.
- Bông, gạc tẩm cồn sát khuẩn.
- Betadin.
- Ống cấy vi khuẩn.
- Ống lấy khí máu động mạch.
- Máy định lượng gluco máu và giấy thấm (Glucometer và test trip ).
3.9. Các phương tiện khác
- Phương tiện bảo hộ (mũ, khẩu trang, áo, kính, túi bọc giầy dép, găng tay vô khuẩn).
- Khăn mổ vô khuẩn có lỗ và không có lỗ.
- Đèn Flash để chiếu sáng.
- Phương tiện sưởi ấm.
4. THUỐC VÀ DỊCH TRUYỀN
- Thuốc:
- Acyclovir (TM)
- Adenosin (TM)
- Adrenalin (TM,TB)
- Alprostadil
- Aminophylin (TM)
- Amlodaron (TM)
- Amoxycillin (TM)
- Ampicillin (TM)
- Atropine sulphat (TM)
- Benzyl penicillin (TM)
- Budesonide (khí dung)
- Bupivacain ( phong bế tại chỗ )
- Calcium clorid (TM)
- Calcium gluconat (TM)
- Calcium resonium (bột để uống hoặc thụt hậu môn trực tràng)
- Cefotaxim (TM)
- Ceftazidim (TM)
- Ceftriaxon (TM, TB)
- Chlorpheniramin (TM)
- Desferrioxamin (Uống, TM, TB)
- Dexamethason (TM)
- Diazenpam (Seduxen) (thụt hậu môn, TM)
- Dobutamin (truyền TM)
- Dopamin (truyền TM)
- Erythromycin (truyền TM)
- Flecainid (truyền TM)
- Flucloxallin (TM)
- Flumazenil (TM)
- Furosemid (Lasix) (TM)
- Gentamicin (TM, TB)
- Hydrocortison (TM, TB)
- Ipratropiumbromid (Atrovent ) (khí dung)
- Isoprenalin(Isuprel) (truyền TM)
- Labetalol (TM, truyền TM )
- Lidocain (TM, gây tê tại chỗ)
- Mannitol 20%(truyền TM)
- Morphin (TM)
- Naloxon (TM)
- Paracetamol (uống, đặt hậu môn)
- Phenobacbiton (TM)
- Phenytoin (TM)
- Potassium chloride (Kaliclorua ) (truyền TM)
- Prednisolon (uống)
- Propranolol (TM)
- Pyridoxin (TM)
- Salbutamol (khí dung , xịt, uống, truyền TM)
- Sodium bicarbonate 14 ‰,5%, 8,4% (TM)
- Than hoạt (uống)
- Verapamil
- Dịch truyền:
- DD Glucose 5%, 10%, 20%
- DD NaCl 0,9%, 10%, 3%
- DD Ringer lactate
- DD Ringer lactate glucose 5%
- Human albumin 5% ; 20%
- DD Sodium bicarbonate 14‰, 4,2%, 8,4%
- DD Kaliclorua (Potassium chloride ) 10%
5. BỐ TRÍ NHÂN LỰC
Theo từng hoàn cảnh của từng nơi để có bố trí nhân lực làm việc sao cho phải có đủ người có kinh nghiệm để sẵn sàng săn sóc và cấp cứu cho người bệnh 24 giờ trong ngày.
NGUYÊN TẮC SỬ DỤNG KHÁNG SINH TRONG NHI KHOA
1. ĐẠI CƯƠNG
1.1 Định nghĩa:
Kháng sinh là những chất do vi sinh vật tiết ra, những hoạt chất hóa học bán tổng hợp hoặc tổng hợp có khả năng đặc hiệu kìm hãm sự phát triển hoặc tiêu diệt được các vi sinh vật khác với nồng độ rất thấp
1.2. Các loại kháng sinh
- Với định nghĩa trên, ngày nay kháng sinh được sắp xếp theo các nhóm sau:
- Kháng sinh kháng vi khuẩn
- Kháng sinh kháng vi rút
- Kháng sinh kháng nấm
- Kháng sinh kháng Mycobacteria
- Kháng sinh kháng ký sinh trùng
- Các loại thuốc khác được coi như kháng sinh
- Các sản phẩm sinh học có đặc tính miễn dịch như: globulin miễn dịch chống virus viêm gan B (Hep B-Hyper immuneglobulin); Chống virus dại (Intravenous immune globulinPalivizumabRabies); Chống độc tố uốn ván (Hyper immune globulinTetanus) v.v.
- Bài viết này sẽ trình bày riêng về nguyên tắc sử dụng kháng sinh chống vi khuẩn trong lĩnh vực Nhi khoa
- Dược động học, dược lực học của các loại kháng sinh đọc “Dược lý học”
2. CÁC LOẠI KHÁNG SINH KHÁNG VI KHUẨN
2.1. Nhóm Beta-Lactams
Đặc điểm phân tử cơ bản là có vòng Beta-lactam hoạt hoá tác động lên thành tế bào
Bao gồm:
- Penicillins
- Cephaloprins (4 thế hệ)
Chú ý: là nhóm kháng sinh chủ chốt, nhiều loại có phổ rộng, được dùng khá rộng rãi – nhưng` cần chú trọng tới phản ứng sốc phản vệ.
Dựa theo phổ tác dụng, các cephalosporin đến nay được chia thành 4 thế hệ sau:
- Thế hệ 1:
- Đường uống (PO): Cephalexin, cephadroxil, cephradin...
- Đường tiêm bắp và tĩnh mạch (IM, IV): Cefazolin, cephalotin, cephapirin...
- Thế hệ 2:
- Đường uống: Cefaclor; Cefprozil 250-500mg ; Cefpodoxime ; Loracarbef ...
- Đường tiêm: Cefamandole (IV/IM); Cefuroxime (IV/IM); Cefoxitin (IV/IM); Cefotetan (IV/IM); Cefmetazole (IV)...
- Thế hệ 3:
- Đường tiêm – bắp và tĩnh mạch: Cefotaxime1-2gm; Ceftriaxone; Ceftizoxime; Ceftazidime; Cefoperazone.
- Đường uống: Cefixime.
- Thế hệ 4 – cả tiêm và uống: Cefipime.
- Dược động học (Pharmacokinetics) của các Cephalosporines:
- Thường phân bổ tốt tới tổ chức phổi, thận, đường tiết niệu, các bao hoạt dịch, màng phổi, màng tim...
- Một số Cephalosporin thế hệ 3 ngấm tốt vào dịch não tủy đủ yêu cầu cho điều trị viêm màng não nhiễm khuẩn là: cefotaxime, ceftriaxone, và ceftazidime.
- Thải trừ chủ yếu qua thận; ngoại trừ một số ít còn thải trừ qua đường mật như cefoperazone và ceftriaxone.
Chỉ định điều trị cơ bản (general clinic uses):
- Các Cephalosporin thế hệ 1 và 2 chủ yếu sử dụng điều trị cho các bệnh nhiễm khuẩn mắc phải tại cộng đồng.
- Những Cephalosporin thế hệ sau (3 và 4) với phổ tác dụng chống vi khuẩn gram âm tốt hơn thường được dùng cho các nhiễm trùng mắc phải tại bệnh viện hoặc các nhiễm trùng tại cộng đồng nặng hoặc phức tạp.
- Các chú ý về tác dụng phụ của nhóm Cephalosporin: các phản ứng dị ứng biểu hiện bằng các sẩn ngứa, sốt, tăng bạch cầu a xít (có thể gặp tới 1-3%); đôi khi viêm thận kẽ (interstitial nephritis).
- Cần chú ý là 1-7% bệnh nhân dị ứng với penicillin sẽ có phản ứng với các cephalosporin. Bởi vậy, các Cephalosporins phải chống chỉ định với bệnh nhân có phản ứng dị ứng tức thời với penicillins (như: sốc phản vệ, co thắt phế quản, hạ huyết áp.v.v.).
- Tuy nhiên, nhóm Cephalosporins có thể sử dụng một cách thận trọng với những bệnh nhân chỉ có phản ứng chậm và nhẹ với penicillin.
+ Viêm tắc mạch (Thrombophlebitis – có thể gặp từ 1-5%).
Các KS nhóm Carbapenem (Cơ chế tác dụng cũng ức chế tổng hợp thành tế bào vi khuẩn)
- Nhóm 1: bao gồm các Carbapenems phổ rộng nhưng chỉ có tác dụng hạn chế với các trực khuẩn gram âm không lên men, thích hợp với các bệnh nhiễm trùng tại cộng đồng (đại diện là ertapenem).
- Nhóm 2: bao gồm các Carbapenems phổ rộng có tác dụng mạnh mẽ với các trực khuẩn gram âm không lên men, thích hợp với các bệnh nhiễm trùng tại bệnh viện (đại diện là imipenem và meropenem).
- Nhóm 3: bao gồm các Carbapenems phổ rộng có tác dụng mạnh tới tụ cầu vàng kháng Methicillin (methicillin-resistant Staphylococcus aureus).
- Trên thực tế, các sản phẩm hay dùng nhất của nhóm nay là: Meropenem, Imipenem + Cilastin (Tienam)
- Tuy nhiên, việc sử dụng nhóm kháng sinh đặc biệt này cần hết sức chú ý:
- Sử dụng hợp lý (Appropriate use) - Chỉ định Meropenem, Imipenem + cilastin khi:
- Điều trị các nhiễm trùng bệnh viện trên các bệnh nhân đặc biệt nặng hoặc nằm tại khoa điều trị tích cực.
- Khi thất bại với các kháng sinh đầu tiên chống nhiễm trùng do vi khuẩn gram âm (Gram-negative bacterial - GNB).
- Sử dụng ngay từ đầu chỉ khi kết quả cấy vi khuẩn và kháng sinh đồ chỉ nhạy cảm với chúng.
- Điều trị các nhiễm trùng kéo dài do trực khuẩn mủ xanh đa kháng kháng sinh (chronic multiresistant pseudomonal infections).
- Trong những trường hợp nhiễm trùng bệnh viện nặng, nhiễm trùng khoang phúc mạc, viêm màng não có giảm bạch cầu hạt.
2.2. Aminoglucosides
- Là nhóm kháng sinh tác động lên sự tổng hợp Protein của vi khuẩn
- Tác dụng chủ yếu lên các trực khuẩn Gr(-)
- Ít khi dùng đơn độc; thường phối hợp với nhóm Beta-lactam như Penicillin và Ampicillin, các thuốc kháng lao...
- Cần chú ý tới độc tính lên thính giác và thận
- Cơ chế tác dụ ng: Ức chế tổng hợp Protein của vi khuẩn
- Bao gồm:
- Streptomycin
- Gentamycin
- Kanamycin
- Amykacin
- Neomycin
- Neltimycin
- Tobramycin
- Spectinomycin
- Flamycetin
2.3. Macrolides
- Cơ chế tác dụng: Gắn vào tiểu phần 50s của nhóm Ribosom vi khuẩn, cản trở tạo chuỗi đa peptid (ngăn cản chuyển vị của ARN) của vi khuẩn.
- Erythromycin: Thường dùng điều trị các nhiễm trùng do Campylobacter, Mycoplasma pneumonia, ho gà, clamydia...
- Clarithromycin: Tác dụng tốt hơn, hấp thu qua đường tiêu hoá tốt hơn Erythromycin. Ngoài ra còn có tác dụng tốt với Mycobacterium Avium, H.pylori, H. Influenza.
- Azithromycin: Đặc biệt tác dụng tốt hơn với H. Influenza, có thể dùng 1lần/ ngày với liều ngắn ngày
- Roxithromycin: Tương tự Azithromycin
2.4. Chloramphenicol
- Cơ chế tác dụ ng: Ức chế tổng hợp Protein của VK
- Tác dụng với VK Gr(-), VK yếm khí
- Hấp thu tốt theo đường tiêu hóa
- Ngấm tốt vào màng não. Chú ý độc tính với tủy xương
2.5. Tetracyclines
- Cơ chế tác dụ ng: Ức chế tổng hợp Protein của VK . Tác dụng tốt lên các loại cầu khuẩn , Ricketsia, Mycoplasma, Spirochaetes (Treponema Pallidum), Chlamydia...
- Độc với gan, thận, men răng trẻ nhỏ <8 tuổi
- Các sản phẩm chính:
- Tetracycline
- Doxycycline
- Minocycline
2.6. Glucopeptides
- Cơ chế tác dụ ng: Tác động lên vách vi khuẩn.
- Tác dụng tốt với các vi khuẩn Gr(+), đặc biệt cầu khuẩn kháng Methicillin (Oxa. Cloxacillin)
- Độc với thận, dị ứng da...
- Sản phẩm chính:
- Vancomycin
- Teicoplanin
2.7. Quinolones
- Cơ chế tác dụng : Ức chế SX DNA và cả RNA (gián tiếp tới tổng hợp Protein của vi khuẩn)
- Tác dụng tốt với nhiều loại vi khu ẩn – kể cả vi khu ẩn yếm khí – trừ TT mủ xanh
- Có 4 thế hệ Quinolones, những thế hệ sau phổ kháng khuẩn rộ ng hơn.
2.8. Các kháng sinh khác
- Clindamycin
- Cotrimoxazole (Trimethoprim + Sulphamethoxazole)
- Methronidazole
- Nitrofurantoin
- Rifampicine
- Fosfomycin
- Fusidic Aci
3.CHỈ ĐỊNH – CÁCH LỰA CHỌN LOẠI KHÁNG SINH – LIỀU LƯỢNG – ĐƯỜNG DÙNG KHÁNG SINH Ở TRẺ EM:
3.1. Chỉ định dùng kháng sinh
- Phải có bằng chứng của nhiễm khuẩn:
- Biểu hiện lâm sàng:
- Sốt, các dấu hiệu nhiễm khuẩn toàn thân...
- Các dấu hiệu khu trú tại cơ quan bị nhiễm khuẩn
- Dịch tễ
- Các xét nghiệm:
- Công thức bạch cầu
- PCR
- Soi, cấy bệnh phẩm tìm vi khuẩn
- Lấy xét nghiệm vi sinh trước khi sử dụ ng kháng sinh
- Một số ngoại lệ: Phòng bệnh/phơi nhiễm...
3.2. Cách lựa chọn kháng sinh
- Theo loại vi khuẩn và kháng sinh đồ
- Theo bệnh, theo cơ quan bị nhiễm khuẩn, theo tình trạng nặng của nhiễm khuẩn .
- Theo các kết quả nghiên cứu (MetaAnalisis).
- Theo kinh nghiệm (expertise).
3.3. Cách tính liều lượng:
- Theo tuổi
- Theo cân nặng
- Theo diện tích da
- Chú ý:
- Các yếu tố khác: Chức năng thận, chức năng gan...
- Tiền sử dị ứng
- Tương tác, phối hợp thuốc
- Theo đường dùng
- Theo mức độ nặng...
- Cần xem kỹ đơn hướng dẫn sử dụng thuốc trước khi dùng.
- Một số lưu ý: Cần cân nhắc có cần sử dụng kháng sinh không với các chú ý sau:
- Phải có bằng chứng của nhiễm khuẩn
- Lấy xét nghiệm vi sinh trước khi sử dụ ng kháng sinh
- Lựa chọ n kháng sinh theo chứng cứ khoa học (Evident base)
- Dùng đúng liều lượng và thời gian, đường dùng
- Phối hợp kháng sinh đúng
- Theo dõi đáp ứng, độ c tính...
- Đặc biệt với trẻ em cần chú ý hơn để chọn thuốc thích hợp, khả năng chấp nhận thuốc,tính đúng liều lượng thuốc, số lần dùng, đường dùng ...
- Ví dụ minh họa:
+ Lựa chọn kháng sinh điều trị viêm màng não trẻ sơ sinh (chưa hoặc không tìm thấy vi khuẩn gây bệnh):
+ Căn nguyên lứa tuổi này thường do các vi khuẩn sau:
- Liên cầu nhóm B (Group B streptococci), các vi khuẩn đường ruột. (Enterobactericeae) hoặc Listeria monocytogenes,), hiếm hơn là do Streptococcus pneumoniae, Haemophilus influenzae ...
- Cần chú ý : Cephalosporins không nhạy cảm với Listeria monocytogenes. Vì vậy ampicillin là kháng sinh cần được lựa chọn phối hợp, cụ thể phác đồ kháng sinh là:
- Cefotaxime 100 - 200 mg/kg/ngày IV chia 2 lần (12h/lần) / Hoặc Ceftriaxone 100 mg/kg/ngày.
- Phối hợp với Ampicillin 100 - 200 mg/kg/ngày IV (chia 2-4 lần)
KHOẢNG THAM CHIẾU CÁC XÉT NGHIỆM HUYẾT HỌC
1. CÁC XÉT NGHIỆM MÁU
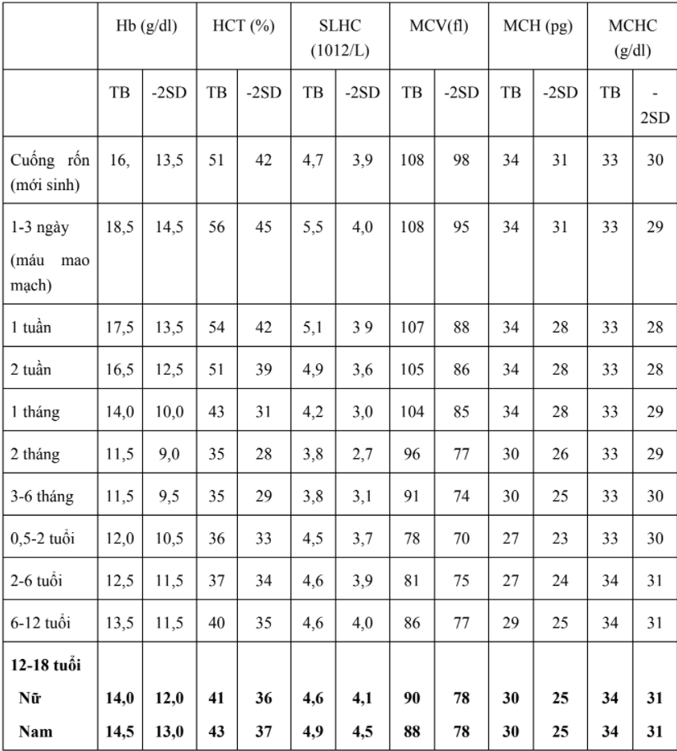

Số lượng tiểu cầu ở các lứa tuổi : 140 – 440 x109/L
Giới hạn Hemoglobin F và Hemoglobin A2 trong 2 năm dầu
 GIÁ
GIÁ
Giới hạn các yếu tố dông máu ở trẻ em

PT: thời gian prothrombin; APTT: Thời gian thromboplastin hoạt hóa từng phần ; HMWK: kinnogen trọng lượng phân tử cao;
PK: Prekallekrein; vWF: yếu tố von Willebrand
Giới hạn dưới nhóm lympho ở trẻ em
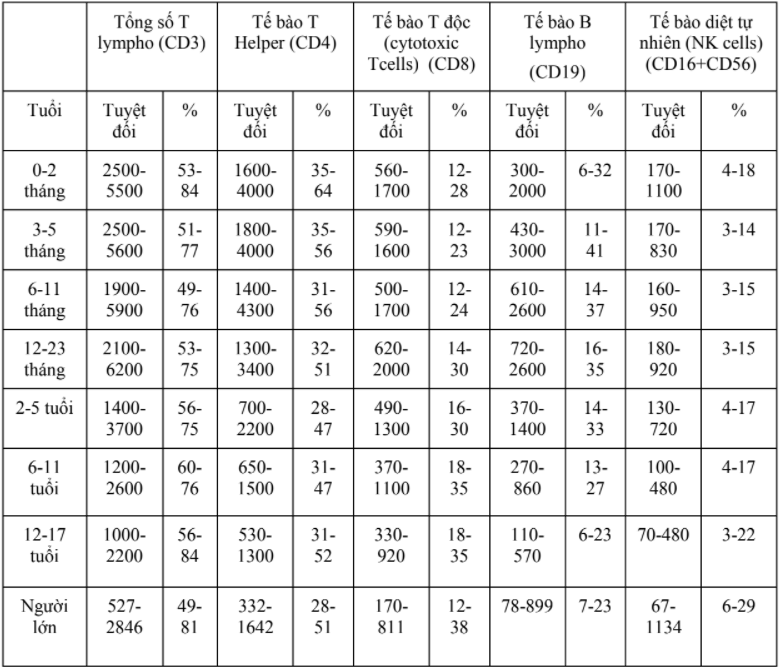
2. DỊCH CƠ THỂ - NƯỚC TIỂU
2.1. Dịch cơ thể:
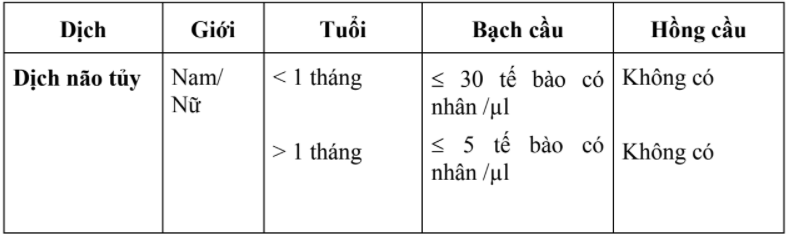
Nước tiểu:
- Hồng cầu: 0- 2 hồng cầu / vi trường x40
- Bạch cầu: 0 - 5 bạch cầu / vi trường x40
CÁC GIÁ TRỊ BÁO ĐỘNG
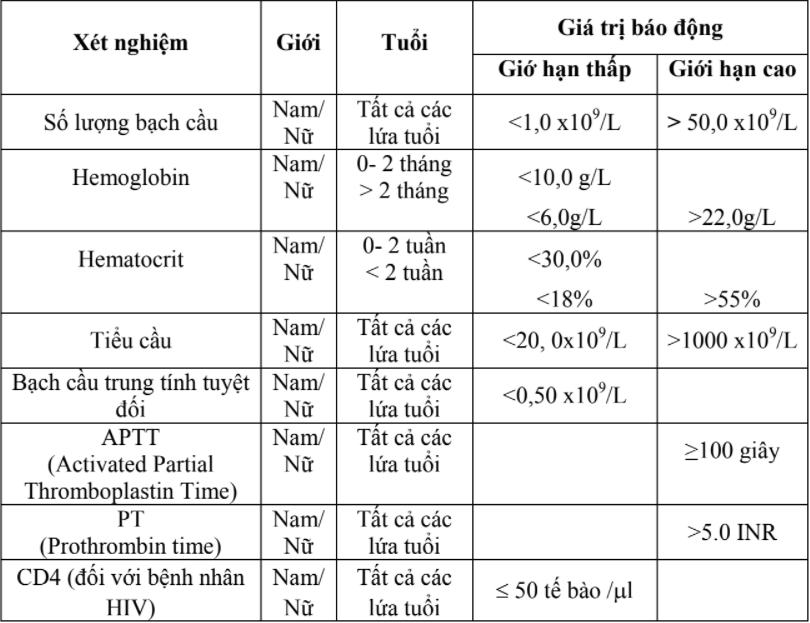
CÁC GIÁ TRỊ HÓA SINH BÌNH THƯỜNG
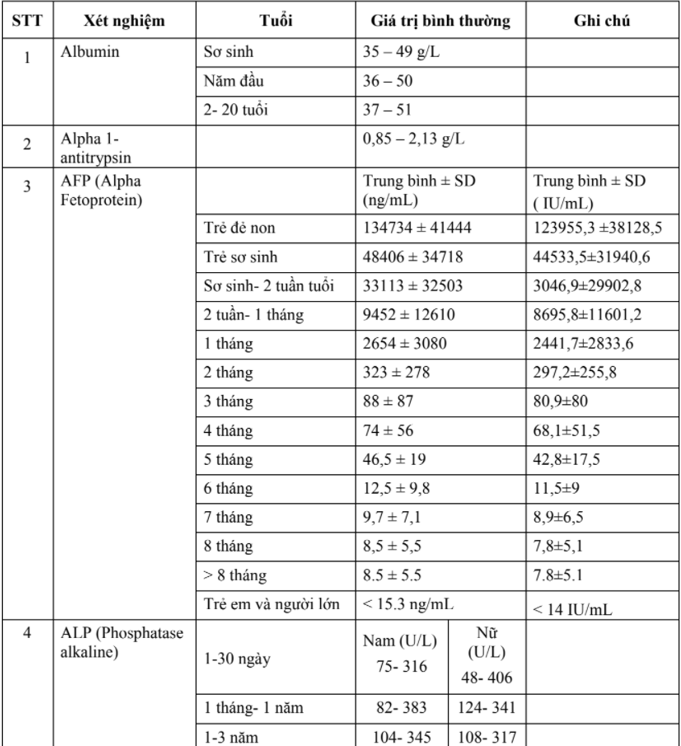

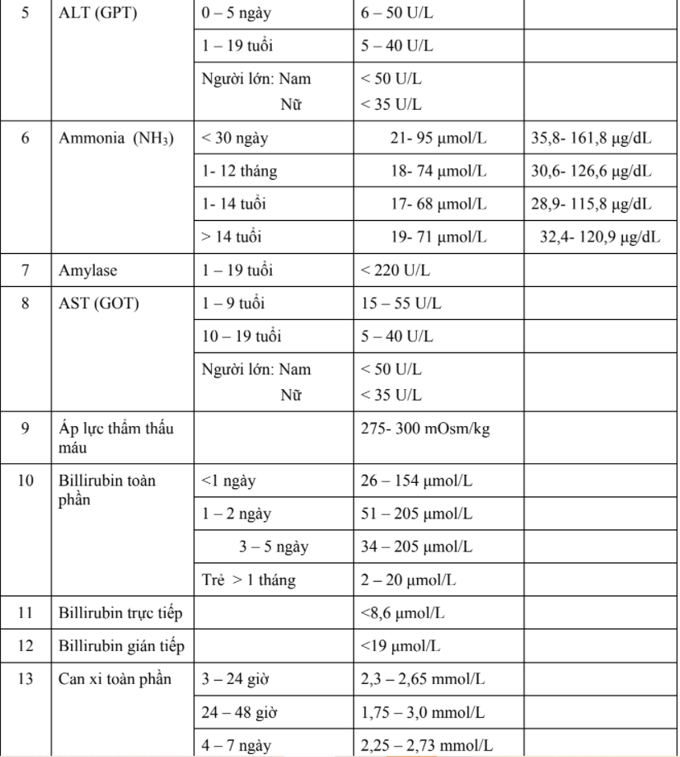


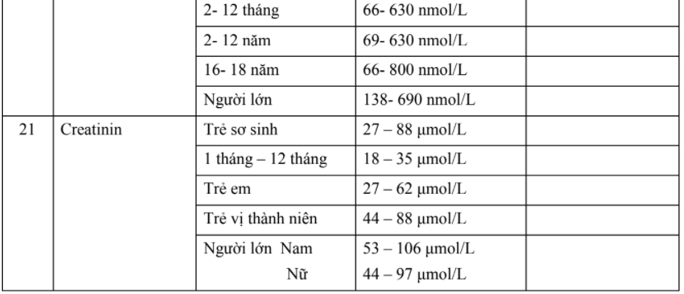
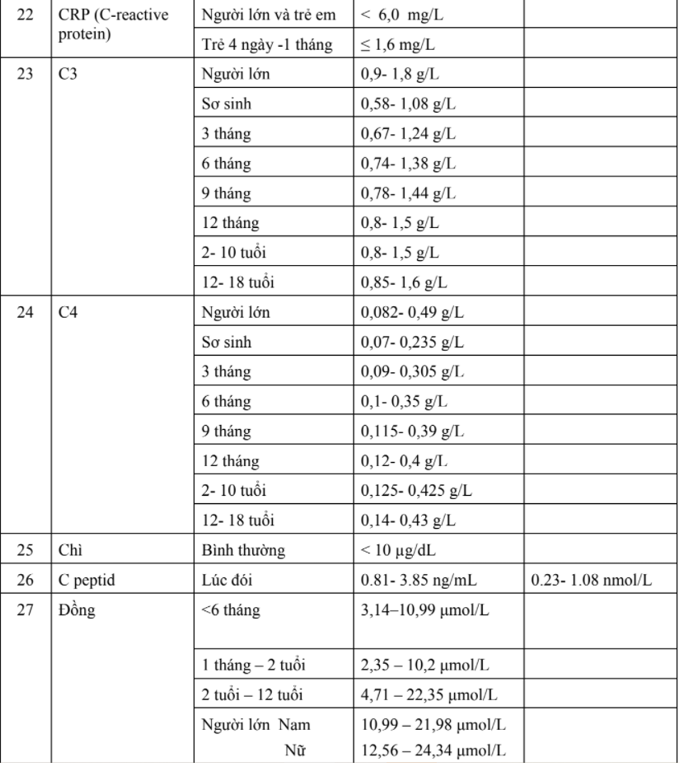
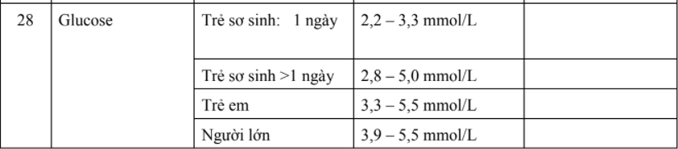
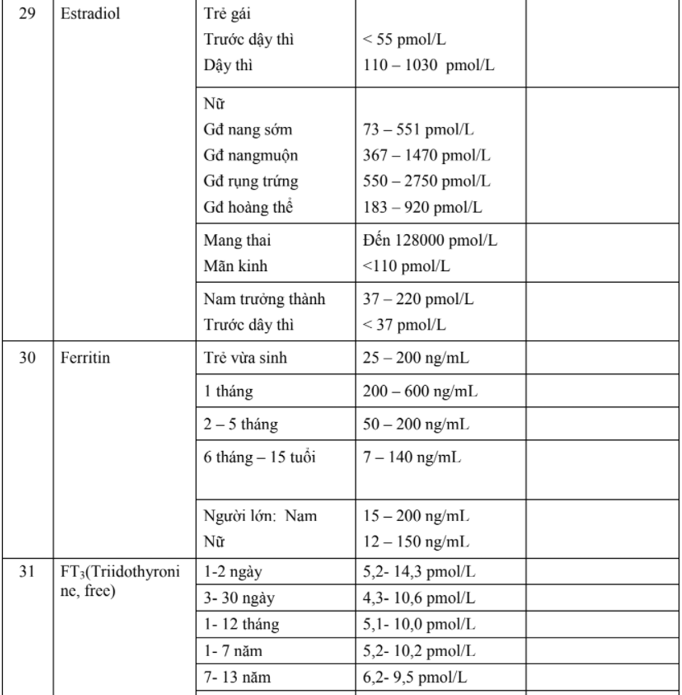
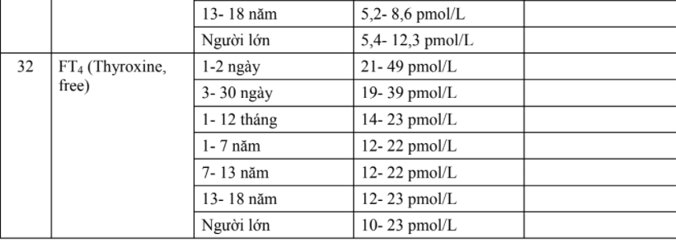
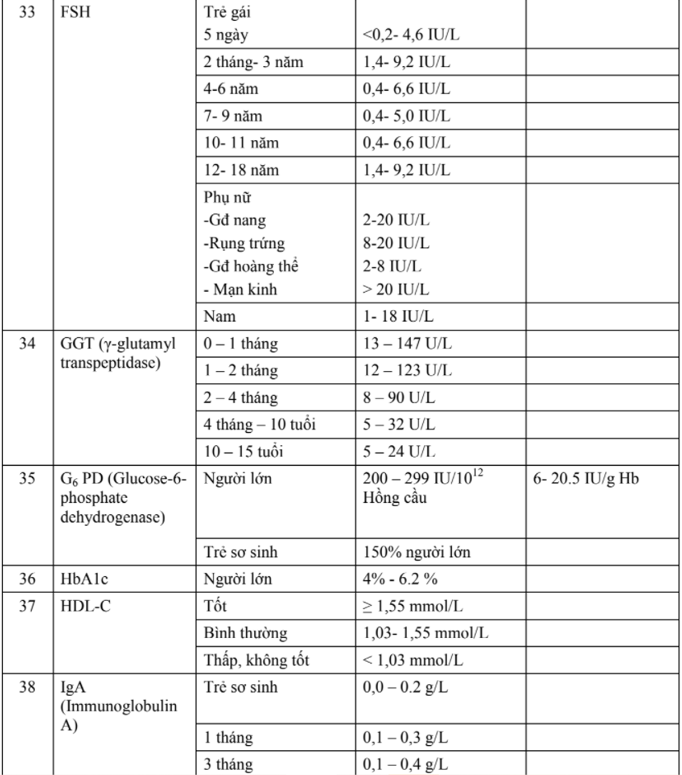
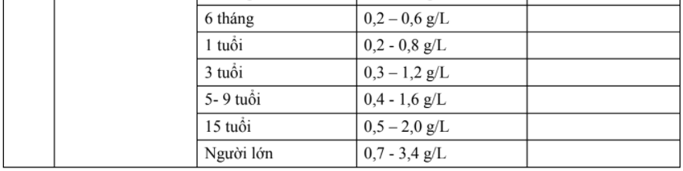
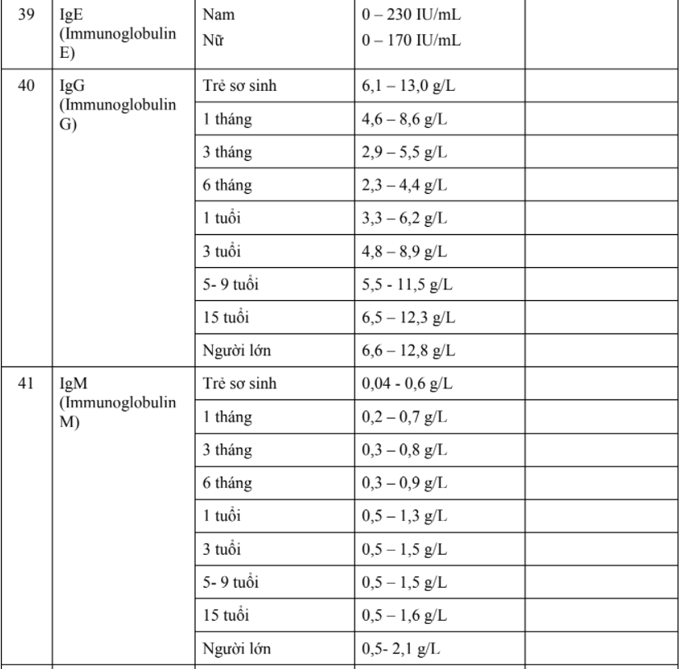


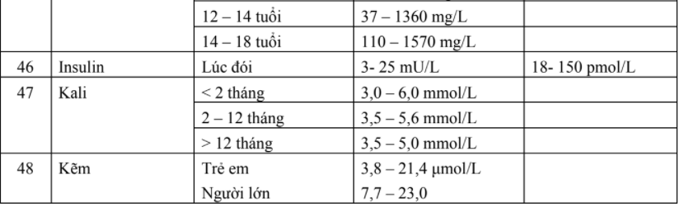
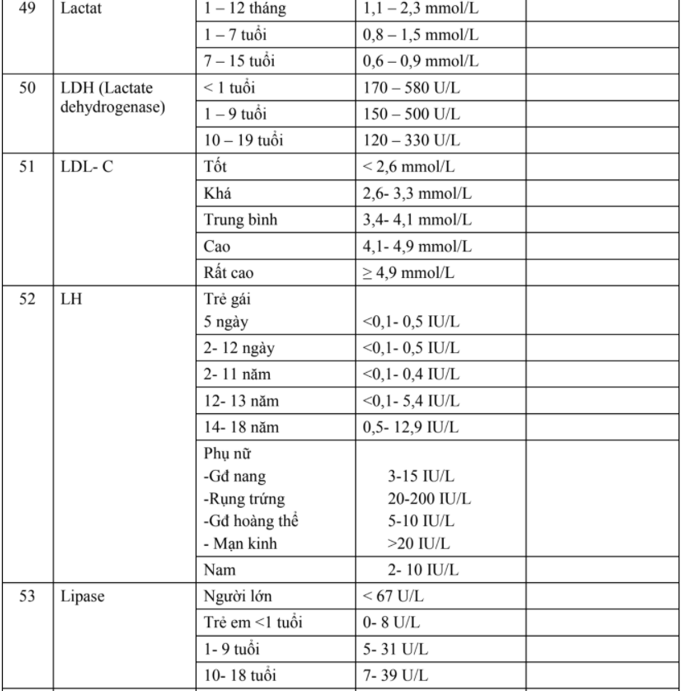

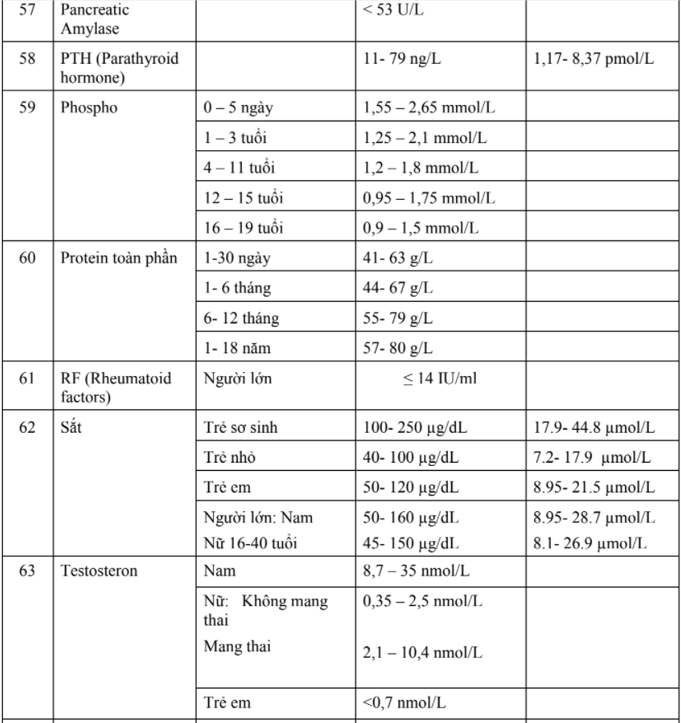

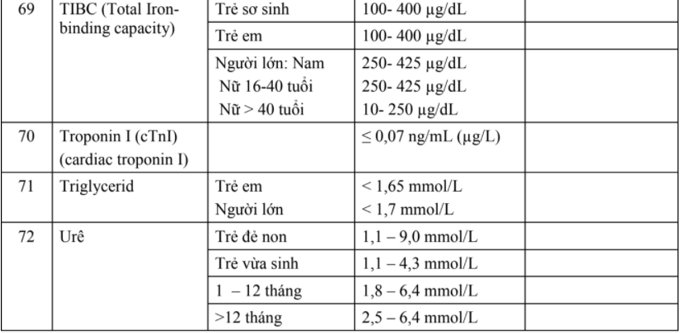
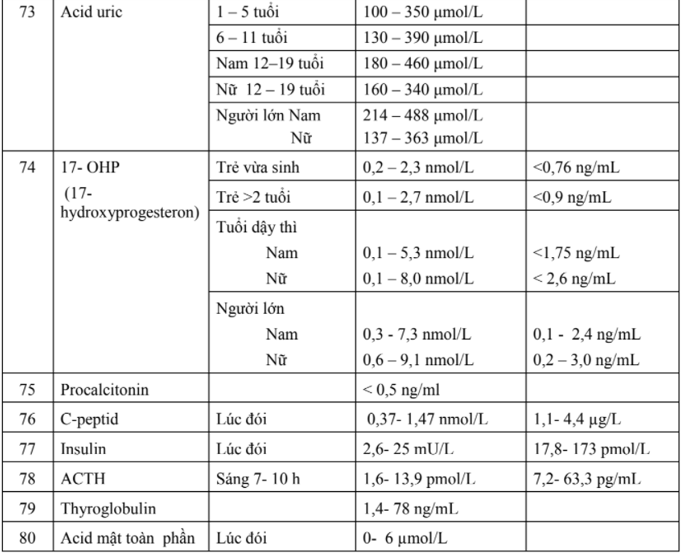
Giá trị GH cơ bản
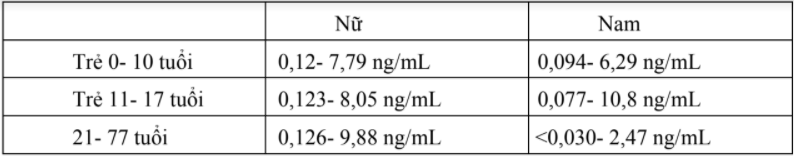
Giá trị cơ bản của GH không có ý nghĩa chẩn đoán và các xét nghiệm kích thích là cần thiết để đánh giá rối loạn hormone tăng trưởng.
Vitamin D:

NT-Pro BNP: Trẻ từ 1- 18 tuổi

KHÍ MÁU VÀ THĂNG BẰNG ACID BASE
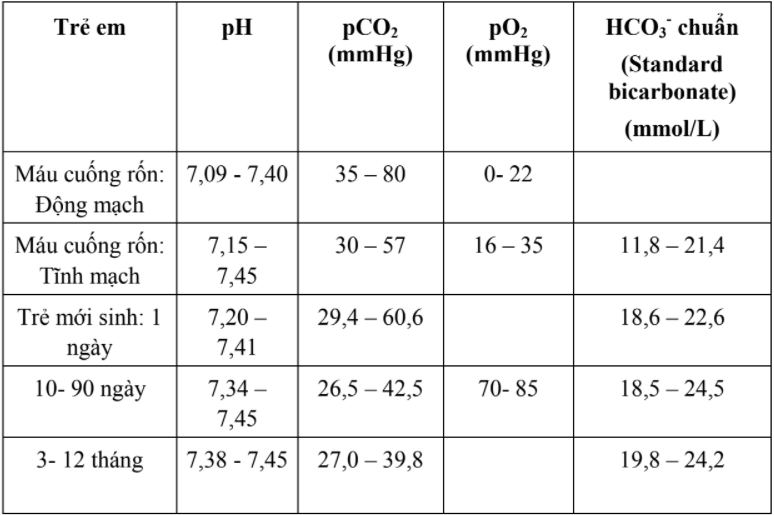
Mối quan hệ giữa pO2 và tuổi
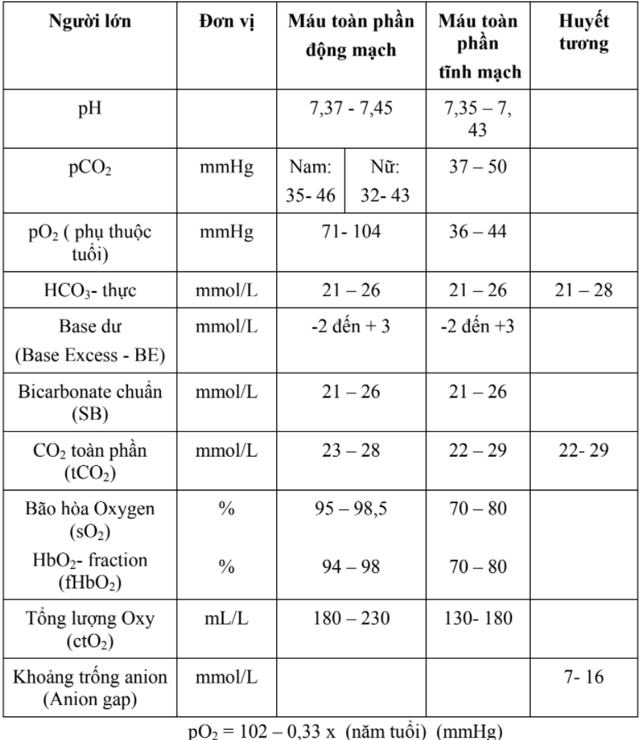
DỊCH NÃO TỦY

NƯỚC TIỂU
1.Tổng phân tích nước tiểu (Urinalysis)
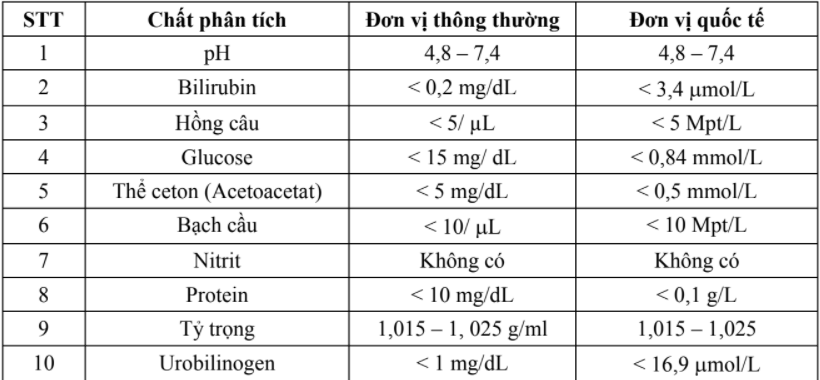
2. Phân tích các chất trong nước tiểu
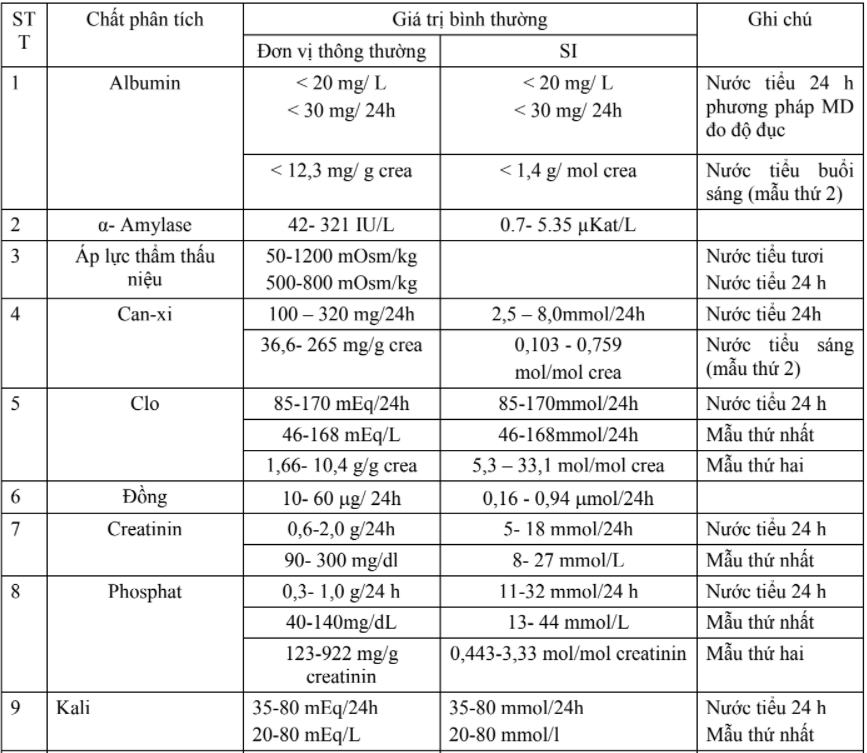

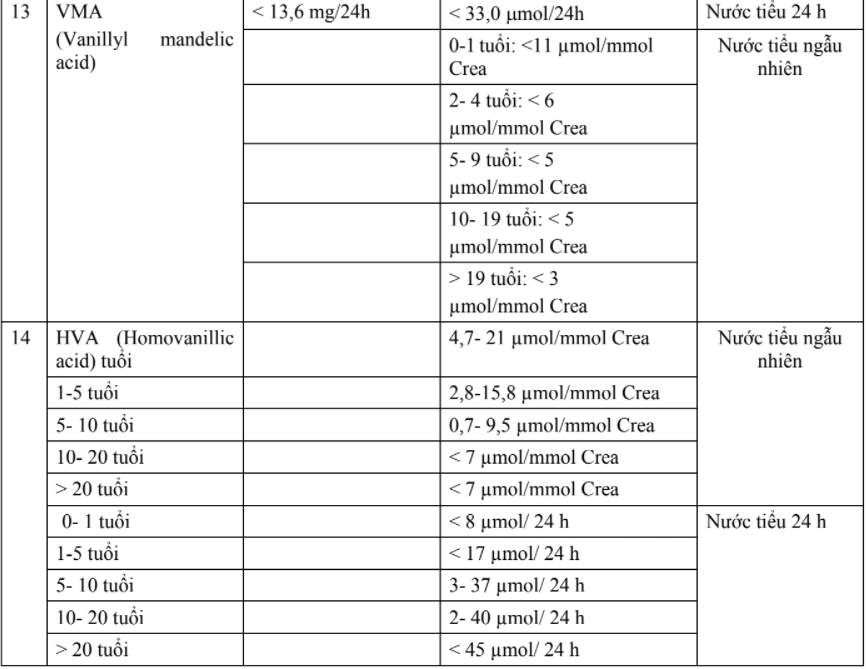
DANH SÁCH CÁC XÉT NGHIỆM HÓA SINH VÀ CÁC GIÁ TRỊ BÁO ĐỘNG
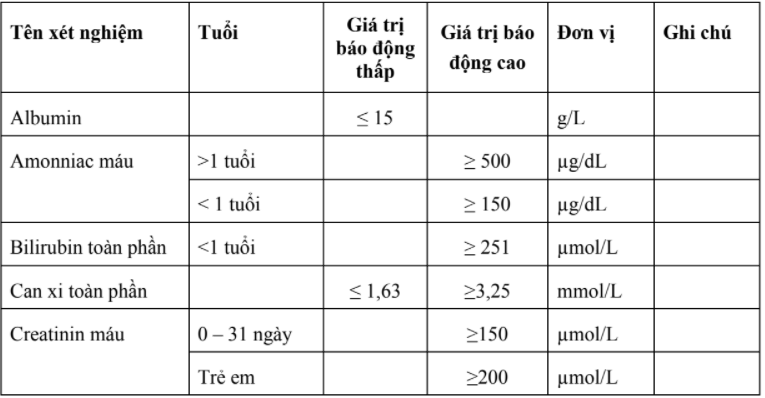
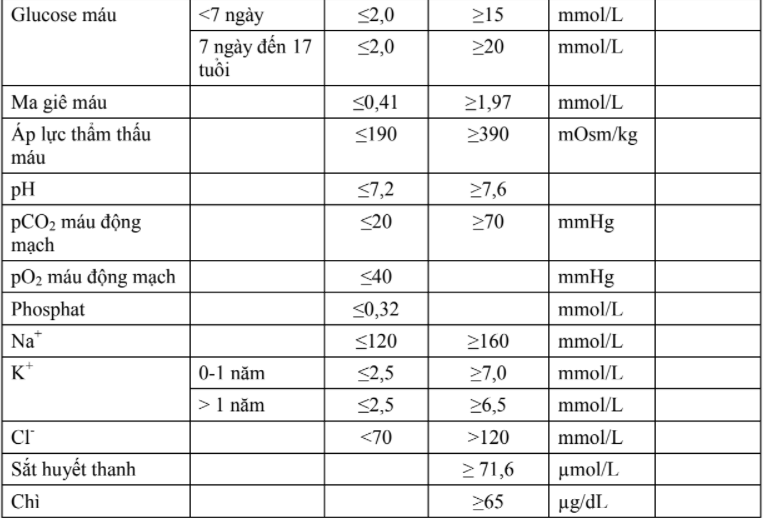
Ban hành kèm theo Quyết định số 3108/QĐ-BYT ngày 28/7/2015 của Bộ trưởng Bộ Y tế
(Ban hành kèm theo Quyết định số 3931/QĐ-BYT ngày 21/9/2015 của Bộ trưởng Bộ Y tế)
Ban hành kèm theo Quyết định số 40/QĐ-BYT ngày 12/01/2015.
Chẩn đoán và điều trị bệnh tiểu đường ngay từ sớm sẽ giúp kiểm soát các triệu chứng dễ dàng hơn, ngăn ngừa các biến chứng về lâu dài và cải thiện chất lượng cuộc sống cho người bệnh.
Bệnh mạch máu nhỏ, hay bệnh mạch vành nhỏ, là tình trạng thành của các động mạch nhỏ trong tim – những nhánh nhỏ của động mạch vành lớn – bị tổn thương và không thể giãn nở đúng cách.
Bệnh Behcet là một bệnh tự miễn hiếm gặp, gây tổn thương mạch máu và dẫn đến loét miệng, phát ban da cùng nhiều triệu chứng khác. Mức độ nghiêm trọng của bệnh có thể khác nhau tùy từng người.
Phình động mạch xảy ra khi thành động mạch bị yếu đi do một số tác nhân, chẳng hạn như bị tổn thương do tích tụ mảng xơ vữa, dẫn đến hình thành một túi phình bất thường.
- 1 trả lời
- 1695 lượt xem
Tôi có nghe nói, người nào mắc bệnh mạn tính sẽ ảnh hưởng đến khả năng sinh sản. Tôi đang chuẩn bị lên kế hoạch có em bé nên điều này làm tôi vô cùng lo lắng. Bác sĩ có thể cho tôi biết những bệnh mạn tính nào ảnh hưởng đến khả năng sinh sản không ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1808 lượt xem
- Thưa bác sĩ, tôi bị bệnh da liễu mạn tính. Tôi có cần điều trị đặc biệt gì trước khi mang thai không ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1582 lượt xem
- Thưa bác sĩ, tôi bị bệnh tuyến giáp. Tôi có cần biết điều gì trước khi có thai không ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1418 lượt xem
- Bác sĩ ơi, tôi cảm thấy chân mình to hơn trong khi mang thai. Điều này có đúng không, thưa bác sĩ? Bác sĩ giải đáp giúp tôi với nhé!
- 1 trả lời
- 3748 lượt xem
Bé nhà tôi thường chảy nước mắt khi bị cảm lạnh. Tôi phải làm gì để khắc phục tình trạng này, thưa bác sĩ?