Ghép da tự thân mảnh siêu nhỏ (micro skin graft) trên 10% diện tích cơ thể ở người lớn - Bộ y tế 2013
I. KHÁI NIỆM
- Ghép da tự thân mảnh siêu nhỏ là ghép da mà độ dày trung bình của mảnh da ghép là 0,15- 0,2 mm với người trưởng thành (tương ứng với phần biểu bì và một phần trung bì), hình thái mảnh da ghép là dạng siêu nhỏ (micro skin graft) để tăng khả năng che phủ của các mảnh da ghép. Với kỹ thuật này có thể tăng diện tích che phủ của mảnh da ghép lên gấp nhiều lần (gấp 9 lần (1: 9) thậm chí cao hơn). Đây thực chất là một dạng ghép da kiểu tem thư nhưng vì có một thiết bị chuyên dụng nên có thể tạo ra các mảnh da bé hơn, đều nhau và cùng nằm trên một tấm giá đỡ để ghép cùng một lúc.
- Các mảnh da ghép này những ngày đầu sẽ bám sống theo cơ chế thẩm thấu các dưỡng chất từ nền ghép, sau đó sống nhờ hình thành các mao mạch máu tân tạo phía dưới từ nền ghép.
- Phẫu thuật ghép da mảnh siêu nhỏ che phủ diện tích ≥ 10% là phẫu thuật lớn, trên người bệnh bỏng nặng, có nguy cơ mất máu, đau đớn, nhiễm khuẩn, để bảo đảm mảnh da bám sống cần yêu cầu chặt chẽ về mức độ nhiễm khuẩn, thao tác trong mổ… Do vậy đòi hỏi phẫu thuật viên kinh nghiệm, công tác gây mê hồi sức, theo dõi sau mổ chặt chẽ.
II. CHỈ ĐỊNH
- Khi đáp ứng đồng thời các yêu cầu sau:
- Nền ghép đủ tiêu chuẩn cho ghép da:
- Nếu ghép lên nền tổn thương bỏng sâu sau khi đã cắt bỏ hoại tử bỏng đến mô lành (ghép da ngay sau cắt bỏ hoại tử): cân nông, bao cơ lành …nền sạch, bảo đảm hết hoại tử; không chảy máu nhiều.
- Nếu ghép lên nền mô hạt (khi hoại tử bỏng sâu được cắt lọc hoặc tự rụng, hình thành mô hạt): mô hạt đỏ, sạch không còn hoại tử, phẳng, rớm máu nhẹ; mật độ vi khuẩn thấp (thường < 105 vi khuẩn/gam mô hạt).
- Chỉ nên áp dụng cho các vùng khuyết tổn ít có liên quan tới chức năng vận động và thẩm mỹ.
- Thường sử dụng trong các trường hợp mà người bệnh bỏng sâu diện tích lớn, còn rất ít diện tích da lành để lấy da.
- Có thể kết hợp kỹ thuật ghép da mảnh siêu nhỏ (lớp dưới) với da đồng loại hoặc các vật liệu thay thế da tạm thời (lớp trên) theo kiểu ghép 2 lớp để tăng hiệu quả điều trị và khả năng sống của các mảnh ghép.
III. CHỐNG CHỈ ĐỊNH
- Nền ghép không bảo đảm: còn hoại tử; nhiễm khuẩn (cấy khuẩn số lượng vi khuẩn trên 106/g mô), chảy máu.
- Nền tổn thương là gân; xương hoại tử và các hốc tự nhiên.
- Chống chỉ định tương đối: Các nền ghép là vùng liên quan tới vận động (vùng khớp, nếp gấp…) và thẩm mỹ (mặt, cổ, vùng da hở…).
- Không có bộ dụng cụ chuyên dụng
IV. CHUẨN BỊ
Chuẩn bị cho phẫu thuật loại I, bao gồm:
1. Người thực hiện
- Phẫu thuật viên là bác sỹ chuyên khoa bỏng, kíp phẫu thuật: 3 – 4 bác sỹ
- Kíp vô cảm: 1 bác sỹ gây mê, 1 y tá phụ mê, 1 y tá vô trùng và 1 hữu trùng.
2. Phương tiện
Tiến hành tại phòng mổ. Trang thiết bị đảm bảo cuộc mổ như: bộ đại phẫu, dao mổ và lưỡi dao lagrot, dao điện lấy da (nếu có), bộ dụng cụ chuyên dùng để cho phép cắt mảnh da thành những mảnh nhỏ.
3. Người bệnh
- Hồ sơ bệnh án theo quy định cho một cuộc mổ.
- Giải thích để người bệnh và gia đình hiểu và công tác với chuyên môn
- Vệ sinh toàn thân. Người bệnh cần nhịn ăn trước mổ từ 4-6 giờ. Nếu người bệnh quá lo lắng: có thể cho an thần nhẹ (seduxen, rotunda...) đêm trước mổ.
- Chuẩn bị vùng lấy da: tắm sạch sẽ, cạo lông vùng lấy da. Nên lấy da tại các vị trí ít ảnh hưởng thẩm mỹ như mặt ngoài đùi, mặt trong cánh tay. Có thể lấy da ở cẳng chân, cánh tay, cẳng tay, bụng, lưng, da đầu đã cạo tóc.
- Kiểm tra lại toàn trạng người bệnh (mạch, nhiệt độ, huyết áp…) trước mổ.
- Chuẩn bị nền ghép: thay băng sạch sẽ vùng tổn thương sẽ ghép da trước khi đi mổ. Nếu tình trạng người bệnh nặng: tiến hành thay băng dưới gây mê ngay tại phòng mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê (tĩnh mạch hoặc nội khí quản).
2. Thực hiện kỹ thuật
- Thì 1: Lấy da và xử trí mảnh da mỏng
+ Sát khuẩn vùng lấy da bằng dung dịch PVP 10% , sau đó sát trùng lại bằng cồn 700. Trải xăng vô khuẩn, bộc lộ vùng lấy da.
+ Vùng lấy da: Với vùng lấy da khó tạo được mặt phẳng khi lấy da: bơm dung dịch natri clorid 0,9% cho căng đều. Có thể bơm dưới da dung dịch adrenalin nồng độ 1/200.000 (hạn chế chảy máu vùng cho da).
+ Bôi vaselin một lớp mỏng lên vùng lấy da và lên lưỡi dao lấy da.
+ Người phụ căng đều vùng lấy da tạo một mặt phẳng tương đối, thuận tiện cho phẫu thuật viên. Tiến hành lấy da mỏng 0,15- 0,2 mm bằng dao lấy da có định mức (có thể bằng dao điện hoặc dao lấy da bằng tay). Diện tích lấy da được xác định tùy theo diện tích che phủ (trên 10% diện tích cơ thể). Cứ 1% diện tích da lấy có thể ghép được cho 3% đến 9% diện tích nền ghép hoặc lớn hơn.
+ Ngâm mảnh da vào dung dịch natri clorid 0,9%, có thể pha kháng sinh.
+ Xử trí mảnh da: dùng thiết bị chuyên dụng để tạo ra các mảnh da kích thước 0,1x 0,1 cm hoặc 0,5 x 0,5 cm hoặc 1 x 1 cm tùy theo, đều nhau nằm trên một tấm giá đỡ chuyên dụng gấp theo kiểu xếp quạt
+ Xử trí vùng lấy da:
- Thấm khô vùng lấy da.
- Đắp lớp gạc vaselin, thấm khô. Xếp 4-6 lớp gạc khô kiểu lợp ngói, băng ép vừa phải.
- Nếu có các vật liệu thay thế da tạm thời (trung bì da lợn; tấm nguyên bào sợi nuôi cấy; các vật liệu tổng hợp…) thì đắp bằng các tấm vật liệu đó rồi đắp một lớp gạc vaseline phủ lên sau đó đắp gạc khô băng kín như trên.
- Thì 2: Xử trí nền ghép
- Rửa sạch nền tổn thương (nền bỏng sâu sau cắt bỏ hoại tử hoặc mô hạt) bằng dung dịch PVP 3% và nước muối sinh lý. Lấy bỏ hết máu tụ, giả mạc, hoại tử, thấm khô và đắp bằng gạc ẩm tẩm nước muối sinh lý.
- Thì 3: Ghép da
- Căng các giá đỡ theo 4 chiều về các góc để làm các mảnh da tách xa nhau. Đặt các giá đỡ theo mặt úp lại lên nền ghép để mặt dưới các mảnh da áp vào nền ghép. Để nguyên cả giá đỡ đó trên nền ghép.
- Phun một trong các dung dịch kháng khuẩn như dung dịch berberin, dung dịch PVP 3%, dung dịch kháng sinh penicilin lên vùng ghép cho thấm vào tấm giá đỡ
- Nên dùng một lớp gạc lưới tẩm vaselin để cố định các mảnh da ghép sau đó dùng thêm một lớp gạc vaselin thông thường. Sau đó đặt 4-6 lớp gạc khô kiểu lợp ngói từ dưới lên trên.
- Băng ép vừa phải với áp lực khoảng 28-30 mm Hg.
VI. CHĂM SÓC, THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Toàn thân
- Theo dõi biến chứng gây mê: suy hô hấp, tụt huyết áp, nôn…: truyền dịch, nâng huyết áp, thở oxy, để đầu thấp nghiêng 1 bên, lau sạch đờm dãi…
- Theo dõi tình trạng sốc do mất nhiều máu trong mổ: truyền máu kịp thời trong và sau mổ.
- Đau nhiều sau phẫu thuật: cho thuốc giảm đau sau mổ 1- 2 ngày.
2. Tại chỗ
- Tình trạng chảy máu tại vùng mổ (máu thấm băng…): kê cao chân, băng ép bổ sung. Nếu không được: tiến hành mở băng, xác định điểm chảy máu và khâu, đốt cầm máu bổ sung.
- Băng ép quá chặt: nới bớt băng.
- Nhiễm khuẩn tại chỗ hoặc toàn thân nặng lên: sau cắt cần che phủ bằng vật liệu sinh học. Thay băng vô khuẩn, đắp thuốc kháng khuẩn tại chỗ và kháng sinh toàn thân theo kháng sinh đồ.
- Không để tỳ đè vùng ghép da và lấy da. Có thể kê cao vùng tổn thương nếu ghép ở chi thể. Bất động trong 5-6 ngày nếu ghép da tại vùng khớp.
- Thay băng sau ghép da: Lần đầu sau 24 giờ, sau đó thay băng hàng ngày hoặc cách ngày tùy theo tình trạng vùng ghép da.
Hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành bỏng - Bộ y tế 2013
Hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành bỏng - Bộ y tế 2013
Hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành bỏng - Bộ y tế 2013
Hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành bỏng - Bộ y tế 2013
Hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành bỏng - Bộ y tế 2013
Nói chung ghép thận có tỷ lệ thành công cao. Phương pháp này giúp kéo dài tuổi thọ cho người bệnh. Có tới 97% ca ghép thận sống thêm được ít nhất 1 năm.

Loãng xương chủ yếu xảy ra ở người cao tuổi, nhất là phụ nữ nhưng tỷ lệ loãng xương ở nam giới và phụ nữ trẻ ngày càng gia tăng.
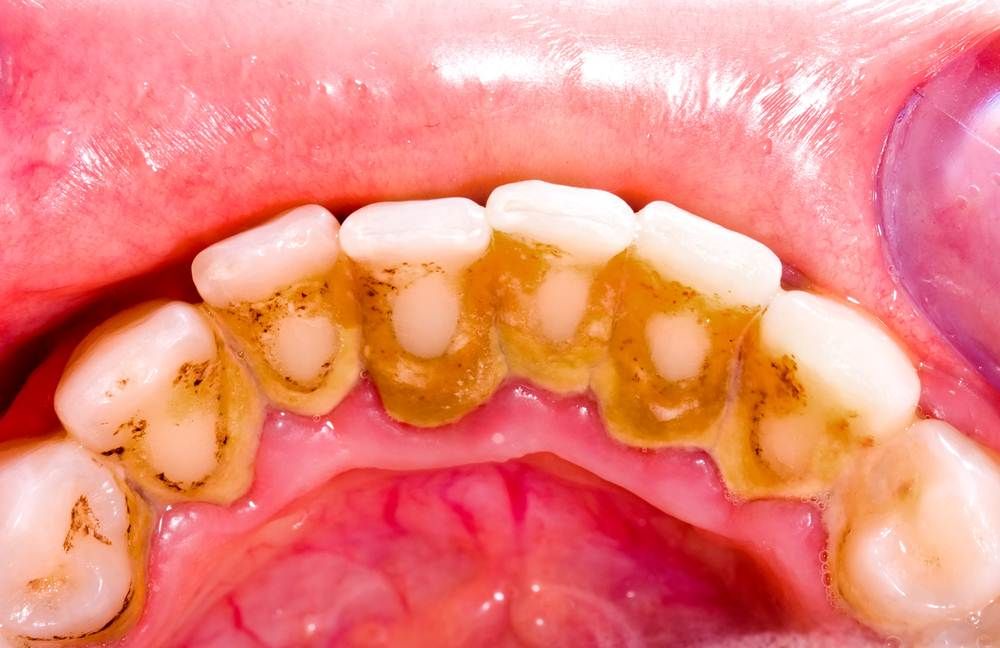
Mảng bám là những vùng vi khuẩn dính, không màu hình thành trên răng.
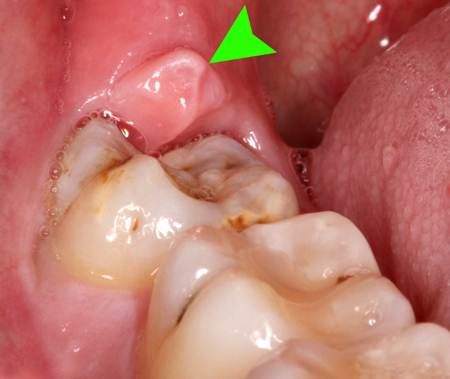
Sau khi nhổ răng khôn (răng số 8), bạn sẽ chỉ mất vài ngày để hồi phục và cảm thấy bình thường trở lại.

Câu chuyện thụ thai, mang thai và sinh con của 2 phụ nữ ở độ tuổi 30
- 1 trả lời
- 943 lượt xem
Bé trai nhà em sinh thường nặng 3,5kg. Hiện bé đã được 3 tháng, mọi thứ đều bình thường. Tuy nhiên, vì em ít sữa nên em buộc phải cho bé bú mẹ kèm thêm sữa ngoài là Nan supreme. Em vẫn ưu tiên cho bé bú mẹ là chính để bé có sức đề kháng từ sữa mẹ. Em nghe nói trẻ khi được 3 - 6 tháng tuổi là sức đề kháng cũng yếu dần, dễ bị nhiễm bệnh. Ngoài việc hạn chế cho bé đến nơi đông người, vệ sinh sạch sẽ bé và không gian sinh sống, tích cực cho bé bú nhiều sữa mẹ thì em cần làm gì để tăng sức đề kháng cho bé, hạn chế bệnh dịch ạ?
- 1 trả lời
- 1483 lượt xem
Bác sĩ ơi, liệu tập luyện cường độ cao có ảnh hưởng đến chức năng sinh sản của nữ giới và nam giới không ạ? Bác sĩ giải đáp giúp tôi với nhé, cảm ơn bác sĩ!
- 1 trả lời
- 1261 lượt xem
-Thưa bác sĩ, tôi bị chứng đau nửa đầu. Tôi cần lưu ý những điều gì trước khi chuẩn bị mang thai ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1106 lượt xem
- Bác sĩ ơi, tôi thường mất ngủ khi phải nằm nghỉ rất nhiều trên giường để giữ thai nhi được khỏe mạnh. Bác sĩ có thể đưa ra lời khuyên giúp tôi có một giấc ngủ ngon hơn không ạ? Cảm ơn bác sĩ!
- 1 trả lời
- 1120 lượt xem
Tôi có thể cho bé uống một lượng nhỏ thuốc của người lớn người lớn, ví dụ như acetaminophen không? Bé nhà tôi năm nay 4 tuổi rồi!